Анализ безметастатической выживаемости пациентов с меланомой хориоидеи малых размеров в зависимости от вида терапии первичной опухоли
Автор: Науменко Лариса Владимировна, Красный Сергей Анатольевич, Жиляева Екатерина Павловна, Евмененко Алеся Александровна, Жерко Ирина Юрьевна
Журнал: Сибирский онкологический журнал @siboncoj
Рубрика: Опыт работы онкологических учреждений
Статья в выпуске: 5 т.20, 2021 года.
Бесплатный доступ
Введение. Унифицированного подхода к ведению пациентов с меланомой хориоидеи (МХ) малых размеров (толщина до 3 мм, основание до 10 мм) не существует Изучение развития метастатической болезни у данной категории пациентов является актуальным для выбора метода лечения. Цель исследования - оценить частоту развития метастатической болезни у пациентов с меланомой хориоидеи малых размеров, пролеченных с использованием транспупиллярной термотерапии (ТТТ), фотодинамической терапии (ФДТ), брахитерапии (БТ). Материал и методы. В ретроспективное исследование включены сведения о 149 пациентах с меланомой хориоидеи, пролеченных в РНПЦ онкологии и медицинской радиологии им. Н.Н. Александрова с 2005 по 2018 г Все включенные в исследование пациенты имели опухоли менее 10 мм в диаметре, менее 3 мм толщиной и не имели признаков системного прогресси-рования до начала терапии. Все опухоли соответствовали стадии Т1N0M0 (American Joint Committee on Cancer (AJCC)). С использованием ФДТ пролечено 44, с использованием ТТТ - 47, с использованием БТ - 58 пациентов. Результаты. Медиана наблюдения после брахитерапии составила 154 мес (12 лет), после ТТТ - 128 мес (10 лет), после ФДТ - 72 мес (6 лет). За период наблюдения системное про-грессирование было зарегистрировано у 1 (2,3 %) пациента после ФДТ и у 5 (10,6%) пациентов после ТТТ. У пациентов после БТ системного прогрессирования за период наблюдения выявлено не было. Все случаи развития метастатической болезни были ассоциированы с местным рецидивом или продолженным ростом МХ. Обсуждение. При применении лазерных методов 5-летняя безметастатическая выживаемость после ТТТ оказалась хуже, чем после ФДТ (82 ± 8,0 % и 94 ± 6,0 % соответственно, р function show_abstract() { $('#abstract1').hide(); $('#abstract2').show(); $('#abstract_expand').hide(); }
Меланома хориоидеи, транспупиллярная термотерапия, фотодинамическая терапия, брахитерапия, безметастатическая выживаемость, органосохраняющее лечение
Короткий адрес: https://sciup.org/140261328
IDR: 140261328 | УДК: 617.723-006.81-08-036 | DOI: 10.21294/1814-4861-2021-20-5-108-114
Текст научной статьи Анализ безметастатической выживаемости пациентов с меланомой хориоидеи малых размеров в зависимости от вида терапии первичной опухоли
Меланома сосудистой оболочки, или меланома хориоидеи (MX) - опухоль, обладающая высоким злокачественным потенциалом, способностью к метастазированию с поражением в первую очередь печени и легкого. Дифференциальная диагностика MX малых размеров (толщина до 3,0 мм, диаметр основания до 10 мм) зачастую затруднена из-за схожести ее клинических характеристик с атипичным невусом [ 1 ]. Учитывая возможность развития постлучевых осложнений и высокую вероятность потери зрения после лечения, распространенным подходом является динамическое наблюдение за пациентами с MX малых размеров с решением вопроса о выборе метода лечения только при отрицательной динамике [1]. В то же время лечение первичного очага в сосудистой оболочке глаза при опухолях малых размеров позволяет с высокой вероятностью добиться устойчивого локального контроля. В мире широко используются как лучевые (брахитерапия с различными изотопами, стереотаксическая хирургия), так и лазерные методы (транспупиллярная термотерапия (ТТТ), фотодинамическая терапия (ФДТ)) [2]. Выбор метода обычно зависит от локализации, степени пигментации опухоли, ожиданий пациента.
Развитие системного прогрессирования при MX приводит к фатальному исходу [3]. Метастатическая опухоль имеет низкую чувствительность к различным методам лечения, включая иммунотерапию, полихимиотерапию, вакцинотерапию [4-6]. Доказано, что вероятность метастазирования MX в основном определяется биологией опухоли. Тем не менее существуют клинические предикторы неблагоприятного прогноза, а также ведется изучение влияния вида локального лечения на частоту развития метастазов. По литературным данным, после ТТТ системное прогрессирование наблюдается в единичных случаях [7-9]. После ФДТ в большинстве исследований метастатическая болезнь не регистрируется [10,11]. В ретроспективном исследовании, включавшем сведения о 1 780 пациентах, показано, что при БТ и периоде наблюдения 10 лет риск системного метастазирования составляет 8,8 % (95 % ДИ: 6,9-11,1 %). Каждый дополнительный миллиметр толщины и диаметра опухоли повышает риск метастазирования [12].
Учитывая отсутствие единого подхода к выбору метода лечения MX малых размеров и сложность определения тактики ведения пациентов, актуальными остаются исследования по оценке эффективности различных методов воздействия на
Таблица 1/ТаЫе 1
Клинико-демографические характеристики групп пациентов
Clinical and demographic characteristics of patient groups
|
Характеристика/Characteristics |
БТ/ВТ (n=58) |
TTT/TTT (n=47) |
ФДТ/FDT (n=44) |
|
Средний возраст, лет/Average age, years |
58,6 ± 14,4 |
59,08 ± 13,24 |
63,57 ± 10,6 |
|
Женский пол/F emales |
35 (60,0 %) |
31 (65,6%) |
30 (68,18%) |
|
Базального диаметра опухоли, мм (медиана [интерквартильный размах (ИКР)])/ Basal tumor diameter, mm (median [interquartile range (ICR)]) |
6,75 [5,85; 8,02] |
5,3 [3,5; 7,0] |
6,65 [4,95; 8,05] |
|
Толщина опухоли, мм (медиана [ИКР])/ Tumor thickness, mm (median [ICR]) |
2,4 [2,0; 2,6] |
1,7 [1,2; 2,2] |
1,75 [1,3; 2,37] |
Таблица 2/ТаЫе 2
Безметастатическая выживаемость пациентов с меланомой хориоидеи в зависимости от типа терапии Metastasis-free survival of patients with choroid melanoma, depending on the type of therapy
Группа/Groups 3-летняя (SD)/3-years (SD) 5-летняя (SD)/5-years (SD) 10-летняя (SD)/10-years (SD)
БТ/ВТ 100% 100% 100%
Ttt/tTT 100% 82 ±8,0 % 82 ± 8,0 %
ФДТ/PDT 94 ± 6,0 % 94 ± 6,0 %
Примечание: рБТТТТ<0,0001, ртттедт<0,0001, рБТ фдт=0,568.
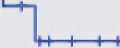
Time (month)
Рис. 1. Безметастатическая выживаемость пациентов после фотодинамической терапии и транспупиллярной термотерапии Fig. 1. Metastasis-free survival of patients after photodynamic therapy and transpupillary thermotherapy
опухоль. Ранее нами была исследована эффективность методов лечения в достижении локального контроля [13, 14]. В настоящей статье приведены результаты сравнительного анализа безметаста-тической выживаемости пациентов с MX малых размеров в зависимости от метода лечения.
Цель исследования - оценить частоту развития метастатической болезни у пациентов с меланомой хориоидеи малых размеров, пролеченных с использованием транспупиллярной термотерапии, фотодинамической терапии, брахитерапии.
Материал и методы
В основу исследования легли данные Белорусского канцер-регистра и медицинской документации 149 пациентов с MX (С69.3 по МКБ-10, TNM классификация ВОЗ (2018)) малых размеров, пролеченных в РНПЦ онкологии и медицинской радиологии им. Н.Н. Александрова в 2005-18 гг. Исследование одобрено этическим комитетом РНПЦ онкологии и медицинской радиологии им. Н.Н. Александрова.
По классификации Shields, категории меланомы хориоидеи выделяются в зависимости от размеров опухоли: малые - с базальным диаметром менее 10 мм и толщиной менее 3 мм, средние - с базальным диаметром от 10 до 15 мм включительно и толщиной от 3 до 5 мм включительно, большие - с базальным диаметром более 15 мм и толщиной более 5 мм [15]. Все включенные в исследование пациенты имели опухоли менее 10 мм в диаметре, менее 3 мм толщиной и не имели признаков системного прогрессирования до начала терапии. Все опухоли соответствовали стадии T1N0M0 (American Joint Committee on Cancer (AJCC)). Размеры опухоли определялись по данным эхоскопии. В случае, когда изначально избиралась тактика активного наблюдения, в анализ включались размеры опухоли, полученные перед лечением. С использованием ФДТ пролечено 44, с использованием ТТТ - 47, с использованием БТ -58 пациентов.
Для проведения 111 использовался диодный лазер с длиной волны 860 нм и мощностью излучения от 200 до 800 мВт. Во время процедуры опухолевая
ткань прогревалась до 40-42 °C, индуцируя прямое повреждение клеток опухоли и некроз [16]. Для ФДТ в качестве фотосенсибилизатора применялся фото сенсибилизатор хлоринового ряда - фото-лон. Мощность излучения лазера - 600 мВт/см2, энергия -50 Дж/см2. Излучение активировало молекулы накопленного в сосудах опухоли фотосенсибилизатора, что, в свою очередь, приводило к генерации свободных радикалов и повреждению клеток опухоли [15]. ФДТ проводилась только на беспигментных опухолях, для пигментированных опухолей использовали ТТТ. Для проведения БТ использовались p-офтальмоаппликаторы с изотопами lll6Ru + lll6Rh. Расчетная доза на вершину опухоли составляла от 110 до 120 Гр.
Для проверки нормальности распределения признака использовался тест Колмогорова-Смирнова. Оценку достоверности различий в группах проводили с помощью критерия Краскелла-Уоллиса и Манна-Уитни с поправкой Бонферрони (для попарных сравнений) для количественных данных, критерия /2 для сравнения качественных переменных.
Показатели 5-, 10-летней безметастатической выживаемости рассчитывались по Каплан-Мейеру. Исходом считали выявление верифицированных метастазов MX. Случаи с отсутствием исхода и случаи, выбывшие из-под наблюдения, считали цензурированными. Медиана наблюдения в группах вычислялась обратным методом Каплана-Мейера. Оценка частоты развития метастатической болезни была проведена в соответствии с видом лечения, а также степенью локального контроля. Анализируемые группы были сопоставимы по основным клинико-демографическим характеристикам (табл. 1).
Результаты
Всего в исследование было включено 149 пациентов с MX малых размеров. Медиана наблюдения после брахитерапии составила 154 мес (12 лет), после ТТТ - 128 мес (10 лет), после ФДТ - 72 мес (6 лет). За период наблюдения системное прогрессирование было зарегистрировано в б (4 % от всех
I' Il III Ш1ШН I Hill l|U III III II 1 II I—I-----HH—।
0,8'
0,6'
0,4'
0,2'
p еци ди в /пр од о лженный -ГПрост local failure локальный контроль ' local control реци ди в /hp од о лж енн ый -Н рост-цензуриро в энные local failure-censured локальный контроль-
I цензурированные local control-censur ed
Log-rank р<0,0001
HR=0,003 (95%Cl 0,0-28,87)
20,00 40,00
60,00 80,00 100,00 120,00
Время (месяцы) Time (month)
Рис. 2. Безметастатическая выживаемость пациентов в зависимости от степени локального контроля опухоли
Fig. 2. Metastasis-free survival of patients depending on the local control of the tumor
Таблица 3/Table 3
Безметатстатическая выживаемость пациентов с отсутствием локального контроля после ТТТ и ФДТ
Metastasis-free survival of patients with local failure after TTT and PDT
Групш/Спшрк З-цсшяя (SDyS-vaais (SD) 5-лсшяя (SDyS-ycms (SD) p
ГП/Г1Т КЮ % 64 ± 14,0 %
ФДТ/РПТ S5±14#% 85 ±14,0% ’ '
включенных в исследование) случаях. Метастазы MX развились у одного пациента после ФДТ (2,3 % в группе после ФДТ) и у 5 пациентов после ТТТ (10,6 % в группе после ТТТ). У пациентов после БТ системного прогрессирования за период наблюдения зарегистрировано не было.
Безметастатическая выживаемость пациентов с MX в зависимости от типа терапии представлена в табл. 2 и на рис. 1. Все случаи развития метастатической болезни были ассоциированы с местным рецидивом или продолженным ростом MX (рис. 2).
В течение срока наблюдения местные рецидивы развились у 27 пациентов (18,12 % от всех включенных в исследование). После БТ местные рецидивы были зарегистрированы у 2 пациентов (3,4 % в группе после БТ), после ТТТ - у 14 (29,8 % в группе после ТТТ), после ФДТ - у 11 (25,0 % в группе после ФДТ). При попарных сравнениях различия в группах статистически значимы (р<0,001). При достижении устойчивого локального контроля беспрогрессивная выживаемость в трех группах составила 100 % в течение всего периода наблюдения. Безметастатическая выживаемость пациентов после ТТТ и ФДТ в случае развития рецидива или продолженного роста опухоли представлена в табл. 3.
Обсуждение
В течение 10 лет после лечения первичного очага метастазы развились у 4 % пациентов с MX малых размеров. При этом после проведения брахитерапии случаев системного прогрессирования зарегистрировано не было. При применении лазерных методов 5-летняя безметастатическая выживаемость после ТТТ оказалась хуже, чем после ФДТ (82 ± 8,0 % и 94 ± 6,0 % соответственно, р<0,001). При этом в клинической практике в ряде случаев предпочтение может отдаваться лазеротерапии, позволяющей избежать постлучевых ретинопатий, так как для высокого качества жизни важное значение имеет сохранение остроты зрения.
В литературе в основном представлены ретроспективные нерандомизированные исследования. Также описаны единичные случаи развития метастазов при опухолях малых размеров. Представлены результаты после проведенной ТТТ за период наблюдения от 4 до 10 лет, с толщиной опухоли от
2,5 до 4,5 мм [7-9]. При периоде наблюдения 10 лет только в одном исследовании зарегистрировано системное прогрессирование у 2 пациентов [8]. По данным ряда авторов, лечение MX с толщиной опухоли от 1,3 мм до 5,7 мм и основанием от 4 мм до 16 мм с помощью ФДТ имеет хорошие результаты и в период наблюдения от 2 до 3 лет прогрессирование заболевания не регистрируется [10, 11]. По нашим данным, у пациентов без местных рецидивов и продолженного роста опухоли 3-летняя безметастатическая выживаемость также составила 100 %. Стоит отметить трудности сравнительной оценки данных, представленных разными авторами. Во многих случаях частота и эффективность метода зависят от материально-технического обеспечения клиники, опыта специалиста. Для выявления значимых различий исходов заболевания в зависимости от метода лечения необходимо проведение многоцентровых рандомизированных исследований.
В последние годы показано, что риск системного прогрессирования MX определяется не методом лечения первичного очага, а биологией опухоли. Молекулярно-генетический профиль MX достаточно изучен, предложен ряд тестов для стратификации риска метастазирования MX. Наиболее популярными методами являются выявление амплификации 3 хромосомы и установление профиля экспрессии определенных генов, ассоциированных с метастазированием [17-19]. Однако с клинической точки зрения целесообразность выполнения биопсии опухоли малых размеров вызывает сомнения. Кроме того, исследование биопсийного материала может быть малоинформативным из-за гетерогенности опухоли, которая характерна и для MX малых размеров [17].
Согласно результатам проведенного анализа, все случаи системного прогрессирования были ассоциированы с местными рецидивами или продолженным ростом MX. Выживаемость пациентов с местными рецидивами была достоверно хуже по сравнению с пациентами, у которых был достигнут устойчивый локальный контроль вне зависимости от типа терапии. Учитывая эти данные, отсутствие локального контроля опухоли можно считать суррогатным маркером развития метастатической болезни. Такой подход целесообразно использовать в проспективных клинических исследованиях
эффективности системных методов лечения пациентов с меланомой хориоидеи.
Заключение
Лечение пациентов с меланомой сосудистой оболочки глаза малых размеров позволяет достичь
Список литературы Анализ безметастатической выживаемости пациентов с меланомой хориоидеи малых размеров в зависимости от вида терапии первичной опухоли
- Murray T.G., Markoe A.M., Gold A.S., Ehlies F., Bermudez E., Wildner A., Latiff A. Long-term followup comparing two treatment dosing strategies of (125) I plaque radiotherapy in the management of small/ medium posterior uveal melanoma. J Ophthalmol. 2013; 2013: 517032. doi: 10.1155/2013/517032.
- Souto E.B., Zielinska A., LuisM., Carbone C., Martins-Gomes C., Souto S.B., SilvaA.M. Uveal melanoma: physiopathology and new in situspecific therapies. Cancer Chemother Pharmacol. 2019 Jul; 84(1): 15-32. doi: 10.1007/s00280-019-03860-z.
- KrantzB.A., DaveN., KomatsubaraK.M., MarrB.P., CarvajalR.D. Uveal melanoma: epidemiology, etiology, and treatment of primary disease. Clin Ophthalmol. 2017 Jan 31; 11: 279-289. doi: 10.2147/0PTH.S89591.
- Carvajal R.D., Schwartz G.K., Tezel T., Marr B., Francis J.H., Nathan P.D. Metastatic disease from uveal melanoma: treatment options and future prospects. Br J Ophthalmol. 2017; 101(1): 38-44. doi: 10.1136/bjophthalmol-2016-309034.
- Rodriguez-Cerdeira C., Carnero GregorioM., Lopez-BarcenasA., Sanchez-Blanco E., Sanchez-Blanco B., Fabbrocini G., Bardhi B., Sinani A., Guzman R.A. Advances in Immunotherapy for Melanoma: A Comprehensive Review. Mediators Inflamm. 2017; 2017: 3264217. doi: 10.1155/2017/3264217.
- ChiM., Dudek A.Z. Vaccine therapy for metastatic melanoma: systematic review and meta-analysis of clinical trials. Melanoma Res. 2011 Jun; 21(3): 165-74. doi: 10.1097/CMR.0b013e328346554d.
- Shields C.L., Shields J.A., Perez N., Singh A.D., Cater J. Primary transpupillary thermotherapy for small choroidal melanoma in 256 consecutive cases: outcomes and limitations. Ophthalmology. 2002 Feb; 109(2): 225-34. doi: 10.1016/s0161-6420(01)00902-2.
- Stoffelns B.M., Schoepfer K., Vetter J., Mirshahi A., Elflein H. Long-term follow-up 10 years after transpupillary thermotherapy (TTT) for small, posterior located malignant melanomas of the choroid. Klin Monbl Augenheilkd. 2011 Apr; 228(4): 277-83. doi: 10.1055/s-0031-1273207.
- Yarovoy A.A., Magaramov D.A., Bulgakova E.S. Which choroidal melanoma should be treated with primary transpupillary thermotherapy? Our experience from 78 patients. Eur J Ophthalmol. 2010 Jan-Feb; 20(1): 186-93. doi: 10.1177/112067211002000126.
- Fabian I.D., Stacey A.W., Harby L.A., Arora A.K., Sagoo M.S., Cohen V.M.L. Primary photodynamic therapy with verteporfin for pigmented posterior pole cT1a choroidal melanoma: a 3-year retrospective analysis. Br J Ophthalmol. 2018 Dec; 102(12): 1705-1710. doi: 10.1136/bjophthalmol-2017-311747.
- Campbell W.G., Pejnovic T.M. Treatment of amelanotic choroidal melanoma with photodynamic therapy. Retina. 2012 Jul; 32(7): 1356-62. doi: 10.1097/IAE.10.1097/IAE.0b013e31822c28ec.
- Shields C.L., SioufiK., SrinivasanA., DiNicolaM., MasoomianB., BarnaL.E., Bekerman V.P., Say E.A.T., MashayekhiA., Emrich J., Komarnicky L., Shields J.A. Visual Outcome and Millimeter Incremental Risk of Metastasis in 1780 Patients With Small Choroidal Melanoma Managed by Plaque Radiotherapy. JAMA Ophthalmol. 2018 Dec 1; 136(12): 1325-1333. doi: 10.1001/jamaophthalmol.2018.3881.
- Науменко Л.В., Красный С.А., Жиляева Е.П., Евмененко А.А., Сущеня Г.А. Энуклеация или органосохраняющая методика лечения меланомы сосудистой оболочки глаза? Известия Национальной академии наук Беларуси. Серия медицинских наук. 2020; 17(3): 320-328. [Naumenko L.V., Krasny S.A., Zhyliaeva K.P., Evmenenko A.A., Suschenya G.A. Is it enucleation or organ-sparing techniques for choroid melanoma treatment? Proceedings of the National Academy of Sciences of Belarus, Medical series. 2020; 17(3): 320-328. (in Russian)]. doi: 10.29235/1814-6023-2020-17-3-320-328.
- Науменко Л.В. Транспупиллярная термотерапия меланомы сосудистой оболочки глаза. Biomedical Photonics. 2020; 9(2): 29 2013-35. [Naumenko L.V. Transpupillary thermotherapy of choroidal melanoma. Biomedical Photonics. 2020; 9(2): 29 2013-35. (in Russian)]. doi: 10.24931/2413-9432-2020-9-2-29-35.
- Kaliki S., Shields C.L., Shields J.A. Uveal melanoma: estimating prognosis. Indian J Ophthalmol. 2015; 63(2): 93-102. doi: 10.4103/0301-4738.154367.
- Souto E.B., Zielinska A., Luis M., Carbone C., Martins-Gomes C., Souto S.B., Silva A.M. Uveal melanoma: physiopathology and new in situspecific therapies. Cancer Chemother Pharmacol. 2019 Jul; 84(1): 15-32. doi: 10.1007/s00280-019-03860-z.
- Augsburger J.J., Correa Z.M., Augsburger B.D. Frequency and implications of discordant gene expression profile class in posterior uveal melanomas sampled by fine needle aspiration biopsy. Am J Ophthalmol. 2015 Feb; 159(2): 248-56. doi: 10.1016/j.ajo.2014.10.026.
- Correa Z.M., Augsburger J.J. Independent Prognostic Significance of Gene Expression Profile Class and Largest Basal Diameter of Posterior Uveal Melanomas. Am J Ophthalmol. 2016 Feb; 162: 20-27.e1. doi: 10.1016/j.ajo.2015.11.019.
- Walter S.D., ChaoD.L., Feuer W., Schiffman J., CharD.H., Harbour J.W. Prognostic Implications of Tumor Diameter in Association With Gene Expression Profile for Uveal Melanoma. JAMA Ophthalmol. 2016 Jul 1; 134(7): 734-40. doi: 10.1001/jamaophthalmol.2016.0913.


