Дифференциальный подход к диагностике синдрома сухого глаза в условиях амбулаторно-поликлинического приема
Автор: Азаматова Г.А., Азнабаев М.Т., Гайсина Г.Я.
Журнал: Саратовский научно-медицинский журнал @ssmj
Рубрика: Дерматовенерология
Статья в выпуске: 4 т.14, 2018 года.
Бесплатный доступ
В связи с большой распространенностью синдрома сухого глаза (ССГ) среди пациентов амбулаторного звена врачам-офтальмологам необходимо в условиях реального оснащения быстро и качественно провести диагностику данного заболевания для оказания успешного и эффективного лечения. В обзоре обобщен опыт клинического применения традиционных методов исследования синдрома сухого глаза (осмотр щелевой лампой, биомикроскопия с использованием витальных красителей; тест Ширмера, проба Норна или проба на определение времени разрыва слезной пленки) в условиях амбулаторного приема врача-офтальмолога. Представлен наиболее оптимальный алгоритм обследования пациентов с ССГ Указаны наиболее информативные методы диагностики для выявления изменений каждого из слоев слезной пленки.
Информативность, методы диагностики, синдром сухого глаза, слезная пленка
Короткий адрес: https://sciup.org/149135193
IDR: 149135193 | УДК: 617.711-004.1
Текст научной статьи Дифференциальный подход к диагностике синдрома сухого глаза в условиях амбулаторно-поликлинического приема
и малоэффективное лечение. Клиническая практика показывает, что эффективность медикаментозной терапии пациентов с ССГ зависит от тщательного и оптимального подбора препаратов в зависимости от патогенеза заболевания. Только комплексный анализ результатов всех проведенных диагностических манипуляций позволяет выявить ССГ, а также определить особенности его патогенеза. Несмотря на значительный прогресс в изучении вопросов этиологии и патогенеза синдрома сухого глаза, выбор лекарственных средств данного заболевания остается достаточно субъективным. Для персонализированного выбора препаратов слезозаместительной терапии необходимо учитывать дефицит конкретного слоя слёзной плёнки [1–4].
Согласно современным взглядам офтальмологов, синдром сухого глаза — это полиэтиологическое заболевание, в патогенезе которого лежат изменения структуры слёзной плёнки (СП). Впервые понятие «слёзная плёнка» появилось в 1954 г. благодаря работам E. Wolff [5]. До недавнего времени считалось, что слёзная плёнка имеет трехслойную структуру, состоящую из липидного, водного и муцинового компонента [6, 7, 8]. На сегодняшний день доказано, что муцины распределены во всем водном слое, но в разной концентрации (по убывающей, ближе к липидному слою). Таким образом, поскольку муциновый слой не четко ограничен от водного слоя, то выделяют водно-муциновый и липидный слои [9–12]. Наружный слой СП состоит из липидов и их соединений (нейтрального жира, фосфолипидов, холестерина и его эфиров), которые являются продуктами мейбомиевых желёз, а также желёз Цейса и Молля [13–16]. После липидного слоя идет водянистый компонент водно-муцинового слоя СП, который формируется в основном за счет секреции добaвочных слёзных желёз Краузе, Bолфринга, Манца, Валь-деера, Генле и составляет примерно 90% толщины всей слёзной плёнки [17, 18]. Муциновый компонент покрывает непосредственно поверхность роговицы и представлен трансмембранными муцинами [19, 20]. При нарушениях данных слоев слёзной плёнки формируется ССГ.
Для клинического течения ССГ характерно множество разнообразных неспецифических и субъективных жалоб. Тщательный сбор и анализ жалоб и фактов анамнеза в большинстве случаев нацеливает врачей-офтальмологов на постановку диагноза «синдром сухого глаза». Однако в целях более точной диагностики и выявления звеньев патогенеза для дальнейшего успешного лечения необходимо провести ряд специальных методов исследования и тестов. На сегодняшний день в практике врача-офтальмолога имеется более 90 диагностических методов, позволяющих оценить слёзопродукцию и нарушение баланса основных компонентов СП [21]. Однако в данный момент не существует «золотого стандарта» диагностики ССГ. Выбор этих методов часто зависит от компетенции и предпочтений врача-офтальмолога, оснащения клиники диагностическим оборудованием и т.д. Часто офтальмологи выполняют только один-два диагностических теста [22], интерпретация результатов диагностики не стандартизирована и довольно субъективна, а также показатели данных методов исследований имеют низкое значение специфичности и чувствительности [23].
Конечно, в современном офтальмологическом мире представлены новые методы диагностики ССГ, более информативные, такие как определение осмолярности слёзной жидкости, тиаскопия, оптическая когерентная томография слёзного мениска и др. [24–35].
Однако следует отметить, что определенные причины, например дороговизна оборудования, высокая времязатратность манипуляции и др., не позволяют использовать данные методики в работе офтальмолога поликлинического звена.
Таким образом, диагностические методы для выявления ССГ можно условно разделить на две группы: первые доступны офтальмологам в условиях амбулаторно-поликлинического приема, а вторые применяются в условиях специализирован- ных научно-исследовательских учреждений [36]. В амбулаторно-поликлинической практике возможно проведение осмотра с использованием щелевой лампы; биомикроскопии с применением витальных диагностических красителей; теста Ширмера, отражающего количество вырабатываемой слезы; пробы Норна или пробы на определение времени разрыва слезной пленки (ВРСП), характеризующих базальную секрецию слезы. А такие методы, как тиаскопия, применяющаяся для оценки липидного слоя слезной пленки; осмолярометрия; определение высоты слезного мениска с помощью оптической когерентной томографии; определение рН слезы с помощью флюорометрического метода; биохимические и иммунологические методы; мейбография, возможно выполнить только в условиях специализированных и высокооснащенных научно-исследовательских заведениях и клиниках.
Диагностический процесс в отношении пациентов с подозрением на синдром сухого глаза врачом-офтальмологом амбулаторного приема осуществляется в традиционной последовательности. При обследовании в первую очередь проводится осмотр с помощью щелевой лампы, который позволяет с «прицельной» биомикроскопией роговицы, конъюнктивы и свободных краев век выявить объективные признаки ССГ. Однако обычный осмотр часто не дает необходимой информации, поэтому при обследовании для окрашивания тканей поверхности глаза и слезной пленки используются витальные красители, такие как 0,1-2%-ный флуоресцеин натрия, 1%-ный бенгальский розовый, 3%-ный лиссаминовый зелёный, каждый из которых имеет преимущества в тех или иных ситуациях (таблица) [18, 37].
Сравнительная характеристика витальных красителей, используемых для диагностики синдрома сухого глаза
Витальные красители
Критерий
флуоресцеин бенгальский лиссаминовый натрия розовый зеленый
Окрашивание здоровых клеток
Окрашивание погибших или дегенеративно измененных клеток
Окрашивание лишенных муцинового покрытия клеток
Токсичность
+
+++
Обнаружение признаков ССГ при биомикроскопи-ии является показанием к проведению функциональных проб для оценки состояния слезопродуцирующей системы и состояния структур СП.
Одной из таких проб является тест Ширмера I, применяемый для оценки суммарной слезопродук-ции, которая состоит из основной и рефлекторной. Для данного диагностического теста необходимо использовать специальные тест-полоски с фиксированными размерами (длина 35 мм, ширина 5 мм). Тест-полоску сгибают на расстоянии 5 мм от края и, не касаясь роговицы, помещают за нижнее веко между его средней и наружной третями. Далее пациент должен смотреть прямо и чуть вверх либо закрыть глаза, так как ученые не пришли к единому решению, какой из вариантов дает более достоверные результаты. По истечении 5 минут тест-полоску извлекают и сразу отмечают границу, до которой она увлажнилась. В норме тест-полоска должна быть увлажненной на 10–30 мм [18, 38].
Проба Норна применяется для исследования стабильности слезной пленки, которая проводится с использованием 0,1%-ного раствора флуоресцеина натрия. Для осуществления данной пробы в конъюнктивальную полость закапывают раствор флуоресцеина. Пациенту необходимо несколько раз моргнуть, затем офтальмолог через синий фильтр биомикроскопа наблюдает за появлением разрывов в окрашенной слезной пленке, засекает время между последним миганием и появлением первых участков разрыва, которое называется временем разрыва слезной пленки. При проведении данной пробы фиксируется время разрыва прекорнеальной слёзной плёнки (ВРСП). ВРСП, по разным данным, варьируется от 3 до 32 секунд, с повышением возраста отмечается уменьшение данного показателя. Если ВРСП меньше 10 секунд, то слёзная плёнка считается нестабильной, ВРСП менее 5 секунд является диагностическим критерием ССГ [37, 39].
Доказано, что применяемые для диагностики ССГ методы исследования имеют различную информативность в зависимости от патологии каждого из слоев слёзной плёнки [40].
Известно, что при нарушении липидного слоя слёзной плёнки наблюдаются признаки эпителио-патии. При биомикроскопии обнаруживаются утолщения краёв век, закупорка единичных или множественных выводных протоков мейбомиевых желёз, «вялая» гиперемия конъюнктивы, пенистое отделяемое в конъюнктивальной полости, тусклая и шероховатая поверхность роговицы. Слезопродукция, по данным теста Ширмера, который наименее информативен при патологии липидного слоя, составляет более 5 мм (в среднем 10,4 мм) за 5 минут. Более показательным методом исследования является окрашивание витальными красителями, при котором изменения в роговице характеризуются поражением эпителия, выявляемым в виде мелкоточечного окрашивания от единичных до множественных точек. Наиболее информативным методом исследования при данном виде нарушения слезной пленки является проба Норна: время разрыва слёзной плёнки составляет менее 3 секунд [1, 18, 40].
При дефиците водного компонента СП наблюдается увеличение слизи и липидов в составе СП, и они хорошо заметны на поверхности глаза. Слизь и слу-щенные эпителиальные клетки формируют тонкие слизистые нити, которые вызывают у пациентов значительный дискомфорт. При исследовании с помощью биомикроскопа отмечаются застойная инъекция конъюнктивы, наличие включений, обилие нитчатого отделяемого белого цвета, которое представляет собой ксерозированный эпителий в виде нити, плотно фиксированной одним концом на лишенную зеркального блеска роговицу. Наиболее показательным является тест Ширмера: секреция слезы составляет в среднем от 2 до 5 мм. Проба Норна не считается показательной при нарушении водного слоя СП, и ВЗСП составляет более 5 секунд [1, 18, 40].
При нарушении муцинового компонента слёзной плёнки при объективном осмотре отмечается отсутствие блеска конъюнктивы глазного яблока, визуализируются изменения эпителия роговицы в виде макро- и микроэрозий. Осмотр с использованием окрашивания витальными красителями является наиболее показательным диагностическим методом и позволяет выявить даже единичные микроэрозии. С целью окраски измененных клеток эпителия роговицы вследствие дефицита муцинового слоя используют 1%-ный бенгальский розовый и 3%-ный лиссаминовый зеленый. Бенгальский розовый визуализирует слизистые включения в прероговичной слезной пленке, лиссаминовый зеленый 3%-ный обладает меньшим токсическим действием на ткани глаза. Наименее информативными при нарушении муцинового слоя СП являются остальные функциональные пробы: по данным теста Ширмера, слезо-продукция составляет в среднем 8–10 мм за 5 мин, ВРСП в пределах 10–15 секунд [1, 18, 40].
Проанализировав изложенную информацию, предлагаем наиболее оптимальный, на наш взгляд, выполняемый врачом-офтальмологом в условиях амбулаторно-поликлинического приема (учитывая оснащение и время, отводящее на каждого пациента) алгоритм проведения специальных методов исследования пациентов с подозрением на наличие синдрома сухого глаза для выявления патогенетических звеньев (рисунок).
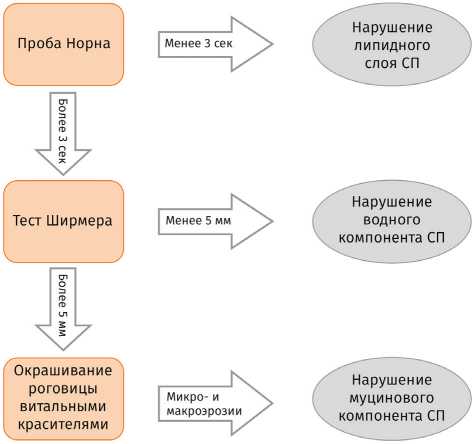
Алгоритм выявления нарушений компонентов слезной пленки у пациентов с подозрением на ССГ в условиях амбулаторного приема
Данный алгоритм диагностических мероприятий, основанный на использовании наиболее чувствительных методов диагностики, позволит максимально быстро выявить ведущее звено в патогенезе ССГ, что в дальнейшем позволит назначить эффективную и персонализированную терапию.
Список литературы Дифференциальный подход к диагностике синдрома сухого глаза в условиях амбулаторно-поликлинического приема
- Бржеский В. В. Алгоритм выбора слезозаместительной терапии у пациентов в амбулаторной практике. РМЖ: Клиническая офтальмология 2018; (1): 13-9
- Ибрагимова Д. И. Выбор алгоритма терапии различных клинических форм поражения роговицы при синдроме сухого глаза (экспериментально-клиническое исследование): автореф. дис... канд. мед. наук. Москва, 2014; 25 с.
- Скрипник Р.Л., Тихончук H.A. Выбор терапии при синдроме "сухого глаза" с нарушением муцинового компонента слезной пленки. Офтальмология Восточной Европы 2015; 25 (2): 114-22
- Яни E.B., Ибрагимова Д. И. Персонализация слезозаместительной терапии в лечении синдрома сухого глаза различной этиологии. Эффективная фармакотерапия 2013; (23): 54-6
- Wolff Е. Anatomy of the eye and orbit. 4 Ed. New York: Blakinston, 1954; 491 p.
- Бржеский В. В., Сомов Е.Е. Роговично-конъюнктивальный ксероз (диагностика, клиника, лечение). СПб.: Левша, 2003; 120 с.
- Pflugfelder SC, Lui Z, Monroy D. Detection of sialomucin complex (MUC4) in human ocular surface epithelium and tear fluid. Invest. Ophthalmol Vis Sci 2000; (41); 1316-26
- Jumblatt JE, McKenzie RW, Steele PS, et al. MUC7 expression in the human lacrimal gland and conjunctiva. Cornea 2003; 22(1): 41-5
- Watanabe H. Significance of mucin on the ocular surface. Cornea 2002; 21 (1):17-22
- Dilly PN. Structure and function of the tear film. Adv Exp Med Biol 1994; (350): 239-47
- Dieckow J, Argueso P, Herranz RM, et al. London: CRC Press, 2013; 31 p.
- McCulley JP, Shine WE. The lipid layer: the outer surface of the ocular surface tear film. Biosci Rep 2001; (21): 407-18
- Nicolaides N, Kaitaranta JK, Rawdah TN. Meibomian gland studies: comparison of steer and humanlipids. Invest. Ophthalmol Vis Sci 1981; 20 (4): 522-36
- Osgood JK, DougherTY, McCulley JP. The role of wax and sterol esters of meibomian secretion in chronic blepharitis. Invest. Ophthalmol Vis Sci 1989; 30 (9): 1958-61
- Jones LT, Marquis MM, Vincent NJ. Lacrimal function. Am J Ophthalmol 1972; 73 (5): 658-9
- Бржеский В.В., Егорова Г. Б., Егоров Е.А. Синдром "сухого глаза" и заболевания глазной поверхности: клиника, диагностика, лечение. М.: ГЭОТАР-Медиа, 2016; 464 с.
- Бржеский В. В., Астахов Ю.С., Кузнецова Н.Ю. Заболевания слезного аппарата: Пособие для практикующих врачей. СПб., 2009; 108 с.
- Paulsen FP, Langer G, Hoffmann W, et al. Human lacrimal gland mucin. Cell Tissue Res 2004; (316): 167-77
- Smith J. The epidemiology of dry eye disease: report of the Epidemiology Subcommittee of the International Dry Eye Workshop. The Ocular Surface 2007; 5 (2): 95-6
- Nichols KK, Nichols JJ,Zadnik К Frequency of dry eye diagnostic test procedures used in various modes of ophthalmic practice. Cornea 2000; 19 (4): 477-82
- Nichols KK, Mitchell GL, Zadnik К The repeatability of clinical measurements of dry eye. Cornea 2004; 23 (3): 272-85
- Аветисов С. Э., Амбарцумян А. Р. Ультразвуковая визуализация структур век при высокочастотной биомикроскопии. Практическая медицина 2012; 59 (4): 233-236
- Бржеский В. В., Сомов Е.Е. Диагностика и лечение больных с синдромом "сухого глаза": Краткое руководство для врачей. СПб., 2005; 20 с.
- Дрожжина Г. И. Современные методы лечения синдрома сухого глаза. Офтальмологический журнал 2013; (5): 89-95
- Егорова Г. Б., Новиков И.А., Митичкина ТС. Совершенствование и оценка возможностей метода тиаскопии. Вестник офтальмологии 2011; 6 (127): 35-40
- Леонова E.C., Щекотов E.B., Лихачева А. А. и др. О роли исследования осмолярности слезной жидкости в диагностике синдрома "сухого глаза" и оценке эффективности лечебных мероприятий. Российский офтальмологический журнал 2011; 4 (4): 38-41
- Лобанова О. С. Оптическая когерентная менискометрия в ранней диагностике синдрома "сухого глаза": автореф. дис... канд. мед. наук. Самара, 2013; 33 с.
- Луцевич Е.Э. Возможности стимуляции слезопродукции. В кн: Современные методы диагностики и лечения заболеваний слезных органов: сб. науч. тр. Москва, 2005; с. 201-4
- Майчук Ю.Ф., Яни E.B. Диагностика "сухого глаза" с помощью прибора для определения осмолярности слезной жидкости. В кн: Сб. трудов III Российского Общенационального офтальмологического форума. Москва, 2010; (2): 51-5
- Пулт X. Мейбография в клинической практике. Современная оптометрия 2016; (74): 19-23
- Сельцова К. H., Пустовойтова В. В., Новиков С. А. Современные подходы к диагностике синдрома сухого глаза. Современная оптометрия 2016; (10): 9-14
- Alsuhaibani АН, Carter KD, Abramoff AD, et al. Utility of Meibography in the evaluation of meibomian glands morphology in normal and diseased eyelids. Saudi Journal of Ophthalmology 2011; 25 (1): 61-6
- Arita R, Itoh K, Inoue K, et al. Noncontact infrared meibography to document age-related changes of the meibomian glands in a normal population. Ophthalmology 2008; (115): 911-5
- Nichols KK, Foulks GN, Bron AJ, et al. The International Workshop on Meibomian Gland Dysfunction: Executive Summary. Invest Ophthalmol Vis Sci 2011; (52): 1922-9
- Бржеский В. В., Сомов Н.Е. Синдром "сухого глаза". СПб.: Аполлон, 1998; 96 с.
- Schirmer О. Studie zur Physiologie und Pathologie der Tranenabsonderung und Tranenabfuhr. Albrecht V. GraefesArch Ophthalmol 1903; 56 (2): 197-291
- Norn MS. Dessication of the precorneal film. I. Corneal wetting time. Acta Ophthalmol (Copenh.) 1969; (47):865-80
- Нероев В. В., Орлова Е.Н., Ибрагимова Д. И. и др. Патогенетически обоснованный дифференцированный подход к диагностике и терапии различных клинических форм поражения роговицы при синдроме сухого глаза. Российский офтальмологический журнал 2014; 7 (4): 81-6.
- Holly FJ. Tear film physiology. Am J Optom Physiol Opt 1980; 57 (4): 252-7.
- Van Haeringen NJ. Clinical biochemistry of tears. Surv Ophthalmol 1981; 26 (2): 84-96.


