Диссеминированный лейкоэнцефалит и рассеянный склероз: причинно-следственная взаимосвязь
Автор: Лобзин Ю.В., Скрипченко Н.В., Иванова Г.П., Команцев В.Н.
Журнал: Саратовский научно-медицинский журнал @ssmj
Рубрика: Инфекционные болезни
Статья в выпуске: 2 т.9, 2013 года.
Бесплатный доступ
Цель: уточнение клинико-этиологических, лучевых и нейрофизиологических параметров, определяющих трансформацию диссеминированных лейкоэнцефалитов в рассеянный склероз у детей. Материал и методы. Проведен клинико-этиологический анализ лейкоэнцефалитов у 229 детей в возрасте от 1 года до 17 лет, осуществлено их катамнестическое наблюдение в течение 5,5±1,8 года. Морфоструктурная характеристика строилась на основании МРТ головного и спинного мозга и мультимодальных вызванных потенциалов. Результаты. Выявлено, что развитие рассеянного склероза у детей наблюдалось в исходе хронического течения лейкоэн-цефалита в 44,4% случаев и в 73,3% случаев при смешанной герпесвирусной инфекцией (вирус Эпштейна — Барр и вирус герпеса 6-го типа). Определены морфоструктурные особенности при лейкоэнцефалитах у детей в зависимости от течения заболевания, характеризующиеся преобладанием отечно-воспалительного характера изменений в ЦНС при остром течении, демиелинизирующего характера при затяжном и дегенеративно-деми-елинизирующего — при хроническом. Заключение. Назначение этиопатогенетической терапии при лейкоэнцефалитах позволяет добиться при остром и при затяжном течении выздоровления полного или с дефицитом до 2,5 балла по EDSS в 96,6% случаев, а при хроническом течении — клинико-лучевой ремиссии в 50,1% и выздоровления в 5,5%.
Вызванные потенциалы мозга, инфекция, лейкоэнцефалит, мрт, рассеянный склероз
Короткий адрес: https://sciup.org/14917701
IDR: 14917701
Текст научной статьи Диссеминированный лейкоэнцефалит и рассеянный склероз: причинно-следственная взаимосвязь
низма [6–9]. Однако известна способность многих инфекционных агентов к длительной персистенции в клетках лимфоидного ряда, глии, эндотелии сосудов, что создает предпосылки развития хронического поражения белого вещества ЦНС, а также определяет необходимость этиотропной терапии вне зависимости от продолжительности заболевания [10–14].
Цель : уточнение клинико-этиологических, лучевых и нейрофизиологических параметров, определяющих трансформацию диссеминированных лейкоэн-цефалитов в рассеянный склероз у детей.
Материал и методы. Под наблюдением находились 302 ребенка с энцефалитами (ЭФ) в возрасте от 1 месяца до 17 лет, получавших лечение в клинике НИИ детских инфекций в течение 2001–2010 гг. Диагностика ЭФ основывалась на наличии очаговых неврологических симптомов и установлении роли инфекционных возбудителей в их развитии, а также положительной динамики от проводимой терапии. На основании комплексного клинико-лучевого и нейрофизиологического обследования среди пациентов с ЭФ были диагностированы: лейкоэнцефалиты (ЛЭ), панэнцефалиты (ПАНЭ) и полиоэнцефалиты (ПЭ). Основную группу составили пациенты с преимущественным поражением белого вещества — 229 боль- ных (75,8%), у которых были диагностированы ЛЭ. У 51 пациента (16,9%) был установлен диагноз ПЭ, а у 22 (7,9%) ПАНЭ. Катамнестическое наблюдение после выписки из стационара осуществлялось в течение 1–10 лет, в среднем составило 5,5±1,8 года. Для оценки неврологического статуса использовалась шкала Дж. Курцке (1983) и шкала нарушения функциональных систем EDSS. Этиологическая верификация осуществлялась с использованием комплекса стандартных серологических (ИФА, РСК), молекулярно-генетических (ПЦР) и иммуноцитохимических методов исследования крови и ЦСЖ.
Магнитно-резонансная томография (МРТ) головного и спинного мозга выполнялась всем детям при поступлении в стационар, затем через 3, 6, 12 месяцев, а далее 1–2 раза в год до стабилизации или полного регресса изменений. МРТ проводилась на сверхвысокопольных томографах 1,5 и 3 Тесла. Программа лучевого обследования включала следующие импульсные последовательности (ИП): SE, FSE, IR, FLAIR, DWI, DTI, PWI для получения PD, Т1 и Т2-взвешенных изображений в трех плоскостях. При проведении DWI (диффузионно-взвешенного изображения) оценивали измеряемый коэффициент диффузии. Пациентам проводилось контрастное усиление изображения с использованием препаратов омнискан или магневист в дозе 0,2 мг/кг, вводимых внутривенно, а также бесконтрастная МР-ангиография сосудов головного мозга. Измерения линейных размеров очагов осуществлялось по стандартной методике с учетом максимального диаметра участков измененного МР-сигнала. Всем пациентам исследовались мультимодальные вызванные потенциалы (ВП) мозга на 4-канальном электронейромиографе «НейроМВП» фирмы «Нейрософт»: соматосенсорные на стимуляцию большеберцового (ССВП n.tibialis) и срединного нервов (ССВП n.medianus), акустические стволовые (АСВП), зрительные (ЗВП) и когнитивные (КВП) — при поступлении и при выписке, далее через 3, 6, 12 месяцев. Больные получали терапию в зависимости от уточненной этиологии, которая включала противовирусные и антибактериальные препараты, иммунокорригирующие, патогенетические и симптоматические средства, а также экстракорпоральные методы.
Результаты. Анализ длительности нарастания клинической симптоматики, а также наличие или отсутствие обострений у 229 детей с ЛЭ позволили установить 3 варианта течения: острое, затяжное и хроническое. Острое течение наблюдалось у 56,7% детей (130 больных), из них у 60 детей (46,2%) при проведении МРТ были выявлены очаговые изменения в белом веществе головного мозга (1-я группа), у 70 детей (53,8%) очагов не было выявлено (2-я группа), а поражение белого вещества диагностировалось при исследовании ВП мозга. Затяжное течение ЛЭ наблюдалось у 19,7% (45 больных) и хроническое у 54 (23,6%). Пациенты с затяжным и хроническим течением составили 3-ю и 4-ю группы. Острое течение ЛЭ характеризовалось монофазным быстрым нарастанием неврологических симптомов в среднем 3,1±0,4 суток, с последующей стабилизацией на протяжении 1–10 дней (в среднем 4,2±1,4 дня) и дальнейшим регрессом симптомов. Отсутствовали достоверные различия в длительности нарастания симптоматики при остром течении у пациентов двух групп. Больные с острым течением госпитализировались в течение первой недели заболевания (в среднем на 1,6±0,8 суток). Клиническая картина при остром течении ЛЭ вне зависимости от данных МРТ характеризовалась развитием общеинфекционной, общемозговой и менингеальной симптоматики у большинства пациентов (табл. 1).
Однако отмечались различия в частоте и характере очаговых неврологических симптомов. Так, у детей 1-й группы превалировали мозжечковые нарушения (84,3%) и пирамидные расстройства (55,7%), имеющие чаще рефлекторных характер, а парезы наблюдались только у 11,4% пациентов. У 35,7% детей наблюдалось нарушение сознания до уровня оглушения, а оценка по шкале EDSS в разгар болезни в среднем составила 4,2±0,5 балла. При остром течении ЛЭ с наличием очагов на МРТ (2-я группа) неврологическая симптоматика была более тяжелой по сравнению с пациентами 1-й группы, а оценка по шкале EDSS составила 6,4±0,6 балла (р<0,05). Достоверно чаще развивались парезы и нарушения функции краниальных нервов. Период обратного развития симптомов был продолжительнее (2,1±0,6 и 4,5±1,1 месяца, р<0,01), что свидетельствовало о прямой корреляции между выраженностью структурных нарушений и сроками выздоровления. При остром течении ЛЭ у пациентов обеих групп чаще наблюдалось изолированное поражение структур головного мозга (табл. 2).
Затяжное течение ЛЭ характеризовалось более продолжительным периодом нарастания симптомов длительностью от 2 недель до 4 месяцев (в среднем 3,2±0,4 месяца) и периодом регресса от 6 до 12 месяцев (в среднем 7,6 ±1,4 месяца). У 86,7% детей нарастание симптоматики сопровождалось обострениями через 2 недели — 4 месяца (в среднем через 1,5±0,2 месяца) после первого эпизода болезни. При затяжном течении во всех случаях при МРТ-исследовании определялись очаговые изменения в белом веществе головного мозга. Как правило, повторные обострения характеризовались более выраженными неврологическими нарушениями по сравнению с первым эпизодом болезни, а оценка по шкале EDSS составила 7,1±0,9 балла. Почти в половине случаев отсутствовали общеинфекционные и общемозговые симптомы. Для затяжного течения было характерно развитие более распространенного процесса в структурах ЦНС с вовлечением как головного, так и спинного мозга. При хроническом течении ЛЭ продолжительность нарастания симптоматики в среднем составила 9,2±1,5 месяца. У 27,8% пациентов продолжительность болезни по анамнезу установить не представлялось возможным, но данные МРТ свидетельствовали о более длительном течении заболевания, чем это можно было выяснить при сборе анамнеза. У всех больных с хроническим течением наблюдалось мультифазное течение заболевания с развитием обострений. В 90,7% случаев пациенты в дебюте заболевания имели «стертую» клиническую картину с кратковременностью первых симптомов в виде нечеткости изображения, расстройств чувствительности и координации. В 37,1% случаев «провокаторами» манифестации заболевания были различные стрессовые ситуации. Наиболее часто диагностировались синдромы оптикоэнцефаломие-лита и оптикоэнцефалита, составившие 61,2%. Демиелинизирующий процесс при хроническом течении ЛЭ не только распространялся на структуры ЦНС, но и вовлекал краниальные, чаще зрительные нервы.
Выявлены возрастные особенности ЛЭ у детей при различном характере течения (табл. 3). Так, при остром течении ЛЭ, преобладал возраст от 4 до
Таблица 1
|
Симптомы |
Острое (без очагов), 1-я гр, n=70 |
Острое (с очагами), 2-я гр, n=60 |
Затяжное течение, 3-я гр., n=45 |
Хроническое течение, 4-я гр, n=54 |
ВСЕГО |
|
Общеинфекционные |
65 / 92,3 |
55 / 91,6** |
22 / 48,9 |
6 / 11,1◊ |
148 / 64,6 |
|
Менингеальные |
58 / 82,9 |
54 / 90 |
40 / 88,9¤ |
5 / 9,3◊ |
158 / 69 |
|
Общемозговые |
60 / 85,7 |
52 / 86,7** |
20 / 44,4 |
8 / 14,8◊ |
140 / 61,1 |
|
Мозжечковые |
59 / 84,3 |
53 / 83,3 |
43 / 93,3 |
54 / 100 |
209 / 91,3 |
|
Рефлекторные |
39 / 55,4 |
18 / 30 |
6 / 13,3 |
32 / 59,3 |
95 / 41,5 |
|
Парезы |
8 / 11,4* |
42 / 70 |
39 / 86,7 |
22 / 40,7 |
111 / 48,5 |
|
Чув-ть поверхностная1 |
2 / 2,9 |
15 / 25** |
26 / 55,8¤ |
54 / 100◊ |
96 / 41,9 |
|
Чув-ть глубокая1 |
- |
3 / 5,0 |
5 /11,1¤ |
40 / 74,1◊ |
48 / 21 |
|
Нарушения 2 пары |
- |
- |
7 / 15,6 |
32 / 59,3◊ |
39 / 17 |
|
Нарушения других ЧН |
5 / 7,1* |
39 / 65 |
31 / 68,8 |
40 / 74,1 |
115 / 50,2 |
|
Тазовые расстройства |
5 / 7,1 |
11 / 18,3 |
16 / 35,6 |
20 / 37 |
52 / 22,7 |
|
Судороги |
2 / 2,9 |
2 / 3,3 |
5 / 11,1 |
3 / 5,6 |
14 / 6,1 |
|
Оглушение (13–14 б) 2 |
25 / 35,7 |
16 / 26,7 |
5 / 11,1 |
- |
46 / 20,1 |
|
Сопор-кома (8–12 б) 2 |
- |
2 / 3,3 |
2 / 4,4 |
- |
4 / 1,7 |
|
Оценка по EDSS |
4,2±0,5* |
6,4±0,6 |
7,1±0,9 |
6,0±0,9 |
5,9±0,7 |
Примечание: 1 — нарушения чувствительности; 2 — оценка по шкале Глазго в баллах; * — достоверные различия между 1-й и 2-й группой, р<0,05; ** — между 2-й и 3-й группой, р<0,05; ¤ — достоверные различия между 3-й и 4-й группой, р<0,05; ◊ — между 2-й и 4-й группой, р<0,05.
Таблица 2
|
Характер течения / синдромы |
Острое (без очагов), 1-я гр., n=70 |
Острое (с очагами), 2-я гр., n=60 |
Затяжное течение, 3-я гр., n=45 |
Хроническое течение, 4-я гр., n=54 |
ВСЕГО |
|
Энцефалит |
65 / 92,9 |
48 / 80* |
20 / 44,4¤ |
4 / 7,4◊ |
137 / 59,8 |
|
Энцефаломиелит |
5 / 7,1 |
11 / 18,3 |
15 / 33,3 |
15 / 27,7 |
46 / 20,1 |
|
Оптикоэнцефалит |
- |
- |
6 / 13,3 |
5 / 9,3 |
11 / 4,8 |
|
ОЭМ1 |
- |
- |
1 / 2,2¤ |
28 / 51,9◊ |
29 / 12,7 |
|
ЭМПР2 |
- |
1 / 1,7 |
3 / 6,6 |
2 / 3,6 |
6 / 2,6 |
Примечание: 1 — оптикоэнцефаломиелит; 2 — энцефаломиелополирадикулоневрит; * — достоверные различия между 2-й и 3-й группами, p<0,05; ¤ — между 3-й и 4-й группами, p<0,05; ◊ — достоверные различия между 2-й и 4-й группами, p<0,05.
Возрастная структура лейкоэнцефалитов у детей, n=229 (абс.ч./%)
Таблица 3
|
Характер течения / возраст |
1–3 года |
4–6 лет |
7–9 лет |
10–12 лет |
13–17 лет |
Средний возраст (лет) |
|
Острое (без очагов) 1-й гр. |
9 / 12,9 |
23 / 32,9 |
11 / 15,7 |
10 / 14,3 |
17 / 24,3 |
6,8±1,1* |
|
Острое (с очагами) 2-й гр. |
10 / 16,7 |
25 / 41,7 |
6 / 10 |
10 / 16,7 |
9 / 15 |
6,1±0,9* |
|
Затяжное, 3-й гр. |
11 / 24,4 |
7 / 15,6 |
10 / 22,2 |
4 / 8,9 |
13 / 28,9 |
8,8±1,6 |
|
Хроническое, 4-й гр. |
5 / 9,3 |
8 / 14,8 |
3 / 5,6 |
4 /7,4 |
34 /63 |
13,3±2,2 |
|
ВСЕГО |
35 /15,3 |
63 /27,5 |
30 /13,1 |
28 /12,2 |
73 /31,9 |
229/100 |
П р и м еч а н и е : * — достоверные различия с 4-й группой, р<0,05.
Частота клинических симптомов при различном характере течения лейкоэнцефалитов у детей, n=229 (абс. ч./%)
Частота вовлечения различных структур нервной системы при лейкоэнцефалитах у детей, n=229 (абс. ч./%)
6 лет, а при хроническом дети 13–17 лет составили 63%. Также наблюдались изменения в половом составе у детей с различным течением. При остром течении ЛЭ девочки составили 40%, а при затяжном и хроническом 67,6-71,1%. Преобладание среди пациентов с хроническим течением детей старше 13 лет и девочек свидетельствует о влиянии полового созревания на течение и исходы инфекционного демиелинизирующего процесса.
Установлена в 74,2% случаев вирусная, у 10% бактериальная, у 5,7% вирусно-бактериальная этиология ЛЭ (табл. 4). Выявлена взаимосвязь между этиологией, характером течения и морфоструктурными особенностями ЛЭ. При ЛЭ, вызванных вирусом варицелла-зостер (ВВЗ), очаговые изменения в белом веществе определялись лишь в 39,4% случаев, а при вирусе Эпштейна — Барр (ВЭБ), цитомегаловирусе (ЦМВ) или вирусе герпеса 6-го типа (ВГ-6)
Таблица 4
Этиологическая структура при различном характере течения лейкоэнцефалитов у детей, n=229, (абс.ч./%)
|
Этиология / характер течения |
Острое (без очагов), 1-я гр. n=70 |
Острое (с очагами), 2-я гр. n=60 |
Затяжное течение, 3-я гр., n=45 |
Хроническое течение, 4-я гр., n=54 |
ВСЕГО, n=229 |
|
Вирус герпеса 6-го типа |
- |
2 / 3,3 |
1 / 2,2 |
8 / 14,8◊ |
11 / 4,8 |
|
Вирус Эпштейна-Барр |
- |
6 / 10 |
6 / 13,3 |
7 / 13 |
19 / 8,3 |
|
Цитомегаловирус |
- |
- |
- |
2 / 3,7 |
2 / 0,9 |
|
Вирус варицелла-зостер |
56 / 80* |
6 / 10 |
2 / 4,4 |
- |
64 / 27,9 |
|
Вирус простого герпеса |
2 / 2,9 |
2 / 3,3 |
- |
1 / 1,9 |
5 / 2,3 |
|
СГВИ1 |
- |
3 / 5 |
1 / 2,2¤ |
26 / 48,1◊ |
30 / 13,1 |
|
Энтеровирус |
3 / 4,3 |
10 / 16,7 |
4 / 8,9 |
- |
17 / 7,4 |
|
Вирус КЭ |
4 / 5,7 |
1 / 1,7 |
- |
- |
5 / 2,3 |
|
Вирус краснуха |
- |
1 / 1,7 |
1 /2,2 |
- |
2 / 0,9 |
|
Парвовирус В 19 |
- |
2 / 3,3 |
- |
- |
2 / 0,9 |
|
Вирус гриппа |
1 / 1,4 |
2 / 3,3 |
- |
- |
3 / 1,3 |
|
Аденовирус |
1 / 1,4 |
1 / 1,7 |
- |
- |
2 / 0,9 |
|
Вирусно-вирусная |
- |
3 / 5 |
2 / 4,4 |
3 / 5,6 |
8 / 3,4 |
|
Стрептококк гр. А |
- |
3 / 5 |
- |
- |
3 / 1,3 |
|
Боррелии бургдорфери |
3 / 4,3 |
4 / 6,7 |
5 / 11,1 |
4 / 7,4◊ |
16 / 7 |
|
Хламидии |
- |
- |
1 / 2,2 |
- |
2 / 0,9 |
|
Микоплазмы |
- |
- |
1 / 2,2 |
1 / 1,9 |
2 / 0,9 |
|
Вирусно-бактериальная |
- |
5 / 8,3 |
8 / 17,8¤ |
- |
13 / 5,7 |
|
Неуточненная |
- |
8 / 13,3 |
13 / 28,9¤ |
2 / 3,7 |
23 / 10 |
Примечание: 1СГВИ — смешанная герпесвирусная инфекция; * — достоверные различия между 1-й и 2-й группой, р<0,05; ¤ — достоверные различия между 3-й и 4-й группой, р<0,05; ◊ — достоверные различия между 2-й и 4-й группой, р<0,05.
во всех случаях. У пациентов с затяжным течением среди этиологических факторов наиболее часто регистрировалась боррелиозная инфекция (В. burgdorferi s.l.) в 28,9%. У детей с хроническим течением ЛЭ в 48,1% случаев была установлена смешанная герпесвирусная инфекция, характеризующаяся активацией нескольких хронически персистирующих вирусов этого семейства. У большинства детей с хроническим течением ЛЭ (80,7%) установлено сочетание вирусов ВГ-6 и ВЭБ. Смешанная герпесвирусная инфекция ВЭБ и ВГ-6 в 73,3% случаев была причиной развития РС.
МРТ-картина ЛЭ характеризовалась наличием очагов, имеющих преимущественную локализацию в белом веществе ЦНС различного диаметра и количества. Наиболее часто встречались многоочаговые (или диссеминированные) ЛЭ с наличием двух и более очагов (86,2%), реже отмечалось диффузное (5%) и одноочаговое (8,8%) поражение белого вещества. Размеры очагов колебались от 3 мм до 5 см, но в 89,3% не превышали 2 см. Выявлены особенности лучевой картины ЛЭ при различном течении заболевания (табл. 5). Так, при остром течении ЛЭ в 78,3% случаев наблюдалось, как правило, до 5 очагов (рис. 1 А, Б). У 18,3% детей регистрировался только 1 очаг, который в 63,6% случаев определялся только при DWI-ИП и не выявлялся на FLAIR-ИП, что было связано с большей чувствительностью этой программы в диагностике инфекционных поражений белого вещества. Очаги локализовались чаще в субкортикальных отделах (41,7%), несколько реже перивен-трикулярно и инфратенториально. В 3,3% случаев наблюдалось диффузное поражение белого веще- ства. Отличительной особенностью острого течения было редкое расположение очагов в мозолистом теле (р<0,02 и р<0,01, соответственно с затяжным и хроническим течением). Накопление контраста в очагах наблюдалось только в половине случаев, а наличие очагов на Т1-ВИ в 26,7% случаев (р<0,05, с затяжным и хроническим течением). Явления масс-эффекта наблюдались у 75% детей, что было обусловлено преобладанием воспалительно-отечного компонента на фоне «негрубого» нарушения гематоэнцефалического барьера.
При затяжном течении было характерно многоочаговое поражение белого вещества, но количество очагов в большинстве случаев не превышало 9, а в среднем составило 6,5±1,4 и отмечалось появление «новых» очагов при повторных обострениях заболевания. Часто воспалительный процесс локализовался инфратенториально (66,7%) (в ножках и полушариях мозжечка, в области моста и продолговатого мозга) и перивентрикулярно в 44,4% случаев. В 46,7% случаев выявлялись очаги в мозолистом теле. Достоверно чаще по сравнению с острым течением определялись очаги в области спинного мозга (44,4% против 10%, р<0,05). У большинства детей (89,5%) очаги локализовались только в белом веществе, редко (8,8%) одновременно и в сером веществе ЦНС. У 88,9% детей выявлялись изменения при Т1-ВИ, что свидетельствовало о большей выраженности поражения белого вещества ЦНС. Достоверно чаще по сравнению с острым течением выявлялась и атрофия (44,4%).
Хроническое течение характеризовалось появлением на МРТ многоочагового поражения белого
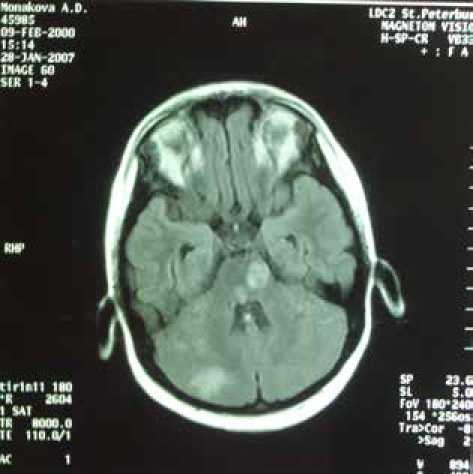
А
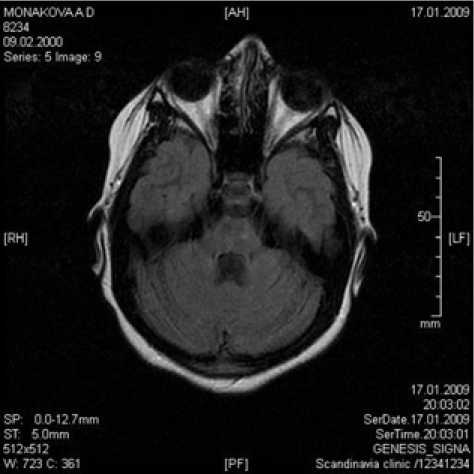
Б
Рис.1. МРТ пациентки М., 6 лет. Диагноз: «Лейкоэнцефалит диссеминированный, острое течение, вызванный вирусом Эпштейна — Барр»:
А) третьи cутки заболевания. TIRM-ИП, аксиальная плоскость.
Очаги гиперинтенсивного МР-сигнала в области моста, полушарий и ножек мозжечка;
Б) через 2 года после терапии. FLAIR-ИП, аксиальная плоскость.
Регресс очаговых изменений в области мозжечка
Таблица 5
Частота лучевых паттернов при различном характере течения лейкоэнцефалитов у детей (абс ч./%)
|
Лучевые паттерны / характер течения |
Острое n=60 |
Затяжное n=45 |
Хроническое n=54 |
P1 |
P2 |
Р3 |
Локализация очагов
|
Мозолистое тело |
1 / 1,7 |
21 / 46,7 |
49 / 90,7 |
<0,02 |
<0,05 |
<0,01 |
|
Базальные ганглии |
23 / 38,3 |
2 / 4,4 |
4 / 7,4 |
<0,05 |
>0,05 |
<0,05 |
|
Кора |
5 / 8,3 |
2 / 4,4 |
2 / 3,7 |
>0,05 |
>0,05 |
>0,05 |
|
Субкортикальные отделы |
25 / 41,7 |
17 / 37,8 |
20 / 37 |
>0,05 |
>0,05 |
>0,05 |
|
Перивентрикулярно |
15 / 25 |
20 / 44,4 |
45 / 83,3 |
>0,05 |
>0,05 |
<0,05 |
|
Ствол и мозжечок |
12 / 20 |
30 / 66,7 |
46 / 85,2 |
>0,05 |
>0,05 |
<0,05 |
|
Спинной мозг |
6 / 10 |
20 / 44,4 |
40 / 74,1 |
<0,05 |
<0,05 |
<0,02 |
Количество очагов
|
1 очаг |
11 / 18,3 |
2 / 4,4 |
1 / 1,9 |
>0,05 |
>0,05 |
>0,05 |
|
до 5 очагов |
36 / 60 |
8 / 17,8 |
4 / 7,4 |
<0,05 |
>0,05 |
<0,05 |
|
от 6 до 9 очагов |
6 / 10 |
31 / 68,9 |
5 / 9,3 |
<0,05 |
<0,02 |
>0,05 |
|
10 и более очагов |
4 / 6,7 |
3 / 6,7 |
40 / 74,1 |
>0,05 |
<0,02 |
<0,05 |
|
Диффузное поражение |
3 / 5 |
1 / 2,2 |
4 / 7,4 |
>0,05 |
>0,05 |
>0,05 |
Наличие других МР-признаков
|
Признаки масс-эффекта |
40 / 75 |
14 / 31,1 |
2 / 3,7 |
<0,05 |
<0,05 |
<0,05 |
|
Очаги на Т1-ВИ |
16 / 26,7 |
40 / 88,9 |
49 / 90,7 |
<0,05 |
>0,05 |
<0,05 |
|
Накопление контраста |
30 / 50 |
28 / 62,2 |
35 / 64,8 |
>0,05 |
>0,05 |
> 0,05 |
|
Атрофия и/или глиоз |
- |
20 / 44,4 |
50 / 93,6 |
<0,02 |
<0,05 |
<0,01 |
|
Симметричность очагов |
3 / 5 |
2 / 4,4 |
- |
>0,05 |
>0,05 |
>0,05 |
|
Очаги только на DWI-ИП |
7 / 11,7 |
- |
- |
>0,05 |
>0,05 |
>0,05 |
П р и м еч а н и е : Р1 — различия между острым и затяжным течением; Р2 — различия между затяжным и хроническим течением; Р3 — различия между острым и хроническим течением.
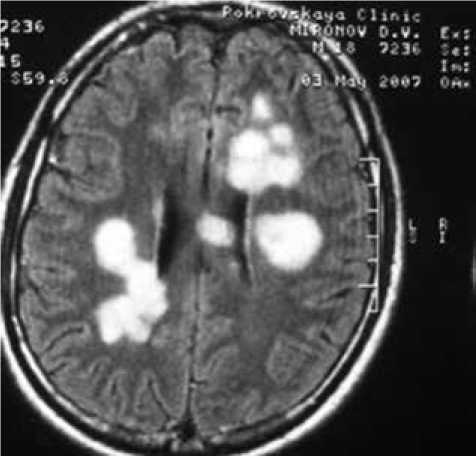
А
Рис. 2. МРТ пациента М., 17 лет. Диагноз: «Лейкоэнцефаломиелит диссеминированный, хроническое течение, вызванный смешанной герпесвирусной инфекцией (ВЭБ, ВГ-6 типа)»: А) до терапии. FLAIR-ИП, аксиальная плоскость. Множественные очаги демиелинизации в полушариях большого мозга; Б) ремиссия в течение четырех лет после терапии. FLAIR-ИП, аксиальная плоскость. Уменьшение количества и размера очагов
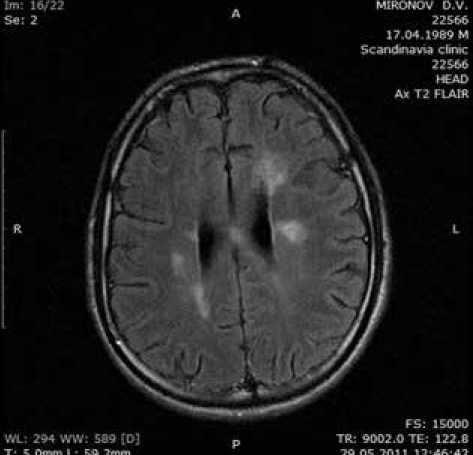
Б
вещества одного или обоих полушарий, а также вовлечением спинного мозга в 74,4% случаев. Среднее количество очагов составило 15,6±4,2, а количество более 10 очагов отмечалось у 74,1% пациентов (рис. 2 А, Б). Очаговые изменения, как и при затяжном течении, имели преимущественно инфратенториальную и перивентрикулярную локализацию. В 90,7% случаев наблюдалась локализация очагов в области мозолистого тела. У большинства пациентов выявлялись очаги на Т1-ВИ. Атрофические изменения в виде расширения ликворных пространств и участки глиоза определялись у 93,6% пациентов уже при первичном лучевом обследовании. Накопление контраста в части очагов определялось в 64,8% случаев. Установлены корреляции между частотой неврологического дефицита в исходе ЛЭ и локализацией очагов в стволе и ножках мозжечка (r=0,59). Установлено, что для выявления «активности» патологического процесса в белом веществе ЦНС можно использовать не только введение контраста, но и DWI-импульсную последовательность с расчетом измеряемого коэффициента диффузии (ИКД). Наличие ИКД в очагах от 0,7 до 0,9×10–3 подтверждало сохраняющееся воспаление и демиелинизацию, а при ИКД от 0,95×10–3 и более — формирование глиоза. При проведении МР-трактографии выявило «обеднение» большинства трактов головного мозга в 50% случаев у детей с хроническим течением ЛЭ.
Выявлены особенности изменений ВП при различном течении ЛЭ. Так, при остром течении, вне зависимости от наличия очагов на МРТ, в 70 и 61,1% наблюдалось повышение амплитуд коркового ответа Р37, тогда как снижение амплитуд регистрировалось достоверно реже (в 25 и 33,3% соответственно), что свидетельствовало «раздражении» нейронов коры на фоне отека и воспаления белого вещества. При затяжном течении ЛЭ в 58,8% случаев выявлялось замедление проведения по спинному мозгу, что проявлялось в увеличении межпикового интервала N22-N30 (достоверно чаще по сравнению с острым течением, р<0,05). У 60,6% детей регистрировалось вовлечение стволовых структур в виде увеличения межпикового интервала I–V при исследовании АСВП (р˂0,02 по сравнению с острым течением). При хроническом течении ЛЭ в 93,5 и 91,3% случаев выявлялось снижение показателя амплитуды коркового потенциала P37 при исследовании ССВП n. tibialis и потенциала N20 при исследовании CCВП n. media-nus. Нарушение времени центрального проведения по проводникам головного мозга в виде увеличения межпиковых интервалов N22-P37 и N13-N20 наблюдалось в 89,1 и 82,6% случаев. Увеличение интервала N22-N30, отражающего проведение по спинному мозгу, было в 86,9% случаев. Достоверно чаще, чем у пациентов с острым и затяжным течением, регистрировалось снижение амплитуд V пика при исследовании АСВП, связанное с нарушением активности нейронов на мезенцефальном уровне. В 71,7% случаев выявлялись нарушения со стороны зрительных нервов, которые у 60,6% детей имели двусторонний характер, но отличались асимметрией изменения показателей. Показатели КВП изменялись в 52,2– 73,9% случаев. В целом у пациентов с хроническим течением ЛЭ наблюдались значительно более частые изменения со стороны ВП, характеризующиеся преобладанием амплитудных нарушений над изменениями скоростных показателей, по сравнению с пациентами других групп. Количественная оценка ВП позволила установить более значимое увеличение межпикового интервала N22-N30 ССВП n. tibialis при хроническом течении ЛЭ (10,67±4,04 мс) по сравнению с затяжным (9,07±2,72 мс) и острым течением (7,52±1,3 мс) (р<0,01, между острым и хроническим течением). Выявлено, что одним из показателей, коррелирующих с течением ЛЭ, является амплитуда коркового потенциала ССВП (r=0,56). Степень снижения амплитуды Р37 достоверно преобладала при хроническом течении (1,6±0,52 мкВ) по сравнению с затяжным (2,0±0,65 мкВ) и острым (2,5±0,92 мкВ).
Таблица 6
Клинические исходы лейкоэнцефалитов в зависимости от характера течения, n=229, (абс.ч./%)
|
Исходы / характер течения |
Острое (без очагов), 1-я гр., n=70 |
Острое (с очагами), 2-я гр., n=60 |
Затяжное течение, 3-я гр., n=45 |
Хроническое течение, 4-я гр., n=54 |
|
Выздоровление без дефицита |
66 / 94,3* |
33 / 55** |
3 / 6,7 |
3 / 5,5◊ |
|
Легкий дефицит (EDSS до 2,5 б) |
4 / 5,7* |
25 / 41,7 |
38 / 84,4 |
20 / 37 |
|
Средний (EDSS от 3 до 5,5 б) |
- |
2 / 3,3 |
3 / 6,7 |
5 / 9,3 |
|
Тяжелый (EDSS 6,0 и более б) |
- |
- |
1 / 2,2 |
2 / 3,7 |
|
Когнитивный дефицит1 |
- |
- |
3 / 6,7 |
15 / 27,8◊ |
|
Рассеянный склероз |
- |
- |
- |
24 / 44,4 ¤◊ |
Примечание:1 — когнитивный дефицит легкий или средней степени тяжести; * — достоверные различия между 1-й и 2-й группой, p<0,05; ** — достоверные различия между 2-й и 3-й группой, p<0,05; ¤ — достоверные различия между 3-й и 4-й группами, p<0,05; ◊ — достоверные различия между 2-й и 4-й группами, p<0,05.
Установлена зависимость клинических исходов ЛЭ от характера течения и наличия очагов на МРТ. Выявлено, что в 1-й группе детей в 94,3% случаев наблюдалось полное восстановление без дефицита, а у пациентов 2-й группы в 55% случаев (табл. 6). У детей с затяжным течением в 84,4% случаев наблюдалось развитие легкого дефицита от 1 до 2,5 балла по шкале EDSS. Тяжелый дефицит отмечался в 2,2% случаев при локализации очагов в области моста. Установлено, что длительность регресса симптомов коррелирует со степенью демиелинизации в очагах (r=0,62). При хроническом течении ЛЭ, несмотря на большую длительность заболевания, в исходе в 42,6% регистрировался неврологический дефицит до 2,5 балла. Выздоровление наблюдалось только в 5,5% случаев и характеризовалось как отсутствием обострений, так и исчезновением очагов на МРТ, а прогрессирование болезни и трансформация в РС — у 44,4% детей. В остальных случаях отмечалась клинико-лучевая ремиссия длительностью от 1–9 лет (в среднем 4,8±1,6 года).
Обсуждение. Полученные результаты свидетельствуют, что ЛЭ составляют до 76% среди энцефалитов у детей, их этиология в 60,7% случаев связана с вирусами семейства Herpesviridae. Выявлено, что ЛЭ у детей могут трансформироваться в РС при хроническом течении заболевания в 44,4% случаев. Взаимоотношение диссеминированных лейкоэнцефалитов и рассеянного склероза по-прежнему остается спорным в научной литературе. Многие авторы рассматривают их как различные заболевания [1, 2, 9]. Однако имеются и данные об общности демиелинищирующего процесса. Так, при изучении биопсийного материала, взятого у 13 пациентов с диссеминированными энцефаломиелитами в возрасте от 5 до 65 лет и у 91 пациента с РС в возрасте от 10 до 65 лет, авторами получены данные, что заболевания отличаются лишь распространенностью демиелинизации в структурах ЦНС. При этом многие гистохимические характеристики поражения белого вещества были идентичны. Кроме того, у некоторых пациентов выявлены «переходные» формы демиелинизации [5].
В нашем исследовании также установлены особенности клинической картины и исходов ЛЭ у детей в зависимости от характера течения заболевания, а также определена взаимосвязь течения ЛЭ с этиологией и возрастом пациентов. Выявлено, что наиболее уязвимым в плане трансформации в РС является возраст детей старше 13 лет. Ранее проведенные в НИИДИ исследования свидетельствуют о риске развития РС при формировании гормональных дисфункций, связанных с изменением продукции по- ловых гормонов у детей пубертатного возраста [15]. Определяющим фактором хронического течения ЛЭ является и наличие у пациентов смешанной герпесвирусной инфекции, вызванной вирусами герпеса 6-го типа и Эпштейна — Барр. Можно предположить, что развитие хронического течения ЛЭ и РС взаимосвязано с поражением иммунокомпетентных клеток (Т- и В-лимфоцитов) тропными вирусами. Кроме того, активация нескольких инфекционных агентов создает трудности их терапии и эрадикации. Вирусы Эпштейна — Барр и герпеса 6-го типа характеризуются медленной скоростью репликации и низкой степенью цитопатического воздействия, что определяет высокую частоту первично-хронического течения ЛЭ, а также «стертую» клиническую картину в «дебюте».
Вопрос о значимости лучевых и нейрофизиологических методов для диагностики диссеминированных лейкоэнцефалитов и уточнения прогноза течения также обсуждается в литературе. При этом считается, что среди лейкоэнцефалитов наиболее неблагоприятными исходами отличаются формы с диффузной демиелинизацией [8]. Оценка морфоструктурных параметров диссеминированных лей-коэнцефалитов, полученная в данном исследовании на основании результатов лучевого и нейрофизиологического обследования, выявила особенности поражения белого вещества у пациентов с различным течением, связанные как с распространенностью, так и с характером поражения проводников ЦНС. Выявлено преобладание отечно-воспалительного характера изменений белого вещества при остром, демиелинизирующего — при затяжном и дегенеративно-де-миелинизирующего — при хроническом течении ЛЭ у детей. Для острого течения ЛЭ было характерно наличие 3–4 очагов, локализующихся в структурах головного мозга, при затяжном течении наблюдается более распространенный процесс в структурах как головного, так и спинного мозга в 55,6% случаев, а при хроническом — многоочаговая демиелинизация структур ЦНС и поражение черепных нервов (наиболее часто 2 пары) с развитием синдромов опти-коэнцефалита и оптикоэнцефаломиелита в 61,2% случаев.
Заключение. Таким образом, полученные результаты диктуют необходимость распространить обследование пациентов с поражением белого вещества ЦНС на группу актуальных инфекционных агентов, с последующим проведением им этиопатогенетическо-го лечения, что позволит уменьшить риск развития прогредиентности демиелинизирующего процесса.
Список литературы Диссеминированный лейкоэнцефалит и рассеянный склероз: причинно-следственная взаимосвязь
- Рассеянный склероз у детей и подростков: история исследований и опыт раннего применения интерферона бета/О. В. Быкова, Т. В. Сидоренко, М.М. Кузенкова [и др.]//Рос. педиатр, журн. 2010. № 1. С. 61-64
- Huppke P., Gartner J. A Practical Guide to Pediatric Multiple Sclerosis//Neuropediatrics. 2010. № 41. P. 157-162
- Рассеянный склероз у детей/Л.М. Высоцкая, О. И. Маслова, В.М. Студеникин [и др.]//Вопросы современной педиатрии. 2004. Т. 3, № 6. С. 50-54
- Krupp L, Hertz D. Pediatric multiple sclerosis//Neurology. 2007. Vol. 16. №2. P. 1-2
- Perivenous demyelination: association with clinically defined acute disseminated encephalomyelitis and comparison with pathologically confirmed multiple sclerosis/N. Young, B. Weinshenke, J. Parisi [et al.]//Brain. 2010. Vol. 133, № 2. P. 333-348
- Скрипченко H.B., Иванова Г.П., Трофимова Т.Н. Кли-нико-лучевые аспекты лейкоэнцефалитов у детей//Нейро-иммунология. 2007. № 3/4. С. 27-32
- Intrathecal polyspecific immune response to neurotropic viruses in multiple sclerosis: a comparative report from Cuban patients/M. Robinson-Agramonte, H. Reiber, J.A. Cabrera-Gomez [etal.]//Acta Neurol. Scand. 2007. № 115. P. 312-318
- Dale R.C., Brilot F., Banwell B. Pediatric central nervous system inflammatory demyelination: acute disseminated encephalomyelitis, clinically isolated syndromes, neuromyelitis optica, and multiple sclerosis//Curr. Opin. Neurol. 2009. № 22. P. 233-240
- Pohl D. Epidemiology, immunopathogenesis and management of pediatric central nervous system inflammatory demyelinating conditions//Curr. Opin. Neurol. 2008. Vol. 21, № 3. P. 366-372
- Acute disseminated encephalomyelitis/S. Tenembaum, T. Chitnis J., Ness [et al.]//Neurology. 2007. Vol. 16, №2. P. 23-36
- Исаков В. А., Архипова E. И., Исаков Д. В. Герпесви-русные инфекции человека: рук-во для врачей. СПб.: Спец-Лит, 2006. 303 с.
- OpsahlM.L, Kennedy P. G. Early and late HHV-6 gene transcripts in multiple sclerosis lesions and normal appearing white matter//Brain. 2005. Vol. 128, № 3. P. 516-527
- High seroprevalence of Epstein -Barr virus in children with multiple sclerosis/D. Pohl, B. Krone, K. Rostasy [et al.]//Neurology. 2006. № 67. P. 2063-2065
- Способ лечения лейкоэнцефалитов у детей: пат. 2348411 от 10.03.2009 (РФ)//Г. П. Иванова, Н. В. Скрипченко, Н.В. Моргацкий
- Способ прогнозирования развития рассеянного склероза при лейкоэнцефалитах у подростков: пат.№ 2407449 от 27.12.2010 (РФ)/Н. В. Скрипченко, Г. П. Иванова, Л. А. Алексеева, Л. В. Говорова


