Еюногастропластика при повторных операция на желудке
Автор: Ручкин Д.В., Козлов В.А., Хамидов М.М., Оконская Д.Е.
Журнал: Московский хирургический журнал @mossj
Рубрика: Абдоминальная хирургия
Статья в выпуске: 4 (90), 2024 года.
Бесплатный доступ
Введение. Тяжелые нарушения пищеварения после первичных операций на желудке у 25 % больных приводят к стойкой инвалидизации и в 100 % требуют медицинской реабилитации. Прогрессирующие формы болезней оперированного желудка (БОЖ) являются показанием к реконструктивному вмешательству.Цель исследования. Улучшить функциональные результаты повторных операций на желудке путем использования сегмента тощей кишки на сосудистой ножке.Материалы и методы исследования. В НМИЦ хирургии имени А.В. Вишневского (далее НМИЦХ) в период с 2012-23 г. выполнили 56 повторных операций на желудке с применением сегмента тощей кишки на сосудистой ножке. Эти пациенты ранее перенесли резекционные и дренирующие желудок операции. Показаниями к очередному вмешательству у 45 (80,4 %) пациентов явились БОЖ, и у 11 (19,6 %) - рак культи желудка и рецидив рака желудка (РЖ).Результаты исследования. В послеоперационном периоде хирургические осложнения развились у 4 (7,1 %) пациентов. Госпитальная летальность составила 1,8 %. В отдаленном периоде выявили уменьшение частоты и тяжести БОЖ, улучшения показателей качества жизни (КЖ) пациентов.Заключение. Реконструктивные операции с пластическим замещением целого желудка или его части сегментом тощей кишки и включением в пассаж ДПК, более всего соответствуют нормальной физиологии и создают условия для порционного поступления пищи в тонкую кишку, приближая деятельность пищеварительной системы к норме.
Болезни оперированного желудка, редуоденизация, еюногастропластика, физиология пищеварения, реконструктивные операции
Короткий адрес: https://sciup.org/142243806
IDR: 142243806 | УДК: 006.617-089 | DOI: 10.17238/2072-3180-2024-4-11-21
Текст научной статьи Еюногастропластика при повторных операция на желудке
Материалы и методы
Table 1
The volume of the primary gastric surgery and the reconstruction option
При повторной реконструкции следует выбрать способ восстановления дуоденального пассажа. Методика редуоде-низации после дистальной резекции в отсутствие какого-либо органического поражения заключалась в транспозиции отводящей петли и соединении ее дистального конца с культей ДПК. При этом приводящую петлю отсекали непосредственно у гастроэнтероанастомоза (ГЭА), а непрерывность тощей кишки восстанавливали межкишечным соустьем «конец в конец» (рис. 1).
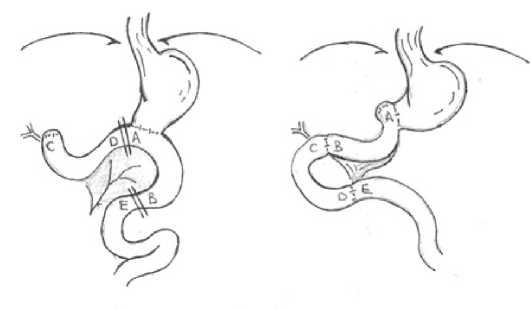
Fig. 1. The scheme of transposition of the diverting loop into the duodenal stump after gastric resection according to the Hofmeister-Finsterer
Реконструкцию брауновской петли начинали с разобщения межкишечного анастомоза и ушивания образовавшихся дефектов тощей кишки. Далее отводящую петлю пересекали на расстоянии 25–30 см от желудочного анастомоза, а ее дистальный конец соединяли с культей ДПК. Приводящую петлю после отсечения от ГЭА переводили в ортотопическое положение с последующим восстановлением непрерывности тощей кишки. При ранее созданной Ру-петле редуоденизацию осуществить было несложно. Достаточная длина отводящей петли позволяла пересечь ее сразу выше межкишечного соустья, не нарушая тем самым непрерывности тощей кишки, а свободный дистальный конец вшить в культю ДПК. Этот вариант реконструкции предполагал формирование лишь одного соустья — еюнодуоденоанастомоза. Сохранение межкишечного анастомоза было возможно при отсутствии в нем патологических изменений и грубой рубцовой деформации, которые в дальнейшем могли бы стать причиной непроходимости. При короткой или избыточно длинной отводящей петле разобщали межкишечный анастомоз с последующим выбором петли для редуоденизации нужной длины.
Транспозицию отводящей петли в культю ДПК после ГЭ осуществляли по тем же принципам. После разобщения межкишечного соустья отводящую петлю ЭЕА пересекали на расстоянии 30–40 см дистальнее и соединяли с ДПК. Приводящую петлю при этом отсекали в непосредственной близости от ЭЕА и восстанавливали непрерывность тонкой кишки, соединяя ее приводящий и отводящий отделы соустьем «конец в конец».
Реконструкцию дополняли инвагинационным антирефлюкс-ным клапаном в нижней трети интерпонированного сегмента [5] (рис. 2).
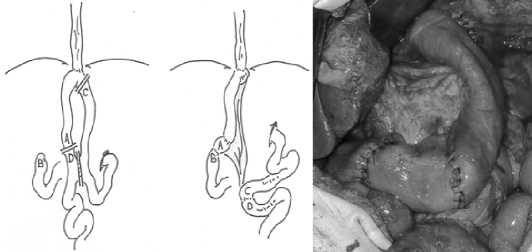
а) б)
Рис. 2. Транспозиция отводящей петли в культю ДПК после ГЭ, с формированием антирефлюксного клапана: а — схема операции; б — интраоперационный вид Fig. 2. Transposition of the diverting loop into the duodenum after gastrectomy, with the formation of an antireflux valve: a — scheme of operation; b — intraoperative view
При ранее сформированном «высоком» пищеводном соустье, расположенном в заднем средостении, старались не усложнять реконструкцию. Отсечение приводящей петли непосредственно от ЭЕА требует мобилизации зоны соустья в средостении и сопровождается риском повреждения пищевода. В таких случаях после транспозиции отводящей петли в ДПК приводящую петлю пересекали ниже ЭЕА на расстоянии 15 см и на протяжении 10 см соединяли с отводящей однорядным непрерывным швом «бок в бок», формируя тем самым изо-антиперистальтический резервуар [6] (рис. 3).
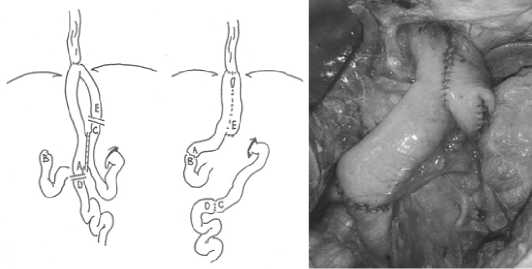
а) б)
Рис. 3. Транспозиция отводящей петли в культю ДПК после ГЭ, с формированием изоантиперистальтического резервуара: а — схема операции; б — интраоперационный вид
Fig. 3. Transposition of the diverting loop into the duodenum after gastrectomy, with the formation of an isoantiperistaltic pouch: a — the scheme of the operation; b — the intraoperative view
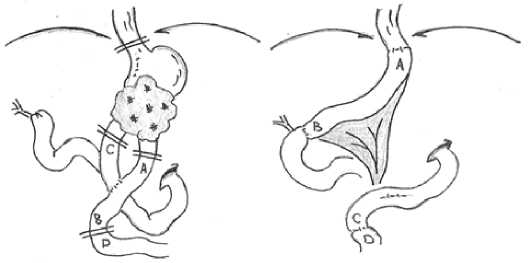
Fig. 4. The scheme of extirpation of the stump of the stomach with reconstructive jejunogastroplasty
Таким образом, вариант окончательной реконструкции и объем вмешательства представлены в таблице 2.
Лишь 1 (1,8 %) больной потребовалась релапаротомия на 3 послеоперационный день (ПОД) ввиду толстокишечной непроходимости, вызванной сдавлением поперечной ободочной кишки сосудистой ножкой, проведенного спереди тощекишечного сегмента. При повторной операции пересекли толстую кишку и перевели питающий сосуд трансплантата через мезаколон, а непрерывность толстой кишки восстановили анастомозом «конец в конец».
Таблица 2
Объем повторной операции и вариант реконструкции
Table 2
The scope of the repeat operation and the reconstruction option
Непосредственные результаты повторных операций характеризуют их безопасность, а отдаленные – эффективность.
Зафиксирован один летальный исход пациента на 3 ПОД после транспозиции отводящей петли ГЭА в культю ДПК от неокклюзионной мезентериальной ишемии с некрозом толстой и большей части тонкой кишки. Госпитальная летальность составила 1,8 %.
Под наблюдением в отдаленном периоде находилось 49 (89,1 %) пациентов, из которых 44 (89,8 %) были живы на момент последнего контакта. Умерли 5 (10,2 %) больных, из них 4
(80,0 %) – от прогрессирования онкологического заболевания и 1 (20,0 %) – от острой коронарной недостаточности через 1 мес. после выписки. Период наблюдения составил от 1 мес. до 12 лет, при среднем значении – 4,3 + 0,5 лет.
Для объективизации эффективности реконструктивных операций использовали следующие критерии: динамика массы тела и маркеров питательного статуса, рентгенологические показатели моторно-эвакуаторной функции верхних отделов пищеварительного тракта, частота и тяжесть пострезекционных синдромов, наличие поздних хирургических осложнений, в т.ч. требующих повторного хирургического вмешательства.
Объективными критериями, характеризующими питательный статус больного в отдаленном периоде, служили масса тела и маркеры питания (табл. 3).
Среднее дооперационное значение ИМТ находилось в пределах нормы, при этом выраженный дефицит массы тела был у 3 (5,4 %) больных (ИМТ<16), недостаточность питания – у 24 (42,8 %) (ИМТ = 16–18,5), ожирение – у 5 (8,9 %) (ИМТ>25). Нормальные значения ИМТ (18,5-25) зафиксировали у 24 пациентов. Через год после операции отмечена тенденция к увеличению ИМТ в общей группе, которая в течение последующего периода наблюдения не снижалась (p=0,001). У 19 (42,2 %) пациентов из 45 за первый год после редуоденизации вес увеличился на 5 кг и более.
По средним лабораторным показателям крови в общей группе отмечено увеличение уровня гемоглобина, общего белка и альбумина. Уровень железа и лимфоцитов находился в пределах физиологической нормы на всех этапах лечения и наблюдения. Повышение показателей железа достоверно отмечено лишь в первый год после редуоденизации (р=0,017), тогда как абсолютное количество лимфоцитов было достоверно выше до года (р=0,011) и через 3 года (р=0,002) после реконструктивного вмешательства.
Эффективность реконструктивного вмешательства оценивали также на основании частоты демпинг-синдрома (ДС) и рефлюкс-эзофагита (РЭ). Диагностику ДС проводили согласно шкале H. Sigstad (1970). Сумма баллов более 7 свидетельствовала о наличии ДС [7]. Распределение больных согласно шкале Sigstad представлено в таблице 4.
ДС до реконструктивной операции выявили у 39 (69,9 %) больных, при этом тяжелой степени — у 4 (7,1 %). После ре-дуоденизации клинические проявления ДС легкой и средней степени отметили через 3 года у 35,5 % пациентов. Признаков тяжелого демпинга мы не выявили.
Эндоскопическое исследование верхних отделов ЖКТ выполнили всем пациентам до операции и тем из них, кто остался под наблюдением (табл. 5).
РЭ C и D ст. выявили у 11 (19,6 %) больных, и еще у 20 (35,8 %) – легкой степени. В отдаленном периоде РЭ A и B ст. наблюдали у 15,6 % через 6 мес. после вмешательства и у 12,9 % по прошествии 3 лет (рис. 5).
Таблица 3
Динамика индекса массы тела и маркеров питания в отдаленном периоде
Table 3
Dynamics of body mass index and nutrition markers in the long-term period
|
Показатели/ Indicators |
До операции/ Before surgery |
От 6 мес. до 1 года/ From 6 months to 1 year |
От 1 года до 3-х/ From 1 year to 3 years |
От 3-х лет и более/ From 3 years and more |
|||
|
Ср. значение/ Cf. value |
Ср. значение/ Cf. value |
Р |
Ср. значение/ Cf. value |
Р |
Ср. значение/ Cf. value |
Р |
|
|
Индекс массы тела/ Body mass index |
19,21+3,6 |
21,01+3,5 |
0,001 |
21,99+3,8 |
0,001 |
21,78+4,1 |
000,1 |
|
Общий белок/ Protein |
59,51+7,5 |
62,81+5,5 |
0,001 |
67,22+5,3 |
0,001 |
66,54+5,9 |
0,001 |
|
Альбумин/ Albumin |
34,68+6,6 |
37,1+4,1 |
0,065 |
38,28+3,1 |
0,039 |
37,94+3,4 |
0,034 |
|
Гемоглобин/ Hemoglobin |
107,66+18,4 |
121,59+11,2 |
0,001 |
123,52+9,7 |
0,001 |
122,93+12,0 |
0,003 |
|
Железо/ Ferrum |
11,12+13,4 |
15,08+17,7 |
0,017 |
13,46+4,1 |
0,946 |
12,45+4,4 |
0,997 |
|
Лимфоциты/ Lymphocytes |
1,18+0,4 |
1,43+0,3 |
0,011 |
1,27+0,3 |
0,957 |
1,72+0,4 |
0,002 |
|
Итого/ Total |
56 |
45 |
38 |
31 |
|||
Таблица 4
Частота демпинг-синдрома до и после реконструктивной операции
Table 4
Frequency of dumping syndrome before and after reconstructive surgery
|
Демпинг-синдром (шкала H. Sigstad, 1970) |
До операции/ Before surgery (n=56) |
От 6 мес. до 1 года/ From 6 months to 1 year (n=45) |
От 1 года до 3-х/ From 1 year to 3 years (n=38) |
От 3-х лет и более/ From 3 years and more (n=31) |
||||
|
Абс./ Abs. |
% |
Абс./ Abs. |
% |
Абс./ Abs. |
% |
Абс./ Abs. |
% |
|
|
Легкой степени (от 7 до 10 баллов)/ Mild degree (from 7 to 10 marks) |
11 |
19,6 |
17 |
37,8 |
12 |
31,6 |
10 |
32,3 |
|
Средней степени (от 11 до 15 баллов)/ Medium degree (from 11 to 15 marks) |
24 |
42,9 |
2 |
4,4 |
1 |
2,6 |
1 |
3,2 |
|
Тяжелой степени (более 16 баллов)/ Severe (more than 16 marks) |
4 |
7,1 |
– |
– |
– |
|||
|
Итого/Total |
39 |
69,6 |
19 |
42,2 |
13 |
34,2 |
11 |
35,5 |
Таблица 5
Частота рефлюкс-эзофагита до и после реконструктивной операции
Frequency of reflux esophagitis before and after reconstructive surgery
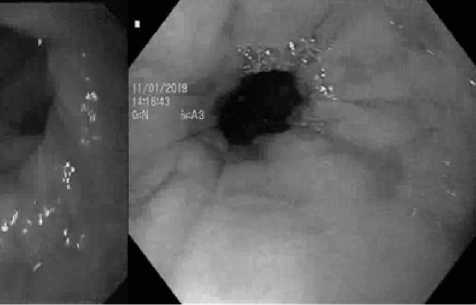
Table 5
|
Рефлюкс-эзофагит / Reflux esophagitis (Los Angeles, 1994) |
До операции/ Before surgery (n=56) |
От 6 мес. до 1 года/ From 6 months to 1 year (n=45) |
От 1 года до 3-х/ From 1 year to 3 years (n=38) |
От 3-х лет и более/ From 3 years and more (n=31) |
|||||
|
Абс./ Abs. |
% |
Абс./ Abs. |
% |
Абс./ Abs. |
% |
Абс./ Abs. |
% |
||
|
Степень/ Degree |
А |
3 |
5,4 |
5 |
11,1 |
3 |
7,9 |
3 |
9,7 |
|
B |
17 |
30,3 |
2 |
4,5 |
2 |
5,3 |
1 |
3,2 |
|
|
C |
8 |
14,3 |
– |
– |
– |
||||
|
D |
3 |
5,4 |
– |
– |
– |
||||
|
Итого/ Total |
31 |
55,4 |
7 |
15,6 |
5 |
13,2 |
4 |
12,9 |
|
а) б)
Рис. 5. Эндофото больного после ГЭ с петлевой реконструкцией по Брауну: а) РЭ степень D; б) через год после реконструктивной ЕГП (РЭ степень B)
Fig. 5. Endoscopic of the patient after gastrectomy with loop reconstruction according to Braun a) reflux esophagitis degree D; b) one year after reconstructive jejunogastroplasty (reflux esophagitis degree B)
а) б) в) д)
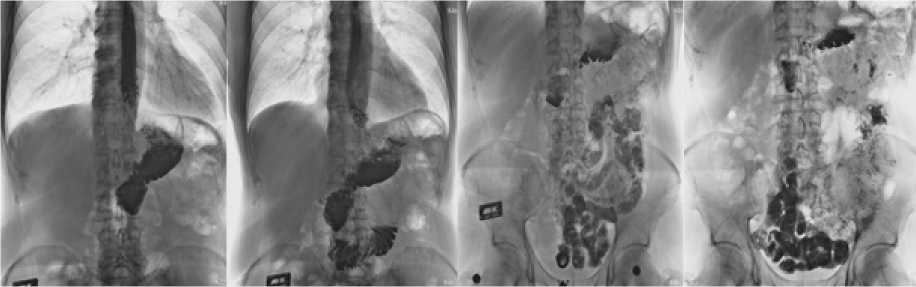
Рис. 6. Рентгенограммы в отдаленном периоде после ГЭ с реконструктивной ЕГП: а) сразу после перорального приема 200 мл сульфата бария, б) через 10 мин.; в) через 45 мин.; г) через 2 часа
Fig. 6. X-ray control in the long-term period after gastrectomy with reconstructive jejunogastroplasty: a) immediately after oral administration of 200 ml of barium sulfate, b) after 10 minutes; c) after 45 minutes; d) after 2 hours
При контрольном рентгенологическом исследовании в отдаленном периоде у пациентов после редуоденизации констатировали порционный тип эвакуации из трансплантата в нижележащие отделы пищеварительного тракта и физиологическую скорость пассажа по кишечнику (рис. 6.).
Оценку уровня качества жизни (КЖ) провели с использованием опросника MOS SF-36. Во всех случаях сравнивали показатели дооперационного и отдаленного периодов. Результаты представлены на рисунке 7.
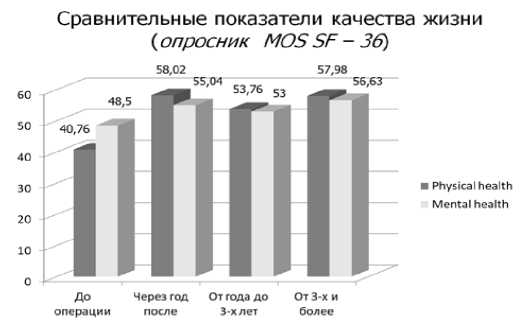
Рис. 7. Оценка качества жизни пациентов до и после реконструктивной операции
Fig. 7. Assessment of the quality of life of patients before and after reconstructive surgery
Прогрессирующее и длительное течение болезни у большинства пациентов предопределило исходно низкие показатели КЖ в общей группе. Однако уже через год после редуоденизации отметили тенденцию к улучшению как физического, так и психического компонента здоровья (р=0,001), что свидетельствовало не только об уменьшении ограничений в повседневной деятельности, но и об улучшение оценки своего состояния больными. Более высокие показатели КЖ, по сравнению с дооперационным, отмечены так же в период до 3 лет (р=0,003) и более (р=0,002).
Обсуждение
В СССР первые реконструктивные операции посредством тонкокишечной вставки были выполнены Е.И. Захаровым 4 января 1960 г., которые получили название «редуодениза-ция» и явились логичным продолжением первичной ЕГП, внедренной им в хирургическую практику еще в конце 30-х гг. ХХ столетия. В 1970 г. Е.И. Захаров опубликовал данные о 714 реконструктивных ЕГП, из которых на долю отечественных хирургов пришлось – 388, а зарубежных – 326. Послеоперационная летальность составила 2,1 % [3]. Эти вмешательства быстро получили признание и вошли в арсенал оперативных пособий хирургической гастроэнтерологии. К 1974 г. мировой опыт редуоденизации составлял уже 1964 операции, при летальности 2,3 %.
Выводы
Список литературы Еюногастропластика при повторных операция на желудке
- Ручкин Д.В., Козлов В.А. Реконструктивная хирургия оперированного желудка. Монография. М.: ИНФРА-М, 2020. 188 с. ISBN 978-5-16-015584-5.
- Жерлов Г.К., Кошель А.П., Нестеров В.В., Воробьев В.М. Реконструктивная еюногастропластика в лечении болезни оперированного желудка. Хирургия, 2006. № 3. С. 15-21.
- Захаров Е.И., Захаров А.Е. Еюногастропластика при болезнях оперированного желудка. М.: Медицина, 1970. 232 с.
- Вилявин Г.Д., Бердов Г.Д. Болезни оперированного желудка. М.: Медицина, 1975. С. 296.
- Патент № 2801772 С1 Российская Федерация, МПКА61В17/11. Способ редуоденизации с формированием антирефлюксного клапана при болезнях оперированного желудка после гастрэктомии в петлевой реконструкции по Брауну: № 2023110683: заявл. 26.04.2023: опубл. 15.08.2023/ Ручкин Д.В., Козлов В.А.
- Патент № 2801773 С1 Российская Федерация, МПКА61В17/00. Способ редуоденизации с созданием кишечного резервуара при болезнях оперированного желудка после гастрэктомии в петлевой реконструкции по Брауну: № 2023110684: заявл. 26.04.2023: опубл. 15.08.2023/ Ручкин Д.В., Козлов В.А.
- Sigstad H. A. Сlinical diagnostic index in the diagnosis of the dumping syndrome. Changes in plasma volume and blood sugar after a test meal. Acta Med Scand., 1970, № 188(6), рр. 479-486. https://doi.org/10.1111/j.0954-6820.1970.tb08072.x
- Davis J.L., Ripley R.T. Postgastrectomy Syndromes and Nutritional Considerations Following Gastric Surgery. Surg Clin North Am., 2017, Apr; № 97(2), рр. 277-293. https://doi.org/10.1016/j.suc.2016.11.005. PMID: 28325187.
- Bohmanson G. Acta chir. Scand., 1927, T. 62, рр. 86.
- Perman E. Acta med. Scand., 1947, T. 128. № 196, рр. 361-365.
- Чистова М.А. Чистов Л.В. Реконструктивные операции при постгастрорезекционных синдромах. Хирургия, 1975. № 5. С. 131-137.
- Naum C., Bîrlă R., Marica D.C., Constantinoiu S. In Search of the Optimal Reconstruction Method after Total Gastrectomy. Is Roux-en-Y the Best? A Review of the Randomized Clinical Trials. Chirurgia (Bucur), 2020, Jan-Feb; № 115(1), рр. 12-22. https://doi.org/10.21614/chirurgia.115.1.12. PMID: 32155396.


