Хирургическая анатомия живота после холецистэктомии
Автор: Пономарева О.А., Колмаков А.А., Панферова И.Г., Дворецкая Ю.А.
Журнал: Волгоградский научно-медицинский журнал @bulletin-volgmed
Статья в выпуске: 1 (69), 2021 года.
Бесплатный доступ
Авторами получены и обобщены данные по хирургической анатомии живота после лапаротомной холецистэктомии, определены морфологические формы спаек и частота их встречаемости после оперативного лечения желчнокаменной болезни.
Спайки брюшной полости, желчный пузырь, желчнокаменная болезнь, холецистэктомия
Короткий адрес: https://sciup.org/142229369
IDR: 142229369 | УДК: 611.96,
Текст научной статьи Хирургическая анатомия живота после холецистэктомии
По данным Российской гастроэнтерологической ассоциации гастроэнтерологов, частота встречаемости желчнокаменной болезни в странах Европы (в том числе России), Северной Америки составляет 10–15 %. В странах Африканского континента, Японии и Азии этот показатель равен 3,5–5 %. [12].
В хирургическом лечении желчнокаменной болезни ведущее положение занимает холецистэктомия. Данное вмешательство является вторым по частоте, уступая лишь аппендэктомии [11]. Последние 25 лет «золотым стандартом» оперативного лечения является лапароскопическая холецистэктомия [8]. Однако в виду того, что лапароскопическая операция требует определенной квалификации хирурга, технического оснащения, а также имеет свои показания и противопоказания и лапаротомная холецистэктомия не утратила своих позиций в лечении желчнокаменной болезни и ее осложнений.
Знание хирургической анатомии живота после перенесенной лапаротомной холецистэктомии, прогнозирование распространение спаечного процесса являются ключевыми при повторных хирургических вмешательствах в данной области, ведь от 20 до 40 % пациентов, перенесших удаление желчного пузыря, в течение пяти дней после операции жалуются на боли в животе или диспепсические, являющиеся проявлением постхолецистэктомического синдрома, в некоторых случаях требующий повторного оперативного вмешательства [2, 3]. В этом отно- шении заслуживают внимания работы А. А. Воробьева и А. Г. Бебуришвили, посвященные изучению анатомо-топографических особенностей оперированного живота [1, 5, 6, 7, 9, 10, 13].
ЦЕЛЬ РАБОТЫ
Получить и обобщить данные по хирургической анатомии живота после холецистэктомии, определить морфологические формы спаек и частоту их встречаемости после хирургического лечения желчнокаменной болезни.
Для реализации поставленной цели, нами были сформулированы следующие задачи:
-
• Дать характеристику топографии и анатомии брюшной полости после холецистэктомии.
-
• Определить факторы, влияющие на выраженность спаечного процесса при данном оперативном вмешательстве.
-
• Определить наиболее часто встречающийся вид послеоперационных спаек после лапоротомной холецистэктомии.
МЕТОДИКА ИССЛЕДОВАНИЯ
Изменения в анатомии брюшной полости изучались на взрослых, ранее перенесших ла-паротомическую холецистэктомию. Из них 17 наблюдений на трупах (мужчин – 3, женщин – 14) и 49 случаев на живых людях (мужчин – 3, женщин – 46), во время проведения повторных полостных и лапароскопических операций на органах брюшной полости.
Вместе с стандартным описанием топографической анатомии брюшной полости в работе мы использовали классификацию спаечного процесса, предложенную профессором А. А. Воробьевым и профессором А. Г. Бебури-швили в 2001 г. [4]
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯИ ИХ ОБСУЖДЕНИЕ
В описываемых случаях доступ к органам правого подреберья осуществлялся через пара-костальный доступ (48 наблюдений) в остальных случаях – верхнесрединная лапаротомия.
При изучении морфологии спаек брюшной полости после лапаротомной холецистэктомии выявлено, что в структуре адгезий плоскостные межорганные сращения превалировали над сальниковыми (54 и 28,7 % соответственно). Гораздо реже встречались пленчатые, паутинные и тяжевидные сращения. Частота встречаемости различных морфологических форм сращений представлена на рис. 1.
При ревизии брюшной полости спайки присутствовали во всех рассматриваемых нами случаях. Распространение спаечного процесса затрагивало зону оперативного вмешательства, т. е. правое подреберье.
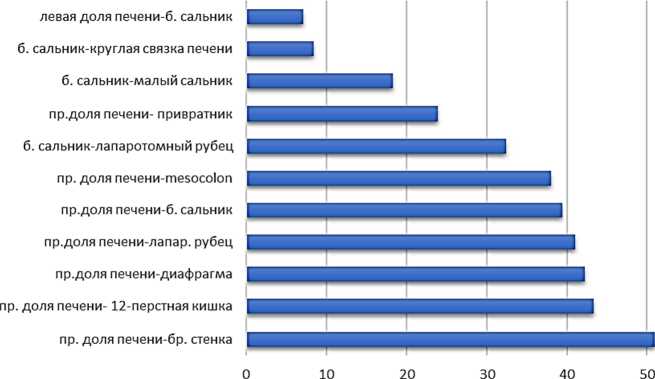
Частота встречаемости и локализация спаек после удаления желчного пузыря представлены на рис. 2.
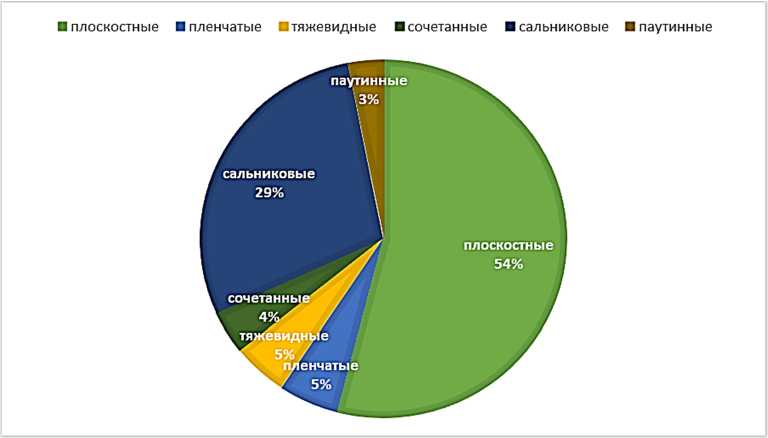
Рис. 1. Частота встречаемости разных морфологических форм спаек после холецистэктомии
процент
Рис. 2. Частота встречаемости и локализация спаек после холецистэктомии
Как видно из диаграммы одним из самых частых участников спаечного процесса после удаления желчного пузыря является печень. В 51 % случаев правая доля (ее передняя поверхность) была припаяна к париетальной брюшине передней стенки живота, а в 40,5 % – к медиальной части оперативного доступу в правом подреберье, в 17 % боковые отделы правой доли печени также припаивались к париетальной брюшине. Они имели вид коротких и плотных лент и тяжей с жесткой фиксацией (рис. 3). Диафрагмальная поверхность печени была фиксирована к париетельной брюшине диафрагмы тяжевыми и пленчатыми сращениями в 42 % случаев. (рис. 4).
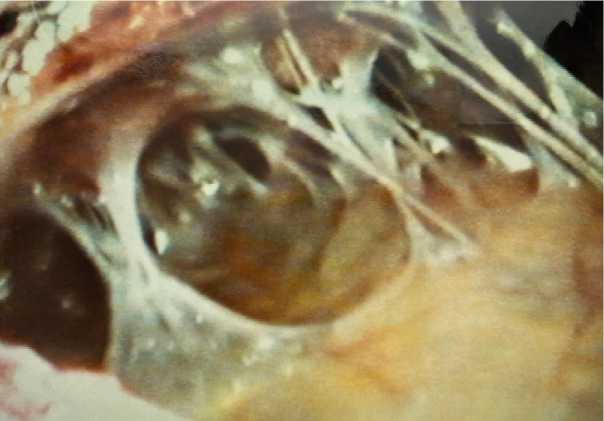
Рис. 3. Пленчатые и тяжевидные висцеро-париетальные спайки правой доли печени после холецистэктомии
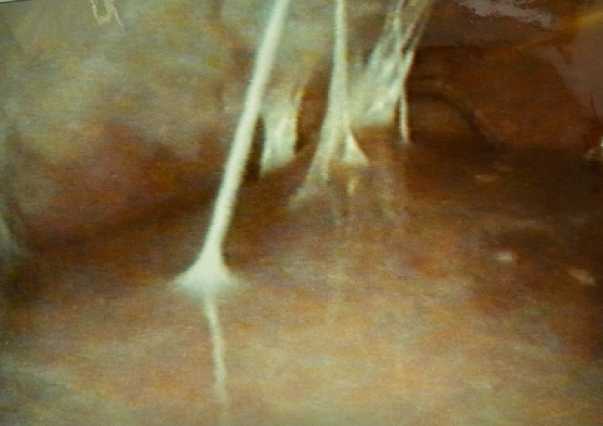
Рис. 4. Адгезия правой доли печени и диафрагмы
Висцеральная поверхность печени также была вовлечена в спаечный процесс. Так, в 25 % случаев припаяна плоскостными спайками к печеночному изгибу поперечной ободочной кишки и в 38,1 % – к ее брыжейке. В 39,4 % – к большому сальнику и в 43 % – луковице 12-перстной кишки. Левая доля печени была вовлечена в спаечный процесс только у лиц, перенесших верхнесрединную лапаротомию. У 35 % наблюдаемых отмечались висцеро-париетальные плоскостные сращения. В 8,4 % с поперечной ободочной кишкой, в 5,6 % с малой кривизной желудка. Стоит отметить, что сращения между печенью и лапаротомными рубцами были плотными и вовлекали в процесс не только капсулу, но и паренхиму печени. При попытках тупо их разделить всегда наблюдались поверхностные разрывы печени.
Большой сальник был участником как вис-церо-париетальных, так и висцеро-висцеральных спаек. В 32 % случаев сальник был припаян не только к париетальной брюшине зоны послеоперационного рубца, но и на расстоянии 4– 5 см в сторону от него. У 40 % наблюдаемых после удаления желчного пузыря большой сальник обнаруживался в подпеченочном пространстве, формируя значительные сращения с висцеральной поверхностью правой доли печени (39 %) и печеночно-12-перстной связкой (18,3 %) (рис. 5).
Полые органы брюшной полости после удаления желчного пузыря образуют сравнительно небольшие сращения с париетальной брюшиной передней стенки в области оперативного доступа.
В целом при выполнении холецистэктомии из верхнесрединного доступа отмечается меньшее количество спаек, чем при правостороннем паракостальном доступе. Так, в первом случае правая доля печени и правый изгиб ободочной кишки не принимали участия в формировании висцеро-париетальных спаек. При этом же доступе минимальное количество сращений в правом печеночном пространстве.
При паракостальном доступе в одном случае печеночная сумка была полностью облитерирована сращениями. В 25 % отмечалась ее фрагментация на несколько изолированных полостей, что вместе с сращениями между печенью и париетальной брюшиной переднебоковой стенки живота формирует «верхнее печеночное послеоперационное пространство».
Подпеченочное пространство у трети обследованных было фрагментировано на две части, в результате сращений поперечной ободочной кишки и ее брыжейки с ложем желчного пузыря «нижнее печеночное послеоперационное пространство» (рис. 6).
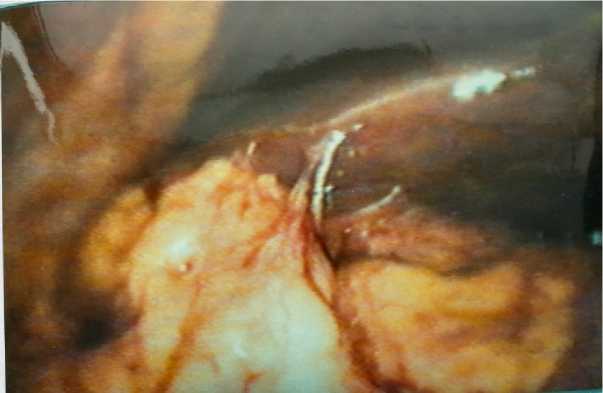
Рис. 5. Фиксация большого сальника к правой доле печени после холецистэктомии
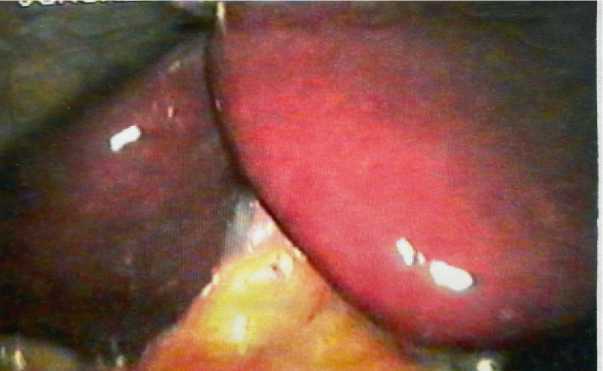
Рис. 6. Адгезия большого сальника в подпеченочном пространстве после холецистэктомии
В половине случаев подпеченочные сращения закрывали вход в сальниковую сумку. В 25 % Винслово отверстие было закрыто в результате адгезии его стенок. Также в полости самой сальниковой сумки наблюдался спаечный процесс, представленный множественными тяжевыми и паутинными спайками между задней стенкой желудка и париетальной брюшиной.
Менее всего спаечный процесс затрагивал преджелудочную сумку при правостороннем паракостальном доступе. Тогда как при верхнесрединном доступе была выявлена частичная облитерация данной сумки за счет адгезии между передней стенкой желудка, петель тощей кишки, левой доли печени и лапаротомный рубцом.
ЗАКЛЮЧЕНИЕ
После операции холецистэктомии развиваются типичные спаечные изменения, наиболее выраженные в зоне вмешательства и оперативного доступа. Выполнение хирургического доступа – значимый этап операции, определяющий характер развития осложнений.
Выраженность спаечного процесса находится в зависимости от степени повреждения брюшины, вовлечения ее в воспалительный процесс и скопления патологических жидкостей, а также обусловлен присутствием в зоне операции инородных тел – дренажей, шовного материала.
После удаления желчного пузыря наиболее часто развиваются плоскостные межорганные и сальниковые сращения, в меньшей степени пленчатые, тяжевидные, паутинные и со-четаные формы.
Висцеро-париетальные сращения развиваются с участием органов, прилежащих к ла-паротомному рубцу.
Как результат послеоперационного спаечного процесса – формирование в верхнем этаже брюшной полости новых полостей, изменяющих топографию данной области.
Список литературы Хирургическая анатомия живота после холецистэктомии
- Бебуришвили А. Г. Бессимптомные спайки брюшной полости: хирургическая тактика при лапароскопических операциях. – Текст : непосредственный / А. Г. Бебуришвили., И. В. Михин, А. А. Воробьев [и др.] // Эндоскопическая хирургия. – 2006. – Т. 12, № 4. – С. 10 – 14.
- Бурков, С. Г. О последствиях холецистэктомии или постхолецистэктомическом синдроме. – Текст : непосредственный / С. Г. Бурков // Consilium medicum. – 2004. – Т. 6, № 1. – С. 1 – 8.
- Быстровская, Е. В. Отдаленные результаты холецистэктомии / Е. В. Быстровская, А. А. Ильченко. – Текст : непосредственный // Экспериментальная и клиническая гастроэнтерология. – 2008. – № 5. – С. 23 – 27.
- Воробьев, А. А. Хирургическая анатомия оперированного живота и лапароскопическая хирургия спаек / А. А. Воробьев, А. Г. Бебуришвили. – Волгоград : Издатель, 2001. – 240 с. – Текст : непосредственный.
- Лапароскопические операции при спаечной болезни. – Текст : непосредственный / А. Г. Бебуришвили, А. А. Воробьев, И. В. Михин [и др.] // Хирургия. Журнал им. Н. И. Пирогова. – 2004. – № 6. – С. 27 – 30.
- Малоинвазивные технологии в диагностике и лечении болевой формы спаечной болезни. – Текст : непосредственный / А. Г. Бебуришвили, И. В. Михин, А. А. Воробьёв [и др.] // Вестник хирургии им. И. И. Грекова. – 2004. – Т. 163, № 2. – С. 38 – 40.
- Малоинвазивные технологии в хирургическом лечении острой спаечной кишечной непроходимости. – Текст : непосредственный / А. Г. Бебуришвили, А. А. Воробьев, И. В. Михин, В. В. Мандриков // Материалы IX Всероссийского съезда хирургов. – 2000. – С. 143 – 144.
- Михин, И. В. Определение подходов к выбору нового способа малоинвазивного хирургического лечения пациентов, страдающих желчнокаменной болезнью. – Текст : непосредственный / И. В. Михин, Ю. В. Кухтенко, М. Б. Доронин // Вестник ВолГГМУ. – 2013. – № 4 (48). – С. 52 – 55.
- Морфологические и хирургические аспекты профилактики послеоперационного спайкообразования / А. А. Воробьев, С. В. Поройский, В. Б. Писарев [и др.]. – Волгоград : Изд-во ВолгГМУ ; Издатель, 2005. – 136 с. – Текст : непосредственный.
- Особенности лапароскопических операций в условиях спаечного процесса. – Текст : непосредственный / А. Г. Бебуришвили, А. А. Воробьев, И. В. Михин, В. В. Мандриков // Эндоскопическая хирургия. – 1997. – Т. 3, № 1. – С. 45 – 46.
- Патология билиарного тракта – проблемы и успехи : тез. симпоз. – 2003. – Текст : электронный. – URL : http: // abbottgrowth. ru/new.aspx?id=8331.
- Профилактика спаечной болезни брюшной полости (обзор зарубежной литературы). – Текст : непосредственный / А. А. Воробьев, А. Г. Бебуришвили, Е. Е. Писарева [и др.] // Хирургия. Журнал им. Н. И. Пирогова. – 1998. – № 3. – С. 65 – 68.
- Спаечная болезнь брюшной полости. – Текст : непосредственный / А. Г. Бебуришвили, А. А. Воробьев, И. В. Михин, И. С. Попова // Эндоскопическая хирургия. – 2003. – Т. 9, № 1. – С. 51 – 63.
- Open versus laparoscopic cholecystectomy in acute cholecystitis. Systematic review and meta-analysis. – Direct text / F. Coccolini [et аt.] // International Journal of Surgery. – 2015. – Vol. 18. – P. 196 – 204.


