Эпидемиология колоректального рака в Томской области
Автор: Одинцова Ирина Николаевна, Черемисина Ольга Владимировна, Писарева Любовь Филипповна, Спивакова Ирина Олеговна, Вусик Марина Владимировна
Журнал: Сибирский онкологический журнал @siboncoj
Рубрика: Опыт работы онкологических учреждений
Статья в выпуске: 4 т.16, 2017 года.
Бесплатный доступ
Введение. Колоректальный рак (КРР) является одним из самых распространенных злокачественных новообразований. В России наблюдается рост заболеваемости при неудовлетворительной раннейдиагностике. Актуальна проблема колоректального рака и для Томской области, входящей в состав Сибирского федерального округа. Цель исследования - оценить эпидемиологическую ситуацию по колоректальному раку в Томской области, предложить мероприятия по ее улучшению. Материал и методы. Показатели заболеваемости и состояния онкологической помощи рассчитывались за периодс 2005 по 2015 г. с использованием официально-отчетной документации областного онкологического диспансера, данных государственной статистики о годовой численности населения и программы «ОНКОСТАТ». Проанализированы результаты обследования 170 пациентов неорганизованного населения, направленных на видеоколоноскопию за 2013-2016 гг. результаты. В течение исследуемого периода число больных колоректальным раком в Томской области увеличилось на 39,9 %. В структуре заболеваемости злокачественными новообразованиями населения области (без учета рака кожи)колоректальный рак занимает второе место. Наибольшие показатели заболеваемости регистрируются в возрасте старше 55 лет. Средний возраст заболевших в 2015 г. составил 56,3 года. Различие среднего возраста между заболевшими мужчинами и женщинами - 2,6 года. В динамике наблюдается уменьшение среднего возраста заболевших как у мужчин, так и у женщин. В 2015 г. заболеваемость колоректальным раком (оба пола 30,9 на 100 тыс. населения) была одной из самых высоких среди административных территорий, входящих в состав Сибирского федерального округа. В течение времени показатель варьировался с тенденцией к росту у мужчин и стабилизацией у женщин. Кумулятивныйриск развития КРР у жителей области составил 7,9 %, этот показатель увеличился по сравнению с2005 г. (6,5 %). У мужчин (10,1 %) он выше, чем у женщин (6,9 %). Показатели специализированной помощи больным колоректальным раком за 10-летний период улучшились. Но осталась низкой выявляемость заболевания на профилактических осмотрах, запущенность снизилась незначительно,высока одногодичная летальность, менее половины заболевших находятся на учете 5 лет и более.Исследование показало, что скрининговые программы, основанные на определении скрытой крови в кале, недостаточно специфичны. Предлагается использовать как метод скрининга для выявления предопухолевых заболеваний толстой кишки колоноскопию с применением видеоэндоскопов высокого разрешения и узкоспектральной эндоскопии (NBI).
Колоректальный рак, томская область, заболеваемость, скрининг, колоноскопия
Короткий адрес: https://sciup.org/140254135
IDR: 140254135 | УДК: 616.345+616.351]-006.6-036.22 | DOI: 10.21294/1814-4861-2017-16-4-89-95
Текст научной статьи Эпидемиология колоректального рака в Томской области
Колоректальный рак (КРР) – распространенная онкологическая патология. По данным Международного агентства по изучению рака, в мире КРР ежегодно заболевает более 1,36 млн человек, число смертельных исходов от него около 700 тыс.
В структуре онкологической заболеваемости женской популяции КРР занимает второе место (9,2 %), уступая лишь раку молочной железы (25,1 %), в мужской популяции – третье место (10,1 %) после рака легкого (16,8 %) и предстательной железы
(14,8 %) (без учета рака кожи). Показатель заболеваемости в мире составляет 17,2, смертности – 8,3 на 100 тыс. населения. По прогнозам экспертов, в 2020 г. число случаев КРР увеличится в результате роста численности населения и его старения до 1,68 млн, число умерших достигнет 853 тыс., рост будет наблюдаться как в развитых, так и в развивающихся странах [1].
В Российской Федерации колоректальный рак также занимает одну из ведущих позиций. В стране отмечается рост заболеваемости и смертности: в 2015 г. КРР в структуре онкозаболеваемости населения, если не учитывать рак кожи (без меланомы), находился на первом месте (11,5 %), в структуре смертности – на втором месте (13,6 %) после новообразований трахеи, бронхов и легкого (17,3 %). За 10-летний период (2005–2015 гг.) темп прироста показателей заболеваемости раком ободочной кишки составил 13,3 %, раком прямой кишки – 8,3 % [2]. При этом на этапе постановки диагноза, несмотря на совершенствование ранней диагностики, у более чем 25 % больных заболевание диагностировалось на IV стадии. Ранняя диагностика колоректального рака в стране остается неудовлетворительной – менее 50 % больных (47,7 %) имеют I–II стадии.
Цель работы – оценить эпидемиологическую ситуацию по колоректальному раку в Томской области, предложить мероприятия по ее улучшению.
Материал и методы
Изучалась заболеваемость и состояние онкологической помощи больным Томской области с использованием форм № 35 и № 7 годовых отчетов ОГАУЗ «Томский областной онкологический диспансер» с 2005 по 2015 г. и данных Федеральной службы государственной статистики о годовой численности населения за указанный период [3]. При обработке материала использованы методы онкологической статистики с применением программы «ОНКОСТАТ».
Результаты и обсуждение
За исследуемый период на территории области 45 411 больным был поставлен диагноз злокаче- ственного новообразования, в 52,5 % – женщинам. Колоректальный рак выявлен у 4 776 (10,5 %), из них 54,8 % – у женщин. За 10 лет число заболевших выросло на 39,9 %. В структуре онкологической заболеваемости населения среди новообразований, встречающихся у обоих полов (без рака кожи), и в 2005 г., и в 2015 г. КРР был на втором месте, при этом его удельный вес увеличился с 10,0 % до 11,3 % (табл. 1).
В структуре онкологической заболеваемости у мужского населения КРР занимает третье место (11,2 %) после новообразований трахеи, бронхов, легкого (17,2 %) и предстательной железы (17,1 %), аналогичная ситуация и у женского населения – третье место (11,4 %) вслед за раком молочной железы (21,0 %) и новообразованиями кожи (с меланомой 15,0 %). Число женщин, заболевших КРР, в 1,2 раза больше, чем мужчин, причем этот показатель выше при раке как ободочной, так и прямой кишки. Наибольший удельный вес рака обеих локализаций за весь период исследования отмечается в возрасте старше 55 лет и у мужчин (10,4 %), и у женщин (12,9 %). В возрасте до 40 лет за период исследования было зарегистрировано 105 случаев, из них 54,3 % у мужчин. Удельный вес КРР в возрасте 30–54 года у заболевших мужчин (9,0 %) выше, чем у заболевших женщин (6,0 %). В других возрастных группах доля заболевания выше у женщин.
Максимальный показатель заболеваемости в 2015 г. в популяции Томской области наблюдается в возрастной группе 85 лет и старше (355,1 на 100 тыс. населения соответствующего возраста), у мужчин пик приходится на возраст 80–84 года (455,0), у женщин – на 85 лет и старше (355,1). В течение времени статистически значимых отличий в показателях повозрастной заболеваемости не наблюдалось.
Средний возраст заболевших в 2015 г. составил 56,3 года, для мужчин – 57,8, для женщин – 55,1 года (в 2005 г. – 58,6; 59,5; 57,9 года соответственно). Наблюдается уменьшение среднего возраста заболевших как у мужчин, так и у женщин. Различия среднего возраста между заболевшими мужчинами и женщинами – 2,6 года.
таблица 1
Число заболевших и ранговые места локализаций в структуре злокачественных новообразований в томской области
|
Злокачественные новообразования |
Абсолютное число |
2005 г. Удельный вес, % |
Ранговое место |
2015 г. |
||
|
Абсолютное число |
Удельный вес, % |
Ранговое место |
||||
|
Рак трахеи, бронхов, легкого |
430 |
11,4 |
1 |
480 |
10,3 |
3 |
|
Колоректальный рак |
378 |
10,0 |
2 |
529 |
11,3 |
2 |
|
Рак молочной железы |
345 |
9,2 |
3 |
537 |
11,5 |
1 |
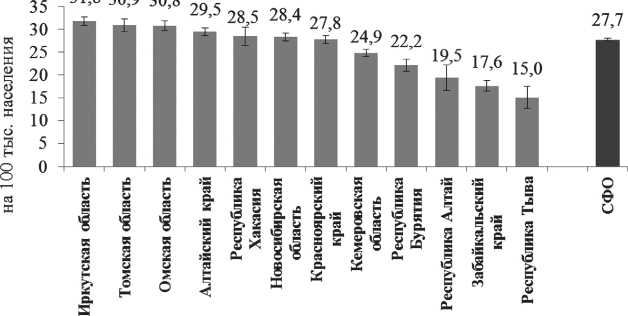
Рис. 1. Стандартизованные показатели заболеваемости колоректальным раком населения административных территорий Сибирского федерального округа в 2015 г. (оба пола)
В 2015 г. стандартизованный показатель заболеваемости КРР на оба пола составил 30,9 ± 1,4 на 100 тыс. населения. Это один из самых высоких показателей среди административных территорий, входящих в состав Сибирского федерального округа (рис. 1). У мужчин заболеваемость в 1,4 раза выше, чем у женщин: 37,4 ± 2,5 и 27,4 ± 1,8 0 / 0000 соответственно (p<0,05). В течение времени показатели были не стабильны, с тенденцией к росту у мужчин и стабилизацией у женщин (табл. 2).
В 2015 г. кумулятивный риск, т. е. риск развития КРР, которому подвергся бы житель Томской области в течение жизни до 85 лет при условии отсутствия всех причин смерти, составил 7,9 %, увеличившись по сравнению с 2005 г. (6,5 %). Более высокий риск у мужчин – 10,1 % (2005 г. – 7,7 %), для женщин несколько ниже – 6,9 % (2005 г. – 6,2 %).
На учете в областном онкологическом диспансере в 2015 г. состояло 22 377 онкологических больных, из них 2 062 (9,2 %) – с КРР. Показатель распространенности КРР составил 191,9 на 100 тыс. населения, рака ободочной кишки – 114,2 (СФО – 133,2), рака прямой кишки – 77,7 (СФО – 113,9). С 2005 по 2015 г. число наблюдаемых боль- ных и распространенность КРР среди населения увеличились в 1,5 раза.
Показатели специализированной помощи больным КРР улучшились. Но осталась низкой выявляемость заболевания на профилактических осмотрах, которая в 2015 г. составила 6,9 % (29 больных), в 2005 г. она равнялась 2 % (7 больных), запущенность снизилась незначительно, каждый четвертый больной умирает в течение года после постановки диагноза, менее половины заболевших находятся на учете 5 лет и более (табл. 3).
Исходя из полученных результатов, можно сделать вывод, что организация раннего выявления колоректального рака в Томской области является весьма актуальной проблемой. В большинстве случаев КРР развивается из аденоматозных полипов, малигнизация которых продолжается в среднем от 5 до 10 и более лет. Очевидно, что успех в снижении заболеваемости КРР во многом обусловлен своевременным выявлением и удалением доброкачественных полипов. Раннее выявление кишечных полипов возможно только посредством массового скрининга, даже при отсутствии каких-либо жалоб и объективных симптомов со стороны желудочнокишечного тракта. У большинства больных добро- таблица 2
Динамика стандартизованных показателей заболеваемости колоректальным раком населения томской области (СП, на 100 тыс. населения)
Показатели специализированной помощи больным колоректальным раком в томской области
В НИИ онкологии ТНИМЦ проведены исследования оценки специфичности и чувствительности применения метода неинвазивной диагностики КРР, кал на скрытую кровь (с использованием иммунохимического метода исследования) у 149 больных. Для оценки эффективности предложенного теста в качестве метода скрининга были обследованы пациенты из поликлинической сети Томской области, предъявлявшие жалобы со стороны нижних отделов желудочно-кишечного тракта. Проводимое в последующем эндоскопическое и морфологическое исследование пациентам независимо от результатов выявило малоинфор-мативность гемоккульт-теста. Положительный тест отмечался у 14 (9,4 %) пациентов. При колоноскопии в 45 (30,2 %) случаях выявлены аденомы различного диаметра, положительный тест на скрытую кровь имел место лишь у 2 (4,4 %) пациентов. В 6 (4 %) случаях при комплексном обследовании был верифицирован первичный рак толстой кишки, сопровождавшийся положительным гемоккульт-тестом также у 2 (4,4 %) больных. Ложноотрицательные результаты гемоккульт-теста были отмечены в случаях непостоянно кровоточащей опухоли. В 10 (6,7 %) случаях при положительном тесте на скрытую кровь у пациентов отмечалось наличие наружного, внутреннего или комбинированного геморроя в стадии обострения. Полученные результаты показывают, что гемоккульт-тест недостаточно специфичен и использование его для формирования групп онкологического риска у пациентов с предопухолевыми заболеваниями толстой кишки не эффективно. Тест может использоваться как один из критериев направления пациентов на колоноскопию, которая является «золотым стандартом» в выявлении заболеваний толстой кишки [7–9].
В связи с этим в НИИ онкологии ТНИМЦ разрабатывается программа по эндоскопической диагностике предопухолевых заболеваний и раннего рака толстой кишки. За период с 2013 по 2016 г. было обследовано 170 пациентов неорганизованного населения, направленных на видеоколоноскопию из поликлиник города или обратившихся самостоятельно с жалобами со стороны нижних отделов желудочно-кишечного тракта без предварительного исследования кала на скрытую кровь. Средний возраст больных составил 46,6 ± 6,4 года. Среди пациентов было 114 (67,1 %) женщин и 56 (32,9 %) мужчин. Всем пациентам видеоколоноскопия проводилась впервые. Эндоскопические манипуляции проводились на видеоэндоскопической стойке EVIS EXERA II с высоким разрешением и функцией узкого спектра (NBI) с использованием инструментов фирмы «Olympus».
В результате проведенного обследования у 68 (40,0 %) пациентов были выявлены 113 полиповидных образований, которые визуально расценены как очаговая гиперплазия в 25 (22,1 %) случаях, тубулярная аденома на ножке – в 66 (58,4 %), тубулярная аденома на широком основании – в 22 (19,4 %) случаях. После морфологического исследования биопсийного материала в 20 (17,7 %) случаях был установлен диагноз гиперпластического полипа и в 93 (82,3 %) случаях – аденомы: тубулярная аденома с дисплазией I–II ст. – у 71 (62,8 %) пациента, тубулярная аденома с дисплазией III ст. – у 9 (7,9 %) пациентов, тубулярно-ворсинчатая аденома – у 9 (7,9 %) пациентов. У 4 пациентов морфологический диагноз звучал как тубулярноворсинчатая аденома с фокусами аденокарциномы. После удаления полипов в условиях НИИ онкологии ТНИМЦ все пациенты были включены в группу онкологического риска. При видеоколоноскопии в контрольные сроки рецидива на месте удаленных полипов не наблюдалось ни в одном случае, в том числе и у больных с малигнизиро-
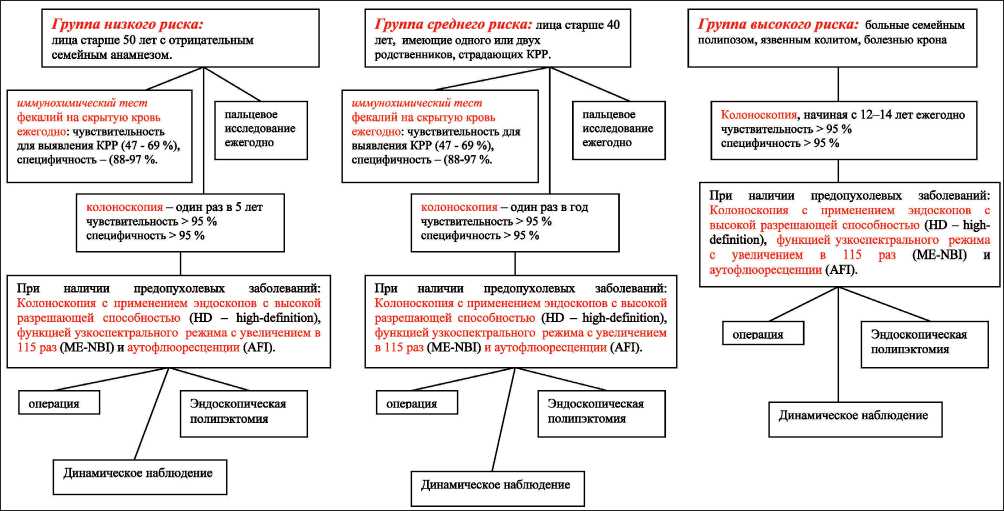
Рис. 2. Скрининг колоректального рака
ванными аденомами. В то же время в ряде случаев отмечался рост уже существовавших неудаленных мелких полипов и появление новых в различных отделах кишки. Для пациентов области и региона нами предложен алгоритм диагностики предо-пухолевых заболеваний и раннего рака толстой кишки с использованием высокотехнологичных эндоскопических методик, применяемых в клиниках НИИ онкологии Томского НИМЦ (рис. 2).
Заключение
В Томской области растет число заболевших колоректальным раком, показатель заболеваемости населения является одним из самых высоких среди территорий СФО, высоки запущенность и одногодичная летальность. Показатели выявляемости колоректального рака на профилактических осмотрах свидетельствуют о низкой эффективности системы профилактики и диспансеризации насе- ления. Своевременная диагностика КРР возможна на доклинической стадии, что требует проведения специальных лабораторно-инструментальных скрининговых исследований. Программы, основанные на определении скрытой крови в кале, недостаточно специфичны, велико и количество ложноотрицательных результатов. Колоноскопия с применением видеоэндоскопов высокого разрешения и узкоспектральной эндоскопии (NBI) может использоваться как метод скрининга для выявления предопухолевых заболеваний толстой кишки. Эндоскопическое удаление новообразований толстой кишки является эффективным методом лечения при условии строгого соблюдения критериев радикальности. Пациенты с полиповидными образованиями толстой кишки нуждаются в динамическом диспансерном наблюдении с применением эндоскопических уточняющих методик в связи с повышенным онкологическим риском.
Список литературы Эпидемиология колоректального рака в Томской области
- Cancer Incidence, Mortality and Prevalence Worldwide in 2012. International Agency for Research on Cancer (IARC) [Электронный ресурс]. URL: http://globocan.iarc.fr
- Каприн А.Д., Старинский В.В., Петрова Г.В. Злокачественные новообразования в России в 2015 году (заболеваемость и смертность). М., 2017; 250.
- Федеральная служба государственной статистики РФ [Электронный ресурс]. URL: http://www.fedstat.ru/indicator/data.
- Лаптева Е.А., Козлова И.В., Мялина Ю.Н., Пахомова А.Л. Полипы толстой кишки: эпидемиология, факторы риска, критерии диагностики, тактики ведения (обзор). Саратовский научно-медицинский журнал. 2013; 9 (2): 252-259.
- Schmoll H.J., Van Cutsem E., Stein A., Valentini V., Glimelius B., Haustermans K., Nordlinger B., van de Velde C.J., Balmana J., Regula J.,


