Медико-правовые аспекты оказания травматологической помощи пациентам пожилого и старческого возраста с переломами проксимального отдела бедра
Автор: Лядова Мария Васильевна, Тучик Евгений Савельевич, Коробушкин Глеб Владимирович, Чуловская Ирина Германовна
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 3, 2015 года.
Бесплатный доступ
Введение. Проблема качества оказания медицинской помощи пациентам пожилого и старческого возраста (по ВОЗ пожилой возраст - 60-74 года; старческий - 75-90 лет, свыше 90 - долгожители) в настоящее время остается актуальной. Проект протокола предоперационного обследования и ведения больных с переломами проксимального отдела бедренной кости официально не утвержден уполномоченным органом исполнительной власти г. Москвы. Цель. Провести анализ нормативных документов, регламентирующих обоснование выполнения «срочных операций» у пострадавших пожилого и старческого возраста; провести медико-экспертный анализ ведения медицинской документации с точки зрения качества выполнения медицинской услуги. Материалы и методы. Анализ медицинских карт этой групп пациентов, поступивших в травматологическое отделение ГКБ № 1 им. Н.И. Пирогова г. Москвы за последние 3 года (2012-2014). Всего проведен медико-экспертный анализ 82 карт стационарных больных с указанной патологией. Результаты. Медико-правовой анализ показал, что в настоящее время отсутвуют нормативные документы, регламентирующие обоснование выполнения «срочных операций» у данной категории больных. Также отсутвуют объективные рекомендации по предоперационной подготовке. Медико-экспертный анализ медицинской документации выявил ряд упущений как в ведении документации, так и в лечении этой категории пострадавших. Заключение. Объективный анализ значительного количества клинического материала указывает на рациональность использования активной хирургической тактики в лечении данного контингента больных. Однако для правового обеспечения обоснования необходимости выполнения операции по «экстренным показаниям» требуется разработка детализированных рекомендаций, определяющих комплекс предоперационной подготовки, и утверждение показаний и противопоказаний к выполнению оперативного пособия у лиц пожилого и старческого возраста с переломами проксимального отдела бедренной кости.
Пациенты пожилого и старческого возраста, медико-правовой анализ, вертельные переломы бедренной кости
Короткий адрес: https://sciup.org/142121837
IDR: 142121837 | УДК: 614.253.83:617.582.5-053.9 | DOI: 10.18019/1028-4427-2015-3-17-21
Текст научной статьи Медико-правовые аспекты оказания травматологической помощи пациентам пожилого и старческого возраста с переломами проксимального отдела бедра
Проблема качества оказания медицинской помощи пациентам пожилого и старческого возраста (по ВОЗ пожилой возраст – 60-74 года; старческий – 75-90 лет, свыше 90 – долгожители) в настоящее время остается актуальной не только в связи со старением населения РФ и увеличением числа пациентов указанных возрастных групп, но и с реформами, происходящими в системе здравоохранения. Переход медицинских организаций на новые формы оптимизации финансирования и планирования объема стационарной медицинской помощи не по койко-дням, а по случаям госпитализа- ции ведет к увеличению экстренной оперативной активности в работе травматологической службы, что объективно сокращает сроки пребывания пациента в стационаре [1].
Лечение указанной категории пострадавших сопряжено со значительными трудностями, так как полученная травма у многих пациентов вызывает декомпенсацию уже имеющихся соматических заболеваний, что ведет не только к удлинению сроков пребывания в стационаре, но и увеличению летальной статистики [2]. В публикациях зарубежных исследователей имеется
Ш Лядова М.В., Тучик Е.С, Коробушкин Г.В., Чуловская И.Г.Медико-правовые аспекты оказания травматологической помощи пациентам пожилого и старческого возраста с переломами проксимального отдела бедра // Гений ортопедии. 2015. № 3. С. 17-21.
большое количество сообщений, свидетельствующих, что задержка сроков фиксации перелома более чем на 2 дня, в сравнении с пациентами, которым выполнялось оперативное лечение в первые 72 часа, увеличивает показатели смертности на 15 % [3].
МАТЕРИАЛЫ
Для оценки обоснованности проведения срочных операций пациентам пожилого и старческого возврата с переломом проксимального отдела бедренной кости нами проведен анализ медицинских карт этой группы пациентов, поступивших в травматологическое отделение ГКБ № 1 им. Н.И. Пирогова г. Москвы за последние 3 года (2012-2014). За указанный период было пролечено 246 пострадавших с повреждениями проксимального отдела бедренной кости. Средний возраст пациентов составил 77,6 года. Пострадавших с переломами типа
В последние годы в отечественной литературе приводятся сведения о значительном положительном опыте оперативного лечения лиц пожилого и старческого возраста с повреждениями проксимального отдела бедренной кости [4].
И МЕТОДЫ
А ( по классификации АО/ASIF) было 71,9 % (177 больных); типа В – 28,1 % (69 больных). Изучены нормативно-правовые документы, касающиеся лечения данной группы пострадавших. Проведен медико-экспертный анализ 82 историй болезни, который включал как метод содержательного анализа (изучение содержания), так и метод контакт-анализа, т.е. поиск в документе фиксируемых признаков, поддающихся пересчёту и анализу. Полученная информация обрабатывалась с привлечением математических методов.
РЕЗУЛЬТАТЫ И ДИСКУССИЯ
На сегодняшний день медицинская помощь пострадавшим с данной патологией оказывается согласно Московским городским стандартам стационарной помощи для взрослого населения, однако в них не предусмотрены сроки выполнения оперативного лечения. В научно-практическом отношении заслуживает внимание разработанный Н.В. Загородним в 2012 году проект протокола предоперационного обследования и ведения больных с переломами проксимального отдела бедренной кости, который включал принципы классификации этих переломов, предоперационной подготовки, противопоказания, выбор методов оперативного вмешательства и технического его выполнения [5].
Необходимо отметить, что, хотя официально этот проект протокола не утвержден уполномоченным органом исполнительной власти г. Москвы, он в настоящее время является единственным методическим руководством по лечению такой категории больных. Вместе с тем, анализ данного документа показал, что, несмотря на его положительные стороны, в нем отсутствует детализация некоторых положений, которые имеют существенное значение при обосновании выполнения оперативного пособия при этой патологии у лиц пожилого и старческого возрастов. В нем, в частности, предлагается рассматривать переломы вертельной области у пострадавших этих возрастных групп как показание для выполнения «срочной операции» по жизненным показаниям. Под «срочной операцией» подразумевается ее выполнение в течение ближайшего времени (в течение 72 часов) с момента образования повреждения с целью предотвращения тяжелых осложнений. В то же время, во всех руководствах по травматологии прописано, что к данному виду хирургической помощи имеются как абсолютные показания, так и абсолютные противопоказания. К абсолютным показаниям относят открытые повреждения, осложненные переломы (повреждения магистральных сосудов и нервов), угроза возникновения осложнений при проведении закрытой репозиции при переломах, неэффективность применения консервативных методов лечения, интерпозиция мягких тканей, отрывные переломы [6]. Как видно, ни один из указанных пунктов не является безусловным показанием для проведения срочной операции у паци- ентов пожилого и старческого возврата с переломом проксимального отдела бедренной кости. Однако большинство травматологов согласятся с нашим мнением, что оперативное лечение данного вида повреждения у этой категории больных является необходимым для продления и качества жизни пациента.
Противопоказания для выполнения срочных операций, указанные в руководствах по хирургической травматологии, включают тяжелое общее состояние пациента, сердечнососудистую недостаточность, инфекционные осложнения со стороны кожных покровов, недавно перенесенные тяжелые инфекционные заболевания, т.е. они практически предполагают отсрочку выполнения оперативного лечения пострадавших этих возрастных групп.
Результаты наших статистических данных свидетельствуют, что ИБС была диагностирована у 98,6 % этой категории потерпевших, причем НК II стадии наблюдалась в 47,8 % случаев, артериальная гипертензия – в 100 % и различные формы аритмий сердца – в 27,4 %. При этом в 2014 году из 82 больных пожилого и старческого возраста с такими переломами бедра в срочном порядке было прооперировано 54 пациента (65,9 %), что на 25 % больше, чем в предыдущие годы, причем оперативная активность в течение всего года возрастала (рис. 1).
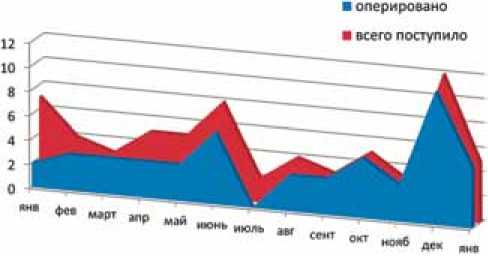
Рис. 1. Динамика годовой (2014 год) оперативной активности в отношении пациентов пожилого и старческого возраста с переломами вертельной области
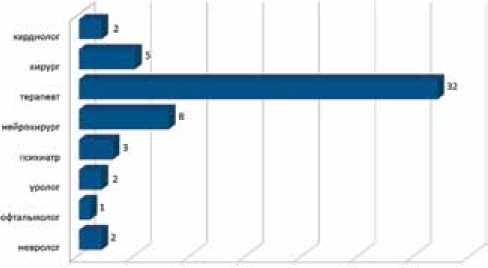
Согласно Московским городским стандартам стационарной помощи для взрослого населения, у больных с переломами проксимального отдела бедренной кости (шифр по МКБ-10 S72.00; S 72.10; S72.20) явля- ются обязательными следующие лабораторные методы исследования: общий анализ крови, общий анализ мочи, HBs-антиген, HCV, кровь на ВИЧ, RW, глюкоза крови, коагулограмма; дополнительными – белок и его фракции, электролиты, билирубин, АЛТ, АСТ, иммунологические исследования. Обязательная инструментальная диагностика включает рентгенографию грудной клетки, рентгенографию области повреждения, ЭКГ; дополнительная – КТ. Обязательной является консультация терапевта, дополнительными – консультации следующих специалистов: реаниматолог, невролог, психиатр, физиотерапевт.
При подготовке к выполнению оперативного лечения по «срочным» показаниям выполнялся следующий комплекс диагностических исследований (n=54): рентгенография области повреждения и органов грудной клетки (100 %), ЭКГ (100 %), общий анализ крови (100 %). Среди дополнительных методов исследования для уточнения диагноза КТ выполнена в 2 (3,7 %) случаях; группа крови и резус фактор определены у 39 (72,2 %), коагулограмма – у 17 (31,5 %) пациентов, глюкоза крови у 27 (50 %) пострадавших, УЗАС вен нижних конечностей у 9 (16,7 %) пациентов с травмой, полученной более чем за 3 дня до момента поступления; эхокардиография (ЭХО КГ) по экстренным показаниям не проводилась. Таким образом, среди обязательных методов лабораторной диагностики при выполнении срочных операций не выполнены следующие: общий анализ мочи – в 100 %; коагулограмма – в 68,5 %; глюкоза крови у 50 % пациентов; а также ни один их указанных дополнительных лабораторных методов исследования.
Следует отметить, что в городских стандартах стационарной помощи среди обязательных методов исследования этой группы пострадавших УЗАС вообще отсутствует, хотя количество тромбозов составило 21,2 % среди общего числа пациентов, поступивших в стационар в течение года (n=82).
Консультации специалистов потребовались значительному числу больных (рис. 2). Как видно из диаграммы, все пациенты при поступлении были осмотрены врачом-терапевтом. Таким образом, перед проведением оперативного лечения по «экстренным и срочным показаниям» пациентам проводился комплекс клинико-лабораторных и инструментальных исследований, который был недостаточным по объему и не позволял объективно оценить возможный операционный риск.
О 5 10 1$ 20 25 Ю Э5
Рис. 2. Потребность в консультациях другими специалистами пострадавших пожилого и старческого возраста с переломами в области проксимального отдела бедренной кости
В практическом плане для определения показаний к выполнению «срочной операции» нами оценивалась активность пациента до травмы. Для оценки активности пострадавшего до травмы чаще всего используется индекс Бартела, который включает 10 пунктов, относящихся к сфере самообслуживания и мобильности (прием пищи, прием ванны, одевание, перемещение, персональная гигиена, контроль дефекации, мочеиспускания, посещение туалета, мобильность, подъем и спуск по лестнице). Оценка уровня повседневной активности производится по сумме баллов, определенных у больного по каждому из разделов теста. Суммарный балл должен равняться 100. Показатели от 0 до 20 баллов соответствует полной зависимости в повседневной жизни, от 21 до 60 баллов – выраженной, от 61 до 90 баллов – умеренной и от 91 до 99 баллов – легкой зависимости. Уровень повседневной активности у поступивших пациентов (по индексу Бартела) представлен на рисунке 3.
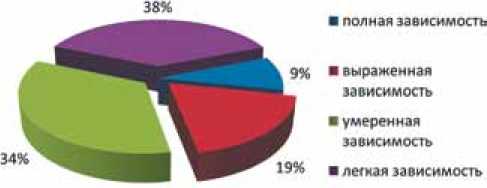
Рис. 3. Оценка активности (по индексу Бартела) поступивших пациентов с переломами проксимального отдела бедренной кости
При ретроспективной оценке качества ведения медицинских карт стационарного больного уделялось внимание наличию следующих регламентаций: договора согласия (отказа) на оперативное вмешательство, согласия (отказ) с планом лечения, согласия (отказ) на переливание компонентов крови, полнота записей анамнеза жизни с указанием соматической патологии, отражение в дневниковых записях динамики состояния пациента, обоснование показаний или противопоказаний к оперативному лечению, полнота отображения хода операции в протоколе.
По нашим данным, в ведении медицинской документации выявлены следующие упущения (n=82): недостаточно полно собран анамнез жизни с указанием соматической патологии – 27 случаев (32,9 %), отсутствие с позиций доказательной медицины обоснования к проведению оперативного лечения – у 8 пациентов (9,7 %), отсутствие в протоколе операции описания характера повреждения – 3 случая (3,7 %). Лишь в 9 (11,0 %) историях болезни есть совместная запись анестезиолога и травматолога с обоснованием показаний для проведения «срочного» остеосинтеза.
Оценка качества лечебного процесса осуществлялась в соответствии с принятыми Московскими городскими стандартами оказания стационарной помощи для взрослого населения, а также приказом Минздрава РФ от 9 июня 2003 г. № 233 «Об утверждении отраслевого стандарта «Протокол ведения больных. Профилактика тромбоэмболии легочной артерии при хирургических и иных инвазивных вмешательствах», Российских клинических рекомендаций «Профилактика венозных тромбоэмболических осложнений в травматологии и ортопедии», которые были разработаны под руководством академика Миронова С.П., но не утвержденные уполномоченными органами исполнительной власти.
При оценке качества лечебного процесса учитывалось наличие в истории болезни обоснования показаний или противопоказаний к оперативному лечению, техника выполнения оперативного пособия [7].
Согласно Московским городским стандартам оказания стационарной помощи взрослому населению пациентам с переломами проксимального отдела бедренной кости предусмотрены обязательные медикаментозные и оперативные методы лечения. Медикаментозное лечение должно включать применение анальгезирую-щих, противовоспалительных, десенсибилизирующих седативных, сердечных препаратов, антикоагулянтной терапии, витаминотерапии, гемостатической, трансфузионной терапии, а также в обязательном порядке физические и дополнительные методы лечения: иммобилизация, дыхательная гимнастика, УФО, психотерапия, магнитотерапия, ЛФК.
По нашим данным, медикаментозная терапия (после проведения «срочной» операции) включала анальгезирующие препараты (100 %), противовоспалительные препараты – 100 %, антикоагулянтную терапию – 100 % (по стандарту гепарин натрия 15000 МЕ в сутки), витаминотерапию – 15,0 %, седативные препараты – 43 %, сердечные препараты – 73 %, антибактериальную терапию – 69 %, трансфузионную терапию – 42 %, гемостатическую – 12 %, десенсибилизирующие препараты – 9 %. Однако, если рассматривать данную травму с точки зрения концепции травматической болезни, то у пострадавших с переломами вертельной области в связи с наличием кровопотери (особенно при многооскольчатом характере повреждения) имелась клиническая картина травматического шока I степени, что является безусловным показанием для проведения инфузионной терапии. Таким образом, в проведении трансфузионной терапии нуждалось значительно большее количество пострадавших – 73 %; в назначении сердечных препаратов – 82,1 % пострадавших.
Наряду с этим имелись иные упущения лечения: необоснованный отказ от оперативного лечения по «срочным показаниям» (n=82): ввиду отсутствия металлоконструкций – в 6 случаях; недостаточный объем предоперационной подготовки – в 3 наблюдениях, задержка в выполнении УЗАС-исследования – в 3 и ЭХО КГ – в 7 случаях, отсутствие консультации хирурга – в 5 и кардиолога – в 2 случаях.
Анализ клинического материала показал, что для остеосинтеза проксимального отдела бедренной кости используются металлофиксаторы, имеющие свои конструктивные особенности, установочный инструментарий и технологию проведения остеосинтеза. Основной принцип выбора – минимизация кровопотери, обеспечение стабильной фиксации. В данной ситуации общепринятым является остеосинтез интрамедуллярным гвоздем.
Результаты наших исследований показали, что остеосинтез интрамедуллярным гвоздем при чрез- и подвертельных переломах использован в 100 % случаев. Трем пациентам в возрасте 60-65 лет с трансцервикальным и базальным переломом шейки бедра произведен остеосинтез шейки бедра тремя конюлиро-ванными винтами.
При выполнении оперативного лечения в 5 случаях допущены ошибки (9,3 %): технические в 3 случаях, тактические – в 2 случаях. Причинами неудовлетворитель- ных результатов при интрамедуллярном остеосинтезе с использованием гамма–стержня, реконструктивных стержней явились технические погрешности хирургического вмешательства: проведение шеечного винта (ШВ) выше дуги Адамса, нецентрированное заведение ШВ, повторное введение и перепроведение ШВ. Как показал анализ, указание на технические трудности в проведении операции были отражены лишь в 1 истории болезни. Также причиной неудовлетворительных исходов были ошибки в тактике: неправильный подбор металлофикса-тора, использование коротких винтов (3,7 %).
Качество выполненного остеосинтеза оценивалось по двум параметрам: правильности установки метал-лофиксатора; адекватности репозиции и смещения костных отломков.
Качество репозиции костных отломков после остеосинтеза оценивалось показателями индекса линии Гардена (Garden Alignment Index), который характеризуется углом, образованным трабекулярными линиями компрессии шейки и диафизом бедра в прямой и аксиальной проекциях (очень хороший результат при величине угла 160° в прямой проекции и в аксиальной – 180-160°; удовлетворительный в прямой проекции – 160-150° и неудовлетворительный при величине угла <150° в прямой проекции или менее/более 180° – в аксиальной проекции). Конечно, учитывалось и наличие диастаза между отломками, измеряемое в миллиметрах. Результаты классифицировались как хорошие при диастазе 0-3 мм; удовлетворительные 3-5 мм и неудовлетворительные >5 мм. Неудовлетворительные результаты выявлены в 7 случаях, при этом несращение перелома произошло лишь 1 случае.
Правильность установки металлофиксатора оценивалась по положению винтов в шейке бедренной кости, с соблюдением введения ШВ в «зоны Кливленда» (Cleveland zones). Наиболее оптимальными принято считать зоны 6-8-9, расположенные в задненижнем отделе головки бедренной кости. Для профилактики таких осложнений как прорезывание (cut-out effect) резьбовой части винта в головке бедренной кости по формуле Баумгартнера вычислялось расстояние от крайней точки винта до середины края головки бедра в прямой и аксиальной проекциях (TAD=tip-арех distance). Потеря прочности фиксации, под которой подразумевались такие осложнения в послеоперационном периоде как прорезывание динамического винта в головке бедренной кости, «Z-эффект», миграция винтов и других компонентов металлоконструкций по сравнению с первичным их стоянием, в большинстве случаев отмечалась среди интрамедуллярных металлоконструкций в 12,5 % случаев.
При анализе клинических данных и медицинской документации выявлено, что проведение повторных оперативных вмешательств у этой категории пострадавших ведет к значительному удлинению сроков госпитализации, развитию инфекционных осложнений и летальному исходу. В наших наблюдениях данный исход наблюдали в 1 случае. В то же время, большая часть оперированных по «срочным» показаниям больных – 42 пострадавших (51,2 %) – была выписана из стационара в удовлетворительном состоянии, средние сроки госпитализации составили 14,2 койко-дня. Сроки госпитализации пациентов, которым было выполнено оперативное лечение в плановом порядке (т.е. более чем через 7 суток с момента поступления в стационар), составили 22,8 койко-дня.
Таким, образом, объективный анализ значительного количества клинического материала указывает на рациональность использования активной хирургической тактики в лечении данного контингента больных. Однако её применение связано с повышенными правовыми рисками для оперирующего врача, так как даже прогнозируемые вредные эффекты медицинского вмешательства в состояние здоровья пациента, входящие в договорные условия предоставления профессиональной услуги, относительно которых пациент должен быть информирован, не освобождают медицинского работника от уголовной и гражданской ответственности. Каждое
ЛПУ самостоятельно организовывает работу помощи пострадавшим пожилого и старческого возраста с повреждениями проксимального отдела бедра, исходя из внутренних возможностей, побуждений, накопившегося практического опыта. Следовательно, для правового обеспечения обоснования необходимости выполнения операции по «экстренным показаниям» требуется разработка детализированных рекомендаций, определяющих комплекс предоперационной подготовки и утверждение показаний и противопоказаний к выполнению оперативного пособия у лиц пожилого и старческого возраста с переломами проксимального отдела бедренной кости. Надеемся, наш клинический опыт поможет в разработке необходимой документации.
Список литературы Медико-правовые аспекты оказания травматологической помощи пациентам пожилого и старческого возраста с переломами проксимального отдела бедра
- Об итогах работы министерства здравоохранения Российской Федерации в 2013 году и задачах на 2014 год/Минздрав РФ; Федер. служба по надзору в сфере здравоохранения и социального развития; Федер. медико-биол. агентство. М., 2014. 110 с.
- Исходы переломов проксимальных отделов бедра у лиц пожилого возраста и их медико-социальные последствия/Л.В. Меньшикова, H.Л. Храмцова, О.Б. Ершова, О.М. Лесняк, Л.И. Кузьмина, С.Г. Аникин, Е.Е. Михайлов, Л.И. Беневоленская, Э.Н. Оттева//Науч.-практ. ревматология. 2002. № 4. С. 11-13.
- Zuckerman, J.D. The challenge of geriatric hip fractures/J.D. Zuckerman, S.R. Sakales, D.R. Fabian//Bull. N.Y. Acad. Med. 1990. Vol. 66, N. 3. P. 255-265.
- Кауц, О.А., Барабаш А.П., Русанов А.Г. Анализ методов лечения околосуставных переломов проксимальной бедренной кости и их последствий (обзор литературы)//Саратов. науч.-мед. журн. 2010. Т. 6, № 1. С. 154-159.
- Загородний Н.В. О состоянии травматолого-ортопедической службы//Медицина: целевые проекты. 2012. № 11. С.60-61.
- Беспальчук, П.И., Прохоров А.В., Волотовский А.И. Операции в травматологии и ортопедии: карманный справочник. Минск: Попурри, 2001. 208 с.
- Профилактика венозных тромболитических осложнений в травматологии и ортопедии. Российские клинические рекомендации/С.П. Миронов //Травматология и ортопедия России (приложение). 2012. №1 (63). С. 1-24.


