Мелкоклеточный рак легкого
Автор: Чубенко В.А., Бычков М.Б., Деньгина Н.В., Кузьминов А.Е., Сакаева Д.Д., Семенова А.И.
Журнал: Злокачественные опухоли @malignanttumors
Статья в выпуске: 3S2-1.1 т.15, 2025 года.
Бесплатный доступ
В данном разделе указаны критерии оценки клинической значимости применения дорогостоящей противоопухолевой лекарственной терапии в соответствии со шкалой, разработанной экспертной группой (см. стр. 7). В тексте они обозначены, как магнитуда клинической значимости (МКЗ).
Мелкоклеточный рак легкого, локализованный мелкоклеточный рак легкого, распространенный мелкоклеточный рак легкого, химиотерапия, лучевая терапия
Короткий адрес: https://sciup.org/140312931
IDR: 140312931 | DOI: 10.18027/2224-5057-2025-15-3s2-1.1-05
Текст научной статьи Мелкоклеточный рак легкого
1. КЛАССИФИКАЦИЯ И ОПРЕДЕЛЕНИЕ СТАДИИ
Классификация TNM мелкоклеточного рака легкого (МРЛ) (8-е издание, 2017 г.) представлена в табл. 1.
Таблица 1. Классификация TNM мелкоклеточного рака легкого
|
Стадия |
T |
N |
M |
|
Оккультная |
Tx |
N0 |
M0 |
|
0 |
Tis |
N0 |
M0 |
|
IA |
T1 |
N0 |
M0 |
|
IA1 |
T1mi T1a |
N0 |
M0 |
|
IA2 |
T1b |
N0 |
M0 |
|
IA3 |
T1c |
N0 |
M0 |
|
IB |
T2a |
N0 |
M0 |
|
IIA |
T2b |
N0 |
M0 |
|
IIB |
T1a-c, 2a, b |
N1 |
M0 |
|
T3 |
N0 |
M0 |
|
|
IIIA |
T1a-c, 2a, b |
N2 |
M0 |
|
T3 |
N1 |
M0 |
|
|
T4 |
N0–1 |
M0 |
|
|
IIIB |
T1a-c, 2a, b |
N3 |
M0 |
|
T3, T4 |
N2 |
M0 |
|
Стадия |
T |
N |
M |
|
IIIC |
T3, T4 |
N3 |
M0 |
|
IV |
Любая T |
Любая N |
M1 |
|
IVA |
Любая T |
Любая N |
M1a, M1b |
|
IVB |
Любая T |
Любая N |
M1c |
2. ДИАГНОСТИКА
Диагноз МРЛ основывается на данных осмотра, результатах инструментальных методов обследования и патоморфологическом заключении. Первичное обследование должно быть проведено до всех видов лечебных воздействий и включает в себя:
• сбор анамнеза и осмотр; осмотр включает в себя пальпацию всех групп периферических лимфатических узлов, аускультацию грудной клетки, а также выявление симптомов, подозрительных в отношении отдаленных метастазов;
• определение cтатуса курения (в случае подтверждения данного факта — рекомендовать отказ от курения);
• общий анализ крови с подсчетом лейкоцитарной формулы и количества тромбоцитов;
• биохимический анализ крови с определением показателей функции печени (АЛТ, АСТ. Общий билирубин), электролитов (калий, натрий), общего кальция, креатинина, глюкозы;
• R-графию органов грудной клетки; КТ органов грудной клетки с контрастированием — предпочтительно;
• УЗИ органов брюшной полости с включением в обследование надпочечников; КТ/МРТ органов брюшной полости и малого таза с контрастированием — предпочтительно;
• ФБС с биопсией первичного очага с последующим морфологическим исследованием;
• биопсию метастатического очага — по показаниям;
• ИГХ исследование биопсийного материала;
• КТ/ МРТ (предпочтительно) головного мозга;
• ПЭТ-КТ (при возможности) — в случае предположения локализованного МРЛ;
• в случае предположения локализованного процесса — эндоскопическая биопсия лимфатических узлов средостения;
• торакоцентез с цитологическим исследованием экссудата — при гидротораксе;
• оценку ФВД — по показаниям;
• радиоизотопное исследование скелета + R-графию зон накопления РФП — при возможности;
• одностороннюю биопсию костного мозга в случае нейтропении или тромбоцитопении — по решению врача.
3. ЛЕЧЕНИЕ
3.1. Локальная стадия болезни (I–III, любая Т, любая N, M0; за исключением Т3–4 в связи с множественными отдельными узловыми образованиями в легком либо значительным увеличением лимфатических узлов средостения, превышающим поля стандартного облучения)
Рекомендуемый алгоритм обследования с подозрением на МРЛ представлена на рис. 1.
При клиническом стадировании I–IIA (Т1–2N0M0) необходимо хирургическое стадиро-вание состояния лимфатических узлов средостения: медиастиноскопия, медиастинотомия, трансбронхиальная или транспищеводная биопсия, видео-ассистированная торакоскопия. В случае подтверждения после эндоскопической биопсии метастатического характера лимфатических узлов средостения дальнейшее хирургическое стадирование не требуется.
-
• T1–2N0 (при морфологическом подтверждении N0) — хирургическое лечение
либо, при наличии противопоказаний или отказе от оперативного вмешательства, проведение лучевой терапии (SBRT) с последующими 4 циклами химиотерапии (ЕР/ЕС). Рекомендуемые дозы лучевой терапии: 54–60 Гр за 3 фракции при периферических опухолях, 60 Гр за 5 фракций при центральных опухолях и 60 Гр за 8 фракций при ультрацентральных опухолях.
-
– при подтверждении после операции N0 — ХТ (4 цикла) ± профилактическое облучение головного мозга;
-
– при выявлении после операции N+ — ХЛТ (с 4 циклами ХТ) ± профилактическое облучение головного мозга.
-
• T1–2N0 (при отсутствии или невозможности морфологического подтверждения
N0) или T3–4N0М0, T1–4N1–3M0:
-
– общее состояние по шкале ECOG 0–2 балла — ХЛТ (синхронная или последовательная) с 4–6 циклами ХТ + профилактическое облучение головного мозга;
-
– общее состояние по шкале ECOG 3 балла (связано с опухолевым процессом) — ХТ 4–6 циклов ± последовательная ЛТ;
-
– общее состояние по шкале ECOG 3–4 балла (не связано с опухолевым процессом) — симптоматическая терапия.
Рекомендуемые алгоритмы лечения локальной стадии болезни представлены на рис. 2. Рекомендуемые режимы терапии при локальной стадии МРЛ представлены в табл. 2.
Таблица 2. Рекомендуемые режимы терапии при локальной стадии МРЛ
Режимы
Цисплатин 60 мг/м 2 в/в в 1-й день + этопозид 120 мг/м 2 в/в в 1, 2, 3-й дни каждые 3–4 нед.
Цисплатин 75 мг/м 2 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3–4 нед.
Карбоплатин AUC5–6 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3–4 нед.
Цисплатин 25 мг/м 2 в/в/в 1–3-й дни + этопозид 100 мг/м 2 в/в/в 1, 2, 3-й дни каждые 3–4 нед
В случае синхронной ХЛТ (цисплатин 60 мг/м2 в/в в 1-й день + этопозид 120 мг/м2 в/в в 1, 2, 3-й дни каждые 3 нед.) ЛТ должна быть начата как можно раньше, одновременно с 1-м или 2-м курсом ХТ. Объёмы облучения определяются в соответствии с данными предварительно проведенных КТ или ПЭТ-КТ и включают визуальную первичную опухоль и вовлеченные группы лимфоузлов. В случае последовательного лечения с ХТ на 1-м этапе в объём облучения включаются остаточная опухоль и те зоны лимфоузлов, которые были вовлечены в процесс до начала ХТ. Дозы при радикальном облучении в традиционном режиме составляют 60–66 Гр по 2 Гр за фракцию либо по 1,5 Гр дважды в сутки до суммарной дозы 45 Гр.
При достижении эффекта на фоне ХЛТ возможно продолжение терапии дурвалумабом в дозе 1500 мг в/в кап. каждые 28 дней (до 2-х лет) (МКЗ 0-С).
Оценка эффекта осуществляется после 2–3 циклов терапии и включает обследования, выполненные перед началом лечения.
В случае достижения объективного ответа опухоли или стабилизации на фоне ХЛТ, возможно рассмотреть вопрос о назначении в поддерживающем режиме препарата дурвалумаб сроком до 2-х лет. Необходимо отметить, что в клиническом исследовании Adriatic были включены больные только с одновременной ранней химиолучевой терапией. В случае проведения последовательной химиолучевой терапии доказательной базы назначения дурвалумаба нет.
После завершения 4 циклов ХТ проводится профилактическое облучение головного мозга. Оптимальная схема — 25 Гр за 10 фракций, при возможности — с исключением зоны гиппокампа для предотвращения мнестических нарушений. Альтернативно й опцией является МРТ наблюдение (выполнение обследования каждые 3 месяца). Следует принять во внимание тот факт, что у больных старше 60 лет значимо возрастает риск когнитивных нарушений и, в этой связи, у них предпочтителен МРТ-контроль.
-
3.2. Распространенная стадия болезни (IV)
-
3.2.1. Без метастазов в головном мозге и симптомов со стороны метастатических очагов
-
3.2.1.1. Общее состояние по шкале ECOG 0–2 балла или 3–4 балла вследствие опухолевого процесса — ХТ (4–6 циклов). При достижении полного (или близкого к полному) рентгенологического ответа возможно проведение облучения первичной опухоли и зон вовлеченных лимфоузлов, РОД 3 Гр, СОД 30 Гр. Профилактическое облучение головного
-
-
-
3.2.1.2. Общее состояние 3–4 (по другим причинам) — симптоматическая терапия.
-
3.2.2. Симптомы со стороны метастатических очагов
-
3.2.2.1. Синдром сдавления верхней полой вены, одышка вследствие ателектаза легкого, метастазы в костях: ХТ (4–6 циклов) ± паллиативная ЛТ с целью купирования симптомов; при переломах костей — хирургическое лечение и ЛТ.
-
3.2.2.2. Компрессия спинного мозга: ЛТ (оптимальные сроки начала облучения — в первые 24 часа после возникновения симптомов, на фоне терапии дексаметазоном 16–32 мг /сут.) с последующей ХТ (4–6 циклов).
-
-
3.2.3. Метастазы в головном мозге
-
3.2.3.1. Бессимптомные: ХТ (4–6 циклов) с последующим облучением головного мозга.
-
3.2.3.2. Неврологические симптомы: облучение головного мозга с последующей ХТ (4–6 циклов) (в случае жизнеугрожающих симптомов — ХТ). При планировании ЛТ стоит отдать предпочтение методу стереотаксической ЛТ при олигометастатическом поражении головного мозга. При множественных очагах или вовлечении мозговых оболочек показано облучение всего объема головного мозга в паллиативном режиме 30–36 Гр за 10–12 фракций Рекомендуемые алгоритмы лечения распространенной стадии МРЛ представлены на рис. 3.
-
мозга не показано в случае выполнения МРТ головного мозга каждые месяца. При отсутствии возможности регулярного выполнения МРТ, в подобной клинической ситуации, допустима профилактическая лучевая терапия на головной мозг.
Рекомендуемые режимы лекарственной терапии распространенной стадии МРЛ представлены в табл. 3.
Таблица 3. Рекомендуемые режимы лекарственной терапии первой линии при распространенной стадии МРЛ
Режимы
Карбоплатин AUC5 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни + атезолизумаб 1200 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями атезолизумаба 1200 мг в 1-й день каждые 3 нед. или атезолизумаба 1680 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно) (МКЗ I–D1)
Карбоплатин AUC5–6 в/в в 1-й день + этопозид 80–100 мг/м 2 в/в в 1, 2, 3-й дни + дурвалумаб 1500 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями дурвалумаба 1500 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно) (МКЗ I–D1)
Цисплатин 75–80 мг/м 2 в/в в 1-й день + этопозид 80–100 мг/м 2 в/в в 1, 2, 3-й дни + дурвалумаб 1500 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями дурвалумаба 1500 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно) (МКЗ I–D1)
Режимы
Цисплатин 75 мг/м 2 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Цисплатин 80 мг/м 2 в/в в 1-й день + этопозид 80 мг/м 2 в/в в 1, 2, 3-й каждые 3 нед.
Карбоплатин AUC5–6 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Цисплатин 25 мг/м 2 в/в в 1, 2, 3-й дни + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Карбоплатин AUC5 в/в в 1-й день + иринотекан 50 мг/м 2 в/в в 1, 8, 15-й дни каждые 3 нед.
Цисплатин 60 мг/м 2 в/в в 1-й день + иринотекан 60 мг/м 2 в/в в 1, 8, 15-й дни каждые 3 нед.
Цисплатин 30 мг/м 2 в/в в 1, 8-й дни + иринотекан 65 мг/м 2 в/в в 1, 8-й дни каждые 3 нед.
Карбоплатин AUC5 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни + атезолизумаб 1200 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями атезолизумаба 1200 мг в 1-й день каждые 3 нед. или атезолизумаба 1680 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно)
Карбоплатин AUC5–6 в/в в 1-й день + этопозид 80–100 мг/м 2 в/в в 1, 2, 3-й дни + дурвалумаб 1500 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями дурвалумаба 1500 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно)
Цисплатин 75–80 мг/м 2 в/в в 1-й день + этопозид 80–100 мг/м 2 в/в в 1, 2, 3-й дни + дурвалумаб 1500 мг в 1-й день каждые 3 нед. в течение 4 циклов с последующими введениями дурвалумаба 1500 мг в 1-й день каждые 4 нед. в поддерживающем режиме (предпочтительно)
Цисплатин 75 мг/м 2 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Цисплатин 80 мг/м 2 в/в в 1-й день + этопозид 80 мг/м 2 в/в в 1, 2, 3-й каждые 3 нед.
Карбоплатин AUC5–6 в/в в 1-й день + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Цисплатин 25 мг/м 2 в/в в 1, 2, 3-й дни + этопозид 100 мг/м 2 в/в в 1, 2, 3-й дни каждые 3 нед.
Карбоплатин AUC5 в/в в 1-й день + иринотекан 50 мг/м 2 в/в в 1, 8, 15-й дни каждые 3 нед.
Цисплатин 60 мг/м 2 в/в в 1-й день + иринотекан 60 мг/м 2 в/в в 1, 8, 15-й дни каждые 3 нед.
Цисплатин 30 мг/м 2 в/в в 1, 8-й дни + иринотекан 65 мг/м 2 в/в в 1, 8-й дни каждые 3 нед.
Оценка эффекта осуществляется каждые 2–3 цикла терапии и включает обследования, выполненные перед началом лечения.
-
3.3. Прогрессирование
В случае прогрессирования процесса проводится терапия второй линии в зависимости от общего состояния больного и времени до прогрессирования (до 6 мес. — вторая линия, более 6 мес. — возобновление первоначальной схемы). Рекомендуемые режимы лекарственной терапии второй и последующих линий представлены в табл. 4. При этом в качестве второй линии химиотерапии предпочтительно использование топотекана и схемы CAV. При общем состоянии по шкале ECOG 3–4 балла — симптоматическое лечение; возможно паллиативное облучение симптоматических очагов.
Таблица 4. Рекомендуемые режимы лекарственной терапии второй и более линии (в случае прогрессирования заболевания)
Режим
Топотекан 1,5 мг/м 2 в/в с 1-го по 5-й дни каждые 4 нед.
Циклофосфамид 600 мг/м 2 в/в в 1-й день + доксорубицин 50 мг/м 2 в/в в 1-й день + винкристин 1,4 мг/м 2 в/в в 1-й день каждые 3 нед.
Иринотекан 125 мг/м 2 в/в в 1, 8, 15, 22-й дни каждые 4 нед. либо 350 мг/м 2 в/в в 1-й день каждые 3 нед.
Доцетаксел 75–100 мг/м 2 в/в в 1-й день каждые 3 нед. 1
Этопозид 100 мг с 1-го по 10-й дни внутрь каждые 3 нед. (если этопозид не применялся в схеме 1 линии химиотерапии)
Гемцитабин 1000–1250 мг/м 2 в/в в 1, 8, 15-й дни каждые 4 нед.
Паклитаксел 175 мг/м 2 в/в 1-й день каждые 3 недели
Ниволумаб 3 мг/кг или 240 мг в/в каждые 2 нед или 480 мг в/в каждые 4 недели (после химиотерапии на основе препаратов платины и минимум одной другой линии терапии, при условии, что прежде не проводилась терапия ИКТ) (МКЗ II–D1)
Пембролизумаб 200 мг в/в каждые 3 нед или 400 мг в/в кап каждые 6 недель (после 2 и более линии терапии, при условии, что прежде не проводилась терапия ИКТ) (МКЗ III–C)
Темозоломид 200 мг/м 2 внутрь с 1-го по 5-й дни каждые 28 дней (в т. ч. возможно при метастатическом поражении головного мозга)
1 При использовании доцетаксела в дозе 100 мг /м 2 требуется профилактическое назначение Г-КСФ.
Оценка эффекта осуществляется после каждых 2 циклов терапии и включает обследования, выполненные перед началом лечения.
4. ПРОФИЛАКТИКА
Профилактика МРЛ связана с отказом от курения.
5. ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ
В случае достижения полного регресса при локальной или распространенной стадии болезни после профилактического облучения головного мозга наблюдение осуществляется следующим образом:
-
• локальная стадия — осмотр, КТ грудной клетки, брюшной полости и малого таза с внутривенным контрастированием, МРТ головного мозга с внутривенным контрастированием каждые 3 месяца в течение 1–2 лет, далее каждые 6 месяцев в течение 3-го года наблюдения и далее ежегодно; рутинное выполнение ПЭТ-КТ не рекомендуется;
-
• распространенная стадия — осмотр, КТ грудной клетки, брюшной полости и малого таза, МРТ головного мозга каждые 2 месяца в течение 1-го года, далее каждые 3–4 месяца в течение 2–3-го года наблюдения, далее каждые 6 месяцев в течение 4–5-го года наблюдения и далее ежегодно; рутинное выполнение ПЭТ-КТ не рекомендуется.
В случае достижения полного регресса опухоли появление очагов в легких следует расценивать как возможное новое новообразование, требующее проведения диагностических процедур, указанных в разделе «Диагностика».
В случае достижения стабилизации процесса при локальной или распространенной стадии болезни профилактическое облучение головного мозга не показано. Наблюдение осуществляется следующим образом:
-
• локальная стадия — осмотр, КТ грудной клетки, брюшной полости и малого таза, МРТ головного мозга каждые 3 месяца в течение 1–2 лет, далее каждые 6 месяцев в течение 3-го года наблюдения и далее ежегодно; рутинное выполнение ПЭТ-КТ не рекомендуется;
-
• распространенная стадия — осмотр, КТ грудной клетки, брюшной полости и малого таза, МРТ головного мозга каждые 2 месяца в течение 1-го года, далее каждые 3–4 месяца в течение 2–3-го года наблюдения, далее каждые 6 месяцев в течение 4–5-го года наблюдения и далее ежегодно; рутинное выполнение ПЭТ-КТ не рекомендуется.
Больной с подозрением на МРЛ
-
• Анамнез
-
• Определение cтатуса курения (в случае подтверждения данного факта — рекомендовать отказ от курения)
-
• Общий анализ крови с подсчетом лейкоцитарной формулы и количества тромбоцитов
-
• Биохимический анализ крови с определением показателей функции печени (АЛТ, АСТ. Общий билирубин), электролитов (калий, натрий), общего кальция, креатинина, глюкозы
-
• R-графия органов грудной клетки; КТ органов грудной клетки с контрастированием — предпочтительно
-
• УЗИ органов брюшной полости с включением в обследование надпочечников; КТ/МРТ органов брюшной полости и малого таза с контрастированием — предпочтительно
-
• ФБС с биопсией первичного очага с последующим морфологическим исследованием
-
• Биопсия метастатического очага — по показаниям
-
• ИГХ исследование биопсийного материала
-
• КТ/МРТ (предпочтительно) головного мозга
-
• ПЭТ-КТ (при возможности) — в случае предположения локализованного МРЛ
-
• В случае предположения локализованного процесса — эндоскопическая биопсия лимфатических узлов средостения
-
• Торакоцентез с цитологическим исследованием экссудата — при гидротораксе
-
• Оценка ФВД — по показаниям
-
• Радиоизотопное исследование скелета + R-графию зон накопления РФП — при возможности
-
• Односторонняя биопсию костного мозга в случае нейтропении или тромбоцитопении — по решению врача.
Локальная стадия болезни (I–III, любое Т, любое N, M0; за исключением Т3–4 в связи с множественными отдельными узловыми образованиями в легком либо значительным увеличением лимфатических узлов средостения, превышающим поля стандартного облучения)
Распространенная стадия болезни (IV)
Рисунок 1. Рекомендуемый алгоритм обследования с подозрением на МРЛ
-
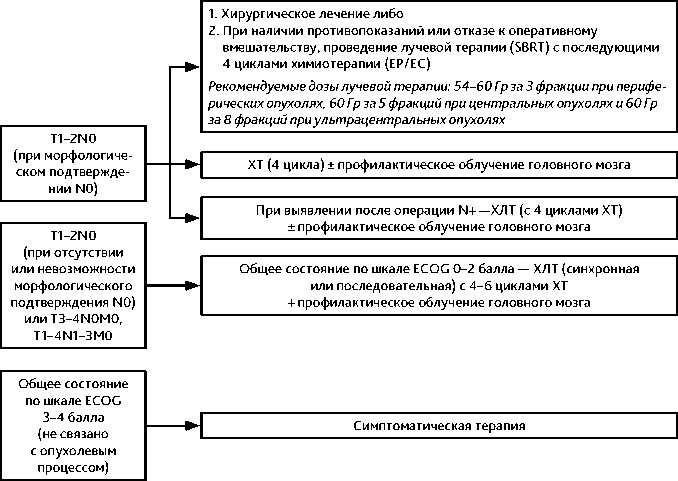
Рисунок 2. Рекомендуемый алгоритм лечения локальной стадии болезни
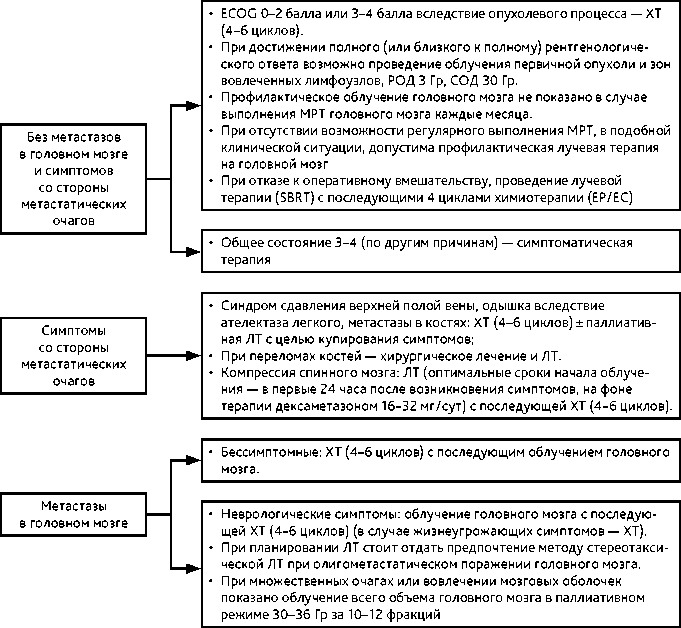
Рисунок 3. Рекомендуемый алгоритм лечения распространенной стадии болезни том/vol. 15(3s2)2025
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ
Malignant Tumors


