Оценка результатов органосохраняющего хирургического лечения травмы дистальной фаланги пальцев кисти и обоснование алгоритма лечения травм пальцев кисти
Автор: Калита Е.Р., Чмырев И.В., Губочкин Н.Г.
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 1 т.30, 2024 года.
Бесплатный доступ
Введение. Доля повреждений кисти в структуре травматизма в последние десятилетия составляет от 30 до 50 %. Актуальным является совершенствование подходов к выбору оптимальных вариантов лечения травм дистальных фаланг пальцев кисти, обеспечивающих сохранение их анатомической целостности и функции.Цель работы - сравнительный анализ клинической эффективности различных методов хирургического лечения травмы дистальной фаланги пальцев кисти.Материалы и методы. Проведено обследование и лечение 47 пострадавших (18 мужчин и 29 женщин, средний возраст 34,2 ± 13,3 года) с травмами дистальных фаланг пальцев кисти. Пациенты были разделены на 2 группы: группа 1 (сравнения) - 25 пострадавших, в лечении которых были использованы общепринятые подходы к формированию культей пальцев путем укорочения костной части фаланги, формирования двух встречных лоскутов и наложения нескольких узловых швов; группа 2 (основная) - 22 пострадавших, в лечении которых применяли разработанную нами хирургическую тактику. Предложенный вариант реконструктивно-пластического устранения дефектов ногтевых фаланг трехсуставных пальцев предполагает формирование культи ногтевой фаланги с визуальным эффектом удлинения фаланги за счет местной или перекрестной пластики кожно-фасциальными лоскутами. Сравнение результатов лечения в группах пациентов было выполнено через 1, 3, 6, 12 месяцев после проведения реконструктивно-восстановительных операций.Результаты. Установлено, что применение разработанного метода хирургического лечения травмы дистальной фаланги пальцев кисти обеспечивает меньшую (по сравнению с использованием стандартных методов) выраженность болевого синдрома на 10-21 сутки после операции (на 44,8-54,3 %), более низкий уровень показателя шкалы Quick DASH через 3-12 мес., снижение показателя Ванкуверской шкалы выраженности рубцовых изменений кожи через 6-12 мес., более высокую удовлетворенность пациентов функциональным результатом лечения.Обсуждение. Результаты исследования свидетельствуют об эффективности разработанного метода пластики торцевых дефектов ногтевых фаланг трехсуставных пальцев кисти путем перемещения ладонно-боковых и тыльно-боковых кровоснабжаемых лоскутов с одноименного и соседних пальцев без укорочения костных культей ногтевых фаланг с одновременным достижением косметического результата в виде визуального удлинения концевой фаланги. На основании полученных результатов предложен лечебно-диагностический алгоритм оказания медицинской помощи пострадавшим с травмой пальцев кисти.Заключение. Апробированный метод позволяет улучшить результаты реконструктивно-восстановительных оперативных вмешательств при лечении торцевых дефектов ногтевых фаланг трехсуставных пальцев.
Травма пальцев кисти, ногтевая фаланга, торцевой дефект, пластика кожным лоскутом, болевой синдром, рубец кожи
Короткий адрес: https://sciup.org/142240811
IDR: 142240811 | УДК: 617.578-089.844 | DOI: 10.18019/1028-4427-2024-30-1-7-17
Текст научной статьи Оценка результатов органосохраняющего хирургического лечения травмы дистальной фаланги пальцев кисти и обоснование алгоритма лечения травм пальцев кисти
Доля повреждений кисти в последние десятилетия составляет в структуре травматизма от 30 до 50 % [1-4]. При этом отмечается высокая частота выхода пострадавших на инвалидность после данной травмы [2, 5-7]. Одним из тяжёлых повреждений является травматическое отчленение сегментов кисти, при этом в структуре причин инвалидности доля ампутационной культи составляет 54-67 % [6, 8, 9].
После ампутации дистальной фаланги может развиться ряд осложнений, в том числе нарушения сроков заживления раны, гиперчувствительность, болевые ощущения, непереносимость холодовых воздействий, ретракция рубца, сгибательная контрактура, хронические язвы, инфекционные осложнения и т. п. [10-14]. Необходимость комплексного лечения, включающего восстановление десмо-мио-артро-остеогенного компонента, обусловливает, в первую очередь, важность адекватного восстановления дерматогенного компонента, так как нормальная функция кисти возможна лишь при обеспечении целостности кожных покровов, особенно ладонной (опорной) поверхности [3, 9, 15, 16]. Однако принципы выбора тактики и методов кожно-пластических операций при травмах дистальных фаланг пальцев кисти изучены недостаточно, представленные в литературе сведения практически не систематизированы, не разработаны общепринятые алгоритмы ведения данной категории пострадавших.
До настоящего времени ряд авторов считает, что формирование культи (пусть и с некоторым укорочением фаланги), сохраняющее основные виды захвата и оптимизирующее сроки реабилитации, является методом выбора при травматическом разрушении и ампутации фаланг пальцев кисти [17-22]. В связи с этим актуальным представляется совершенствование подходов к выбору оптимальных вариантов кожной пластики у больных с глубокими ожогами, с обширными рвано-скальпированными ранами и послеожоговы-ми деформациями кисти, обеспечивающих сохранение анатомической целостности и функции пальцев.
Цель работы – сравнительный анализ клинической эффективности различных методов хирургического лечения травмы дистальной фаланги пальцев кисти.
МАТЕРИАЛЫ И МЕТОДЫ
Выполнено обследование и лечение 47 пострадавших (18 мужчин и 29 женщин), средний возраст которых составил 36,3 ± 14,2 года (от 22 до 52 лет), поступивших в клинику термических поражений Военно-медицинской академии им. С.М. Кирова с травмами ногтевых фаланг пальцев кисти.
Пациенты были разделены на 2 группы:
– в группе 1 (сравнения) – 25 пациентов, в лечении которых использованы стандартные методы формирования культей пальцев при травме или термическом поражении, им выполняли укорочение костной части фаланги, формирование встречных лоскутов и наложение нескольких узловых швов;
– в группе 2 (основной) – 22 пострадавших, в лечении которых использована предложенная хирургическая тактика, включающая реконструктивно-пластическое восстановление мягкотканных структур концевой части ногтевой фаланги без укорочения ее костной составляющей.
Группы пациентов сопоставимы по половозрастному распределению и по морфологическим особенностям повреждений дистального отдела трехсуставных пальцев кисти.
В качестве критериев включения пациентов в исследование рассматривали:
– возраст от 18 до 50 лет;
– наличие посттравматических торцевых дефектов концевых фаланг трехсуставных пальцев кисти в остром, подостром и отдаленном периодах после травмы.
Критерии невключения в исследование:
-
– наличие декомпенсированной соматической патологии;
-
– инфекционные осложнения в области повреждения;
-
– сахарный диабет 2 типа в стадии суб- и декомпенсации.
В исследование не включали пострадавших с мягкотканными дефектами площадью до 10 мм², поскольку раны таких размеров могут быть закрыты путем краевой эпителизации с восстановлением целостности покровных тканей.
Распределение пациентов по давности травмы приведено в таблице 1. При поступлении у 20 пострадавших была травма, полученная несколько часов назад, остальные 27 пациентов поступали с травмой давностью до 1 суток – 9 человек (19,1 %), до 7 суток – 15 человек (31,9 %), 3 пострадавших поступили в срок от 7 дней до 1,5 месяцев (6,4 %). Статистически значимых различий по срокам травмы концевой фаланги пальцев кисти выявлено не было.
Таблица 1
Распределение пациентов по давности травмы при поступлении на лечение
|
Срок травмы до поступления для хирургического лечения |
Группа 1 (сравнения), n = 25 |
Группа 2 (основная), n = 22 |
||
|
абс. |
% |
абс. |
% |
|
|
Первые часы после травмы |
12 |
48,0 |
8 |
36,4 |
|
До 1 суток |
5 |
20,0 |
4 |
18,2 |
|
От 1 до 7 суток |
7 |
28,0 |
8 |
36,4 |
|
От 7 суток до 1,5 мес. |
1 |
4,0 |
2 |
9,0 |
Клиническую картину у пациентов, включенных в исследование, определяли повреждающие факторы: термический и механический. Ожог как причина утраты мягких тканей части пальца зафиксирован был у 11 (23,4 %) пострадавших, в том числе у 6 (27,3 %) – в основной группе и 5 (20,0 %) – в группе сравнения (табл. 2).
Таблица 3
Распределение пациентов по повреждающим факторам травмы
|
Факторы травмы |
Группа 1 (сравнения), n = 25 |
Группа 2 (основная), n = 22 |
||
|
абс. |
% |
абс. |
% |
|
|
Ожог |
5 |
20,0 |
6 |
27,3 |
|
Рвано-резаные раны |
15 |
60,0 |
13 |
59,1 |
|
Раны от раздавливания |
5 |
20,0 |
3 |
13,6 |
Чаще всего у пострадавших были рвано-резаные раны – у 28 пациентов (60,0 %), в том числе у 13 (59,1 %) в основной группе и столь же часто – в 15 случаях (59,1 %) – в группе сравнения. Восемь пациентов (17,0 %) обратились с раздробленными переломами ногтевых фаланг и размозжением мягких тканей различной степени выраженности, в том числе трое (13,6 %) из основной группы и 5 (20,0 %) из группы сравнения.
Всем пациентам проведено рентгенологическое исследование.
Высокая вариабельность формы и размеров травматических повреждений усложняла планирование оперативных вмешательств в стандартном исполнении, тем не менее, в основу предложенного нами подхода к хирургическому лечению данного контингента пострадавших был положен принцип сохранения костной части культи ногтевой фаланги.
Другим фактором, усложнявшим клинический этап исследования, было разнообразие векторов отчле-нения фаланги, в первую очередь, с утратой матрицы и основания ногтевой пластинки. Таких пациентов в общей выборке было 3 (6,4 %), при этом размозжение мягких тканей наблюдали у двух пострадавших основной группы (9,1 %) и у трех пациентов группы сравнения (11,1 %). Косая линия отчленения фаланги с сохранением части ногтя (1-2 мм) и ногтевой матрицы отмечена у 9 пострадавших основной группы (40,9 %) и в 12 случаях (54,5 %) в группе сравнения.
На рисунке 1 виден практически циркулярный дефект покровных тканей V пальца при сохраненной части ногтевой фаланги. Сохранилась также ногтевая пластинка V пальца. IV палец интактен.
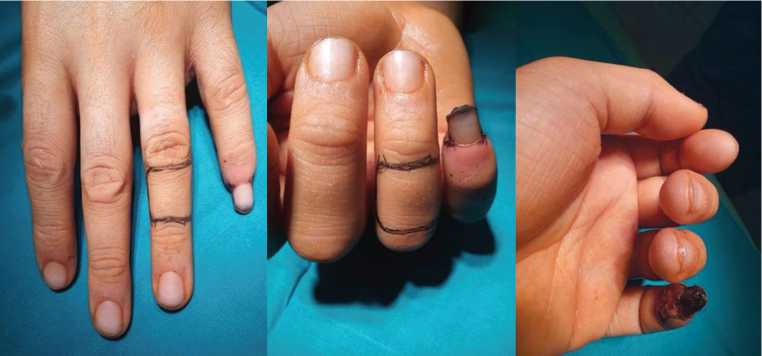
Рис. 1. Вид IV-V пальцев кисти до операции
Основной целью применения разработанного варианта реконструктивно-пластического замещения дефектов ногтевых фаланг трехсуставных пальцев, апробированного при лечении пострадавших основной группы, являлось пластическое замещение дефекта ногтевой фаланги с визуальным эффектом ее удлинения, который обеспечивается выполнением местной или перекрестной пластики кожно-фасциальными лоскутами. Выкраивание этих лоскутов определяется формой и размерами дефекта, подлежащего закрытию.
Принципиальным отличием предлагаемого подхода от стандартной методики формирования культи пальца является отказ от укорочения костной части ногтевой фаланги, осуществление выкраивания лоскута кожно-фасциального лоскута для того, чтобы обеспечить не только закрытие дефекта, но и визуальное удлинение ногтевой фаланги путем применения особой формы выкройки лоскута.
Операцию проводили под сочетанной анестезией (проводниковая с седативной поддержкой); выполняли фигурный разрез кожи, подкожной жировой клетчатки и поверхностной фасции в форме прямоугольника, косоугольника или в виде «ракетки». Формирование комплекса тканей во всех трех случаях выполнялось таким образом, чтобы в него, по возможности, была включена поперечная ветвь собственной ладонно-боковой артерии пальца.
Выделяемый кровоснабжаемый кожно-фасциальный лоскут брали на держалки, разворачивали в сторону дефекта так, чтобы на периферической части перемещенного комплекса тканей оставался небольшой избыток тканей, из которых впоследствии формировали кончик пальца. Два первых фиксирующих шва накладывали в области матрицы ногтя по её краям, остальные – по окружности торцевого дефекта.
В качестве пластического материала использовали кожу локтевого сгиба или подмышечной зоны у женщин и кожу предплечья у мужчин. Подобный подход позволял скрыть образующийся косметический дефект – рубец кожных покровов. Забор лоскута осуществляли с помощью электродерматома при заданной толщине лоскута 0,2-0,3 мм (тонкий лоскут). Донорский дефект ушивали в линию после отсепаровывания краев кожи на 5-8 мм от краев разреза.
Размеры комплекса тканей зависели от размеров дефекта, но не превышали (36 ± 5) × (16 ± 3) мм для боковых лоскутов и (32 ± 3) × (15 ± 2) мм – для прямоугольных и косоугольных лоскутов.
На рисунке 2 представлен вид после перемещения лоскута с IV пальца на ногтевую фалангу V пальца. Донорский дефект не закрыт.
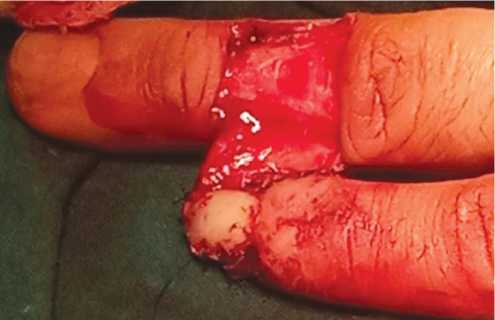
Рис. 2. Вид донорского дефекта до закрытия
Перемещенный комплекс тканей фиксировали отдельными узловыми швами с оставлением длинных концов нитей. Далее накладывали 2 слоя марлевой салфетки, заворачивали в них несколько (5-7) мелких марлевых шариков, заготовленных для этой цели. Края салфетки подворачивали, образуя компрессирующую повязку, фиксировали её, попарно связывая отдельные длинные нити. Повязка плотно удерживала комплекс тканей от смещения в течение 7-9 дней, после чего её снимали.
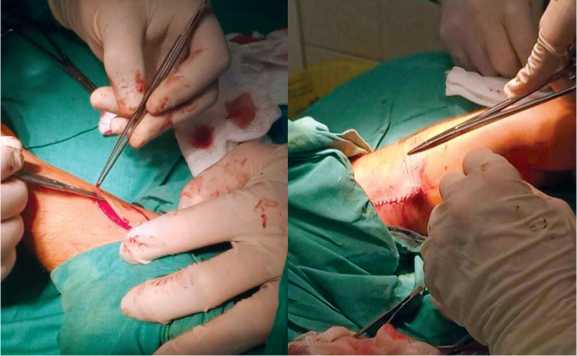
Рис. 3. Вид донорского дефекта после операции
На рисунке 3 представлены этапы закрытия донорского дефекта расщепленным дерматомным лоскутом (толщина 0,4 мм) с одноименного предплечья. Покровные ткани ногтевой фаланги V пальца восстановлены. Опорная поверхность имеет устойчивый к нагрузке кожно-фасциальный лоскут с тыльной стороны IV пальца.
Косой П-образный разрез на тыльной поверхности соседнего пальца на уровне средней фаланги формировали таким образом, чтобы он при повороте лоскута в сторону пальца-реципиента позволял закрыть дефект и создать избыток мягких тканей.
Вторым разрезом подготавливали реципиентное поле, освежали края кожно-фасциального дефекта и, при необходимости, резецировали 1-2 мм культи ногтевой фаланги. При этом остатки ногтевой фаланги не иссекали.
После восстановления устойчивого кровотока в кожно-фасциальном лоскуте продолжали его моделирование до достижения приемлемой формы пальца. При наличии хотя бы 1-2 мм ногтевой пластинки дистальную часть кожно-фасциального лоскута подшивали к ней 2-3 швами нитью 4/0.
На заключительном этапе хирургического лечения на рану накладывали салфетки с антисептиком, изолировали смежные пальцы ватно-марлевыми салфетками или ватными дисками, после чего на- кладывали гипсовую повязку с фиксацией пальца-донора и пальца-реципиента для исключения случайных смещений, на 18-21 день. По истечении этого срока лоскут отсекали, выполняли его окончательное моделирование, ориентируясь на форму ногтевой фаланги соседнего пальца (рис. 4).
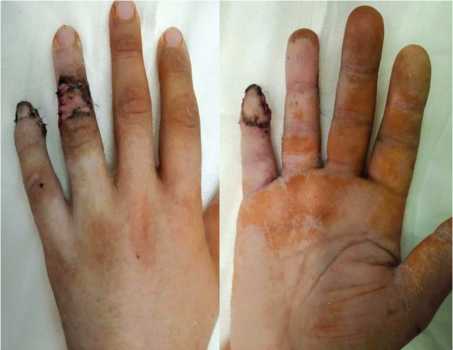
Рис. 4. Вид IV-V пальцев кисти после выполнения операции
Послеоперационное ведение пациентов проводили по общепринятым стандартам, которые предусматривали профилактическое введение антибиотиков и антикоагулянтов в терапевтических дозах для профилактики осложнений.
Для снижения выраженности болевого синдрома проводили медикаментозное лечение; назначали анальгетики, витамины; использовали местные охлаждающие повязки; конечности придавали возвышенное положение для уменьшения выраженности отёка.
Особенностью проводимого лечения было использование обездвиживания оперированных пальцев и всей кисти в целом на протяжении продолжительного срока (до 4-5 недель). Иммобилизацию осуществляли с помощью гипсовой повязки или повязки из современных материалов (турбокаст, целлакаст и т.п.). Эти меры были направлены на профилактику нарушений кровоснабжения перемещенных комплексов тканей, создание благоприятных условий для качественного приживления тканей на раневой поверхности торца культи.
После заживления ран с пострадавшими проводили тренировки по восстановлению объема движений, постепенному увеличению нагрузки от сгибания пальцев без отягощений до удерживания 2-3 кг гантелей в течение 3-х недель. Длительная иммобилизация неизбежно приводила к возникновению комбинированной контрактуры пястно-фаланговых и межфаланговых суставов, но при этом обеспечивала возможность правильного приживления и перестройки тканевых лоскутов без грубых рубцов. Пациенты регулярно выполняли движения, направленные на разработку пальца; начинали сразу после окончания иммобилизации, постепенно увеличивая амплитуду сгибания, и доводили ее до полной в течение 1-2 месяцев.
Поскольку у пациентов, включенных в исследование, были различные виды травм, подходы к их лечению также дифференцировали. В частности, при закрытии послеожоговых дефектов покровных тканей пальцев кисти требовалось выполнение от 1 до 3 корректирующих операций (обезжиривание лоскутов, удаление избытков кожи при формировании культи), в отличие от травм режущими предметами.
В процессе анализа результатов лечения пострадавших проводили сравнение данных, полученных при обследовании пациентов в группах исследования, в раннем послеоперационном периоде, а также спустя 3, 6, 12 месяцев после проведения реконструктивно-восстановительных операций.
На 10-21 сутки после вмешательства оценивали выраженность болевого синдрома по 10-балльной визуально-аналоговой шкале (ВАШ), в последующие сроки было выполнено изучение функционального состояния верхней конечности и кисти, активности пациента в обычной жизни на основе шкалы DASH (Disability of the Arm, Shoulder and Hand outcome measure).
Также исследовали наличие и выраженность рубцовых изменений кожи в области хирургического вмешательства с использованием модифицированной Ванкуверской шкалы оценки признаков рубцовой деформации (Vancouver scar scale) П1 (тип рубца), П2 (консистенция), П3 (цвет), П4 (чувствительность рубца).
Статистический анализ результатов исследования был выполнен с помощью пакетов программного обеспечения Statsoft. STATISTICA 10 и Microsoft Excel 2016. Рассчитывали средние значения со стандартной ошибкой среднего, в то время как качественные параметры представляли в виде частот встречаемости признаков в процентах от общего числа пациентов в соответствующих группах.
Межгрупповые сравнения по количественным показателям проводились с использованием рангового непараметрического критерия Манна – Уитни в случае непараметрического распределения значений показателей и/или значительной разницы дисперсий в группах. Для анализа различий по качественным параметрам применялись критерий хи-квадрат или точный критерий Фишера. Различия считались достоверными при недостижении р порогового значения уровня статистической значимости нулевой гипотезы (альфа), равного 0,05.
РЕЗУЛЬТАТЫ
Осмотр области вмешательства в послеоперационном периоде показал, что у большинства пациентов отёк и венозный застой в перемещенных тканях лоскута купировались в течение 7-9 суток, в абсолютном большинстве случаев приживление было полным. При использовании разработанного нами подхода к хирургическому лечению первичное приживление было достигнуто у всех 22 пациентов основной группы. При этом не отмечено каких-либо осложнений на всем протяжении лечения. Кожные швы снимали в среднем через 12-14 суток после выполнения операций. В эти же сроки снимали повязку в области донорского дефекта. Отсечение лоскута и окончательное моделирование комплекса мягких тканей выполняли, как правило, не ранее 21 успешный исход лечения в целом.
Анализ проявлений болевого синдрома в раннем послеоперационном периоде в группах исследования показал, что, если на первые сутки после вмешательства его величины оценки по шкале ВАШ достоверно не различались, то в дальнейшем в основной группе значение этого показателя было статистически значимо ниже (p < 0,05) относительно соответствующего показателя в группе сравнения (табл. 3).
Оценка динамики показателя шкалы Quick DASH показала, что, если до операции и через 1 месяц значения этого параметра были примерно на одном уровне, то спустя 3 месяца после проведенного лечения и в последующие сроки значения параметров данной шкалы в основной группе были статистически значимо ниже ( p < 0,05), чем в группе сравнения (рис. 5). Эти данные свидетельствовали о более высоком функциональном результате лечения при использовании предложенного нами подхода.
Анализ удовлетворенности пострадавших результатами проведенного лечения показал, что в основной группе доли пациентов, оценивших результаты как «отличный» и «хороший», были статистически значимо больше ( p < 0,05), чем в группе сравнения (табл. 4). При этом группе 1 было 10 пациентов (40,0 %), которые оценили результат лечения как «неудовлетворительный», в то время как в группе 2 был только один (4,6 %) такой пациент ( p < 0,05).
Следует отметить, что основной причиной низкой субъективной оценки анатомических, функциональных и эстетических результатов лечения является остаточная асимметрия в сравнении со здоровыми пальцами контралатеральной кисти. Отсутствие косного фрагмента ногтевой фаланги, поддерживающего мягкие ткани подушечки пальца, также сопровождалось более низ- суток после выполнения операции, что гарантировало
Таблица 3
Динамика оценки пациентами выраженности боли в области травмы и оперативного вмешательства по ВАШ в раннем послеоперационном периоде
|
Срок, сут. после операции |
Группа 1 (сравнения), n = 25 |
Группа 2 (основная), n = 22 |
|
1 |
8,4 ± 1,3 |
8,2 ± 0,8 |
|
7 |
6,5 ± 0,4 |
4,9 ± 0,6* |
|
14 |
5,2 ± 0,3 |
3,3 ± 0,2* |
|
21 |
3,9 ± 0,3 |
1,8 ± 0,4* |
Примечание: * – различия достоверны (при p < 0,05) относительно соответствующих значений группы 1 (группа сравнения) по U-критерию Манна – Уитни
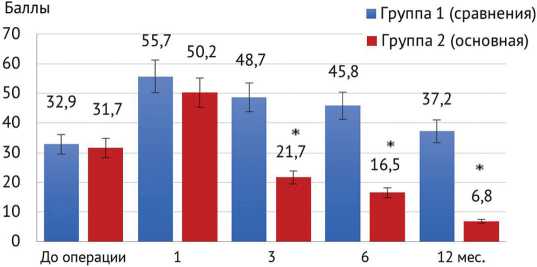
Рис. 5. Динамика показателя шкалы Quick DASH, баллы ( M ± m ): * – различия статистически значимы (при p < 0,05) при сравнении с соответствующим показателем группы 1 (критерий Манна – Уитни)
Таблица 4
Распределение пациентов по степени удовлетворенности функциональным результатом проведенного лечения
|
Оценка результата лечения |
Группа 1 (сравнения), n = 25 |
Группа 2 (основная), n = 22 |
||
|
абс. |
% |
абс. |
% |
|
|
Отлично |
– |
– |
7 |
31,8* |
|
Хорошо |
5 |
20,0 |
11 |
50,0* |
|
Удовлетворительно |
10 |
40,0 |
3 |
13,6 |
|
Неудовлетворительно |
10 |
40,0 |
1 |
4,6* |
Примечание: * – различия достоверны (при p < 0,05) относительно соответствующих значений группы 1 (группа сравнения) по критерию χ 2
кими уровнями удовлетворенности части пациентов результатами лечения. Доля таких лиц из числа пациентов с дефектами торца культи пальца, прооперированных в соответствии с предложенными хирургическими подходами, была статистически значимо ниже, чем в группе сравнения.
Таблица 5
Динамика показателя Ванкуверской шкалы выраженности рубцовых изменений кожи, баллы, M ± m
|
Срок исследования после операции |
Группа 1 (сравнения), n = 25 |
Группа 2 (основная), n = 22 |
|
Через 6 месяцев |
6,13 ± 1,12 |
4,12 ± 0,38* |
|
Через 12 месяцев |
4,95 ± 0,87 |
2,43 ± 0,54* |
Примечание: * – статистически значимые межгрупповые различия ( p < 0,05) при сравнении с соответствующим показателем группы 1 (критерий Манна – Уитни)
Выраженность рубцовых изменений кожи оценивали через 6 и 12 месяцев после проведенного хирургического лечения. Как видно из таблицы 5, через 6 месяцев после проведенного лечения у пациентов основной группы значение показателя Ванкуверской шкалы было статистически значимо ниже (p < 0,05), чем в группе сравнения. Через 12 месяцев после операции отмечалось уменьшение выраженности объективных составляющих этой шкалы и снижение зна- чений оценки субъективных ощущений у большинства пациентов, при этом снизилась выраженность собственного отношения к сохраняющимся дефектам пальцев кисти. Наиболее выраженное уменьшение показателя Ванкуверской шкалы было характерно для пациентов основной группы. В этот срок исследования величина данного параметра у пациентов, в лечении которых применяли предложенный нами подход, была статистически значимо ниже (p < 0,05) соответствующего значения в группе 1.
ОБСУЖДЕНИЕ
В целом сравнение достигнутых результатов в исследуемых группах продемонстрировало более высокую (по сравнению с традиционными методами лечения) клиническую эффективность предложенного подхода к хирургическому лечению травм концевых фаланг пальцев кисти, основанного на выполнении пластики торцевых дефектов периферических отделов трехсуставных пальцев кисти, относительно результатов, полученных в группе сравнения.
Итоги исследования свидетельствуют, что применение предлагаемой хирургической тактики у рассматриваемой категории пострадавших позволяет достоверно улучшить результаты лечения пациентов с травмой дистальных отделов трехсуставных пальцев кисти, сопровождающейся утратой части кости ногтевой фаланги и мягких тканей подушечки пальца.
Полученные нами данные согласуются с результатами, представленными в работах других авторов [15, 16, 23-26]. Так, T. Yildirim et al. анализировали долгосрочные функциональные и косметические результаты применения однопальцевого сосудисто-нервного островкового лоскута при выполнении реконструкции обширных дефектов пульпы с обнажением кости у детей. У 23 детей (средний возраст 4,8 года, от 1 до 10 лет) с травмами кончиков пальцев были выполнены реконструированные вмешательства с использованием однопальцевого лоскута на ножке. Авторы проводили оценку чувствительности кожи травмированных участков пальцев, непереносимости холода, образования рубцов, деформации ногтей, диапазона движений и общей длины пальцев в течение наблюдения, в среднем составившем 7,8 года (от 2 до 13 лет). Одиннадцать пациентов сообщили о чувствительности к холоду в оперированном кончике пальца, а у 15 была выявлена деформация в виде крючковидного ногтя. Объем суммарных активных движений поврежденного пальца был значительно ниже, чем на неповрежденной стороне (p < 0,001). Тем не менее, было продемонстрировано, что использованный в работе подход является эффективным и надежным методом реконструктивного лечения при травмах кончиков пальцев у детей [15].
J. Schultz et al. в рамках своего исследования разработали и испытали силиконовый колпачок, который надевается на поврежденный палец, образуя влажную камеру, окружающую область травмы. В работе были проанализированы данные пациентов с повреждениями кончиков пальцев на всю толщину, которым невозможно было выполнить простое первичное закрытие дефекта. Пострадавшие были рандомизированы в 2 группы, на области повреждения им была либо наложена повязка, либо использовался силиконовый колпачок для пальца. Авторы включили в исследование 11 пациентов в возрасте от 2 до 72 лет в каждую из двух групп. Все пациенты были удовлетворены косметическим результатом лечения, у 88,9 % не было отмечено изменений чувствительности кожи пальцев, у 73,7 % не было деформации пальца. Длительность эпителизации – от 5 недель. Не было отмечено серьезных побочных явлений при применении использованных в работе устройств. Авторами сделан вывод о высокой эффективности апробированного подхода [16].
По результатам нашего исследования удалось провести успешную апробацию разработанного метода пластики торцевых дефектов ногтевых фаланг трехсуставных пальцев кисти путем перемещения ладонно-боковых и тыльно-боковых кровоснабжаемых лоскутов с одноименного и соседних пальцев без укорочения костных культей ногтевых фаланг с одновременным достижением косметического резуль- тата в виде визуального удлинения концевой фаланги. Полученные данные позволили нам предложить алгоритм лечебно-диагностических мероприятий при травмах пальцев кисти, представленный на рисунке 6.
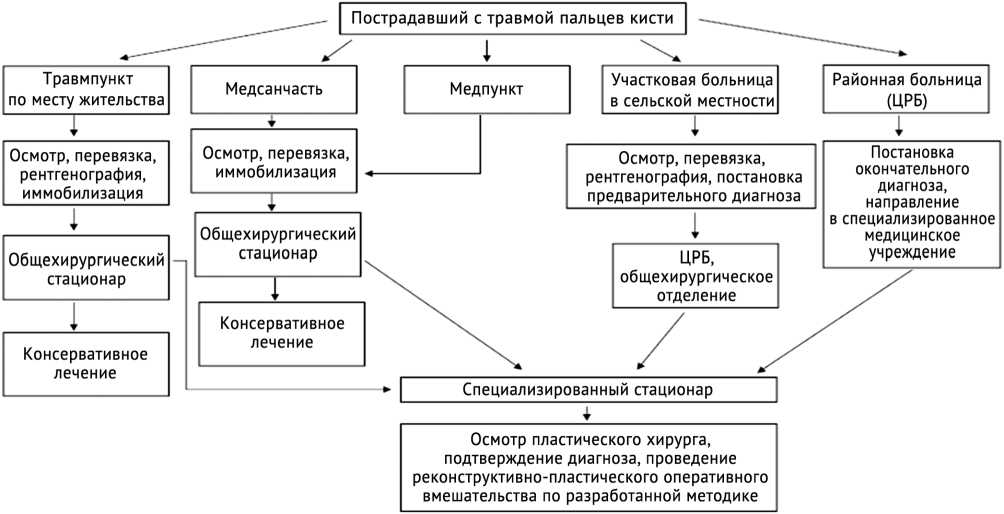
Рис. 6. Лечебно-диагностический алгоритм оказания медицинской помощи пострадавшим с травмой пальцев кисти
Мы полагаем, что диагностика повреждений структур дистальной фаланги трехсуставных пальцев должна быть основана на оценке размеров и тяжести повреждения мягких тканей и костного компонента. При этом следует также учитывать состояние пограничных тканей с уровнем отчленения [23-28].
Размозженный характер повреждения может поставить под сомнение успешность хирургического лечения. В этом случае необходимо выполнить экономную первичную хирургическую обработку раны с удалением заведомо нежизнеспособных тканей. Богатая капиллярная сеть дистальных отделов фаланг пальцев позволяет сохранять мягкие ткани, которые через 2-3 суток при соответствующем лечении будут выглядеть вполне жизнеспособными [29-33]. Основой окончательный диагностики, определяющей степень тяжести повреждения изучаемых структур, должен быть результат рентгенологического исследования, который дает возможность выявить или исключить наличие костных отломков и степень их связи с проксимальным отделом костной части фаланги [25, 34, 35]. В случае выявления свободно лежащего отломка, как показывает наш опыт, его следует удалить, поскольку его жизнеспособность мала, и это может вызвать нагноение в отдаленном периоде (остеомиелит). При выявлении сосудистой патологии у пострадавшего проводят её лечение, что обеспечивает условия для выполнения реконструктивно-пластического вмешательства [36-39].
ЗАКЛЮЧЕНИЕ
Разработан метод закрытия торцевых дефектов ногтевых фаланг II-V пальцев кисти, при реализации которого осуществляется формирование косого П-образного разреза на тыловой поверхности соседнего пальца на уровне средней фаланги с возможностью закрытия дефекта и создания избытка мягких тканей при повороте лоскута в сторону пальца-реципиента. Применение разработанного метода обеспечивает меньшую (по сравнению с использованием стандартных методов хирургического лечения) выраженность болевого синдрома на 10-21 сутки после операции, более низкий уровень показателя шкалы Quick DASH через 3-12 мес., снижение показателя Ванкуверской шкалы выраженности рубцовых изменений кожи через 6-12 мес., более высокую удовлетворенность пациентов результатами проведенного лечения.
Список литературы Оценка результатов органосохраняющего хирургического лечения травмы дистальной фаланги пальцев кисти и обоснование алгоритма лечения травм пальцев кисти
- Kawaiah A, Thakur M, Garg S, et al. Fingertip Injuries and Amputations: A Review of the Literature. Cureus. 2020;12(5):e8291. doi: 10.7759/cureus.8291
- Березуцкий С.Н. Особенности лечения травматических ампутаций части дистальных фаланг пальцев кисти у детей. Детская хирургия. 2022;26(1):23.
- Кокарев В.А., Шалин В.В. Травмы пальцев кисти: Ампутация или артропластика? Кремлевская медицина. Клинический вестник. 2022;(4):81-83.
- Маликов М.Х., Артыков К.П., Карим-Заде Г.Д. и др. Отсроченные реконструктивные операции при тяжёлых травмах кисти. Вестник Авиценны. 2022;24(3):404-412. doi: 10.25005/2074-0581-2022-24-3-404-412
- Петрушин А.Л. Травматические ампутации сегментов кисти, анализ лечебных мероприятий на различных этапах оказания медицинской помощи в сельском районе. Казанский медицинский журнал. 2013; 94 (3): 327-334.5.
- Jerome JTJ, Malshikare VA. Fingertip Injuries Outcome Score. Plast Reconstr Surg Glob Open. 2022;10(6):e4386. doi: 10.1097/G0X.0000000000004386
- Wang J, Zhou X, Qiang L, Xue M. Thumb fingertip injuries reconstruction using a dorsoulnar flap of the thumb combined with relay V-Y flaps for donor site repair. J Orthop Surg (Hong Kong). 2022;30(2):23094990211025089. doi: 10.1177/23094990211025089
- Reid DBC, Shah KN, Eltorai AEM. et al. Epidemiology of finger amputations in the united states from 1997 to 2016. J Hand Surg Glob Online. 2019;1(2):45-51. doi: 10.1016/j.jhsg.2019.02.001
- Wang K, Sears ED, Shauver MJ, Chung KC. A systematic review of outcomes of revision amputation treatment for fingertip amputations. Hand (N Y). 2013;8(2):139-45. doi: 10.1007/s11552-012-9487-0
- Braga Silva J. Fingernail injury. Hand SurgRehabil. 2023:S2468-1229(23)00027-0. doi: 10.1016/j.hansur.2023.01.002
- Ng HJH, Yuan J, Rajaratnam V. Management of Fingertip Injuries: A Survey of Opinions of Surgeons Worldwide. J Hand Microsurg. 2020;14(1):64-70. German. doi: 10.1055/s-0040-1713072
- James V, Heng TYJ, Yap QV, Ganapathy S. Epidemiology and Outcome of Nailbed Injuries Managed in Children's Emergency Department: A 10-Year Single-Center Experience. PediatrEmerg Care. 2022;38(2):e776-e783. doi: 10.1097/ PEC.0000000000002400
- Woo SH, Kim YW, Cheon HJ, et al. Management of complications relating to finger amputation and replantation. Hand Clin. 2015;31(2):319-38. doi: 10.1016/j.hcl.2015.01.006
- Samantaray SA, Oommen J, Thamunni CV, et al. Fingertip injury epidemiology: an Indian perspective. J Plast Surg Hand Surg.. 2022;56(4):224-228. doi: 10.1080/2000656X.2021.1962332
- Yildirim T, Gunturk OB, Erol K, Toros T. Long-term outcomes of homodigital neurovascular island flap reconstruction of fingertip injuries in children. J Hand Surg Eur Vol. 2022;47(8):845-850. doi: 10.1177/17531934221108470
- Schultz J, Wruck JE, Trips E, et al. Semi-occlusive management of fingertip injuries with finger caps: A randomized controlled trial in children and adults. Medicine (Baltimore). 2022;101(27):e29324. doi: 10.1097/MD.0000000000029324
- Pastor T, Hermann P, Haug L, et al. Semi-occlusive dressing therapy versus surgical treatment in fingertip amputation injuries: a clinical study. Eur J Trauma Emerg Surg. 2023;49(3):1441-1447. doi: 10.1007/s00068-022-02193-6
- Koh SH, Park I, Kim JS, et al. Fingertip reconstruction with a subcutaneous flap and composite graft composed of nail bed and volar pulp skin. Arch Plast Surg. 2022;49(1):70-75. doi: 10.5999/aps.2021.01200
- Mohsen I, Mahmoud M, Shaheen A. Modified Bilateral V-Y Rotation Advancement Flap for Coverage of Fingertip Amputations. J Hand Surg Asian Pac Vol. 2022;27(6):1013-1020. doi: 10.1142/S2424835522500977
- Balde FB, Mukenge T, Benmassaoud Z, et al. Local or distal flap in the management of digital trauma in children. Afr JPaediatr Surg. 2022;19(1):5-8. doi: 10.4103/ajps.AJPS_56_21
- Hao R, Wang H, Huo Y, et al. Fingertip degloving injury coverage with homodactyle bipedicled dorsal island flap. Hand Surg Rehabil. 2023;42(2):134-140. doi: 10.1016/j.hansur.2023.01.009
- Yang S, Li Z. Finger-shaped dressing for fingers and toes after nail surgeries. J Am Acad Dermatol. 2023;88(2):e83-e84. doi: 10.1016/j.jaad.2019.07.020
- Hunt TJ, Powlan FJ, Renfro KN, et al. Common Finger Injuries: Treatment Guidelines for Emergency and Primary Care Providers. Mil Med. 2023:usad022. doi: 10.1093/milmed/usad022
- Xu J, Cao JY, Graham DJ, et al. Clinical Outcomes and Complications of Primary Fingertip Reconstruction Using a Reverse Homodigital Island Flap: A Systematic Review. Hand (N Y). 2023;18(2):264-271. doi: 10.1177/15589447211003179
- Samantaray SA, Kalathingal K, Muhammed H. The Aesthetic Outcomes of Fingertip Amputation Are Better with Proximal Nail Fold Recession. J Hand Surg Asian Pac Vol. 2023;28(1):108-112. doi: 10.1142/S2424835523500054
- Moellhoff N, Throner V, Frank K, et al. Epidemiology of hand injuries that presented to a tertiary care facility in Germany: a study including435 patients. Arch Orthop Trauma Surg. 2023;143(3):1715-1724. doi: 10.1007/s00402-022-04617-9
- Delle Femmine PF, Bruno E, Tosi D, et al. Reversed distal laterodigital adipofascial flap for nail-bed reconstruction. Microsurgery. 2023. doi: 10.1002/micr.31048
- Ji Z, Nie R, Li S, et al. Clinical effects of resurfacing fingertip amputations in long fingers using homodigital dorsal neurofascial broaden pedicle island flaps. J Plast Surg Hand Surg. 2023;57(1-6):453-458. doi: 10.1080/2000656X.2022.2152825
- Martin-Playa P, Foo A. Approach to Fingertip Injuries. Clin Plast Surg. 2019;46(3):275-283. doi: 10.1016/j.cps.2019.02.001
- Neustein TM, Payne SH Jr, Seiler JG 3rd. Treatment of Fingertip Injuries. JBJSRev. 2020;8(4):e0182. doi: 10.2106/JBJS. RVW.19.00182
- Venkatesh A, Khajuria A, Greig A. Management of Pediatric Distal Fingertip Injuries: A Systematic Literature Review. Plast Reconstr Surg Glob Open. 2020;8(1):e2595. doi: 10.1097/GOX.0000000000002595
- Golinvaux NS, Maslow JI, Hovis JP, Lee DH. Fingertip Injury and Management. JBJS Essent Surg Tech. 2019;9(3):e30. doi: 10.2106/JBJS.ST.19.00008
- Mak WK, Cheah JM, Chua DT, et al. Outcomes of Surgically Treated Fingertip Injuries in Migrant Workers. Ann Acad Med Singap. 2020;49(6):405-407.
- Gunasagaran J, Sian KS, Ahmad TS. Nail bed and flap reconstructions for acute fingertip injuries - A case review and report of a chemical burn injury. J Orthop Surg (Hong Kong). 2019;27(2):2309499019839278. doi: 10.1177/2309499019839278
- Lam WL, Jordan D. Management of fingertip injuries in Scotland and the United Kingdom. J Hand Surg Eur Vol. 2019;44(10):1102-1105. doi: 10.1177/1753193419873555
- Zhang JF, Wang L, Hao RZ, et al. Treatment of fingertip avulsion injuries using two periposition pedicled flaps. JPlast ReconstrAesthet Surg. 2019;72(4):628-635. doi: 10.1016/j.bjps.2018.12.051
- Tang JB. Fingertip repair methods: choices for different fingers and sides emphasizing sensation. J Hand Surg Eur Vol. 2019;44(10):1109-1111. doi: 10.1177/1753193419876496
- Petrella G, Tosi D, Sapino G, Adani R. Fingertip defect reconstruction with a modified pivot flap. J Hand Surg Eur Vol. 2021;46(1):75-79. doi: 10.1177/1753193420956320


