Оптимизация оперативного лечения косых паховых грыж II тип Nyhus - ближайшие результаты
Автор: Сонис А.Г., Макаров И.В., Алиев В.Г., Грачев Б.Д., Ишутов И.В., Тимощук В.В., Гладунова Е.П., Лопухов Е.С.
Журнал: Вестник медицинского института "РЕАВИЗ": реабилитация, врач и здоровье @vestnik-reaviz
Рубрика: Клиническая медицина
Статья в выпуске: 5 т.14, 2024 года.
Бесплатный доступ
Актуальность. Паховая грыжа является одним из самых частых хирургических заболеваний, преимущественно встречающихся у мужчин трудоспособного возраста. Несмотря на значительное снижение числа рецидивов после ненатяжной герниопластики, достаточно часто в раннем послеоперационном периоде встречаются болевой, отёчный и геморрагический синдромы. Поэтому совершенствование техники оперативного лечения паховых грыж является актуальной задачей и позволяет уменьшить вероятность возникновения вышеуказанных последствий операций.
Паховая грыжа, герниопластика, окно кукса
Короткий адрес: https://sciup.org/143183999
IDR: 143183999 | УДК: 616.34-007.43-089.844-036.8 | DOI: 10.20340/vmi-rvz.2024.5.CLIN.4
Текст научной статьи Оптимизация оперативного лечения косых паховых грыж II тип Nyhus - ближайшие результаты
Competing interests. The authors declare no competing interests.
Funding. This research received no external funding.
Compliance with ethical principles. The authors confirm that they respect the rights of the people participated in the study, including obtaining informed consent when it is necessary.
Cite as: Sonis A.G., Makarov I.V., Aliev V.G., Grachev B.D., Ishutov I.V., Timoshchuk V.V., Gladunova E.P., Lopukhov E.S. Optimization of Surgical Treatment for Nyhus Type II Indirect Inguinal Hernias – Short-term Results. Bulletin of the Medical Institute “REAVIZ”: Rehabilitation, Doctor and Health. 2024;14(5):70–79.
Актуальность
Количество грыжесечений в мире ежегодно увеличивается. В настоящее время герниология стала специализированной областью хирургии [1, 2]. Паховые грыжи являются одним из самых распространённых хирургических заболеваний, чаще встречаются у мужчин трудоспособного возраста и составляют до 80 % всех грыж живота [3–7]. В России ежегодно проводятся более 200 000 операций по поводу паховых грыж [8, 9]. Большим количеством исследований доказано преимущество применения сетчатых имплантов при паховой герниопластике [10]. Наиболее распространённым методом открытой ненатяжной герниопластики является операция Лихтенштейна. С момента её внедрения в 1989 году она стала самой популярной среди хирургов благодаря простоте выполнения и значительному снижению количества рецидивов. Наиболее значимыми ближайшими патологическими последствиями операции Лихтенштейна считаются геморрагические осложнения, связанные с повреждением мышечных ветвей сосудов при подшивании верхнего края сетки к внутренней косой мышце живота, а также трав-матизация сосудистых элементов семенного канатика при выделении грыжевого мешка. Кроме того, не редко отмечаются отёк яичка и мошонки, длительно не разрешающиеся перипротезные серомы, невриномы. С этим связаны выраженные боли в ближайшем послеоперационном периоде [11–15]. Совершенствование оперативного лечения паховых грыж позволяет уменьшить вероятность возникновения вышеуказанных последствий операций. Решению данной задачи посвящена настоящая работа.
Цель: улучшение ближайших результатов лечения пациентов с косыми паховыми грыжами II типа по Nyhus за счёт разработки и модификации методов протезирующей герниопластики.
Задачи:
-
1) разработать новый способ паховой гернио-пластики, позволяющий уменьшить риск травмати-зации сосудов и нервов, исключить контакт семенного канатика в зоне его препаровки с сетчатым имплантом и другими анатомическими структурами, создать из части грыжевого мешка перитонеальный дренаж;
-
2) модернизировать методику формирования окна Кукса, для ускорения и упрощения оперативного лечения;
-
3) проанализировать влияние разработанных методик на продолжительность оперативного лечения, его ближайшие результаты у пациентов с косыми паховыми грыжами II типа по Nyhus.
Материал и методы
Данная статья основана на клинических наблюдениях, данных обследования 120 мужчин с паховыми грыжами, проходивших стационарное лечение в Клиниках СамГМУ в период с 2020 по 2022 гг. Возраст пациентов колебался от 18 до 75 лет, средний возраст составил 50,03 ± 10,89 года.
Для формулирования критериев включения в данное исследование мы использовали классификацию по Nyhus (1993 г., табл. 1), как отражающую размеры грыжевого мешка, в связи с тем, что в разработанном способе пластики применялся грыжевой мешок [16]. Основным критерием включения в исследование являлось наличие косой паховой грыжи II типа по Nyhus, то есть без разрушения задней стенки пахового канала. При этом стенка грыжевого мешка остаётся тонкой, не ригидной, без признаков хронического воспаления, в отличии от грыж III B типа по Nyhus. Основную группу составили 60 пациентов, при оперативном лечении которых применяли разработанный нами способ (патент на изобретение № 2655541 от 28.005.2018) и модифицированные технические приёмы (рацонализатор-ское предложение № 360 от 15.06.2016, СамГМУ). [17].
Таблица 1. Классификация паховых грыж по Nyhus (1993)
Table 1. Nyhus classification of inguinal hernias (1993)
-
• I тип – косые грыжи с внутренним паховым кольцом нормального размера. Обычно встречается у детей и молодых людей
-
• II тип – косые грыжи, имеющие расширенное и смещенное внутреннее паховое кольцо без выпячивания задней стенки пахового канала, грыжевой мешок занимает собой паховый канал. Грыжевой мешок не спускается в мошонку
-
• III А – все прямые грыжи
-
• III В – косые грыжи с большим расширенным внутренним паховым кольцом, грыжевой мешок находится в мошонке
-
• IV тип – рецидивные грыжи
В контрольной группе у 60 пациентов применялось традиционное оперативное пособие по Лихтенштейну [18, 19].
Отбор пациентов в группы сравнения проводился случайным образом. Группы сравнения были сопоставимы по факторам, влияющим на результаты лечения: возрасту, срокам грыженосительства, размерам грыжевых ворот (классификация EHS), сопутствующей патологии, видам анестезиологического пособия. Достоверных различий по вышеперечисленным факторам в основной и контрольной группах выявлено не было. У всех 120 пациентов укрепление задней стенки проводилось стандартной полипропиленовой сеткой размером 6×11 см, плотностью 85–110 г/м2 производства ООО «Линтекс», г. Санкт-Петербург.
Кожа и подкожная клетчатка рассекались на 2 см выше и параллельно паховой связки. Вскрывался апоневроз наружной косой мышцы живота, отделялся от семенного канатика до паховой связки, семенной канатик брался на «держалку». Из элементов семенного канатика выделялся грыжевой мешок, вскрывался, производилась ревизия, сепарация до шейки и иссечение. Культя мешка перемещалась под края поперечной и внутренней косой мышц. Выкраивался сетчатый имплант. Первым швом медиальный край сетки подшивался к гребешковой связке. Затем непрерывным швом нижний край сетки подшивался к паховой связке. Имплант разрезался по длине на расстояние, зависящее от расположения семенного канатика, выкраивалось отверстие под семенной канатик (окно Кукса). Канатик помещался в отверстие. Отдельными узловыми швами верхний край сетки подшивался к объединённому сухожилию внутренней косой и поперечной мышц, а при его слабой выраженности – ко внутренней косой мышце до внутреннего пахового кольца. Отдельными узловыми швами «хвосты» сетки фиксировались между собой. Семенной канатик укладывался на имплант. Непрерывным швом сшивался апоневроз наружной косой мышцы живота над канатиком, отдельными швами сшивались поверхностная фасция, подкожная клетчатка и кожа.
В основной группе оперативное пособие отличалось тем, что были применены разработанные нами способ профилактики рубцового поражения семенного канатика (патент на изобретение № 2655541 от 28.05.2018) [17], и модифицированная методика формирования окна Кукса (рацонализаторское предложение № 360, принятое СамГМУ, от 29.06.2016 «Формирование окна Кукса при протезирующем грыжесечении по поводу паховой грыжи…»).
Начало операции аналогичное пластике по Лихтенштейну. Выделение и вскрытие грыжевого мешка производились с минимальным отделением элементов семенного канатика от грыжевого мешка. После выделения и вскрытия грыжевого мешка выполняли его рассечение от шейки до дна через место вскрытия. После вправления содержимого грыжевого мешка, грыжевой мешок прошивался у шейки кисетным швом. Оболочки грыжевого мешка выворачивались брюшиной наружу и охватывали семенной канатик на протяжении рассечения его оболочек; излишки грыжевого мешка иссекались, оставляя полосы брюшины шириной 3,5–4 см; листки грыжевого мешка, охватывающие семенной канатик, сшивали без натяжения узловыми швами рассасывающимся шовным материалом (рис. 1).
Считаем важным отметить, что при таком способе пластики минимально травмируются элементы семенного канатика, а брюшина грыжевого мешка, находящаяся в области импланта, создаёт дополнительную поверхность всасывания экссудата. Далее, формируя в проекции внутреннего пахового кольца окно, рассекали имплант не по длине, а по ширине. В сформированном окне размещали семенной канатик, обернутый вывернутым грыжевым мешком. После фиксации импланта по нижнему контуру и его рассечения по верхнему краю в направлении глубокого пахового кольца, выкраивания окна по диаметру семенного канатика, края разреза импланта сшивались не край-в-край, а с нахлёстом у края сетки. Таким образом, имплант принимал форму плоского конуса с вершиной в области окна Кукса и в большей степени повторял форму брюшной стенки, чем плоский имплант. Ширина нахлёста подбиралась индивидуально, ориентируясь на плотное прилегание импланта к мышечно-апоневротическим структурам и в среднем составляла 8–15 мм (рис. 2).
Предложенный нами вариант формирования окна Кукса облегчает технику фиксации импланта к задней стенке пахового канала, уменьшает время операции и вероятность развития послеоперационных осложнений. Кроме того, в отличие от пластики по Лихтенштейну, верхний край импланта подшивался к апоневрозу наружной косой мышцы живота как в способе, предложенном В.И. Белоконевым с соавторами [20], но не узловыми, а непрерывным швом. При ушивании апоневроза наружной косой мышцы живота, в проекции глубокого пахового кольца формировали окно для расположения семенного канатика, обёрнутого вывернутым грыжевым мешком. В отличие от пластики по Лихтенштейну, ушивали апоневроз наружной косой мышцы живота таким образом, что между швами в проекции глубокого пахового кольца формировали окно для расположения семенного канатика, обёрнутого брюшиной грыжевого мешка (рис. 3). Отдельными швами сшивались поверхностная фасция, подкожная клетчатка и кожа.
Всем пациентам проводился хронометраж времени операции. Учитывая, что этапы доступа и закрытия раны в основной и контрольной группе были одинаковыми, а этапы манипуляций с грыжевым мешком и установки импланта отличались, отдельно замерялось время проведения этих этапов: 1 этап – доступ, выделение семенного канатика с грыжевым мешком; 2 этап – манипуляции с грыжевым мешком, установка и фиксация импланта; 3 этап – ушивание апоневроза наружной косой мышцы, закрытие операционной раны.
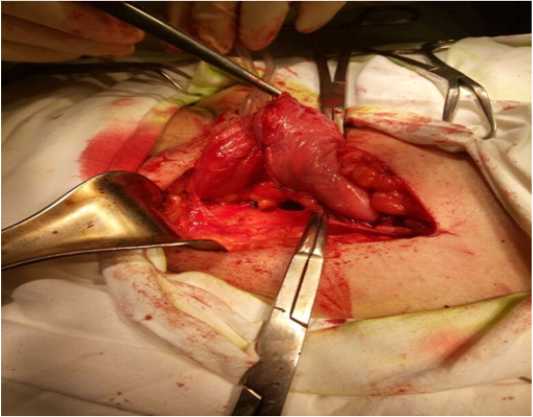
Рисунок 1. Оборачивание семенного канатика вывернутыми стенками грыжевого мешка
Figure 1. Wrapping the spermatic cord with everted walls of the hernial sac
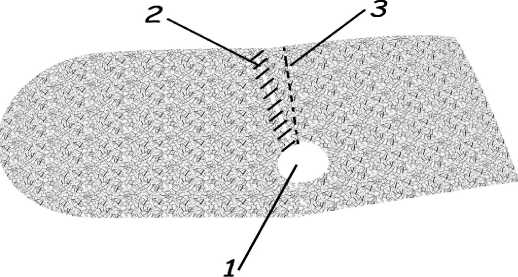
Рисунок 2. Модифицированный способ формирования окна Кукса: 1 – окно Кукса; 2 – линия шва; 3 – граница нахлеста сетки Figure 2. Modified method of forming the Cooks window: 1 – Cooks window; 2 – suture line; 3 – mesh overlap boundary
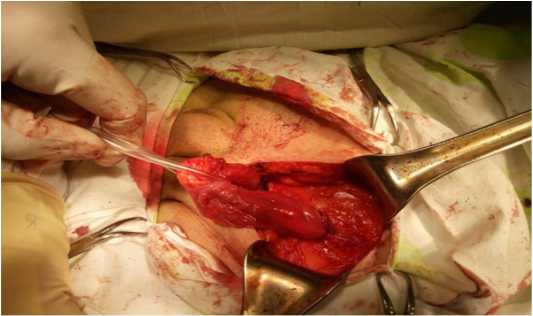
Рисунок 3. Ушивание апоневроза наружной косой мышцы живота Figure 3. Suturing the aponeurosis of the external oblique abdominal muscle
После операции пациенты наблюдались в сроки до 3-х недель. Выраженность болевого синдрома исследовали по визуально-аналоговой шкале – ВАШ (VAS. E.C. Huskisson, 1974) через 8 часов, 1 сутки и спустя 3 суток после окончания операции [21]. Тестирование осуществляли перед введением анальгетиков.
Шкала оценки интенсивности боли
012345678 9 10
III I I I I I I
Слабая Умеренная Сильная Очень сильная Нестерпимая боль боль боль боль боль

0 1-3 4-6 7-9 10
Рисунок 4. Визуально-аналоговая E.C. Huskisson, 1974)
Figure 4. Visual Analogue Scale
E.C. Huskisson, 1974)
шкала оценки боли (VAS.
for pain assessment (VAS.
Наличие или отсутствие отёка после операции определяли при осмотре с интервалом в сутки. По локализации разделяли отёк в области послеоперационной раны, отёк в области корня полового члена, отёк мошонки. Отёчный синдром в пахово- мошоночной области мог проявляться как в каждой из перечисленных локализаций по отдельности, так и в двух или трёх локализациях. Мы регистрировали наличие отёка лишь при выраженности этого клинического синдрома, значительной визуальной асимметрии с контрлатеральной стороной. Выделяли характерные локализации геморрагических последствий паховых грыжесечений: 1) область по-слоперационной раны; 2) корень полового члена; 3) мошонка. Чаще всего кровоизлияния на мошонке сочетались с геморрагиями в области раны и корня полового члена. При визуализации геморрагических проявлений в области корня полового члена практически всегда определялись кровоизлияния в области раны. Тем не менее в некоторых случаях диагностировали кровоизлияния и гематомы только в одной или двух изолированных локализациях.
Статистическую обработку полученных результатов проводили на персональном компьютере с помощью программного пакета Statistica 13.0.
Результаты
Средняя продолжительность оперативного вмешательства у пациентов основной группы составила 52,3 мин., в контрольной группе – 62,3 мин. Данные о продолжительности этапов оперативного лечения прослежены у 40 пациентов (20 основной и 20 контрольной группы) и приведены в таблице 2.
Таблица 2. Результаты хронометража этапов операции
Table 2. Results of the timing of the operation stages
|
Этапы |
Группа |
Оценка значимости различий (t, p) |
|
|
Основная, n = 20 |
Контрольная, n = 20 |
||
|
1. Доступ, выделение семенного канатика |
12,3 ± 1,37 |
12,2 ± 1,28 |
t = 1,736 |
|
с грыжевым мешком, мин. |
[12,13–12,48] |
[12,07–12,32] |
p = 0,098 |
|
2. Манипуляции с грыжевым мешком, установка |
25,8 ± 2,02 |
35,7 ± 3,62 |
t = 9,907 |
|
и фиксация импланта, мин. |
[24,72–26,87] |
[33,77–37,63] |
p < 0,0001* |
|
3. Ушивание апоневроза наружной косой мышцы |
14,2 ± 1,78 |
14,4 ± 1,97 |
t = 1,412 |
|
закрытие операционной раны, мин. |
[13,25–15,15] |
[13,29–15,31] |
p = 0,178 |
Примечание: t – критерий Стьюдента; р – уровень достоверности; * – различия статистически значимы.
Из таблицы видно, что среднее значение продолжительности 1-го и 3-го этапов были примерно одинаковыми, статистически значимых различий не выявлено. Продолжительность 2-го этапа оперативного лечения в основной группе оказалась значимо меньше, чем в контрольной (25,8 ± 2,02 и 35,7 ± 3,62 соответственно).
Уровень болевого синдрома по визуальноаналоговой шкале исследован у всех 120 пациентов (60 основная и 60 контрольная группы) через 8 часов после операции, через сутки и 3-е суток после операции. Данные по средним значениям выраженности болевого синдрома в группах сравнения представлены в таблице 3.
Таблица 3. Данные о среднем уровне болевого синдрома в группах сравнения на этапах наблюдения Table 3. Data on the average level of pain syndrome in the comparison groups at the observation stages
|
Сроки оценки |
Группа |
Оценка значимости различий |
|
|
Основная, n = 60 |
Контрольная, n = 60 |
||
|
8 часов после операции |
5,6 ± 0,7 ДИ [5,1–6,1] |
5,8 ± 0,6 ДИ [5,3–6,3] |
U = 41,00 Z = –0,643 p = 0,521 |
|
Через 1 сутки после операции |
4,1 ± 0,7 ДИ [3,6–4,6] |
4,5 ± 0,5 ДИ [4,1–4,9] |
U = 30,00 Z = –1,474 p = 0,141 |
|
Через 3 суток после операции |
2,8 ± 0,8 ДИ [2,2–3,4] |
3,4 ± 0,5 ДИ [3,0–3,8] |
U = 28,00 Z = –1,625 p = 0,104 |
Примечание: ДИ – доверительный интервал; U – критерий Манна –Уитни; Z – z характеристика критерия Манна – Уитни; р – уровень достоверности.
Средние значения выраженности болевого синдрома через 8 часов после операции в группах сравнения практически не отличались. Зарегистрировано уменьшение средних значений выраженности болевого синдрома в основной группе относительно контрольной через сутки после операции (4,1 ± 0,7 и 4,5 ± 0,5 соотвественно), а также снижение уровня боли в основной группе относительно контрольной через 3-е суток после операции (2,8 ± 0,8 и 3,4 ± 0,5 соответственно). Различия статистически не значимые.
У 45 (75%) пациентов основной группы и в 44 (73,3%) случаях в контрольной группе при осмотрах в послеоперационном периоде был выявлен выраженный отёчный синдром со значительной визуальной асимметрией в сравнении со здоровой стороной (табл. 4). Отёчный синдром появлялся через 1–2 суток после операции. Сроки купирования отёка варьировали в зависимости от локализации. Отёчность в области послеоперационной раны сохранялась в течение 3–6 суток, в области корня полового члена – в течение 5–9 суток после операции. Более длительно не разрешался отёчный синдром в области мошонки – до 20–21 суток.
|
Группа |
Оценка значимости различий |
|
|
Основная, n = 60 |
Контрольная, n = 60 |
|
Таблица 4. Данные по выявлению выраженного отечного синдрома у пациентов групп сравнения Table 4. Data on the detection of severe edema syndrome in patients of the comparison groups
|
Локализация |
Количество пациентов (абс./%) 45/75,00% |
Средние сроки появления (суток после операции) |
Средние сроки исчезновения (суток после операции) |
Количество пациентов (абс./%) 44/73,33% |
Средние сроки появления (суток после операции) |
Средние сроки исчезновения (суток после операции) |
Количество пациентов |
Средние сроки появления (суток после операции) |
Средние сроки исчезновения (суток после операции) |
|
В области послеоперационной раны |
45 / 75,00% |
1,41 ± 0,58 [1,05–1,65] |
3,88 ± 0,71 [3,52–4,19] |
44 / 73,33% |
1,42 ± 0,61 [1,06–1,75] |
4,38 ± 0,81 [4,01–4,74] |
χ 2 = 0,04 р = 0,835 |
t = – 0,28 р = 0,781 |
t = – 2,21 р = 0,032* |
|
В области корня полового члена |
12 / 20,00% |
1,58 ± 0,67 [1,19–1,92] |
6,41 ± 0,77 [5,94–6,82] |
13 / 21,67% |
1,57 ± 0,69 [1,21–2,01] |
6,96 ± 0,78 [6,61–7,28] |
χ 2 = 0,05 р = 0,822 |
t = – 1,31 р = 0,552 |
t = – 2,14 р = 0,039* |
|
Область |
2 / 3,33% |
1,5 ± 0,71 |
8,0 ± 1,41 |
6 / 10,00% |
1,3 ± 0,48 |
8,91 ± 0,71 |
χ 2* = 1,21 |
t = – 0,87 |
t = – 2,23 |
|
мошонки |
[–4,85–7,85] |
[4,70–20,70] |
[1,05–1,60] |
[8,92–9,56] |
р = 0,272 |
р = 0,612 |
р = 0,037* |
||
|
Две локализации |
14 / 23,33% |
– |
– |
18 / 30,00% |
– |
– |
χ 2 = 0,38 р = 0,539 |
– |
– |
|
Три локализации |
1 / 1,67% |
– |
– |
4 / 6,67% |
– |
– |
χ 2* = 0,83 р = 0,361 |
– |
– |
Примечание: […] – доверительный интервал; χ 2*– критерий Пирсона с поправкой Йетса; р – уровень достоверности; * – различия статистически значимы; t – критерий Стьюдента.
Из таблицы видно, что выраженный отёчный синдром в области послеоперационной раны и в области корня полового члена выявлялся у пациентов основной и контрольной групп практически с одинаковой частотой. Отёк в области мошонки у пациентов в контрольной группе встречался чаще, чем в основной (у 6–10% и у 2–3,33% соответственно). Также чаще, чем в основной группе, у пациентов в контрольной группе выявлялся отёчный син- дром двух и трёх локализаций. Отличия по частоте и локализации отёка достоверно не значимы. Статистический анализ по срокам появления отёка не выявил различий между группами сравнения. Однако сроки исчезновения отёчного синдрома в основной группе оказались значительно короче, чем в контрольной. Разница между средними показателями в группах сравнения составила 0,5 суток по отёчному синдрому в области послеоперационной ра- ны, 0,55 суток – по отёку в области корня полового члена и 0,91 суток – по отёку в области мошонки. Различия по всем трём локализациям статистически значимы при p < 0,05.
Кровоизлияния и гематомы были диагностированы в 18 случаях: у 8 пациентов основной группы и 10 контрольной. У 12 пациентов геморрагические осложнения локализовались в области послеоперационной раны: у 5 – в области полового члена и в 5 случаях – в области мошонки. Можно констатировать, что геморрагические осложнения у пациентов основной группы отмечались реже, чем в контрольной, однако сколько-нибудь значимых отличий не выявлено (табл. 5).
Таблица 5. Данные по выявлению геморрагических осложнений у пациентов групп сравнения
Table 5. Data on the detection of hemorrhagic complications in patients of the comparison groups
Локализация Группа Оценка значимости различий
|
Основная, n = 60 |
Контрольная, n = |
60 |
||||||
|
Количество |
Средние |
Средние |
Количество |
Средние |
Средние |
Количе- |
Средние |
Средние |
|
пациентов |
сроки |
сроки |
пациентов |
сроки |
сроки |
ство |
сроки |
сроки исчез- |
|
(абс./%) |
появления |
исчезновения |
(абс./%) |
появления |
исчезновения |
пациен- |
появления |
новения |
|
8/13,3 |
(суток после операции) |
(суток после операции) |
10/16,66% |
(суток после операции) |
(суток после операции) |
тов |
(суток после операции) |
(суток после операции) |
|
В области послеоперационной раны |
6/10% |
1,5 ± 0,55 [0,93–2,07] |
12,17 ± 1,83 [10,24–4,09] |
6/10% |
1,33 ± 0,52 [0,79–1,88] |
13,98 ± 0,63 [13,34–4,66] |
χ 2* = 0,09 р = 0,761 |
t = 0,54 р = 0,599 |
t = –2,31 р = 0,043* |
|
В области корня полового члена |
2/3,3% |
2,5 ± 0,71 [–3,85–8,85] |
12,7 ± 1,55 [11,68–3,77] |
3/5% |
2,33 ± 0,58 [0,89–3,77] |
13,67 ± 1,15 [10,79–6,54] |
χ 2* = 0,00 р = 1,000 |
t = 0,29 р = 0,789 |
t = –3,41 р = 0,0028* |
|
Область мошонки |
2/3,3% |
2,5 ± 0,71 [–3,85–8,85] |
12,0 ± 1,41 [11,71–3,84] |
3/5% |
2,0 ± 1,0 [–0,48–4,48] |
15,33 ± 0,58 [13,90–6,77] |
χ 2* = 0,00 р = 1,000 |
t = 0,60 р = 0,591 |
t = –4,26 р = 0,024* |
|
Две локализации |
4/6,6% |
– |
– |
4/6,6% |
– |
– |
χ 2* = 0,13 р = 0,714 |
– |
– |
|
Три локализации |
2/3,3% |
– |
– |
3/5% |
– |
– |
χ 2* = 0,00 р = 1,000 |
– |
– |
Примечание: […] – доверительный интервал; χ 2*– критерий Пирсона с поправкой Йетса; р – уровень достоверности; * – различия статистически значимы; t – критерий Стьюдента.
Данные, приведённые в таблице 5, свидетельствуют о выявлении значимых различий в сроках исчезновения кровоизлияний и гематом в группах сравнения. У пациентов основной группы клинические проявления геморрагического синдрома в области послеоперационной раны купировались в среднем на 1,81 суток быстрее, чем у пациентов контрольной группы, в области корня полового члена – на 0,97 суток, а в области мошонки – на 3,33 суток (различия статистически значимы при р < 0,05).
Обсуждение
Операция Лихтенштейна стала наиболее распространённой при ненатяжёной паховой гернио-пластике вследствие простоты и дешевизны, минимального количества рецидивов (0,1%) [2, 16, 18, 22, 23]. Операция сохраняет физиологические механизмы подвижности апоневроза, мышцы и фасции и обеспечивает их закрытие [18, 19, 24]. Тем не менее, по мере накопления клинического материала были выявлены некоторые отрицательные моменты и аспекты возможного улучшения техники операции. Среди нежелательных последствий операции на первом месте по частоте стоит боль [4, 6, 7, 14, 15, 24]. Выделение грыжевого мешка является наиболее травматичным этапом операции, поскольку при этом повреждаются сосуды и нервы семенного канатика, что вызывает в дальнейшем появление болевого, отёчного, геморрагического синдромов. Кроме того, распрепарированные элементы семен- ного канатика контактируют с имлантом, а в дальнейшем вовлекаются в рубец [2, 15, 20, 25]. Удаление или погружение тканей грыжевого мешка не предполагает использование его саногенетических всасывающих свойств. При операции Лихтенштейна верхний край сетки подшивается узловыми швами, что уменьшает опасность прошивания нервов, но предполагает дополнительное время завязывания узлов и несколько увеличивает локальную ишемию тканей. Техника наложения непрерывного шва к апоневрозу лишена этих недостатков и предполагает надёжную фиксацию сетки [12, 24]. При классическом выполнении операции Лихтенштейна для формирования окна Кукса сетка раскраивается вдоль. Рассечение сетчатого импланта поперёк даёт возможность накладывать меньше швов на рассечённые края, а также сшивать их с нахлёстом для придания импланту конической формы и лучшего прилегания к мышечно-апоневротическим структурам.
Предложенная методика герниопластики и модификация формирования окна Кукса позволяет уменьшить травматичность и длительность операции, снизить количество осложнений в ближайшем послеоперационном периоде.
Средняя продолжительность операции в основной группе, где применялась предложенная нами методика, составила 52,3 минуты, что на 10 минут меньше, чем в контрольной. Уменьшение времени оперативного лечения произошло за счёт второго этапа операции (манипуляции с грыжевым мешком, установка и фиксация импланта), средняя продолжительность которого в основной группе была 25,8 ± 2,02 минуты, что достоверно меньше, чем в контрольной – 35,7 ± 3,62 при p < 0,0001.
При практически одинаковом уровне болевого синдрома через 8 часов после операции отмечалось уменьшение степени боли по ВАШ в основной группе относительно контрольной через сутки (4,1 ± 0,7 и 4,5 ± 0,5 соответственно) и через трое суток после операции (2,8 ± 0,8 и 3,4 ± 0,5 соответственно). Уменьшение средних значений выраженности болевого синдрома через сутки и трое суток после операции связываем со снижением травматичности операции и отсутствием контакта препарированных элементов семенного канатика с сетчатым имлантом.
Несмотря на то, что выраженный отёчный и геморрагический синдромы, особенно в области полового члена и мошонки, в основной группе встречался реже, достоверных различий с частотой возникновения, а также по срокам появления этих осложнений в контрольной группе выявлено не было. Однако сроки исчезновения отёка и купирования геморрагического синдрома в группах сравнения достоверно отличались. Разрешение отёка у пациентов основной группы происходило быстрее чем в контрольной группе: в области послеоперационной раны – через 3,88 ± 0,71 и 4,38 ± 0,81 суток соответственно; в области корня полового члена – через 6,41 ± 0,77 и 6,96 ± 0,78 суток соответственно; в области мошонки – через 8,0 ± 1,41 и 8,91 ± 0,71 суток соответственно (р < 0,05). Средние сроки рассасывания кровоизлияний и гематом в основной и контрольных группах составили, по локализациям: область послеоперационной раны – 12,17 ± 1,83 и 13,98 ± 0,63 суток (р < 0,05); корень полового члена – 12,7 ± 1,55 и 13,67 ± 1,15 суток (р < 0,01); мошонка – 12,0 ± 1,41 и 15,33 ± 0,58 суток (р < 0,03) соответственно. Ускорение купирования отёков, рассасывания гематом и кровоизлияний у пациентов основной группы связываем со снижением травматизации сосудов и нервов во время операции и, как следствие, уменьшением интенсивности отёчного и геморрагического синдромов. Помимо этого, по нашему мнению, важнейшую роль в уменьшении сроков рассасывания отёков, гематом и кровоизлияний играют хорошее прилегание импланта к элементам передней брюшной стенки, наличие 8–12 см2 всасывающей поверхности брюшины вокруг семен- ного канатика, что обеспечивается предлагаемой нами методикой.
Заключение
Таким образом, в проведённом исследовании проанализированы ближайшие результаты оперативного лечения 120 пациентов с косыми паховыми грыжами (II типа по Nyhus). Выявлены преимущества предложенной новой методики оперативного лечения: уменьшение времени проведения операции, уменьшение выраженности болевого синдрома, ускорение разрешения отёчного синдрома и рассасывания гематом и кровоизлияний. Считаем, что указанные выше эффекты достигнуты за счёт снижения травматизации сосудов и нервов, хорошего прилегания импланта к структурам передней брюшной стенки, наличия в зоне операции брюшины, выполняющей дренажную функцию. Помимо оценки ближайших послеоперационных клинических результатов, считаем важным и необходимым проанализировать УЗИ признаки частоты и выраженности перипротезных сером, а также изучить отдаленные результаты.
Выводы
Разработанный способ герниопластики косых паховых грыж II типа по Nyhus уменьшает риск травма-тизации сосудов и нервов, исключает контакт семенного канатика с имплантом в зоне его препаровки, а также обеспечивает лучшую дренажную функцию за счёт брюшины грыжевого мешка.
Применение нового способа и модернизированной методики формирования окна Кукса позволили упростить и ускорить оперативное вмешательство в среднем на 10 минут.
Выполнение оперативных вмешательств по разработанным методикам позволило улучшить ближайшие результаты: 1) уменьшить уровень болевого синдрома по ВАШ на 0,4 балла через сутки после операции и на 0,6 через трое суток после операции; 2) достоверно ускорить купирование отёчного синдрома в области послеоперационной раны на 0,5 суток, в области корня полового члена – на 0,55 суток и в области мошонки – на 0,91 суток; 3) достоверно снизить сроки рассасывания гематом и кровоизлияний в области послеоперационной раны на 1,81 суток, в области корня полового члена – на 0,97 суток, в области мошонки – на 3,33 суток.
Список литературы Оптимизация оперативного лечения косых паховых грыж II тип Nyhus - ближайшие результаты
- Ачкасов Е.Е., Мельников П.В. Современные тенденции в хирургии паховых грыж: мировая практика. Хирургия. 2015;10:88–92. Achkasov E.E., Melnikov P.V. Modern trends in inguinal hernia surgery: world practice. Surgery. 2015;10:88–92. (In Russ).
- Miller H.J. Inguinal Hernia: Mastering the Anatomy. Surg. Clin. North. Am. 2018;98(3):607–621. https://doi.org/10.1016/j.suc.2018.02.005
- Алиев С.А., Алиев Э.С. Приоритетные подходы к хирургическому лечению паховых грыж в свете современных представлений о герниогенезе. Вестник хирургии. 2012;171(5):111–113. Aliev S.A., Aliev E.S. Priority approaches to surgical treatment of inguinal hernias in light of modern concepts of herniogenesis. Herald of surgery. 2012;171(5):111–113. (In Russ).
- Баулин В.А. Пути улучшения результатов лечения паховых грыж у мужчин. Известия высших учебных заведений. Приволжский регион. Медицинские науки. 2011;3:49–56. Baulin V.A. Ways to improve the results of treatment of inguinal hernias in men. News of higher educational institutions. Volga region. Medical sciences. 2011;3:49–56. (In Russ).
- Ботезату А.А., Паскалов Ю.С. Современные методы хирургического лечения паховых грыж (обзор литературы). Вестник приднестровского университета. серия: медико-биологические и химические науки. 2020;2 (65):3–12. Botezatu A.A., Paskalov Yu.S. Modern methods of surgical treatment of inguinal hernias (literature review). Bulletin of the Pridnestrovian University. series: medical, biological and chemical sciences. 2020;2 (65):3–12. (In Russ).
- Куликов Л.К., Шалашов С.В., Смирнов А.А., Буслаев О.А. Болевой синдром как показатель эффективной герниопластики паховой грыжи. Сибирский медицинский журнал. 2009;2:51–53. Kulikov L.K., Shalashov S.V., Smirnov A.A., Buslaev O.A. Pain syndrome as an indicator of effective hernioplasty of inguinal hernia. Siberian Medical Journal. 2009;2:51–53. (In Russ).
- Ashrafi D., Siddaiah-Subramanya M., Memon B., Memon M. Causes of 200 recurrences after open inguinal herniorrhaphy. Hernia. 2019;23(4):637–645. https://doi.org/10.1007/s10029-018-1868-z
- Петрушко С.И., Винник Ю.С., Назарянц Ю.А. Современный способ лечения паховых грыж. Современные проблемы науки и образования. 2016;6:3–4. Petrushko S.I., Vinnik Yu.S., Nazaryants Yu.A. Modern method of treatment of inguinal hernias. Modern problems of science and education. 2016;6:3–4. (In Russ).
- Feng Y.C. The "Best" Inguinal Hernia Repair Technique. World J. Surg. 2020;44(10):3322–3323. https://doi.org/10.1007/s00268-020-05636-6
- Горский В.А., Эттингер А.П., Пономаренко А.А., Азимов Р.Х., Шемятовский К.А., Глушков П.С. Сетевой метаанализ сравнения результатов хирургического лечения паховых грыж с использованием полипропиленовых и титансодержащих сетчатых имплантатов. Клиническая и экспериментальная хирургия. 2023;4(42):12–13. Gorsky V.A., Ettinger A.P., Ponomarenko A.A., Azimov R.Kh., Shemyatovsky K.A., Glushkov P.S. Network meta-analysis of comparison of results of surgical treatment of inguinal hernias using polypropylene and titanium-containing mesh implants. Clinical and experimental surgery. 2023;4(42):12–13. (In Russ).
- Алишихов Ш.А., Богданов Д.Ю., Рутенбург Г.М., Кореневский А.С., Кумуков М.Б., Титаров Д.Л. и др. Исследование современных способов фиксации имплантатов при протезирующей герниопластике. Хирургия. 2011;5:4–9. Alishikhov Sh.A., Bogdanov D.Yu., Rutenburg G.M., Korenevsky A.S., Kumukov M.B., Titarov D.L. et al. Study of modern methods of implant fixation in prosthetic hernioplasty. Surgery. 2011;5:4–9. (In Russ).
- Черных В.Г., Крайнюков П.Е., Рыбчинский С.С., Бондарева Н.В., Ефремов К.Н. Способ профилактики персистирующей серомы после аллогерниопластики паховой грыжи. Вестник Национального медико-хируршического центра им. Н.И. Пирогова. 2021;16(4):40–45. Chernykh V.G., Kraynyukov P.E., Rybchinsky S.S., Bondareva N.V., Efremov K.N. Method for preventing persistent seroma after allohernioplasty of inguinal hernia. Bulletin of the National Medical and Surgical Center named after N.I. Pirogov. 2021;16(4):40–45. (In Russ).
- Деговцов Е.Н., Колядко П.В. Серомы как осложнение хирургического лечения послеоперационных грыж передней брюшной стенки с использованием сетчатых имплантов: современное состояние проблемы. Новости хирургии. 2018;26(1):96–102. Degovtsov E.N., Kolyadko P.V. Seromas as a complication of surgical treatment of postoperative hernias of the anterior abdominal wall using mesh implants: the current state of the problem. News of surgery. 2018;26(1):96–102. (In Russ).
- Сериков П.В. Пластика паховых грыж по Лихтенштейну. Наука через призму времени. 2019;2(23):103–104. Serikov P.V. Lichtenstein's method of inguinal hernia repair. Science through the prism of time. 2019;2(23):103–104. (In Russ).
- Мизуров Н.А., Черкесов Л.И., Арсютов В.П., Волков А.Н. Местные и общие осложнения при герниопластике по Лихтенштейну. Актуальные вопросы клинической хирургии. 2020;4:19–26. Mizurov N.A., Cherkesov L.I., Arsyutov V.P., Volkov A.N. Local and general complications in hernioplasty according to Lichtenstein. Current issues in clinical surgery. 2020;4:19–26. (In Russ).
- Nyhus L.M. The preperitoneal approach and iliopubic tract repair of all groin hernias. Hernia. Philadelphia: J.B.Lippincott. 1964:120–122.
- Патент RU 2016 138 659 A, МПК A61B 17/00 (2006.01) Способ профилактики рубцового поражения семенного канатика при выполнении протезирующей герниоплатики / Сонис А.Г., Грачев Б.Д., Алиев В.Г. – № 2016138659; заявл. 29.09.2016; опубл. 02.04.2018; Бюл. № 10. 6 Patent RU 2016 138 659 A, IPC A61B 17/00 (2006.01) Method for preventing cicatricial lesions of the spermatic cord during prosthetic hernioplasty / Sonis A.G., Grachev B.D., Aliev V.G. – No. 2016138659; declared 29.09.2016; published 02.04.2018; Bulletin No. 10. (In Russ).
- Егиев В.Н., Чижов Д.В., Рудакова М.Н. Пластика по Лихтенштейну при паховых грыжах. Хирургия. 2000;1:19–21. Egiev V.N., Chizhov D.V., Rudakova M.N. Lichtenstein plastic surgery for inguinal hernias. Surgery. 2000;1:19–21. (In Russ).
- Lichtenstein I.L., Shulman A.G., Amid P.K. The tension-free repair of groin hernias. Hernia, J.B. Lippincott Company. 1995:534–540.
- Патент RU (11) 2006 108 996(13) A МПК A61B 17/00 (2006.01) Способ проведения грыжесечения при сложных паховых грыжах / Белоконев В.И., Пономарев O.A., Пономарев A.C., Чухров К.Ю., Ковалева З.В., Заводчиков Д.А., Подгорнова Р.Ф. – № 2006108996/14; заявл. 21.03.2006; опубл. 27.09.2007; Бюл. № 27. Patent RU (11) 2006 108 996(13) A IPC A61B 17/00 (2006.01) Method for performing herniotomy for complex inguinal hernias / Belokonev V.I., Ponomarev O.A., Ponomarev A.S., Chukhrov K.Yu., Kovaleva Z.V., Zavodchikov D.A., Podgornova R.F. – No. 2006108996/14; declared 21.03.2006; published 27.09.2007; Bulletin No. 27. (In Russ).
- Huskisson E.C. Measurement of pain. Lancet. 1974 Nov 9;2(7889):1127-1131. https://doi.org/10.1016/s0140-6736(74)90884-8
- Егиев В.Н., Вокресенский П.К. Грыжи. М.: Медпрактика, 2019:480. Egiev V.N., Vokresensky P.K. Hernias. Moscow: Medpraktika, 2019:480. (In Russ).
- Miserez M., Alexandre J.H., Campanelli G., Corcione F., Cuccurullo D., Pascual M.H., et al. The European hernia society groin hernia classification: simple and easy to remember. Hernia. 2007 Apr;11(2):113-116.
- Черных В.Г. Хирургия грыж передней брюшной стенки: анатомо-физиологические основы оперативной техники. М., 2023:58-59. Chernykh V.G. Surgery of hernias of the anterior abdominal wall: anatomical and physiological foundations of surgical technique. M., 2023:58-59. (In Russ).
- Лесников С.М., Павленко В.В., Подолужный В.И. Современная концепция генеза и лечения грыж паховой области (обзор литературы). Вопросы реконструктивной и пластической хирургии. 2019;1:68. Lesnikov S.M., Pavlenko V.V., Podoluzhny V.I. Modern concept of genesis and treatment of inguinal hernias (literature review). Issues of reconstructive and plastic surgery. 2019;1:68. (In Russ).


