Опыт применения метода кожной пластики в комбинации с фиксацией аппаратом Илизарова при лечении повреждения стопы с обширным дефектом мягких тканей (клинический случай из практики)
Автор: Свириденко Андрей Сергеевич, Люлин Сергей Владимирович, Мухтяев Сергей Васильевич, Мещерягина Иванна Александровна, Девятых Роман Валерьевич, Шелепов Алексей Викторович
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Случай из практики
Статья в выпуске: 2, 2016 года.
Бесплатный доступ
Представлено редкое клиническое наблюдение пациента К., 21 года, с обширной скальпированной раной правой стопы, открытым переломом средней трети I плюсневой кости, травматическим отрывом на уровне средней трети проксимальной фаланги IV и V пальца правой стопы, травматическим шоком I степени. С целью сохранения опороспособности применен метод кожной пластики стопы в комбинации с фиксацией аппаратом Илизарова.
Скальпированная рана, травматическая ампутация, остеосинтез, аппарат илизарова, кожная пластика
Короткий адрес: https://sciup.org/142121900
IDR: 142121900 | УДК: 616.5-089.844:617.586-001-089.227.84 | DOI: 10.18019/1028-4427-2016-2-89-93
Текст научной статьи Опыт применения метода кожной пластики в комбинации с фиксацией аппаратом Илизарова при лечении повреждения стопы с обширным дефектом мягких тканей (клинический случай из практики)
Открытые переломы костей стопы встречаются часто, по данным различных авторов, составляют 10,6 % и сопровождаются обширными дефектами тканей стопы на значительном протяжении с обнажением подлежащих функциональных структур (костей, мышц, сухожилий, нервов, сосудов), требующими пластического замещения в максимально ранние сроки [8]. Ампутация нижней конечности является одним из наиболее распространенных физических увечий [10].
В настоящее время большинство ампутаций голени обусловлено сахарным диабетом и сосудистой патологией [9]. Травматические ампутации конечности в невоенное время составляют небольшой процент, однако рост травматизма во многих регионах России повышает актуальность этой проблемы [3]. Преобладание среди этой категории молодых лиц трудоспособного возраста определяет высокую медико-социальную значимость реабилитации данной категории пациентов [4].
Обширные дефекты тканей тыльной и подошвенной стороны стопы требуют незамедлительного закрытия, но окружающие дефект мягкие ткани не имеют нужной мобильности, поэтому выбор метода замещения кожных покровов остается за врачом в зависимости от локализации, обширности дефекта, состояния мягких тканей [5].
Ампутация в пределах стопы ведет к значительному снижению локомоторной функции конечности. Под действием статических и кинематических условий погружения, стягивающих рубцов, трофических расстройств развиваются пороки и болезни культей стоп. Частота их варьирует от 80 до 95 % [2]. Возможно, этим объясняется то, что, по мнению некоторых ученых, короткие порочные культи стоп малопригодны к протезированию и подлежат ампутации на уровне голени. Ампутации конечностей с последствиями травм должны проводиться с учетом последующего протезирования. При этом необходимо стремиться сохранить максимальную длину остающейся части усекаемой конечности и полноценные кожные покровы культи [1].
Свободную пересадку кожи производили при дефектах тканей на тыльной, подошвенной и торцевой поверхности
Ш Свириденко А.С., Люлин С.В., Мухтяев С.В., Мещерягина И.А., Девятых Р.В., Шелепов А.В. Опыт применения метода кожной пластики в комбинации с фиксацией аппаратом Илизарова при лечении повреждения стопы с обширным дефектом мягких тканей (клинический случай из практики) // Гений ортопедии. 2016. № 1. С. 89-93.
культи стопы [6]. Для замещении дефектов опорной поверхности культи пластикой учитывалось наличие значительных участков здоровой кожи пяточной области или кожи переднего отдела стопы. В традиционной хирургии представлено множество методов кожной пластики дефектов стопы, но все, что касается обширных дефектов, не приводит к универсальности того или иного вида операций. Лоскут на ножке со здоровой конечности во время первичной хирургической обработки раны применяют в случае тяжелых травм с обнажением и повреждением костей и сухожилий. Этот вид пластики имеет весьма ограниченное применение в связи с трудностями выкраивания, сшивания стебля и переноса его на стопу, а также с длительностью лечения [7].
Нами представлен клинический случай использования метода пластики в комбинации с применением аппарата Г.А. Илизарова как вариант органосохраняющей операции, выполненной в экстренном порядке в минимально короткие сроки после травмы.
Клинический пример . Пациент К., 21 год, поступил 18.04.2014 г. в 15:00 в приемный покой Городской больницы № 2 для госпитализации в Центр политравмы. Пострадавший доставлен линейной бригадой скорой медицинской помощи с производственной высокоэнер-гетичной железнодорожной травмой нижней конечности. Время доставки пациента составило 30 минут.
Состояние пациента на момент поступления расценено как средней степени тяжести. Артериальное давление 100/50 мм рт. ст., пульс – 115 в 1 мин.
Локальный статус: обширная скальпированная рана по тыльной поверхности правой стопы (кожный покров отсутствует до голеностопного сустава); на подошвенной поверхности стопы скальпированный свободный кожный лоскут белого цвета с размозжением сухожильно-связочного аппарата. Пальцы стопы скелетированы. Травматический отрыв дистальной фаланги I пальца, травматический отрыв на уровне средней трети прокси- мальной фаланги IV и V пальцев правой стопы (рис. 1, а).
При рентгенографии определяется перелом средней трети плюсневой кости со смещением, стояние отломков удовлетворительное; отрыв дистальной фаланги I пальца, оскольчатый перелом на уровне средней трети проксимальной фаланги IV пальца и травматический отрыв на уровне средней трети проксимальной фаланги V пальца со смещением (рис 1, б).
Диагноз . Обширная скальпированная рана правой стопы. Открытый перелом средней трети I плюсневой кости, травматический отрыв на уровне средней трети проксимальной фаланги IV и V пальца правой стопы. Травматический шок I ст.
С учетом клинико-рентгенологической картины, наличия перелома средней трети I плюсневой кости и невозможности полностью закрыть дистальные отделы плюсневых костей, а также наличия дефекта мягких тканей выполнена подготовка ложа для дальнейшей пересадки аутотрансплантата. С целью сохранения опороспособности стопы с учетом дефицита мягких тканей принято решение о сохранении плюсневых костей и закрытии переднего и среднего отдела стопы «биологической повязкой» – пластика с дальнейшими этапами. При поступлении выполнено двухэтапное оперативное вмешательство: ПХО обширной скальпированной раны правой стопы; экзартикуляция I-V пальцев на уровне плюснефаланговых суставов. Формирование «кармана» по задней поверхности левой голени, и остеосинтез аппаратом Илизарова правой и левой голени с целью надежной фиксации переднего отдела правой стопы в «кармане». Аппараты соединены между собой в функционально-выгодном положении; правая стопа в «кармане» левой голени неподвижна (рис. 2). Для достижения полного закрытия дефекта латеральный и медиальный края «кармана» фиксированы отдельными узловыми швами к жизнеспособным краям кожи правой стопы, установлены трубчатые дренажи для аспирации раневого отделяемого.
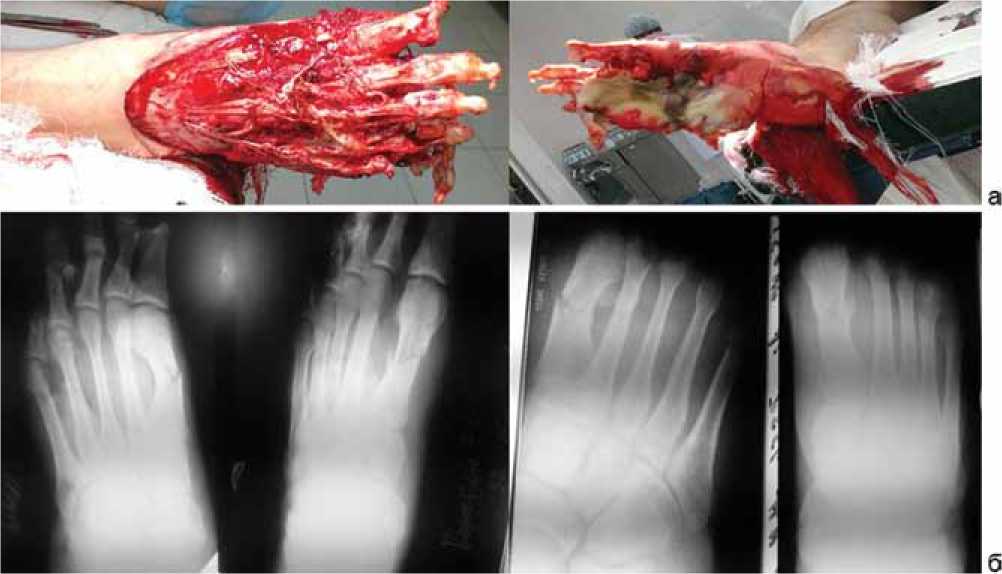
Рис. 1. Вид раны при поступлении (а), рентгенограммы при поступлении до операции и после первичной хирургической обработки (б)
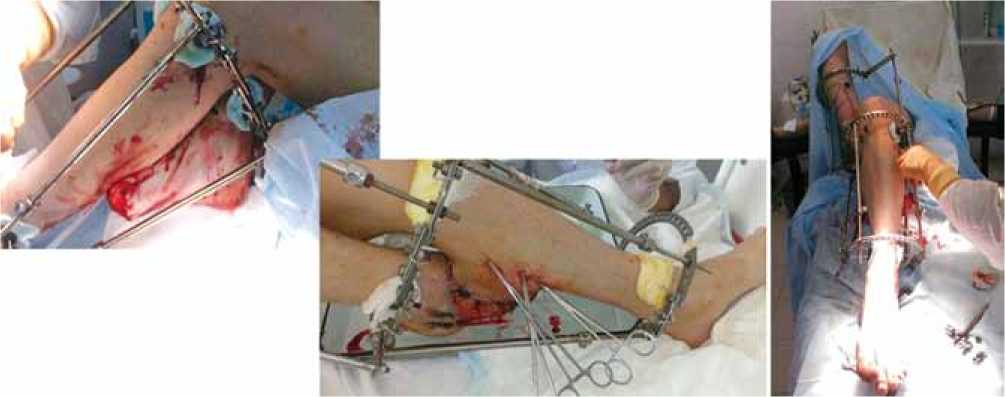
Рис. 2. Фиксация в аппарате Илизарова, «тренировка» края медиального отдела «кармана»
Цели хирургического лечения:
-
• сохранение функции конечности в виде частичного восстановления опороспособности и ходьбы;
-
• создание условий для дальнейшего восстановления утраченных тканей (ограничение анатомических структур от неблагоприятных воздействий внешней среды – «биологическая повязка», подготовка ложа для дальнейшей аутотрансплантации свободных кожных лоскутов);
-
• ранняя активизация пациента за счет стабильной фиксации аппаратом Илизарова (исключение возможности движения стопы в сформированном «кармане», сжатия и растяжения кожных лоскутов, сшитых друг с другом, нарушения кровоснабжения);
-
• максимальный эстетический результат.
20.05.14 г. (на 32 сутки после операции) произведен демонтаж аппарата Илизарова, краевая некроэктомия культи правой стопы, аутотрансплантация (пересадка) кожных лоскутов левой голени с формированием тыльной и боковых кожных поверхностей правой стопы (рис. 3, а).
22.05.14 г. выявлено осложнение пластики (на 34 сутки после 1-ой операции, 2 сутки после 2-ой операции). После демонтажа аппаратов и перемещения лоскутов на культе стопы возник венозный застой с формированием краевого некроза. К основному лечению добавлена гирудотерапия (рис. 3, б).
Пациент получал комплексную антибактериальную, инфузионную и сосудистую терапию, ежедневные перевязки. По приживлении краев ран правой стопы и левой голени производилась ежедневная «тренировка» латерального и медиального отделов краев «кармана» с применением компрессионно-дистракционных усилий аппаратом внешней фиксации при погруженной в «карман» культи стопы. Выполнялась некрэктомия краевого некроза поверхностных тканей в области дистального отдела I плюсневой кости и подошвенной поверхности переднего отдела стопы. Обратный кровоток между лоскутами стопы и голени состоятелен, пациент взят на дальнейший этап хирургического лечения (рис. 2).
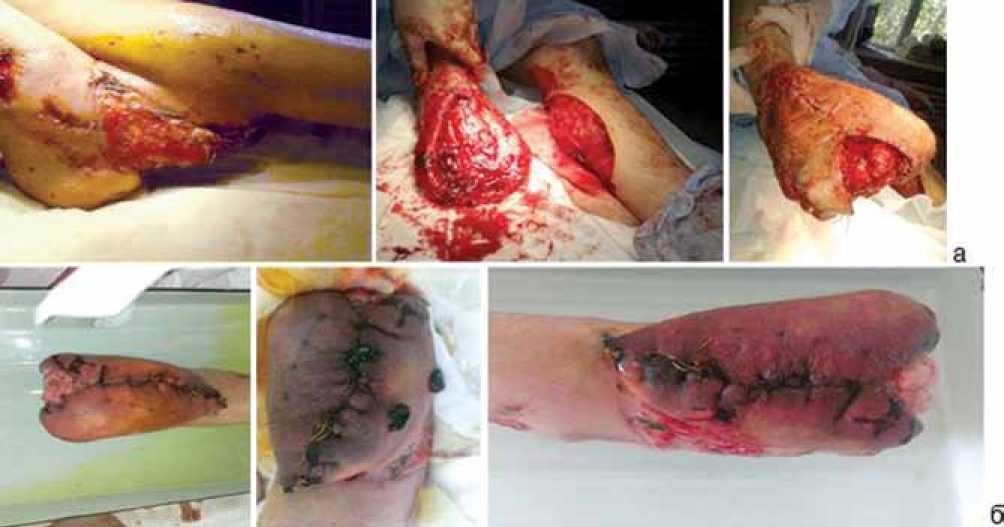
Рис. 3. Вид после демонтажа аппарата Илизарова (a), венозный застой (б)
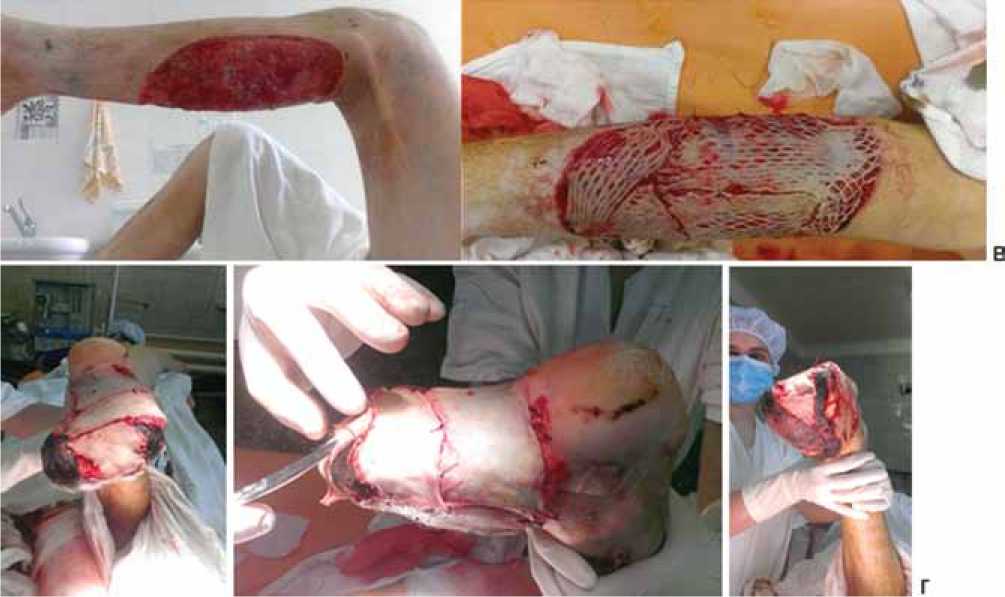
Рис. 3 (продолжение). Донорский участок взятия кожного лоскута, состояние после аутодермопластики расщепленным кожным лоскутом донорского участка левой голени (в), аутодермопластика кожным лоскутом (г)
Пациент взят на следующий этап хирургического лечения в ожоговом центре КОКБ.
06.06.14 г. (на 80 сутки после 1-ой операции, 48 сутки после 2-ой операции) произведена аутодермопластика кожным лоскутом с закрытием гранулирующей раневой подошвенной поверхности культи стопы и гранулирующей раны левой голени расщепленным свободным лоскутом с передне-латеральной поверхности правого бедра (рис. 3, в, г).
После заживления ран пациент выписан на амбулаторное лечение по месту жительства.
Результат лечения 10.11.14 г. (через 7 месяцев) . На контрольном осмотре у пациента достигнуто приживление пересаженных лоскутов (рис. 4).
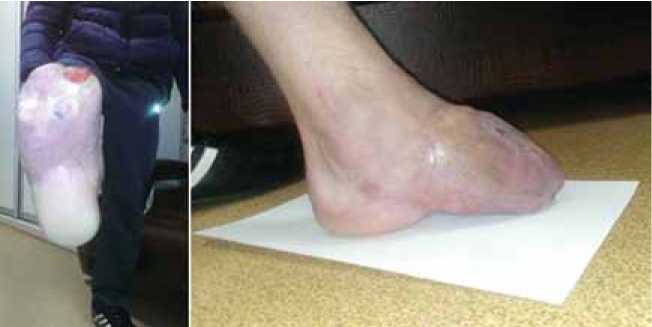
Рис. 4. Результат после приживления пересаженных лоскутов
ВЫВОДЫ
Преследуемые цели оперативных вмешательств достигнуты:
-
• сохранена опороспособность правой нижней конечности;
-
• не утрачена возможность к дальнейшей медицинской реабилитации;
-
• достигнут максимальный эстетический результат;
-
• восстановлена полная трудоспособность пациента
без изменений условий труда, пациент не является инвалидом по трудовому увечью.
Данный вид кожной пластики стоп в комбинации с фиксацией в аппаратах Илизарова, наряду с другими методами, при обширных скальпированных и размозженных ранах стоп может быть использован как вариант экстренного оперативного лечения.
Список литературы Опыт применения метода кожной пластики в комбинации с фиксацией аппаратом Илизарова при лечении повреждения стопы с обширным дефектом мягких тканей (клинический случай из практики)
- Иванов A.M. Ампутации нижних конечностей: метод. рекомендации. М., 2000. 24 с.
- Иванов П.А. Тактика и техника лечения травматических отрывов крупных сегментов конечностей у пострадавших с политравмой//Вестн. травматологии и ортопедии им. Н.Н. Приорова. 2010. № 2. С. 3-8.
- Мустафин P.M. Тенденции смертности от травматизма среди сельского населения Республики Башкортостан за 10-летний период//Здравоохранение РФ. 2005. № 1. С. 19-20.
- Поправка С.Н. Методологические подходы к организации реабилитации военнослужащих с ампутационными дефектами конечностей//Воен.-мед. журн. 2000. № 1. С. 27-30.
- Ханин М.Ю. Хирургическое лечение больных с посттравматическими дефектами мягких тканей голени при множественных и сочетанных повреждениях//Практ. медицина. 2011. №6. С. 115-121.
- Цыдик И.С. Пластика дефектов мягких тканей (обзор литературы)//Журнал ГрГМУ. 2006. № 3. С. 16-20.
- Черкес-Заде Д.И., Каменев Ю.Ф. Хирургия стопы. М.: Медицина, 2002. 328 с.
- Шибаев Е.Ю. Ретроспективный анализ эффективности различных методов пластики покровных тканей у пострадавших с открытыми переломами костей голени//Травматология и ортопедия России. 2013. № 3. С. 5-12.
- Boulton A.J.M., Connor H., Cavanagh P.R. The foot in diabetes, 3d ed. New York: John Wiley & Sons, Ltd., 2000. 364 p.
- Pohjolainen T., Alaranta H. Epidemiology of lower limb amputees in Southern Finland in 1995 and trends since 1984//Prosthet. Orthot. Int. 1999. Vol. 23, No 2. P. 88-92.


