Ожирение в XXI веке. Распространенность, фенотипы, варианты течения и последствия
Автор: Муркамилов И.Т., Ыманкулов Д.С., Сабирова А.И., Райимжанов З.Р., Сабиров И.С., Хакимов Ш.Ш., Юсупова З., Юсупова Т., Юсупов Ф.А.
Журнал: Бюллетень науки и практики @bulletennauki
Рубрика: Медицинские науки
Статья в выпуске: 4 т.10, 2024 года.
Бесплатный доступ
Рассматриваются вопросы ожирения, касающиеся его распространенности, фенотипов, течения и последствий. Обсуждается анатомо-физиологические и функциональные особенности жировой ткани. Приводятся собственные клинические наблюдения авторов по терапевтическим и хирургическим вопросам терапии ожирения. В настоящее время жировая ткань подразделяется на белую, коричневую и бежевую. Белая и коричневая жировая ткань могут превратиться друг в друга через стадию бежевой жировой ткани. Объем и активность коричневой жировой ткани требуют большего расхода в метаболизме молекул кислорода и более выражены у женщин. Компонентами внеклеточного матрикса жировой ткани являются коллаген I, III, V, VI типов. Коллагеновая структура жировой ткани различается в зависимости от локализации, объема и размера жира, возраста, пола, функционального состояния почек, щитовидной железы, характера пищи, затраты энергии и режима сна. При интенсивной работе и холодовом воздействии в скелетных мышцах образуется гормон ирисин, который способствует превращению белой жировой ткани в коричневую или в бежевую, способствует уменьшению массы тела при ожирении, благотворно влияет на течение сахарного диабета 2-го типа и ассоциированных заболеваний. Традиционно лица с ожирением по наличию степени метаболических нарушений подразделяются на метаболически здоровое ожирение и метаболически нездоровое ожирение. В висцеральном жире липолиз происходит с высокой интенсивностью, что поддерживает развитие воспаления. При ожирении снижение экспрессии адипонектина ускоряет развитие атеросклеротических сердечно-сосудистых заболеваний. По мере увеличения массы тела висцеральная жировая ткань приобретает воспалительный фенотип, проявляющиеся усилением экспрессии цитокинов (интерлейкин-6, интерлейкин-1, интерлейкин-17, фактор некроза опухоли-альфа), гиперактивацией тканевой ренин-ангиотензин-альдостероновой системы, а также избыточной инфильтрацией клеток иммунной системы (лейкоциты, нейтрофилы, Т-лимфоциты, моноциты, макрофаги). При воспалении в жировой ткани доминирует воспалительные (М1) и атерогенные (М4) фенотипы макрофагов. При морбидном ожирении количество макрофагов в жировой ткани может достигать до 50% всех клеток.
Ожирение, фенотип, жировая ткань, макрофаги м0, макрофаги м1, макрофаги м2, макрофаги м4, цитокины, липосакция
Короткий адрес: https://sciup.org/14129905
IDR: 14129905 | УДК: 616-00, | DOI: 10.33619/2414-2948/101/34
Текст обзорной статьи Ожирение в XXI веке. Распространенность, фенотипы, варианты течения и последствия
Бюллетень науки и практики / Bulletin of Science and Practice
УДК 616-00;616-06;616.01/-099
Ожирение является одним из самых распространенных факторов риска сердечнососудистых заболеваний (ССЗ), сахарного диабета (СД) 2 типа, хронической обструктивной болезни легких (ХОБЛ), хронической болезни почек (ХБП), злокачественных новообразований и болезней опорно-двигательного аппарата. В настоящее время повсеместно регистрируется увеличение числа людей, страдающих ожирением [1,2]. По сообщениям Всемирной организации здравоохранения (ВОЗ) и Всемирной федерации по борьбе с ожирением распространенность ожирения в мире составляет 38% (2,6 млрд человек), а в ближайшее 10 лет данный параметр во всем мире может приблизиться к 51-60% (4 млрд человек). Предполагается, что к 2035 году каждый второй человек в мире будет иметь избыточную массу тела (ИзМТ) или ожирение [3].
Малоподвижный образ жизни, широкий доступ к сетям быстрого приготовления пищи, использование биологических (пищевых) стимуляторов, загрязнение воздуха с высокой плотностью смога над большими городами, продвижение энергетических напитков и табакокурения обусловливает рост распространенности ожирения также и среди детской популяции [4].
Ожирение у подростков, особенно среди девушек, вызывает различные психосоматические расстройства (депрессия, дисморфическое расстройства, суициды) и приводит к снижению физической и умственной работоспособности, а также повышает риск относительного бесплодия в репродуктивном периоде жизни. Во взрослой популяции ожирение помимо общемедицинской проблемы, создает и определенные социальноэкономические нагрузки. Так, расходы на борьбу с ожирением в 2019 году составило 1,96 трлн долларов, а к 2035 году они возрастут до 4,32 трлн долларов, что составляет 3% мирового валового внутреннего продукта. Как утверждают аналитики [5, 6], такая сумма сопоставима с экономическим ущербом, который нанесла пандемия COronaVIrus Disease 2019 (COVID-19). Очевидно, что медицинские, социальные и экономические последствия ожирения требуют тесного взаимодействия различных медицинских и немедицинских сообществ.
Цель исследования. Анализ литературных источников по вопросам распространенности, фенотипам, течения и последствиям ожирения в общей популяции, а также представить результаты собственных клинических наблюдений по ожирению.
Ожирение является одним из древнейших заболеваний человека, зародившимся в эпоху неолита, с приходом в жизнь человека культуры земледелия. Еще в IV веке до нашей эры Гиппократ отметил, что «Внезапная смерть, более характерна для тучных, чем для худых». В наши дни в клинической практике индекс массы тела (ИМТ) рассчитывается по формуле [7]:
ИМТ = m тела (кг) / рост (м2)
Для диагностики ИзМТ и ожирения используют классификацию ВОЗ, основанную на определении величины ИМТ (Таблица 1).
КЛАССИФИКАЦИЯ НАРУШЕНИЕ ЖИРОВОГО ОБМЕНА И РИСК СМЕРТИ
Таблица 1
|
ИМТ, кг/м2 |
Степень |
Оценка |
Риск смерти |
Увеличение массы |
|
25,0 – 29,9 |
ИзМТ |
Предожирение |
Повышен |
|
|
30,0 – 34,9 |
I |
Ожирение |
Умеренный |
На 10 – 30% |
|
35,0 – 39,9 |
II |
Сильное ожирение |
Высокий |
На 30 – 50% |
|
>40 |
III |
Чрезвычайное ожирение |
Очень высокий |
>50% |
Примечание. ИМТ – индекс массы тела; ИзМТ – избыточная масса тела
Начало XXI века ознаменовалось развитием бариатрической хирургии, которая различает также морбидное ожирение (Таблица 2).
КЛАССИФИКАЦИЯ ИНДЕКСА МАССЫ ТЕЛА ПО МОДИФИКАЦИИ [8, 9]
Таблица 2
|
Индекс массы тела, кг/м2 |
Степень |
Описание |
|
<18,5 |
Дефицит веса |
|
|
18,5 – 24,9 |
Нормальный вес |
|
|
25,0 – 29,9 |
Избыточный вес |
|
|
30,0 – 34,9 |
I |
Ожирение |
|
35,0 – 39,9 |
II |
|
|
≥ 40 |
III |
Морбидное ожирение |
|
≥ 50 |
IV |
|
|
≥ 60 |
V |
По международным клиническим рекомендациям, морбидное ожирение – это ожирение с ИМТ ≥35 кг/м2 при наличии серьезных осложнений, связанных с ожирением или ожирение с ИМТ ≥40 кг/м2 вне зависимости от осложнений [7].
Согласно рекомендациям Американской ассоциации клинических эндокринологов и Американской коллегии эндокринологов (2014) различают также стадии ожирение (табл.3).
КЛАССИФИКАЦИЯ ИНДЕКСА МАСС ТЕЛА С УЧЕТОМ ОСЛОЖНЕНИЙ [10]
Таблица 3
Примечание: ИМТ – индекс массы тела; ИзМТ – избыточная масса тела; Осложнения* – метаболический синдром, дислипидемия, предиабет, артериальная гипертензия, сахарный диабет 2-го типа, остеоартрит, гастроэзофагеальная рефлюксная болезнь и др.
Клиницистам важно помнить, что при показателе ИМТ < 18,5 кг/м2 повышен риск и других заболеваний (Таблица 4) [11-13].
В частности, при дефиците массы тела высок риск возрастной (старческой) астении, прогрессирования сосудистых заболеваний и хронической сердечной недостаточности, кроме того нарастает риск смерти у лиц с терминальной стадией ХБП, находящиеся на программном гемодиализе [12].
Кардиометаболический риск при ожирении [13]
Таблица 4
|
Кардиомета бо-лический риск |
Клиническая картина |
Риск развития сердечнососудистых событий в ближайшие 10 лет |
15-летний риск развития СД 2 типа, % |
|
Низкий риск |
ИМТ >25 кг/м2, нет ассоциированных с ожирением заболеваний, SCORE менее 1% CMDS 0-1 |
<1%, низкий |
≤7% |
|
Средний риск |
ИМТ ≥25 кг/м2, наличие 1 и более ассоциированных с ожирением заболеваний 1 степени тяжести и/или SCORE >1 |
>1 <5% средний или умеренно повышенный |
>7≤23% |
|
Высокий риск |
ИМТ ≥25 кг/м2, наличие 1 и более ассоциированных с ожирением заболеваний 2 степени тяжести и/или SCORE >5% и/или CMDS 4 |
>5%, высокий или очень высокий |
>23% или СД 2-го типа |
Примечание: ИМТ - индекс массы тела; СД - сахарный диабет; SCORE - Systematic COronary Risk Evaluation
Необходимо подчеркнуть, что в соответствии с международными клиническими рекомендациями процентное содержания жировой ткани у здоровых мужчин составляет около 15-20%, у женщин — 25-30% [13].
По формуле Deurenberg можно определить процентное содержание жировой ткани: % жировой массы = 1,2 (ИМТ) + 0,23 (возраст) — 10,8 (пол) — 5,4, где возраст — число полных лет, а пол — коэффициент, равный 1 для мужчин и 0 для женщин [14].
Содержание жировой ткани более 25% у мужчин расценивается как ожирение, показатели 21–25% являются пограничными. При содержании жировой ткани более 33% у женщин расценивается как ожирение, показатели 31% являются пограничными [13].
В клинической практике при выделении фенотипа ожирения ориентируются на следующие показатели: мышечная и жировая масса, индекс висцерального ожирения, глюкозы крови натощак, С-реактивный белок (СРБ), триглицериды (ТГ), холестерин липопротеинов высокой плотности (ХС-ЛПВП), уровень артериального давления (АД) и др. (Таблица 5).
КЛАССИФИКАЦИЯ ОЖИРЕНИЯ [13]
Таблица 5
|
Степень ожирения |
ИМТ, кг/м2 |
Окружность талии |
Фенотип |
|
Нормальный вес |
<25 |
≤102 см (муж) ≤88 см (жен) |
Метаболически здоровый |
|
>102 см (муж) >88 см (жен) |
Метаболически нездоровый |
||
|
Избыточный вес |
25-29,9 |
≤102 см (муж) ≤88 см (жен) |
Метаболически здоровый |
|
>102 см (муж) >88 см (жен) |
Метаболически нездоровый |
||
|
Ожирение I степени |
30-34,9 |
≤102 см (муж) |
Метаболически здоровый |
Бюллетень науки и практики / Bulletin of Science and Practice Т. 10. №4. 2024
|
Степень ожирения |
ИМТ, кг/м2 |
Окружность талии |
Фенотип |
|
≤88 см (жен) |
|||
|
>102 см (муж) >88 см (жен) |
Метаболически нездоровый |
||
|
Ожирение II степени |
35-39,9 |
≤102 см (муж) ≤88 см (жен) |
Метаболически здоровый |
|
>102 см (муж) >88 см (жен) |
Метаболически нездоровый |
||
|
Ожирение III степени |
≥40 |
≤102 см (муж) ≤88 см (жен) |
Метаболически здоровый |
|
>102 см (муж) >88 см (жен) |
Метаболически нездоровый |
Примечание: ИМТ – индекс массы тела
Показатель инсулинорезистентности Homeostasis Model Assessment of Insulin Resistance (HOMA-IR) при ожирении более 2,52 считается одним из критериев метаболически нездорового ожирения [13].
Как отмечено в клинических рекомендациях, ожирение является многофакторным заболеванием, в формировании которого, помимо дисбаланса между потреблением и расходом энергии, участвуют различные нейрогуморальные механизмы и факторы внешней среды [13, 15].
В настоящее время принято различать алиментарно конституциональное и симптоматическое ожирение. По происхождению ожирение подразделяется на первичное и вторичное. По характеру изменений жировых клеток (адипоцитов) различает: гипертрофический и гиперпластический типы ожирения. По локализации жировой ткани различает: общее и локальное ожирение. В свою очередь локальное ожирение подразделяется на гиноидный и андроидный типы. По расположению жировой ткани различает центральный (висцеральный) и подкожный типы ожирения [16, 17].
Невисцеральная жировая ткань делится на подкожную (подкожно-жировая клетчатка /энергетическая, эндокринная) и внутрикожную (интердермальная /заживление ран, развитие волос) типы. При моногенных формах ожирения отмечаются мутации в генах лептина, проконвертазы I типа, меланокортинов III и IV типа, рецепторов нейротрофического фактора и др. Есть сведения, что показатель ИМТ зависит от наследственных факторов на 40–70% и выделено множество генов, кодирующих работу регуляции массы тела и обмен веществ [18, 19].
Ятрогенное ожирение наблюдается у лиц, находящиеся на глюкокортикоидной терапии (свыше 40 мг преднизолона в сутки или частый прием дексаметазона на протяжении более 6 месяцев), приеме антидепрессантов [20, 21].
Распространенность ожирение и ее фенотипы. По сообщениям World Population Review (WPR) последние годы в странах Центральной Азии наблюдается увеличение распространенности ожирения. По данным исследователей, в Кыргызской Республике свыше 56,2% имеет ИзМТ. При этом распространенность ожирения составляет 23,1% [22].
Что касается половых различий, то следует отметить, что распространенность ожирения выше среди лиц женской популяции. В публикации Б. Б. Рахимова замечено, что интенсивный показатель распространенности ожирения в Республике Узбекистан в 20122014 гг. среди взрослого населения составляла 31-34‰, среди детей — 50-66‰. При этом, отмечен рост данного показателя среди детей на 30% за 3 года [23].
Исследователи М. К. Адиева, Н. Е. Аукенов и М. С. Казымов (2021) сообщили, что в Казахстане среди подростков 5% имеют ожирение и 20% детей имеют ИзМТ [24].
По данным И. И. Дедова в Российской Федерации на 2016 г. доля лиц с ожирением составила 26,2% [19].
Результаты исследования Ю. А. Балановой и соавторов показали, что в Российской Федерации распространенность ожирения с возрастом линейно увеличивается среди мужчин с 14,3% до 36,3%, p<0,001, а среди женщин — с 10,7% до 52,3%, p<0,001. Как отмечают исследователи, более 50% из 671 млн лиц с ожирением в мире проживает в странах: США, Китай, Индия, Российская Федерация, Бразилия, Мексика, Египет, Германия, Пакистан и Индонезия [25].
В работе K. Chen, Z. Shen, W. Gu и соавторов оценена распространенность ИзМТ, ожирения и связанных с ним осложнений на основе большой общенациональной базы данных в Китае. Так, у 15 770 094 участников (средний возраст 40 лет, средний показатель индекса массы тела 24,1 кг/м2) 34,8% имели ИзМТ, а 14,1% — страдали ожирением. Следует отметить, что в данном исследовании ИзМТ и ожирение были более распространены у мужчин, чем у женщин [26].
В последние годы в научном сообществе появились работы, где приведены проблемы ожирения среди медицинских персоналов. Так, в 2023 году в декабрьском номере журнала Journal of Clinical Nursing опубликованы результаты систематического обзора и мета-анализа по глобальной распространенности ИзМТ и ожирения среди медицинских сестер. Установлено, что из 29 различных стран мира, среди 158 775 участников глобальная распространенность ИзМТ и ожирения составила 31,2% и 16,3%, соответственно. Обращает на себя внимание тот факт, что наибольшая распространенность ИзМТ отмечалось в Восточном Средиземноморье, а ожирения - в Юго-Восточной Азии [27].
В публикации E. Ekpor, S. Akyirem и P. Adade Duodu замечено, что в странах Африки распространенность ИзМТ и ожирения составила 35,6% и 25,6% соответственно. Причем распространенность ИзМТ и ожирение в Африке варьировала от 56,9% в Восточной Африке до 88,5% в Южной Африке. Важно отметить, что в рамках данного исследования ИзМТ и ожирение наибольшей степени ассоциировались с СД 2 типа [28].
В недавно проведенном кросс-секционном исследовании показано, что среди 1736 подростков распространенность ИзМТ и ожирения составила 43,3% [29].
Недавно в журнале Американской медицинской ассоциации (The Journal of the American Medical Association, JAMA) было опубликована статья “Trends in the Prevalence of Metabolically Healthy Obesity Among US Adults, 1999-2018”, в нем приведены данные из регистра National Health and Nutrition Examination Survey (NHANES) по метаболическому здоровому ожирению. Так, среди 20 430 человек (средний возраст 47,1 года) стандартизованная по возрасту распространенность метаболически здорового ожирения увеличилась с 3,2% (1999-2002 гг.) до 6,6% (2015-2018 гг.). Как замечено, в этом исследовании насчитывалось 7386 взрослых с ожирением, средний возраст которых составил 48,0 лет, причем 53,5% из них были лица женского пола [30].
Стандартизованная по возрасту доля метаболически здорового ожирения среди этих 7386 взрослых увеличилась с 10,6% (1999-2002 гг.) до 15,0% (2015-2018 гг.) [30].
Согласно накопленным данным авторов ряда исследований увеличение распространённости ожирения объясняется взаимодействием внутренних (генетических) и внешних (окружающая среда) факторов [31-33].
К числу экзогенных факторов ожирения следует отнести географическую местность, характер образа жизни, пищевое поведение, возрастающую стрессовую ситуацию и т.д.
Необходимо подчеркнуть, что ожирение у взрослых начинается с избыточного веса у детей. В проведенном систематическом обзоре показано, что в Бразилии распространенность ожирения среди детей составила 12,2%, из них 10,8% — у девочек и 12,3% — у мальчиков [34].
По данным ВОЗ в первом десятилетии XXI века количество детей с ИзМТ составило 155 млн, а более 40 млн детей имели индекс массы тела ≥ 30 кг/м2. При этом, у 20 млн детей ожирение было выявлено в возрасте младше 5 лет [35].
О. К. Нетребенко подчеркивает, что у детей с малой массой тела при рождении происходит программирование ожирения, а способствующими факторами риска ожирения у детей являются анемия II-III степени, хронический запор у матери, фетоплацентарная недостаточность, внутриутробная и (или) родовая гипоксия плода, а недостаточное питание матери приводит к рождению ребенка с низким весом и является фактором риска развития ожирения, артериальной гипертензии, СД 2 типа в постнатальном периоде [36].
Исследователи T. J. Roseboom и соавторы оценивали влияние недостаточного питания матери в определенные периоды беременности на липидный профиль плазмы крови и массы тела у лиц в возрасте приблизительно 50 лет. Так, в университетской клинике Амстердама в период с 1 ноября 1943 года по 28 февраля 1947 года, примерно во время сильного голода (нескольких месяцев было нарушено снабжение населения продовольствием) родившиеся после голодного времени дети имели снижение массы тела и имели впоследствии ожирение, инсулинорезистентность и атерогенную дислипидемию [37].
Имеется свидетельство, что фактором риска ожирения у детей школьного возраста является более высокая прибавка веса за первый год жизни [38].
В настоящее время считается, что родившийся от неблагоприятно протекавшей беременности ребенок, прогнозирует неблагоприятную ситуацию после рождения [39].
Предполагается, что организм ребенка выстраивает стратегию подготовки к выживанию: у детей — маленький рост, ранний пубертат, изменение гормональной оси, поведения, инсулинорезистентность, склонность к накоплению жировой ткани [36].
Избыточная прибавка массы тела на первом году жизни ребенка является весомым фактором, программирующим ожирение в старшем возрасте. Можно с уверенностью отметить, что ожирение в XXI веке приобрел характер устойчивой прогрессирующей пандемии.
Фенотип ожирения. Согласно многочисленным исследованиям, не у всех лиц с ожирением отмечаются выраженные метаболические нарушения углеводного, липидного, пуринового обменов и повышение АД. Примерно у 10-27% лиц с нормальной массой тела выявляется дислипидемия, гипергликемия [40, 41].
У лиц с ожирением используется термин «метаболически здоровое ожирение» или “Healthy Obese Project” в отношении факторов кардиометаболического риска. Еще в 1982 году высказывалось мнение о том, что ИзМТ и ожирение не всегда ассоциированы с повышением риска ССЗ и смерти [42-45].
В клинической практике для выделения фенотипа метаболически здорового ожирения используется уровни СРБ, холестерина липопротеинов низкой плотности (ХС-ЛПНП), фибриногена, гликированного гемоглобина, число лейкоцитов, показатели отношения окружности талии к окружности бедер. Согласно National Cholesterol Education Program (NCEP) и Adult Treatment Panel III (ATP III) лиц с показателем ИМТ от 30 кг/м² и более, не имеющие ни одного признака метаболического синдрома следует отнести к метаболически здоровому ожирению [46].
По литературным данным Luo D. и соавторов, распространенность метаболически здорового ожирения у женщин выше, чем у мужчин, а по мере увеличения возраста она снижается [47].
Метаболическое здоровье является весомой детерминантой развития СД 2 типа, чем факт наличия ожирения. Как показало исследование, при метаболически здоровом ожирении регистрируется наименьшая частота ССЗ, СД 2 типа [48].
По результатам проспективных исследований установлено, что наличие двух и более метаболических нарушений увеличивало риск смерти как при нормальной массе тела, так и при наличии ожирения [49].
Ранее группа исследователей во главе А. Jais сообщили, что при метаболически здоровом ожирении в жировой ткани и печени регистрируется более низкая экспрессия гена гемоксигеназы — 1 – белка, участвующего в реализации окислительного стресса [50].
Примечательно, что в висцеральной жировой ткани у этих пациентов выявлена более низкая экспрессия генов, кодирующих воспалительные маркеры, таких как, ненасыщенные жирные кислоты, интерлейкин-8, макрофаги М1 [51].
По-видимому, у лиц с ожирением отсутствие метаболических нарушений объясняются более сильным антивоспалительным свойствам жировой ткани. Однако, по нашему мнению, антивоспалительный потенциал жировой ткани может с возрастом снижаться и в таких случаях лица с ожирением приобретает ряд метаболических нарушений, в присутствии которых повышается риск ССЗ и СД 2 типа. В настоящее время исследования, направленные на выделение предикторов метаболического здоровья у лиц с ожирением, продолжается научные изыскания с учетом места проживания, характера питания и возраста человека. По данным некоторых исследователей, для жителей городской местности характерна увеличенная длина тела и более активное жироотложение [52].
Следует отметить, что морфологические и функциональные характеристики человека не только обусловлены врожденными данными, но и меняются с течением времени, подстраиваясь под условия среды: «выборка горожан, проживших первые 20 лет жизни в сельской местности, а затем мигрировавших в город, демонстрирует изменение значений различных признаков в сторону городских жителей» [52, 53].
Как сказано, ожирение у лиц женского пола, особенно в возрасте 18-44 года могут вызывать различные дисморфофобическое расстройства вплоть до эстетической неудовлетворенности. По нашему мнению, хронический стресс у таких людей обусловленное самой ожирением приводит к гиперактивации симпатической нервной системы и ренин-ангиотензин-альдостероновой системы (РААС), впоследствии развивается воспаление с дисфункцией жировой ткани, характеризующаяся клеточной инфильтрацией, изменениями микроциркуляции и фиброзом.
Сегодня к пластическим хирургам больше всего обращаются жители городской местности с ожирением с целью оперативного лечения с проведением липосакции и (или) абдоминопластики, не задумываясь о последствиях. В последние годы лица с ожирением все чаще обращается к пластическим хирургам с целью механических удалений большого объема жировой клетчатки. Безусловно удаление гипертрофированной подкожной жировой ткани путем липосакции и (или) абдоминопластики оказывает снижение степени метаболических нарушений. Между тем, нередко при выполнении липосакции и (или) абдоминопластики возникает пролонгация раневого процесса, формируются серомы, длительно незаживающие раны, лигатурные свищи среди лиц с различными степенями ожирения, что требует более подробного осмысления патобиологических эффектов жировой ткани.
Жировая ткань и её патобиологические эффекты. Жировая ткань выполняет множественную функцию, в частности секретирует большое количество разнообразных биологически активных веществ: адипокины, неэтерифицированные жирные кислоты и медиаторы воспаления. В условиях ожирения в жировой ткани развивается последовательные морфофункциональные перестройки. Даже в условиях значительного повреждения, жировая ткань способна сохранить регуляторную функцию. С позиции метаболической хирургии следует отметить, что коррекция ожирения и ее фенотипов должно быть направлено на его «исцеление», а не на «истребление» или «истощение» адипоцитов. Разносторонние патобиологические эффекты жировой ткани представлены в Таблице 6.
Таблица 6 МЕДИАТОРЫ ВОСПАЛЕНИЯ ЖИРОВОЙ ТКАНИ И ИХ ЭФФЕКТЫ
Показатель Патофизиологические эффекты
Интерлейкин-6 Эндотелиальная дисфункция, гиперактивация тканевой
Интерлейкин-1 ренин-ангиотензиновой системы, окислительный стресс,
Интерлейкин-17 митохондриальная дисфункция, воспаление, истощение регенеративного пула, нарушение сенолиза и т.д.
Фактор некроза опухоли-альфа
Сфатин-1
Висфатин
Миокин
Ангиотензин II
С-реактивный белок
Жировая ткань представляет собой разновидность соединительной ткани и состоит из различных клеток — адипоцитов, пре адипоцитов, фибробластов, стромально-васкулярных клеток, мастовских клеток, и все эти клетки секретируют биологические молекулы [54].
Компонентами внеклеточного матрикса жировой ткани являются коллаген I, III, V, VI типа. Здесь важно отметить, что коллагеновая структура жировой ткани различается в зависимости от локализации, объема и размера жира, возраста, пола, функционального состояния почек, щитовидной железы, характерам пищи, режима сна, уровня тревоги и энергозатраты. В последние годы интерес к жировой ткани существенно возрос. В настоящее время выделяет следующие виды жировой ткани: коричневая жировая ткань (brown adipose tissue); белая жировая ткань (white adipose tissue); бежевая жировая ткань (beige/brite (brown in white)) [54, 55].
Бежевая жировая ткань считается разновидностью жировых тканей и является переходной между белой и бурой жировыми тканями. У лиц с ожирением в развитии метаболических нарушений вносит вклад и бежевая ткань. В отношении термогенеза наиболее активным считается бежевая жировая ткань. При ожирении отмечается увеличение объема и размера белой жировой ткани [54, 55].
По мере увеличение показателя ИМТ наблюдается выраженное дисфункция белой жировой ткани. Образование коричневой жировой ткани берет свое начало на 5-м месяце внутриутробном периоде. У новорожденных детей коричневая жировая ткань хорошо развита. Как сказано в исследовании [54], в течение первых десяти лет жизни человека коричневая жировая ткань присутствует практически в тех же местах, где находится белая жировая ткань. Стоит отметить, что степень васкуляризации коричневой жировой ткани несколько раз выше и имеет множество адренергических нервных окончаний. Однако со временем коричневая жировая ткань исчезает из периферических отделов и концентрируется во внутренних отделах организма, сохраняясь там вплоть до восьмой декады жизни [54, 55].
Нужно помнить, что объем и активность коричневой жировой ткани более выражены у женщин, тогда как, у мужчин с возрастом наблюдается уменьшение объема и активности. Как замечено в исследовании [56], у женщин чаще жировые отложения накапливаются в области бедра. Причем, после приема пищи у них возрастает кровоток в жировой ткани нижней части тела, что не характерно для мужчин. Необходимо отметить, что у женщин с наступлением менопаузы количество висцерального жира увеличивается. С другой стороны, у женщин повышение уровня андрогенов способствует абдоминальному ожирению и инсулинорезистентности [57].
Что касается мужчин, то следует отметить, что низкий сывороточный уровень общего тестостерона ассоциирован с абдоминальным ожирением [58, 59]. Наоборот, восстановление сывороточного уровня тестостерона до физиологической нормы у мужчин с изначально низким его эндогенным уровнем приводит к регрессу абдоминального ожирение [60].
В висцеральном жире липолиз происходит с высокой интенсивностью, что поддерживает развитие воспаления. Этим объясняются анатомическая и функциональная близость жировой ткани к структурам иммунной системы [61].
В результате воспаления жировой ткани возникает гипоксия, что является важнейшим универсальным патогенетическим процессом в развитии системного влияния при нарушении жирового обмена. Многими исследователями признается, что дисфункция жировой ткани или адипозопатия считается основным механизмом метаболического синдрома [62].
Отдельно следует отметить, что немаловажную роль в развитии дисфункции жировой ткани играют макрофаги. Исследование Weisberg S. и соавторов показало, что у мышей при отсутствии ожирения процент инфильтрации макрофагами жировой ткани составляет около 10%, а при наличии ожирения данный показатель увеличивается до 50% [63].
Нужно помнить, что содержание макрофагов в тканях висцерального жира больше, чем в подкожном жировом слое. Вместе с тем, именно в висцеральном жире сосредоточены наибольшее количество М1 (воспалительный тип) и М4 (атерогенный тип) макрофагов. По мере увеличения объема висцерального жира усиливается экспрессия воспалительных цитокинов и хемокинов, а также лимфоцитов [64].
В жировой ткани существует недифференцированные макрофаги (М0), роль которых все еще предстоит выяснит. При дисфункции жировой ткани вне зависимости от локализации М0 трансформируются в М1 (особенно у молодых лиц) и М4 (особенно у лиц пожилого возраста) макрофаги [64].
В физиологических условиях макрофаги жировой ткани являются основным видом иммунных клеток. К тому же, в здоровой жировой ткани преобладают макрофаги М2 типа (противовоспалительный тип), то есть, неактивированные клетки. У лиц с ожирением, особенно при метаболически нездоровом фенотипе отмечается увеличение числа активированных (воспалительных) макрофагов (М1). Как сказано в исследованиях, в физиологических условиях в жировой ткани отношение М2: М1 составляет примерно 4:1 [65].
Изменение клеточного микроокружения преадипоцитов и метаболических процессов служат причиной развития инсулинорезистентности, СД 2 типа и атеросклеротических ССЗ. Адипоциты (жировые клетки) подразделяется белые, коричневые, бежевые, розовые, желтые. В возникновении метаболических нарушений и воспалении жировой ткани важную роль играет белые адипоциты. Как сказано в публикации О. П. Шатовой и соавторов (2021), адипоциты даже в пределах одного вида жировой ткани являются достаточно гетерогенными клетками [66].
Адипонектин, секретируемый адипоцитами, препятствует инфильтрации моноцитов в жировую ткань, тем самым, регулирует соотношение М2/М1 макрофагов [67].
Насыщенные жирные кислоты способствуют инфильтрации жировой ткани M1, в то время как ненасыщенные типы способствуют возникновению альтернативных активированных М2. Отдельно следует отметить, что в нормальных условиях в висцеральной жировой ткани присутствуют T- и B-лимфоциты. У лиц с артериальной гипертензией содержание лейкоцитов в периваскулярной жировой ткани увеличиваются до 10% клеток, а при атеросклерозе — 20% [68].
По мнению G. Marcelin и соавторов более адипогенными является преадипоциты белой жировой ткани с низким уровнем CD9 (гликопротеин), кроме того они обладают профибротическими и провоспалительными свойствами [69].
Стоит отметить, что в условиях увеличение показателя ИМТ наблюдается перепрофилирование преадипоцитов на секрецию воспалительных цитокинов [70].
В этом отношении, малоизученными являются преадипоциты подкожного жира, который становится мишенью пластической хирургии. Понимание перепрофилирования преадипоцитов подкожного жира не только по функциям, но и по морфологиям значительно снижает риск послеоперационных осложнений при эстетических хирургических процедурах липосакции и (или) абдоминопластики.
Исследованиями ряда авторов установлено [71, 72], что жировая ткань взаимодействует с удаленными внутренними органами посредством продукции белыми адипоцитами различных адипокинов (Таблица 7).
Таблица 7
СРАВНИТЕЛЬНАЯ БИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ЖИРОВОЙ ТКАНИ [54, 78-80]
|
Биологические эффекты |
Коричневая жировая ткань (адипоциты) |
Белая жировая ткань (адипоциты) |
|
Компоненты внеклеточного матрикса |
Коллаген IV типа Ламинин Фибронектин Протеогликан Гепаран сульфат |
Коллаген I типа Коллаген III типа Коллаген VI типа Коллаген V типа Ламинин Гепаран сульфат Протеогликан Энтактин Перлекан |
|
Аутокринные молекулы (гормон действует на те же клетки, в которых он образуется). |
Простагландин Адипсин Аденозин Фактор роста фибробластов-2 Инсулиноподобный фактор роста-1 |
Липопротеин липаза Моноглицерид Ангиотензиноген Фактор некроза опухоли-альфа Кислый секретируемый белок Компоненты комплемента Ингибиторы металлопротеиназ Индуцируемый голоданием фактор жировой ткани Интерлейкин-6 Фактор роста эндотелия сосудов Белок переноса холестерилового эфира |
|
Паракринные молекулы (гормон из клетки выделяется во внеклеточное пространство, а из него воздействует на клетки- |
Ангиотензиноген Фактор роста эндотелия сосудов А, В, С Фактор роста нервов |
Моноглицерид Простагландин типа Е2 Интерлейкин-1, 6, 8, 10, 17Д, 18. Плазмоген Апелин Фактор роста фибробластов |
|
Биологические эффекты |
Коричневая жировая ткань (адипоциты) |
Белая жировая ткань (адипоциты) |
|
мишени, расположенные рядом) |
Адреномедулин Ангиотензиноген Ингибиторы металлопротеиназ Индуцируемый голоданием фактор жировой ткани Фактор пигментного эпителия |
|
|
Эндокринные молекулы (при котором гормон выделяется из клетки-продуцента, попадает в кровь и с током крови подходит к органу-мишени, действуя на расстоянии от места образования гормона) |
Адипонектин Лептин |
Резистин Лептин Оментин Эстроген Гаптоглобин Адипонектин Моноцитарный хемотаксический протеин-1 Трансформирующий фактор роста бета Фактор, ингибирующий миграцию макрофагов Андроген Кортизол Сывороточный амилоид A3 Гепарин-связывающий эпидермальный фактор роста Ретинол-связывающий белок Интерлейкин-1, 6, 8, 10, 17Д, 18 Компоненты комплемента |
При ожирении регистрируется повышенная продукция адипоцитами воспалительных адипокинов, что способствует развитию и прогрессированию хронического системного воспаления. Предполагается, что коричневая жировая ткань может стать мишенью в качестве средства для лечения ожирения и СД 2 типа. Коричневая жировая ткань способна провоцировать развитие толерантности к глюкозе, усиливать чувствительность к инсулину, снижать массу тела и усиливать метаболизм [73].
Объясняется это тем, что при ожирении увеличивается объем и размер коричневой жировой ткани. Белая жировая ткань запасает энергию в виде аккумуляцию триглицеридов, а коричневая жировая ткань рассеивает энергию в виде тепла в ходе холод- или диет-индуцированного термогенеза. Так, на холоде коричневая жировая ткань способна сжигать до 30% всех запасов калорий. По мнению Ю. И. Афанасьева и Е. Д. Колодезниковой коричневая жировая ткань содержит большое количество лимфоцитов и находится в тесном контакте с кровеносными сосудами и адипоцитами [74].
Коричневая жировая ткань гораздо больше потребляет кислорода, а его адипоцитах утилизируются свободные жирные кислоты. Следовательно, количество жировой ткани в организме человека меняется в зависимости от характера питания и энергозатрат. Коричневая и белая жировая ткань не имеют четких границ, а существуют в виде смешанной субстанции [75].
Согласно опубликованным данным, основная масса жировой ткани локализуется в подкожном слое и сальнике [76].
Этот массив ткани легко увеличивается или уменьшается в зависимости от питания. Белая жировая ткань в зависимости от локализации подразделяется на мезентериальную, сальниковую, ретроперитонеальную и перигонадную части [77].
Подкожная белая жировая ткань располагается преимущественно в бедренной и ягодичной областях и выполняет функцию термогенной защиты. Как и другие ткани, жировая ткань окутано симпатическими и чувствительными нервными волокнами. Стоит
(ос) CD отметить, что симпатическая иннервация подавляет увеличение количества адипоцитов. Суммируя имеющиеся литературные данные, риск развития метаболических осложнений при ожирении зависит от топографической локализации избыточной жировой ткани. Увеличение размера жировой ткани благодаря увеличению размера адипоцитов отмечается во всех случаях ожирения, в то время как нарастание их числа является маркером тяжести нарушения жирового обмена. По данным Степанчука А. П. [81], дольки жировой ткани большого сальника человека состоят из многоугольной формы белых адипоцитов содержащих в цитоплазме одно ядро, смещенное на периферию и одну жировую каплю. Подкожная жировая ткань межлопаточной области плода состоит из бурых адипоцитов с центрально расположенным ядром в цитоплазме, которое окружено многочисленными жировыми каплями. Бурые адипоциты, по сравнению с белыми, имеют меньшие размеры и округлую форму. Жировая ткань большого сальника человека может быть источником имплантации трансплантата для восстановления дефектов органов брюшной полости при обширных хирургических операциях [81].
Дисфункция жировой ткани сопровождается нарушением баланса продукции адипокинов (Рисунок 1), которая способствует системному воспалительному статусу, связанному с ожирением, и оказывает неблагоприятное воздействие на сердечно-сосудистую, церебральную, ренальную и эндокринную системы. По мнению Амлаева К.Р. и соавторов висцеральная и подкожная жировая ткань продуцируют разные адипокины и по-разному вносят вклад в кардиометаболический риск [56].
Исследования Trakuev D. и соавторов продемонстрировали, что жировая ткань большого сальника человека содержит CD34+ - клетки, которые способны стимулировать появление новых сосудов. Важно отметить, что CD34+ - клетки были замечены также среди адипоцитов в подкожной жировой ткани и они способны к интенсивной пролиферации и дифференцировке, что объясняет возможность использование большого сальника (CD34+ -клетки) в аутологической трансплантации [82].
В 2003 году в октябрьском номере журнала “Experimental Neurology” опубликована результаты экспериментальной работы Kang S. и соавторов, где замечена, что при трансплантации человеческих СD34+ - клеток жировой ткани в мозг крысы они выживали и улучшали функциональное состояние мозга после инсульта [83].
Иммунная, клеточная среда жировой ткани при ожирении
Метаболические нарушения Ассоциированные заболевания
|
Ненасыщенные жирные кислоты, эозинофилы, лимфоциты, моноциты, цитокины (адипокины), макрофаги (М2), недифференцированные макрофаги (М0), адипонектин (невоспалительный фенотип жировой ткани) |
Нейтрофилы, насыщенные жирные кислоты, CD4+ лимфоциты, CD8+лимфоциты, макрофаги (М1 и М4), Т-киллеры, адипоциты, С-реактивный белок, лейкоциты, эозинофилы, интерлейкин-6, 1, 17, фактор некроза опухоли-альфа, фактор роста эндотелия сосудов, иммуноглобулин Е, иммуноглобулин А (IgA1 и IgA2), (воспалительный фенотип жировой ткани) |
Рисунок 1. Локальные (клеточные) изменения при дисфункции жировой ткани
По данным Учасовой Е. Г. и соавторов проникновение в жировую ткань клеток иммунной системы приводит к метаболическим сдвигам и провоцирует развитие ассоциированных с ожирением заболевания [84].
По мере нарастания массы тела человека в жировую ткань одним из первых начинают мигрировать нейтрофилы, Т-лимфоциты и моноциты (Рисунок 1). Павлова З. Ш. и соавторы указывают, что миграция нейтрофилов и Т- лимфоцитов в жировую ткань начинается на 3-7 дней раньше, чем макрофагов, количество которых может достигать до 50% всех клеток [85].
По данным Шварца В. существует двунаправленная взаимосвязь между количеством макрофагов в жировой ткани и степенью увеличение массы тела, а снижение экспрессии адипонектина в жировой ткани сопровождается ухудшением чувствительности тканей к инсулину, что ускоряет развитие атеросклеротических ССЗ и СД 2 типа [67].
По данным другой публикации Шварца В. концентрация адипонектина в плазме здоровых женщин составляет 12-30 мкг/мл, мужчин — 8-30 мкг/мл [76].
По данным Павловой З. Ш. и Голодникова И. И. один грамм жировой ткани может содержать 1 105–106 СD34+ - клеток [86].
В литературе отмечено, что CD34+ - клетки способны дифференцироваться в эндотелиоциты, эпителиоциты, гладкоклеточные миоциты, кардиомиоциты, нейроны, клетки нейроглии, клетки костной и хрящевой тканей [87]. К настоящему времени известно около 50 адипоцитокинов, которые влияют на процесс воспаления, гомеостаз глюкозы, метаболизм липидов, свертывание крови, ангиогенез, иммунитет, образование костной ткани, опухолевый рост и т.д.
Таблица 8
КЛАССИФИКАЦИЯ АДИПОКИНОВ
|
Воспалительные адипокины |
Противовоспалительные адипокины |
|
Интерлейкин-6 (атерогенез) |
Адипонектин |
|
ФНО-альфа |
Оментин-1 (защитное действие) |
|
Лептин (окислительный стресс) |
ФНО-ассоциированный белок-9 |
|
Резистин |
Человеческий секретируемый протеин-5 |
Исследования ряда авторов установили, что у лиц с ожирением концентрации интерлейкина-6, интерлейкина-1 и фактора некроза опухолей-альфа в тканях были в несколько раз больше, чем в крови. Кроме того, при ожирении были повышены концентрации ренина и ангиотензинпревращающего фермента [88, 89].
Очевидно, что по мере нарастания массы тела экспрессия компонентов РААС становится выраженным, клиническими проявлениями которой являлись повышение уровня АД и частоты сердечных сокращений. Хроническое воспаление жировой ткани с преобладанием цитокиновых компонентов объясняет факт возрастания встречаемости злокачественных новообразований при ожирении и СД 2-го типа. Указанные патофизиологические сдвиги адипоцитов наиболее выражены в висцеральной жировой ткани. Важным моментом по мнению Manna P. и Jain S. является тот факт, что у мужчин с ожирением окислительный стресс повреждает сперматогенез и является фактором, вызывающим мужское бесплодие [90].
Ниже представляем собственные клинические наблюдения кафедры факультетской терапии им. М. Е. Вольского – М.М. Миррахимова КГМА им. И.К. Ахунбаева (заведующей кафедрой - доктор медицинских наук, профессор, Заслуженный врач Кыргызской Республики Э. М. Миррахимов).
Пациент З., 26 лет (Рисунок 2). Рост 170 кг, вес 108 кг. ИМТ = 37,3 кг/м2. АД 130/80 мм рт. ст., частота сердечных сокращений 136 уд./мин. Пациент — житель городской местности. Жалобы на частые головные боли и наличие эректильной дисфункции. У пациента в числе традиционных факторов риска ССЗ кроме ожирения значилось курение. Из анамнеза стало известно, что пациент за последние 6 месяцев начал прибавлять массу тела, исходно показатель ИМТ был 30,8 кг/м2.
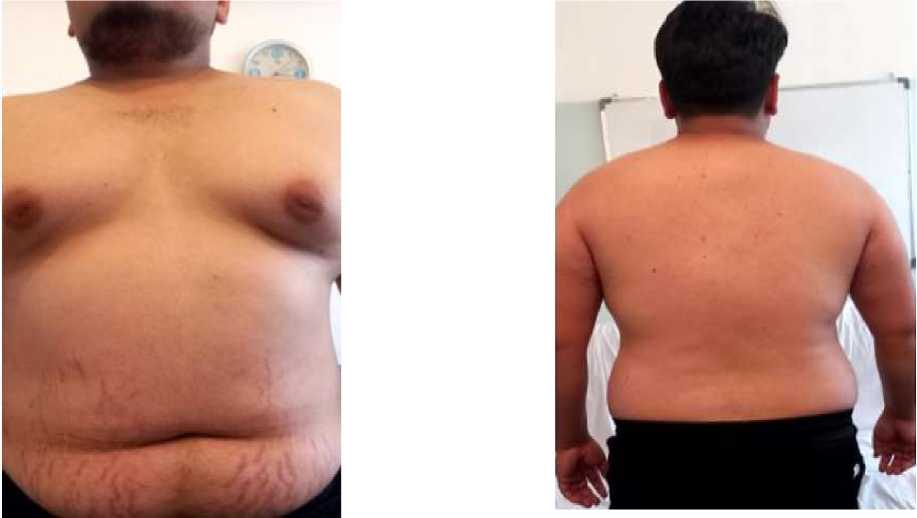
А Б
Рисунок 2. Пациент З., 26 лет. А – вид спереди; Б – вид сзади
Проведено клинико-лабораторные обследование, где в общем анализе крови были обнаружены следующие данные: гемоглобин (Нb) — 169 г/л, гематокрит (Ht) — 52,4%, эритроциты — 6,0х1012/л, цветной показатель (ЦП) — 0,90; Лейкоциты — 9,8×109/л, тромбоциты — 199×109/л, нейтрофилы — 65,3%, палочкоядерные — 4%, сегментоядерные — 82%, лимфоциты — 24,2%, моноциты — 7,1%, эозинофилы — 3,2%.
Общий анализ мочи: относительная плотность — 1028 кг/л (1008-1035), реакция (pH) мочи 5,5 (5,5-6,0), каких-либо патологических изменений в мочевом осадке обнаружено не было.
При биохимическом анализе крови: общий холестерин — 4,32 ммоль/л, ХС-ЛПВП — 1,23 ммоль/л, ХС-ЛПНП — 2,67 ммоль/л, ТГ — 1,31 ммоль/л.
Глюкоза венозной крови натощак — 6.05 ммоль/л (3,89-5,83), общий белок — 72 г/л (64-83), общий билирубин — 8,3 мкмоль/л (3,4-20,5).
Активность печеночных трансаминаз: аланинаминотрансфераза (АлТ) — 48 Ед/л (055), аспартатаминотрансфераза (АсТ) — 22 Ед/л (5-34), сывороточный креатинин — 69,1 мкмоль/л (62-115), расчетная скорость клубочковой фильтрации (рСКФ) по формуле Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI) составила 125 мл/мин/1,73м2.
Показатели пуринового обмена: мочевая кислота сыворотки крови — 6,1 мг/дл (3,5-7,2), мочевая кислота сыворотки крови — 362,95 мкмоль/л (208,2-428,4). Электролиты крови: магний — 0,87 ммоль/л (0,73-1,06), кальций — 2,49 ммоль/л (2,11-2,55), калий — 4,7 ммоль/л (3,4-5,5). Тиреоидный профиль: тироксин (Т4 свободный) — 17,5 пмоль/л (9,0-22,0), тиреотропный гормон (ТТГ) — 3,17 мМЕ/л (0,40-4,00), антитела к тиреоглобулину — 4,36 МЕ/мл (до 4,11).
Паратиреоидный гормон — 55,14 пг/мл (9,5-75). Пролактин — 245 мМЕ/л (53-360).
Общий белок сыворотки крови — 73,1 г/л. Учитывая эректильную дисфункцию, мы исследовали показатели секс-стероидсвязывающего глобулина, содержание которого равнялось 20,11 нмоль/л (10-57).
С целью выявление маркеров субклинического атеросклероза определялись сывороточные уровни СРБ (4,3 мг/л) и цистатина С (0,74 мг/л), рСКФ по цистатину С с использованием формулы Ф. Хоуке составила 106,9 мл/мин/1,73м2.
Оценивался уровень фолиевой кислоты в крови — 2,3 нг/мл (3,1-20,5). Дополнительно у пациента исследовались сывороточные уровни маркеров неспецифического воспаления. Так, содержание лактатдегидрогеназы составило 149 МЕ/л (125-220), ферритина — 109,1 (30400). Уровень витамина Д составил 43,4 нг/мл, цианокобаламина — 326 (180-900), тестостерона — 10,1 (6,0-30,0). Уровень интерлейкина-6 составил 10,24 пг/мл (до 10).
Пациентка А., 46 лет (Рисунок 3). Рост 165 см, вес 108 кг, ИМТ 39,6 кг/м2, жительница городской местности. Жалобы на одышку, неустойчивый стул и бессонница. Из анамнеза: беременностей — 4, рожала самостоятельно, без оперативных вмешательств, беременности протекали без существенных отклонений. При последней беременности родоразрешение происходило путем кесарева сечения.
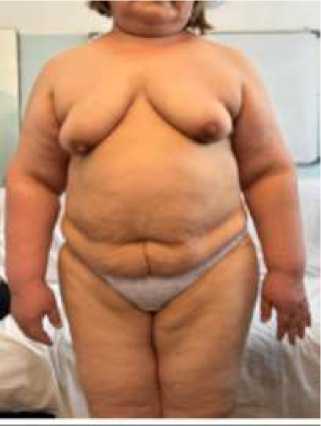
А
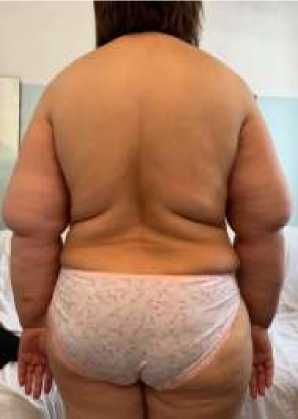
Б
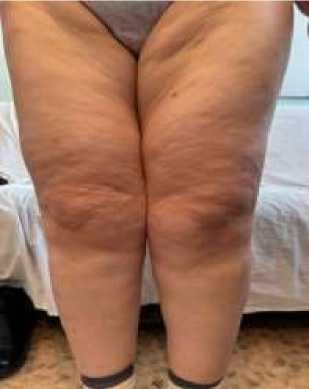
А
Рисунок 3. Пациентка Д., 46 лет. А – вид спереди; Б – вид сзади
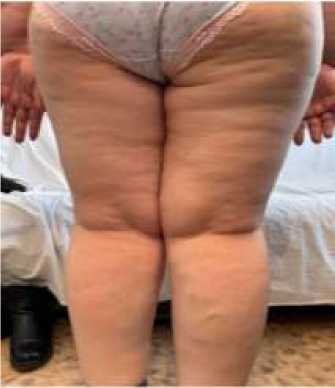
Б
Объективно: АД 140/80 мм рт. ст., частота сердечных сокращений — 82 уд./мин, гемодинамические параметры получены без приема лекарственных препаратов.
При лабораторном исследовании были получены следующие результаты: Hb —110 г/л, Ht — 37%, эритроциты — 4,10х1012/л, ЦП — 0,90, тромбоциты — 218×109/л, лейкоциты — 13,71×109/л, нейтрофилы — 63,07%, палочкоядерные — 4%, сегментоядерные — 82%, лимфоциты — 30%, моноциты — 6%, эозинофилы — 3,2%, скорость оседания эритроцитов (СОЭ) — 14 мм/ч, СРБ — 26,7 мг/л, ревматоидный фактор — 4,0 мг/л (0,00-1,00), сывороточная активность альфа-амилазы — 59 Ед/л (25-125), липаза — 30 Ед/л (8-78), уровень воспалительного цитокина интерлейкина-6 в сыворотке крови составила 7,05 пг/мл (до 10), а концентрация альбумина крови — 45 г/л.
Пациент Б., 56 лет. Рост 165 см, вес 116 кг, ИМТ 42,6 кг/м2. Житель сельской местности. АД 150/90 мм рт. ст., ЧСС — 73 уд./мин. Лекарственные препараты не принимает. Дополнительный факторы сердечно-сосудистого риска — курение и артериальная гипертензия (Рисунок 4).
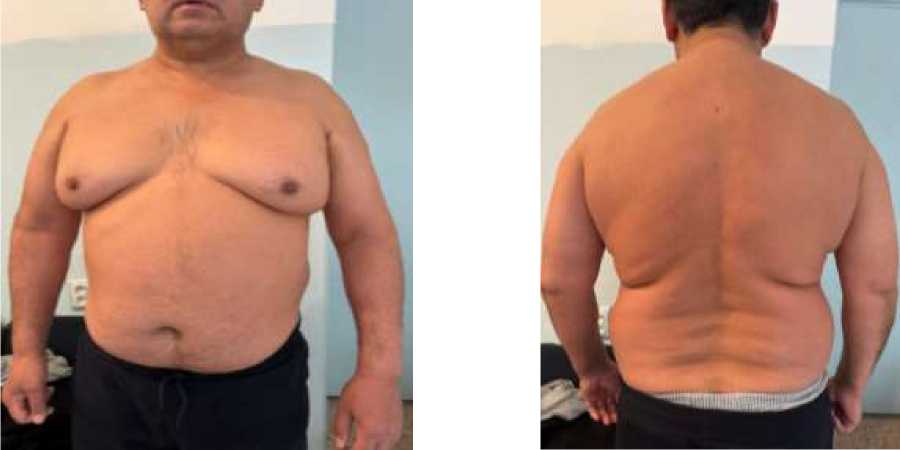
А Б
Рисунок 4. Пациент Б., 56 лет. А – вид спереди; Б – вид сзади
Житель сельской местности. АД 150/90 мм рт. ст., частота сердечных сокращений — 73 уд./мин. Лекарственные средства не принимает. Дополнительный факторы сердечнососудистого риска — курение и артериальная гипертензия.
Пациентка Р., 52 года. Рост 165 см, вес 180 кг, ИМТ 66,1 кг/м2. Пациентка является жительницей городской местности. АД 120/80 мм рт. ст., ЧСС 67 уд./мин.
Лекарственные препараты не принимает (Рисунок 5).
Пациентка З., 64 лет. Рост 169 см, вес 150 кг, ИМТ 52,5 кг/м2, жительница городской местности. АД 150/90 мм рт. ст., частота сердечных сокращений — 73 уд./мин.
Состоится на диспансерном учете по поводу СД 2 типа, в качестве гипогликемической терапии принимает метформин (Рисунок 6).
Электрокардиография выявила признак блокады правой ножки пучка Гиса. При проведении эхокардиографии были получены следующие данные: передне-задний размер левого предсердия — 4,5 см, объем левого предсердие — 57 мл/м2 (до 34), конечный систолический размер левого желудочка — 3,7 см, конечный диастолический размер левого желудочка — 5,4 см, конечный систолический объем левого желудочка — 69 мл, конечный диастолический объем левого желудочка — 124 мл, фракция выброса левого желудочка по Симпсону — 56%, передне-задний размер правого желудочка — 3,8 см, систолическое легочное артериальное давление — 45 мм рт. ст.. На основании которых врач-функционалист сделал заключение. Дилатация правых отделов сердца и левого предсердие. Легочная гипертензия (Рисунок 6).
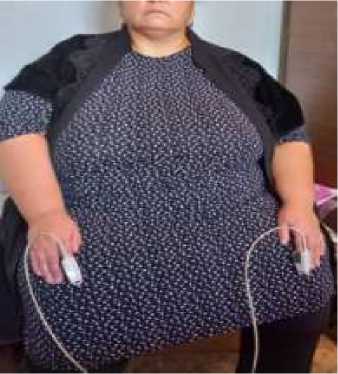
Рисунок 5. Пациентка Р., 52 года
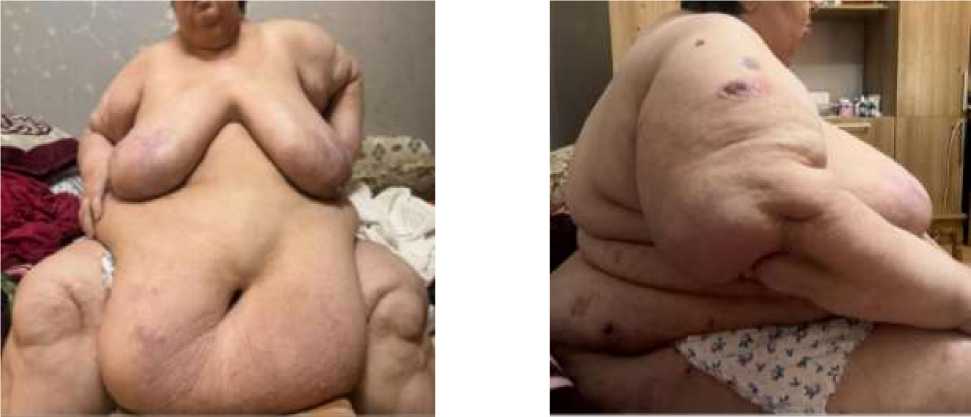
Рисунок 6. Пациентка З., 64 лет. Вид спереди и сбоку
При проведении УЗДГ сосудов нижних конечностей: признаков тромбоза не выявлено, артериальный кровоток на всех уровнях магистральный. Отек подкожной жировой клетчатки обеих нижних конечностей по типу лимфостаза. При ультразвуковом исследовании были выявлены признаки жирового гепатоза, липоматоза поджелудочной железы.
При проведении общего анализа крови были получены следующие результаты: Hb — 92 г/л, Ht — 29,3%, эритроциты — 3,70х1012/л, лейкоциты — 8,07х109/л, лимфоциты — 31,1%, моноциты — 7,41%, эозинофилы — 3,1%, тромбоциты — 359,3х109/л, СОЭ — 60 мм/час. Концентрация бета-2 микроглобулина составила 6,85 мг/л, альбумина — 35 г/л, общего билирубина — 14,3 мкмоль/л, прямого билирубина — 10,0 мкмоль/л, АлТ 40 Ед/л, АсТ 30 Ед/л, гаммаглутаминтранспептидазы — 45 Ед/л, сывороточного креатинина — 264 мкмоль/л, мочевины — 20,7 ммоль/л, рСКФ — 16 мл/мин/1,73м2.
Кроме того были исследованы концентрации интерлейкин-6 — 44,3 пг/мл (до 10), прокальцитонина — 0,528 нг/мл (до 0,05), тропонина — 0,010 нг/мл (0-0,3), натрия — 134 ммоль/л, фосфора — 1,61 ммоль/л, калия — 4,4 ммоль/л, цистатина С — 3,30 мг/л, СРБ — 222,7 мг/л, лактатдегидрогеназы — 286 МЕ/л. Тиреоидный профиль: трийодтиронин (Т3) — менее 0,61 нмоль/л (1,7-2,9), тироксин (Т4) — 66,01 нмоль/л (70,5-119,8), тиреотропный гормон (ТТГ) — 1,9236 мМЕ/мл (0,7-4,17), антитела к тиреоидной пероксидазе — 0,5 МЕ/мл (до 5,61). Пролактин — 544 мМЕ/л (40-600). Липидный профиль: общий холестерин — 4,12 ммоль/л, ХС-ЛПВП — 1,01 ммоль/л, ТГ — 1,57 ммоль/л. ХС-ЛПНП — 2,73 ммоль/л.
Уровни гомоцистеина крови составили 19,86 мкмоль/л (3,4-20,4), фолиевой кислоты — 6,3 нг/мл (3,1-20,5), Д-димера — 4,52 мгFEU/л, паратиреоидного гормона — 76,8 пг/мл (9,575).
Пациент У., 11 лет. Рост 136 см, вес 60 кг, ИМТ 32 кг/м2, житель городской местности. АД 100/70 мм рт. ст., ЧСС — 110 уд./мин.
В общем анализе крови: Hb 127 г/л, Ht 43,21%, эритроциты 5,45х1012/л, цветной показатель 0,90. Тромбоциты 428,4×109/л, лейкоциты 13,71×109/л, нейтрофилы 63,07%, палочки 4%, сегментоядерные 82%, лимфоциты 27,6%, моноциты 6,29%, эозинофилы 3,2%, СОЭ — 20 мм/ч (Рисунок 7).
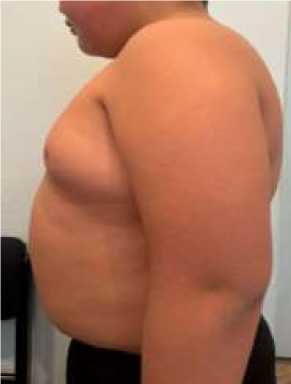
Рисунок 7. Пациент У., 11 лет. Вид с боку

Результаты биохимического анализа крови: глюкоза венозной крови — 6,05 ммоль/л (3,89-5,83), АлТ — 20 Ед/л (0-55), АсТ — 20 Ед/л (5-34), общий белок — 72 г/л (64-83), альбумин — 52 г/л, фибриноген — 4,45 г/л, СРБ — 11,8 мг/л, сывороточный уровень интерлейкина — 6-6,51 пг/мл (до 10), общий билирубин — 8,3 мкмоль/л (3,4-20,5), мочевая кислота — 4,9 мг/дл (3,5-7,2), мочевая кислота — 291,55 мкмоль/л (208,2-428,4), магний — 0,87 ммоль/л (0,73-1,06), кальций — 2,49 ммоль/л (2,11-2,55), калий — 4,7 ммоль/л (3,4-5,5), сывороточный креатинин — 44,1 мкмоль/л (62-115), рСКФ по формулам: Кунахана-Баррата (Counahan-Barratt) — 132.9 мл/мин/1,73м2; Шварца (Schwartz) — 149,6 мл/мин/1,73м2.
Учитывая возраст и характер ожирения нами были исследованы гормоны передней доли гипофиза. В частности, у нашего пациента 11 лет, концентрации адренокортикотропного гормона составила 24,3 пг/мл (6-48), пролактина — 127 мМЕ/л (53-360), трийодтиронина (Т3) — 2,46 нмоль/л (1,7-2,9), тироксина (Т4) — 113,74 нмоль/л (70,5-119,8), тиреотропного гормона (ТТГ) — 1,8491 мМЕ/мл (0,7-4,17), антител к тиреоидной пероксидазе — 0,19 МЕ/мл (до 5,61).
Липидный профиль: общий холестерин — 4,68 ммоль/л, ХС-ЛПВП — 0,91 ммоль/л, ТГ — 1,69 ммоль/л, ХС-ЛПНП — 3,69 ммоль/л. Уровни гомоцистеина крови составил — 7,82 мкмоль/л (3,4-20,4), фолиевой кислоты — 4,0 нг/мл (3,1-20,5), цистатина С — 0,60 мг/л, витамина D (25-гидроксикальциферол) — 24,67 нг/мл (30-100).
Общий анализ мочи: относительная плотность — 1024 кг/л (1008-1035), реакция (pH) — 7,5 (5,5-6,0), каких-либо патологических изменений в мочевом осадке обнаружено не было. По результатам бактериологического посева с мазка из зева патогенной и условнопатогенной микрофлоры не обнаружены.
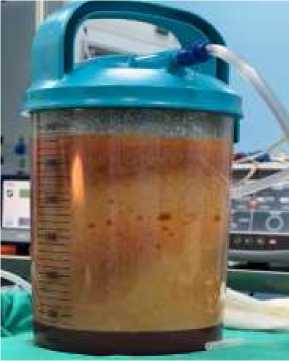
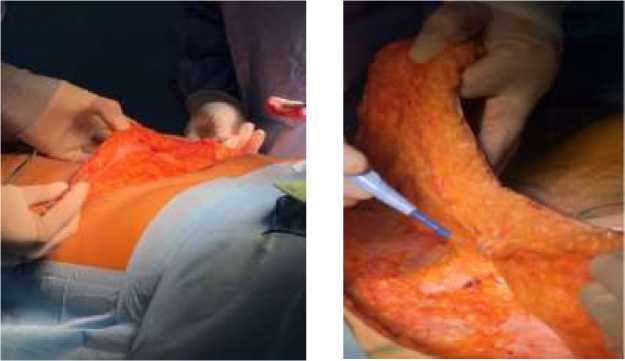
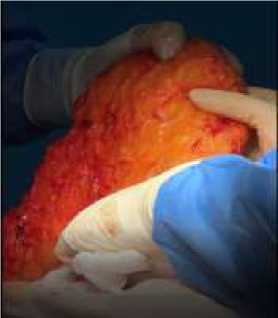
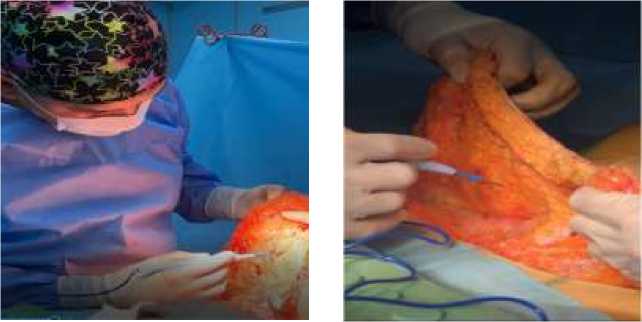
В следующем подразделе статьи мы приводим собственные результаты клинических наблюдений у молодых женщин, которым выполнялась процедура абдоминопластики и (или) липосакции (Рисунок 8, 9,10).
А
Б В
Г
Д
Е
Рисунок 8. Этапы абдоминопластики у различных пациенток с нарушениями жирового обмена. А – выделенный липоаспират; Б – ход кожного разреза; В – разделение лоскута; Г – туннелизация подкожного жирового слоя; Д - работа над подкожной жировой клетчаткой; Е – резекция лоскута
Любое вмешательство, снижающее общий объем жировой ткани, приведет к уменьшению количества висцерального жира и снижает риск системного воспалительного ответа. Следовательно, риск атеросклеротических ССЗ уменьшится.
Результаты множества исследований не оставили сомнений в том, что избыток жировой ткани стимулирует развитие ожирения. Именно переедание и малоподвижный образ жизни запускает начала накопление жировой ткани, в которой и развивается хроническое воспаление.
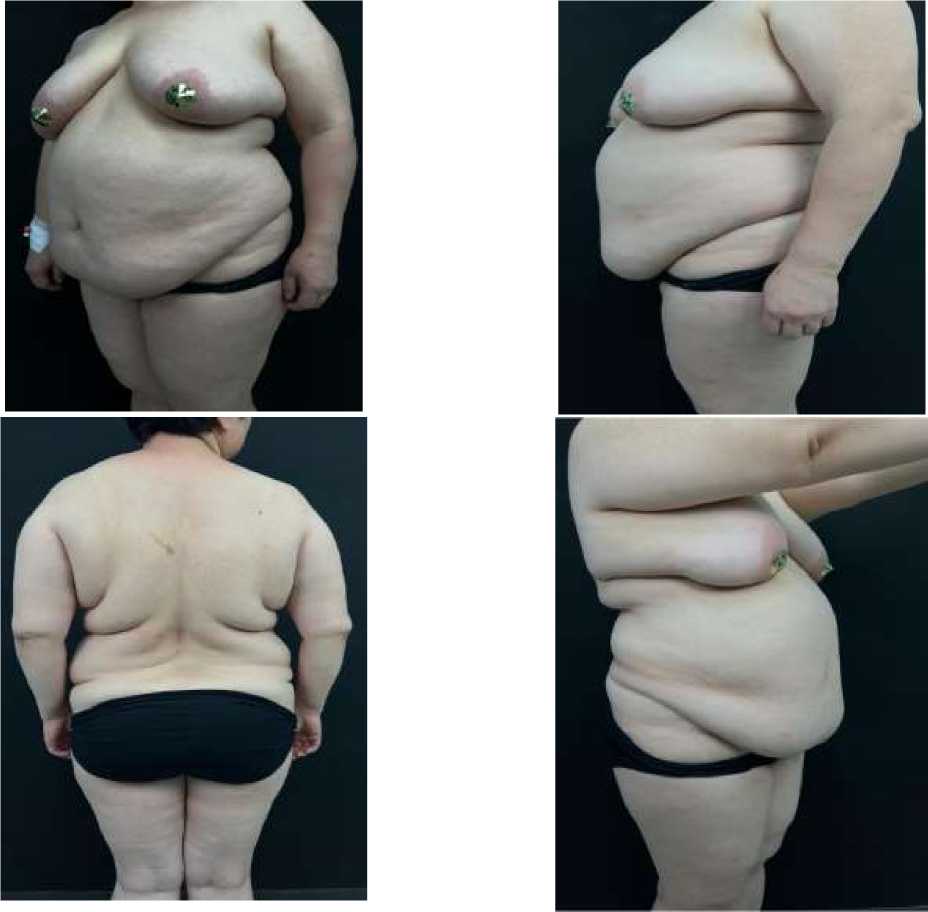
Рисунок 9. Пациентка А., 48 лет до абдоминопластики. Рост 158 см, вес 110 кг, ИМТ 44,0 кг/м2

Рисунок 10. Пациентка А., 48 лет после абдоминопластики. Рост 158 см, вес 90 кг, ИМТ 36,5

Как подчеркивают многие исследователи [1-3, 85], иллюзии, что ожирение — это косметический дефект, с которым можно и легко справиться с помощью липосакции и (или) бариатрическими операциями, либо усилием воли человека считается уже утраченными.
Вновь хочется подчеркнуть, что коррекция ожирения и ее фенотипов должно быть направлено на его «исцеление», а не на «истребление» или «истощение» адипоцитов.
Подытоживая результаты литературных и собственных клинических данных, можно отметить, что ожирение представляет собой многофакторное и мультисистемное хроническое заболевание.
При ожирении, ведущую роль в возникновении ассоциированных заболеваний играет воспалительный статус в жировой ткани. У лиц с ожирением жировая ткань претерпевают ряд последовательных патофизиологических изменений. В общей популяции людей ожирение служит маркером повышенного рено-кардио-метаболического риска. В этой связи проведение своевременных комплексных профилактических мероприятий до развития морфофункциональных изменений в жировой ткани (Рисунок 11).
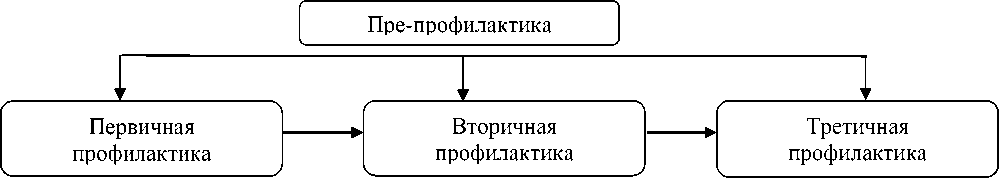
Рисунок 11. Этапы профилактики ожирение и ассоциированные с ними заболевания
Список литературы Ожирение в XXI веке. Распространенность, фенотипы, варианты течения и последствия
- Nasaif H., Alaradi M., Hammam R. Prevalence of overweight and obesity among nurses in Bahrain: A cross‐sectional study // Nursing Open. 2024. V. 11. №1. P. e2090. https://doi.org/10.1002/nop2.2090
- Phelps N.H., Singleton R.K., Zhou B., Heap R.A., Mishra A., Bennett J.E., Barbagallo C.M. NCD Risk Factor Collaboration (NCD-RisC). Worldwide trends in underweight and obesity from 1990 to 2022: a pooled analysis of 3663 population-representative studies with 222 million children, adolescents, and adults // Lancet. 2024 С. S0140-6736 (23) 02750-2. https://doi.org/10.1016/S0140-6736(23)02750-2
- Сухопарова Е. П., Хрусталёва И. Э., Эллиниди В. Н. Влияние исходного состояния подкожной жировой клетчатки пациентов с избыточной массой тела и ожирением на развитие осложнений в послеоперационном периоде // Вопросы реконструктивной и пластической хирургии. 2024. Т. 26. №4. С. 58-66. https://doi.org/10.52581/1814-1471/87/06
- Драпкина О. М., Елиашевич С. О., Шепель Р. Н. Ожирение как фактор риска хронических неинфекционных заболеваний // Российский кардиологический журнал. 2016. №6 (134). С. 73-79. EDN: WCKPEV. https://doi.org/10.15829/1560-4071-2016-6-73-79
- Wang Y. C., McPherson K., Marsh T., Gortmaker S. L., Brown M. Health and economic burden of the projected obesity trends in the USA and the UK // The Lancet. 2011. V. 378. №9793. P. 815-825. https://doi.org/10.1016/S0140-6736(11)60814-3
- Al-Sabah S., ElShamy A., Jois S., Low K., Gras A., Gulnar E. P. The economic impact of obesity in Kuwait: A micro-costing study evaluating the burden of obesity-related comorbidities // Journal of Medical Economics. 2023. V. 26. №1. P. 1368-1376. https://doi.org/10.1080/13696998.2023.2265721
- Дедов И. И., Мельниченко Г. А., Шестакова М. В., Трошина Е. А., Мазурина Н. В., Шестакова Е. А., Фадеев В. В. Национальные клинические рекомендации по лечению морбидного ожирения у взрослых. 3-ий пересмотр (лечение морбидного ожирения у взрослых) // Ожирение и метаболизм. 2018. Т. 15. №1. С. 53-70. EDN: OUJNNF. https://doi.org/10.14341/omet2018153-70
- Standards Committee, American Society for Bariatric Surgery. Guidelines for reporting results in bariatric surgery // Obesity Surgery. 1997. V. 7. №6. P. 521-522. https://doi.org/10.1381/096089297765555322
- Poirier P. Cardiologists and abdominal obesity: lost in translation? // Heart. 2009. V. 95. №13. P. 1033-1035.
- Garvey W. T., Garber A. J., Mechanick J. I., Bray G. A., Dagogo-Jack S., Einhorn D., Umpierrez G. American Association of Clinical Endocrinologists and American College of Endocrinology position statement on the 2014 advanced framework for a new diagnosis of obesity as a chronic disease // Endocrine Practice. 2014. V. 20. №9. P. 977-989. https://doi.org/10.4158/ep14280.ps
- Дедов И. И., Шестакова М. В., Мельниченко Г. А., Мазурина Н. В., Андреева Е. Н., Бондаренко И. З., Шереметьева Е. В. Междисциплинарные клинические рекомендации «Лечение ожирения и коморбидных заболеваний» // Ожирение и метаболизм. 2021. Т. 18. №1. С. 5-99. EDN: AHSBSE. https://doi.org/10.14341/omet12714
- Badheka A. O., Rathod A., Kizilbash M. A., Garg N., Mohamad T., Afonso L., Jacob S. Influence of obesity on outcomes in atrial fibrillation: yet another obesity paradox // The American journal of medicine. 2010. V. 123. №7. P. 646-651. https://doi.org/10.1016/j.amjmed.2009.11.026
- Шляхто Е. В., Недогода С. В., Конради А. О., Баранова Е. И., Фомин В. В., Верткин А. Л., Чумакова Г. А. Концепция новых национальных клинических рекомендаций по ожирению // Российский кардиологический журнал. 2016. №4 (132). С. 7-13. EDN: VUYIUB. https://doi.org/10.15829/1560-4071-2016-4-7-13
- Gallagher D., Heymsfield S. B., Heo M., Jebb S. A., Murgatroyd P. R., Sakamoto Y. Healthy percentage body fat ranges: an approach for developing guidelines based on body mass index // The American journal of clinical nutrition. 2000. V. 72. №3. P. 694-701. https://doi.org/10.1093/ajcn/72.3.694
- Дедов И. И., Мокрышева Н. Г., Мельниченко Г. А., Трошина Е. А., Мазурина Н. В., Ершова Е. В., Яшков Ю. И. Ожирение // Consilium Medicum. 2021. V. 23. №4. P. 311-325. EDN: GYUVLJ. https://doi.org/10.26442/20751753.2021.4.200832
- Драпкина О. М., Концевая А. В., Калинина А. М., Авдеев С. Н., Агальцов М. В., Александрова Л. М., Явелов И. С. Профилактика хронических неинфекционных заболеваний в Российской Федерации. Национальное руководство 2022 // Кардиоваскулярная терапия и профилактика. 2022. Т. 21. №4. С. 5-232. EDN: DNBVAT. https://doi.org/10.15829/1728-8800-2022-3235
- Шишкова В. Н., Адашева Т. В. Актуальность скрининга когнитивных и психоэмоциональных нарушений у пациентов с метаболическим синдромом и инсулинорезистентностью // Consilium Medicum. 2022. Т. 24. №4. С. 251-254. EDN: RAZMXS. https://doi.org/10.26442/20751753.2022.4.201681
- Heymsfield S. B., Wadden T. A. Mechanisms, pathophysiology, and management of obesity // New England Journal of Medicine. 2017. V. 376. №3. P. 254-266. https://doi.org/10.1056/NEJMra1514009
- Yeo G. S. H., Heisler L. K. Unraveling the brain regulation of appetite: lessons from genetics // Nature neuroscience. 2012. V. 15. №10. P. 1343-1349. https://doi.org/10.1038/nn.3211
- Кочетков А. И., Остроумова О. Д., Стародубова А. В., Остроумова Т. М., Бондаренко Д. А. Взаимосвязь гиперсимпатикотонии, ожирения и инсулинрезистентности // Рациональная фармакотерапия в кардиологии. 2019. Т. 15. №2. С. 230-243. EDN: JHWBJA. https://doi.org/10.20996/1819-6446-2019-15-2-230-243
- Остроумова О. Д., Клепикова М. В., Плотникова Н. А., Гусенбекова Д. Г. Лечение инсулинорезистентности у пациента с ожирением и хронической сердечной недостаточностью // Эндокринология: Новости. Мнения. Обучение. 2023. Т. 12. №2 (43). С. 95-100. https://doi.org/10.33029/2304-9529-2023-12-2-95-100
- Джумагулова А. С., Полупанов А. Г., Халматов А. Н., Алтымышева А. Т., Маматов А. У., Романова Т. А. Гендерные и этнические особенности распространенности ожирения среди жителей малых городов и сельской местности Кыргызской Республики (по данным исследования" Интерэпид") // Кардиологический вестник. 2019. Т. 14. №2. С. 61-66. EDN: SHWUFE. https://doi.org/10.17116/Cardiobulletin20191402161
- Рахимов Б. Б. Особенности заболеваемости детей и подростков Республики Узбекистан, страдающих ожирением //Гигиена и санитария. – 2017. – Т. 96. – №. 3. – С. 274-277. EDN: YHSWPX. https://doi.org/10.18821/0016-9900-2017-96-3-274-277
- Адиева М. К., Аукенов Н. Е., Казымов М. С. Распространенность и факторы риска ожирения среди подростков. обзор литературы // Наука и здравоохранение. 2021. №1. С. 21-29. https://doi.org/10.34689/SH.2021.23.1.003
- Баланова Ю. А., Шальнова С. А., Деев А. Д., Имаева А. Э., Концевая А. В., Муромцева Г. А., Шалаев С. В. Ожирение в российской популяции-распространенность и ассоциации с факторами риска хронических неинфекционных заболеваний // Российский кардиологический журнал. 2018. №6. С. 123-130. EDN: XSLTTN. https://doi.org/10.15829/1560-4071-2018-6-123-130
- Chen K., Shen Z., Gu W., Lyu Z., Qi X., Mu Y. Prevalence of obesity and associated complications in China: A cross‐sectional, real‐world study in 15.8 million adults // Diabetes, Obesity and Metabolism. 2023. V. 25. №11. P. 3390-3399. https://doi.org/10.1111/dom.15238
- Sadali U. B., Kamal B. N., Park J., Chew, H. S. J., & Devi, M. K. The global prevalence of overweight and obesity among nurses: A systematic review and meta‐analyses // Journal of Clinical Nursing. 2023. V. 32. №23-24. P. 7934-7955. https://doi.org/10.1111/jocn.16861
- Ekpor E., Akyirem S., Adade Duodu P. Prevalence and associated factors of overweight and obesity among persons with type 2 diabetes in Africa: a systematic review and meta-analysis // Annals of Medicine. 2023. V. 55. №1. P. 696-713. https://doi.org/10.1080/07853890.2023.2182909
- Zhuang H., Wang L., Wang F., Wang Y., Tang G., Zhao H. Prevalence of overweight/obesity and related factors in Keerqin District, Tongliao City: A cross-sectional study // Plos one. 2023. V. 18. №8. P. e0282414. https://doi.org/10.1371/journal.pone.0282414
- Wang J. S., Xia P. F., Ma M. N., Li Y., Geng T. T., Zhang Y. B., Pan A. Trends in the prevalence of metabolically healthy obesity among US adults, 1999-2018 // JAMA Network Open. 2023. V. 6. №3. P. e232145-e232145. https://doi.org/10.1001/jamanetworkopen.2023.2145
- Panera N., Mandato C., Crudele A., Bertrando S., Vajro P., Alisi A. Genetics, epigenetics and transgenerational transmission of obesity in children // Frontiers in endocrinology. 2022. V. 13. P. 1006008. https://doi.org/10.3389/fendo.2022.1006008
- Goodarzi M. O. Genetics of obesity: what genetic association studies have taught us about the biology of obesity and its complications // The lancet Diabetes & endocrinology. 2018. V. 6. №3. P. 223-236. https://doi.org/10.1016/S2213-8587(17)30200-0
- Young K. L., Graff M., Fernandez-Rhodes L., North K. E. Genetics of obesity in diverse populations // Current diabetes reports. 2018. V. 18. P. 1-10. https://doi.org/10.1007/s11892-018-1107-0
- Santos I. C., de Paula R., Perli V. A. S., de Souza Marques D. C., Cordova N. M., Silva B. F., Branco B. H. M. Effects of multi-disciplinary family interventions versus isolated interventions in psychosocial and behavioral pairs of overweight adolescents: a pragmatic trial // Sport Sciences for Health. 2024. P. 1-9. https://doi.org/10.1007/s11332-023-01162-9
- Guh D. P., Zhang W., Bansback N., Amarsi Z., Birmingham C. L., Anis A. H. The incidence of co-morbidities related to obesity and overweight: a systematic review and metaanalysis // BMC public health. 2009. V. 9. P. 1-20. https://doi.org/10.1186/1471-2458-9-88
- Нетребенко О. К. Ожирение у детей: истоки проблемы и поиски решений // Педиатрия. Журнал им. ГН Сперанского. 2011. Т. 90. №6. С. 104-113. EDN: OJDAOJ.
- Roseboom T. J., van der Meulen J. H., Osmond C., Barker D. J., Ravelli A. C., Bleker O. P. Plasma lipid profiles in adults after prenatal exposure to the Dutch famine // The American journal of clinical nutrition. 2000. V. 72. №5. P. 1101-1106. https://doi.org/10.1093/ajcn/72.5.1101
- Дубровская М. И., Володина И. И., Мухина Ю. Г. Причины нарушения пищевого поведения у детей с поражениями пищевода и меры профилактики // Вопросы современной педагогики. 2009. Т. 4. С. 125-129.
- Gluckman P. D., Hanson M. A., Low F. M. The role of developmental plasticity and epigenetics in human health // Birth Defects Research Part C: Embryo Today: Reviews. 2011. Т. 93. №1. С. 12-18. https://doi.org/10.1002/bdrc.20198
- Primeau V., Coderre L., Karelis A. D., Brochu M., Lavoie M. E., Messier V., Rabasa- Lhoret R. Characterizing the profile of obese patients who are metabolically healthy // International journal of obesity. 2011. V. 35. №7. P. 971-981. https://doi.org/10.1038/ijo.2010.216
- Blüher M. The distinction of metabolically ‘healthy’from ‘unhealthy’obese individuals // Current opinion in lipidology. 2010. V. 21. №1. P. 38-43. https://doi.org/10.1097/MOL.0b013e3283346ccc
- Sims E. A. H., Berchtold P. Obesity and hypertension: mechanisms and implications for management // Jama. 1982. V. 247. №1. P. 49-52. https://doi.org/10.1001/jama.1982.03320260033025
- Berchtold P., Sims E. A., Horton E. S., Berger M. Obesity and hypertension: epidemiology, mechanisms, treatment // Biomedicine & Pharmacotherapy = Biomedecine & Pharmacotherapie. 1983. V. 37. №6. P. 251-258.
- Bray G. A. Obesity in perspective. 1975.
- Conway B., Rene A. Obesity as a disease: no lightweight matter // Obesity reviews. 2004. V. 5. №3. P. 145-151. https://doi.org/10.1111/j.1467-789X.2004.00144.x
- Rey-López J. P., De Rezende L. F., Pastor-Valero M., Tess B. H. The prevalence of metabolically healthy obesity: a systematic review and critical evaluation of the definitions used // Obesity reviews. 2014. V. 15. №10. P. 781-790. https://doi.org/10.1111/obr.12198
- Романцова Т. И., Островская Е. В. Метаболически здоровое ожирение: дефиниции, протективные факторы, клиническая значимость // Альманах клинической медицины. 2015. №S1. С. 75-86.
- Luo D., Liu F., Li X., Yin D., Lin Z., Liu H., Jia W. Comparison of the effect of ‘metabolically healthy but obese’and ‘metabolically abnormal but not obese’phenotypes on development of diabetes and cardiovascular disease in Chinese // Endocrine. 2015. V. 49. P. 130-138. https://doi.org/10.1007/s12020-014-0444-2
- Hamer M., Stamatakis E. Metabolically healthy obesity and risk of all-cause and cardiovascular disease mortality // The Journal of Clinical Endocrinology & Metabolism. 2012. V. 97. №7. P. 2482-2488. https://doi.org/10.1210/jc.2011-3475
- Jais A., Einwallner E., Sharif O., Gossens K., Lu T. T. H., Soyal S. M., Esterbauer H. Heme oxygenase-1 drives metaflammation and insulin resistance in mouse and man // Cell. 2014. V. 158. №1. P. 25-40.
- Xu X. J., Gauthier M. S., Hess D. T., Apovian C. M., Cacicedo J. M., Gokce N., Ruderman N. B. Insulin sensitive and resistant obesity in humans: AMPK activity, oxidative stress, and depot-specific changes in gene expression in adipose tissue // Journal of lipid research. 2012. V. 53. №4. P. 792-801. https://doi.org/10.1194/jlr.P022905
- Зимина С. Н., Гончарова Н. Н., Негашева М. А. Изменчивость морфологических признаков под влиянием городской среды у мужчин и женщин // Вестник Московского университета. Серия 23. Антропология. 2019. №2. С. 15-25. EDN: XDBNRF. https://doi.org/10.32521/2074-8132.2019.2.015-025
- Зрютина А. В., Максинев Д. В., Фролова Е. А., Низовибатько О. Б., Брыксина Е. С. Инновационные проблемы морфологии человека // Медицина. Социология. Философия. Прикладные исследования. 2023. №5. С. 62-67.
- Васильев В. С., Мантурова Н. Е., Васильев С. А., Терюшкова Ж. И. Биологическая характеристика жировой ткани // Пластическая хирургия и эстетическая медицина. 2019. №2. С. 33-42. EDN: FFFVTP. https://doi.org/10.17116/plast.hirurgia201902133
- Кокшарова Е. О., Майоров А. Ю., Шестакова М. В., Дедов И. И. Метаболические особенности и терапевтический потенциал бурой и «бежевой» жировой ткани // Сахарный диабет. 2014. №4. С. 5-15. https://doi.org/10.14341/DM201445-15
- Амлаев К. Р., Блинкова Л. Н., Дахкильгова Х. Т. Ожирение: современный взгляд на проблему // Vrach (Doctor). 2020. Т. 31. №3. https://doi.org/10.29296/25877305-2020-03-01
- Grover S. A., Kaouache M., Rempel P., Joseph L., Dawes M., Lau D. C., Lowensteyn I. Years of life lost and healthy life-years lost from diabetes and cardiovascular disease in overweight and obese people: a modelling study // The lancet Diabetes & endocrinology. 2015. V. 3. №2. P. 114-122. https://doi.org/10.1016/S2213-8587(14)70229-3
- Жидкова Е. А., Оранская А. Н., Калинин М. Р., Гуревич К. Г. Ассоциация плазменных уровней тестостерона и витамина D с абдоминальным ожирением и курением. Пилотное исследование // Медицина труда и промышленная экология. 2019. Т. 59. №4. С. 219-222. EDN: DALEDD. https://doi.org/10.31089/1026-9428-2019-59-4-219-222
- Осадчук Л. В., Попова А. В., Туманик О. В., Суботялов М. А., Айзман Р. И. Андрогенный дефицит у мужчин с избыточной массой тела и ожирением // Проблемы репродукции. 2012. №4. С. 76-79. EDN: PIVFWN.
- Hardy O. T., Perugini R. A., Nicoloro S. M., Gallagher-Dorval K., Puri V., Straubhaar J., Czech M. P. Body mass index-independent inflammation in omental adipose tissue associated with insulin resistance in morbid obesity // Surgery for Obesity and Related Diseases. 2011. V. 7. №1. P. 60-67. https://doi.org/10.1016/j.soard.2010.05.013
- Xiao Y., Liu D., Cline M. A., Gilbert E. R. Chronic stress, epigenetics, and adipose tissue metabolism in the obese state // Nutrition & metabolism. 2020. V. 17. P. 1-16. https://doi.org/10.1186/s12986-020-00513-4
- Каде А. Х., Чабанец Е. А., Занин С. А., Поляков П. П. Дисфункция жировой ткани (адипозопатия) как основной механизм метаболического синдрома // Вопросы питания. 2022. Т. 91. №1 (539). С. 27-36. EDN: SFCEWR. https://doi.org/10.33029/0042-8833-2022-91-1-27-36
- Weisberg S. P., McCann D., Desai M., Rosenbaum M., Leibel R. L., Ferrante A. W. Obesity is associated with macrophage accumulation in adipose tissue // The Journal of clinical investigation. 2003. V. 112. №12. P. 1796-1808. https://doi.org/10.1172/JCI19246
- Tchernof A., Després J. P. Pathophysiology of human visceral obesity: an update // Physiological reviews. 2013. https://doi.org/10.1152/physrev.00033.2011
- Wynn T. A. Type 2 cytokines: mechanisms and therapeutic strategies // Nature Reviews Immunology. 2015. V. 15. №5. P. 271-282. https://doi.org/10.1038/nri3831
- Шатова О. П., Заболотнева А. А., Шестопалов А. В. Современное понимание молекулярных механизмов адипогенеза и пластичности жировой ткани // Успехи современной биологии. 2021. Т. 141. №5. С. 428-442. EDN: UCGLKZ. https://doi.org/10.31857/S0042132421050082
- Шварц В. Воспаление жировой ткани. Часть 2. Патогенетическая роль при сахарном диабете 2-го типа // Проблемы эндокринологии. 2009. Т. 55. №5. С. 43-48. EDN: VPXPHQ. https://doi.org/10.14341/probl200955543-48
- Skiba D. S., Nosalski R., Mikolajczyk T., Olszanecki R., Jawien J., Rios F., Guzik T. J. Ang-(1-7) non-peptide mimetic (AVE0991) prevents atherogenesis in ApoE-/-mice by inhibiting perivascular macrophage infiltration and activation // Atherosclerosis. 2015. V. 241. №1. P. e10-e11. https://doi.org/10.1016/j.atherosclerosis.2015.04.054
- Marcelin G., Ferreira A., Liu Y., Atlan M., Aron-Wisnewsky J., Pelloux V., Clément K.A PDGFRα-mediated switch toward CD9high adipocyte progenitors controls obesity-induced adipose tissue fibrosis // Cell metabolism. 2017. V. 25. №3. P. 673-685.
- Min S. Y., Learnard H., Kant S., Gealikman O., Rojas-Rodriguez R., DeSouza T., Craige S. M. Exercise rescues gene pathways involved in vascular expansion and promotes functional angiogenesis in subcutaneous white adipose tissue // International Journal of Molecular Sciences. 2019. V. 20. №8. P. 2046. https://doi.org/10.3390/ijms20082046
- Knuth C. M., Barayan D., Lee J. H., Auger C., de Brito Monteiro L., Ricciuti Z., Jeschke M. G. Subcutaneous white adipose tissue independently regulates burn-induced hypermetabolism via immune-adipose crosstalk // Cell reports. 2024. V. 43. №1.
- Soskic M. B., Zakic T., Korac A., Korac B., Jankovic A. Metabolic remodeling of visceral and subcutaneous white adipose tissue during reacclimation of rats after cold // Applied Physiology, Nutrition, and Metabolism. 2024. https://doi.org/10.1139/apnm-2023-0448
- Медведев Л. Н., Елсукова Е. И. Бурая жировая ткань: молекулярные основы регулируемого термогенеза. Красноярск: Амальгама, 2002. 528 с.
- Афанасьев Ю. И., Колодезникова Е. Д. Бурая жировая ткань. Иркутск: ИГУ, 1995.184 с.
- Illouz Y. G., Sterodimas A. (ed.). Adipose stem cells and regenerative medicine. – Springer Science & Business Media, 2011.
- Шварц В. Жировая ткань как эндокринный орган // Проблемы эндокринологии. 2009. Т. 55. №1. С. 38-43. https://doi.org/10.14341/probl200955138-43
- Кокшарова Е. О., Майоров А. Ю., Шестакова М. В., Дедов И. И. Метаболические особенности и терапевтический потенциал бурой и «бежевой» жировой ткани // Сахарный диабет. 2014. №4. С. 5-15. https://doi.org/10.14341/DM201445-15
- Kado T., Nishimura A., Tobe K. History and future perspectives of adipose tissue macrophage biology // Frontiers in Pharmacology. 2024. V. 15. P. 1373182. https://doi.org/10.3389/fphar.2024.1373182
- Navarro-Perez J., Carobbio S. Adipose tissue-derived stem cells, in vivo and in vitro models for metabolic diseases // Biochemical Pharmacology. 2024. P. 116108. https://doi.org/10.1016/j.bcp.2024.116108
- Medina A., Bruno J., Alemán J. O. Metabolic flux analysis in adipose tissue reprogramming // Immunometabolism. 2024. V. 6. №1. P. e00039. https://doi.org/10.1097/IN9.0000000000000039
- Степанчук А. П. Морфология жировой ткани человека // Актуальні проблеми сучасної медицини: Вісник української медичної стоматологічної академії. 2020. Т. 20. №2 (70). С. 171-175. https://doi.org/10.31718/2077-1096.20.2.171
- Трактуев Д. О., Парфенова Е. В., Ткачук В. А., Марч К. Л. Стромальные клетки жировой ткани-пластический тин клеток, обладающих высоким терапевтическим потенциалом // Цитология. 2006. Т. 48. №2. С. 83-94. EDN: IJNWUH.
- Kang S. K., Lee D. H., Bae Y. C., Kim H. K., Baik S. Y., Jung J. S. Improvement of neurological deficits by intracerebral transplantation of human adipose tissue-derived stromal cells after cerebral ischemia in rats // Experimental neurology. 2003. V. 183. №2. P. 355-366. https://doi.org/10.1016/S0014-4886(03)00089-X
- Учасова Е. Г., Груздева О. В., Дылева Ю. А., Белик Е. В., Барбараш О. Л. Роль иммунных клеток в развитии дисфункции жировой ткани при сердечно-сосудистых заболеваниях // Российский кардиологический журнал. 2019. №4. С. 92-98. EDN: SYRQRM. https://doi.org/10.15829/1560-4071-2019-4-92-98
- Павлова З. Ш., Голодников И. И. Ожирение= воспаление. Патогенез. Чем это грозит мужчинам? // Медицинский вестник юга России. 2020. Т. 11. №4. С. 6-23. EDN: QSICYR. https://doi.org/10.21886/2219-8075-2020-11-4-6-23
- Zuk P. A., Zhu M., Ashjian P., De Ugarte D. A., Huang J. I., Mizuno H., Hedrick M. H. Human adipose tissue is a source of multipotent stem cells // Molecular biology of the cell. 2002. V. 13. №12. P. 4279-4295. https://doi.org/10.1091/mbc.e02-02-0105
- Мяделец О. Д., Мяделец В. О., Соболевская И. С., Кичигина Т. Н. Белая и бурая жировые ткани: взаимодействие со скелетной мышечной тканью // Вестник Витебского государственного медицинского университета. 2014. Т. 13. №5. С. 32-44. EDN: TFFVDV
- Engeli S., Schling P., Gorzelniak K., Boschmann M., Janke J., Ailhaud G., Sharma A. M. The adipose-tissue renin–angiotensin–aldosterone system: role in the metabolic syndrome? // The international journal of biochemistry & cell biology. 2003. V. 35. №6. P. 807-825. https://doi.org/10.1016/S1357-2725(02)00311-4
- Goossens G. H., Blaak E. E., Van Baak M. A. Possible involvement of the adipose tissue renin‐angiotensin system in the pathophysiology of obesity and obesity‐related disorders // Obesity Reviews. 2003. V. 4. №1. P. 43-55. https://doi.org/10.1046/j.1467-789X.2003.00091.x
- Manna P., Jain S. K. Obesity, oxidative stress, adipose tissue dysfunction, and the associated health risks: causes and therapeutic strategies // Metabolic syndrome and related disorders. 2015. V. 13. №10. P. 423-444. https://doi.org/10.1089/met.2015.009


