Практические рекомендации по диагностике и лечению фебрильной нейтропении
Автор: Д. Д. Сакаева, К. Е. Борисов, И. С. Булавина, Л. М. Когония, И. А. Курмуков, Р. В. Орлова, М. М. Шабаева
Журнал: Злокачественные опухоли @malignanttumors
Статья в выпуске: 3S2-2 т.11, 2021 года.
Бесплатный доступ
Поддерживающая терапия, противоопухолевая терапия, нежелательное явление, фебрильная нейтропения, антибиотикотерапия, колониестимулирующие факторы
Короткий адрес: https://sciup.org/140260197
IDR: 140260197 | DOI: 10.18027/2224-5057-2021-11-3s2-39
Текст статьи Практические рекомендации по диагностике и лечению фебрильной нейтропении
Фебрильная нейтропения (ФН) — неотложное состояние, опасное нежелательное явление противоопухолевой терапии, ведущее к увеличению общей летальности и возрастанию расходов на лечение онкологических больных. При современном лекарственном противоопухолевом лечении развитие ФН прогнозируется у 7,9–11,7% пациентов с атрибутивной летальностью до 11%.
ФН диагностируется в том случае, когда у пациента с нейтропенией развивается фебрильная лихорадка (D70 по МКБ-10). Под нейтропенией понимают уровень нейтрофилов периферической крови ≤500 клеток в мкл, либо ≤1000 клеток в мкл, если в течение следующих 2 суток вероятно их снижение до ≤500 клеток в мкл. В исключительных случаях недоступности определения лейкоцитарной формулы ориентиром может служить количество лейкоцитов ≤1000 клеток в мкл.
Фебрильная лихорадка подразумевает хотя бы однократное повышение температуры тела, эквивалентное ≥38,3°C при измерении во рту или прямой кишке (соответствует ≥38,1°C при измерении в подмышечной впадине), либо повышение температуры тела, эквивалентное ≥38,0°C при измерении во рту или прямой кишке (соответствует ≥37,8°C при измерении в подмышечной впадине), сохраняющееся в течение ≥1 часа.
В 90% случаев основной причиной ФН у пациентов с солидными опухолями является бактериальная инфекция. Эмпирическая терапия всегда должна быть направлена на элиминацию бактериальной инфекции.
1. ДИАГНОСТИКА И ОЦЕНКА РИСКОВ НЕБЛАГОПРИЯТНОГО РАЗВИТИЯ ФН
Обязательное обследование при ФН, направленное на оценку тяжести состояния и определение причин лихорадки, включает:
-
• опрос, осмотр и полное физикальное обследование пациента;
-
• общеклинический анализ крови с определением лейкоцитарной формулы;
-
• биохимическое исследование крови с определением глюкозы, креатинина, АЛТ, альбумина, натрия и калия;
-
• бактериологическое исследование крови из периферической вены (исследование под
разумевает одновременное использование 2-х сред обогащения, аэробной и анаэробной). Если во время развития ФН у пациента уже имеется сосудистый доступ, кровь на стерильность берется и через него (если сосудистый доступ многопросветный, то через каждый отдельный просвет), одновременно с кровью из периферической вены и аналогичным образом.
Необходимость и объем дополнительных исследований определяется врачом в соответствии с данными анамнеза, выявляемыми симптомами, доступностью отдельных методов исследования. При наличии лабораторных возможностей, особенно в период сезонного роста заболеваемости ОРВИ, целесообразно исследование мазков из носо- и ротоглотки на вирусные антигены наиболее частых возбудителей (как правило, методом флюоресцирующих антител). В соответствии с действующими локальными или временными правилами обязательной может быть проверка и на иные инфекции: во время работы над настоящими рекомендациями, например, это исследование мазков из носо- и ротоглотки на наличие вирусной РНК SARS-CoV-2 (методом ПЦР).
При тяжелом общем состоянии пациента показана экстренная госпитализация и дальнейшее лечение в условиях круглосуточного стационара. В остальных случаях оценивается наличие факторов риска неблагоприятного развития ФН. С этой целью используются два прогностических индекса, MASCC и CISNE, позволяющие ранжировать пациентов в группы различного риска. Тяжелое течение заболевания предполагается при индексе риска MASCC <21 или CISNE ≥3 (табл. 1,2).
Таблица 1. Шкала MASCC-score и интерпретация результата
|
Показатель и критерий его оценки |
Балл |
|
Общая выраженность симптомов ФН (сепсиса): нет или легкие/умеренные/тяжелые |
5/3/0 |
|
АДсист > 90 мм рт ст: да/нет |
5/0 |
|
Без ХОБЛ: да/нет |
4/0 |
|
Без инвазивного микоза в анамнезе: да/нет |
4/0 |
|
Без дегидратации: да/нет |
3/0 |
|
Лихорадка появилась не во время госпитализации: да/нет |
3/0 |
|
Возраст младше 60 лет: да/нет |
2/0 |
|
Интерпретация результата |
Сумма баллов |
|
Низкий риск (дополнительные тяжелые осложнения 8–12%, 28-дневная летальность 1%; в отдельных случаях возможно амбулаторное лечение) |
≥ 21 |
|
Высокий риск (подразумевает госпитализацию) |
16–20 |
|
Крайне высокий риск (подразумевает лечение в ОРИТ) |
≤ 15 |
Таблица 2. Шкала CISNE-score и интерпретация результата
|
Показатель и критерий его оценки |
Балл |
|
ECOG-PS ≥ 2 |
2 |
|
Стресс-индуцированная гипергликемия |
2 |
|
Хроническое обструктивное заболевание легких |
1 |
|
Хроническое кардиоваскулярное заболевание |
1 |
|
Мукозит ≥ 2 степени по CTCAE |
1 |
|
Моноциты < 200 кл в мкл |
1 |
|
Интерпретация результата (вероятность смерти) |
Сумма баллов |
|
Низкий риск (28-дневная летальность 1%; в отдельных случаях возможно амбулаторное лечение) |
0 |
|
Высокий риск (подразумевает госпитализацию) |
1–2 |
|
Крайне высокий риск (28-дневная летальность ≥ 13%; подразумевает лечение в ОРИТ) |
3–8 |
Другими важными неблагоприятными прогностическими факторами являются:
• длительность ФН до начала антибиотикотерапии более 1 суток;
• предполагаемая продолжительность нейтропении более 7 дней;
• выявление очага инфекции и соответствующая ему клиническая картина (высокая вероятность сепсиса);
• острое нарушение или декомпенсация функции жизненно-важных органов (высокая вероятность дальнейшего прогрессирования нарушений).
2. ЭМПИРИЧЕСКАЯ АНТИБИОТИКОТЕРАПИЯ2.1. Антибиотики, прием внутрь
Наличие любого из перечисленных факторов является показанием к лечению пациента в условиях круглосуточного стационара, а клиническая нестабильность и острое нарушение или декомпенсация функции жизненно-важных органов — к госпитализации в отделение с расширенными возможностями круглосуточного наблюдения и прикроватного мониторинга (палата интенсивной терапии, отделение реанимации и интенсивной терапии).
Если риск (по шкалам MASSC и CISNE) оценивается как низкий, а другие факторы тяжелого течения или неблагоприятного исхода ФН отсутствуют, дальнейшее лечение может быть организовано в рамках как стационарной, так и амбулаторно-поликлинической помощи. Амбулаторное лечение возможно при условии хорошего контакта с пациентом, постоянного контроля за его состоянием и возможности обеспечения ухода со стороны близких, при необходимости — немедленной связи (для дополнительной консультации врачом и коррекции лечения) и быстрой транспортировки в клинику. Лучший контроль (в том числе лабораторный) обеспечивает лечение в условиях стационара на дому (медицинский патронаж) или дневного стационара. При сомнениях в качестве ухода на дому или иных проблемах, снижающих безопасность, пациенту следует предлагать лечение в условиях круглосуточного стационара.
Антибиотикотерапия является основным методом лечения ФН; раннее начало, достаточная доза и кратность введения антибиотиков позволяют уменьшить период лихорадки, снизить тяжесть проявлений (в том числе обусловленных инфекцией органных повреждений) и атрибутивную летальность, увеличивают вероятность своевременного продолжения противоопухолевого лечения.
Эмпирическая антибиотикотерапия должна быть инициирована как можно раньше, обычно сразу после забора крови на бактериологическое исследование. При первом в ведении антибиотик широкого спектра действия в достаточной дозе (рекомендуется использовать высшую разовую дозу препарата) вводится внутривенно.
Могут назначаться пациентам, способным принимать препараты внутрь, получающим лечение амбулаторно и не получавшим фторхинолоны в последние 6 недель, например:
-
• моксифлоксацин (по 0,4 г один раз в день);
-
• левофлоксацин (по 0,5 г каждые 12 часов или по 0,75 г один раз в день) и амоксицил-лин/клавуланат (по 0, 875/0,175 г каждые 8 часов или 1,0/0,25 г каждые 12 часов);
-
• ципрофлоксацин (по 0,75 г каждые 12 часов) и амоксициллин / клавуланат (по 0,875/0,175 г каждые 8 часов или 1,0/0,25 г каждые 12 часов);
-
• ципрофлоксацин (по 0,75 г каждые 12 часов) и клиндамицин (по 0,3 г каждые 8 часов).
-
2.2. Антибиотики, парентеральное введение
В отсутствии индивидуальных противопоказаний (например, аллергии) или применения пациентом аналогичного антибактериального средства в последние 6 недель, рекомендуется назначение бета-лактамных антибиотиков широкого спектра действия с высокой активностью в отношении псевдомонад, как правило, в режиме монотерапии, например:
-
• цефепим (по 2,0 г каждые 8 часов, внутривенно);
-
• имипенем/циластатин (по 0,5 г каждые 6 часов, внутривенно);
-
• меропенем (по 1,0 г каждые 8 часов, внутривенно);
-
• пиперациллин/тазобактам (по 4,5 г каждые 6 часов, внутривенно).
-
2.3. Особые варианты антибиотикотерапии —ФН с выявляемым очагом инфекции
При аллергии на бета-лактамные антибиотики могут использоваться комбинированные схемы, например, азтреонам (по 2,0 г каждые 8 часов, внутривенно) и ванкомицин (по 1,0 г каждые 12 часов, внутривенно).
При выявлении очага инфекции предпочтительно проведение комбинированной антибиотикотерапии: бета-лактамный антибиотик широкого спектра действия с высокой активностью в отношении псевдомонад +антибиотик с активностью в отношении возбудителей, характерных для соответствующего очага:
• при катетер-ассоциированной инфекции — ванкомицин;
• при инфекции кожи, мягких тканей и пневмонии — линезолид;
• при мукозите и энтероколите — амикацин (15–20 мг/ кг/ сутки внутривенно) и/ или метронидазол (по 0,5 г каждые 6 часов внутривенно).
3. КОНТРОЛЬ ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
4. ПРИМЕНЕНИЕ Г-КСФ ДЛЯ ПРОФИЛАКТИКИИ ЛЕЧЕНИЯ ФН
Подробный анализ рациональной антибиотикотерапии иных очаговых проявлений бактериальной инфекции выходит за рамки настоящих рекомендаций; в таких случаях эмпирический выбор препаратов и режима их дозирования должен основываться на конкретной клинической ситуации, данных локальных эпидемических исследований и, как правило, является предметом междисциплинарного обсуждения.
Эффективность эмпирической антибиотикотерапии при ФН определяется контролем фебрильной лихорадки. В большинстве случаев раннего назначения антибиотиков широкого спектра действия и отсутствия очага персистирующей инфекции (например, инфицированного венозного доступа, очаговой пневмонии, абсцесса) контроль над лихорадкой достигается в первые 24 часа, а полный контроль — в первые 48 часов лечения. При полном контроле лихорадки показанием к прекращению антибиотикотерапии является отсутствие признаков инфекции и уровень нейтрофилов периферической крови выше 1000 клеток в мкл. Необходимо помнить, что выявление некоторых возбудителей требует длительного применения антибиотиков даже при полном восстановлении уровня нейтрофилов (например, 3–4 недели при инфекции кровотока, вызванной Staphylococus aureus); подробную информацию можно найти в соответствующих руководствах.
Если лихорадка сохраняется дольше 72 часов на фоне эмпирической антибиотико-терапии, требуется повторное обследование, в том числе бактериологическое. Необходимо повторно оценить возможное наличие очага инфекции (в том числе и любого имплантированного пациенту устройства), рассмотреть клиническую целесообразность использования методов визуализации (например, ЭхоКГ для исследования клапанов сердца, КТ грудной клетки или органов брюшной полости и т. д.). Амбулаторным пациентам рекомендуется госпитализация в круглосуточный стационар; если пациент первоначально получал лечение антибиотиками для приема внутрь, их следует отменить и назначить один из вариантов эмпирической внутривенной антибиотикотерапии. Если к этому времени получен положительный результат первичного бактериологического исследования крови, следует провести коррекцию антибиотикотерапии в соответствии с чувствительностью выявленного возбудителя (антибиотикограммы). В отсутствие положительного результата бактериологического исследования крови полезный ориентир может дать исследование биохимических маркеров бактериальной (прокальцитонин) и грибковой (галактоманнан) инфекций. Если общее состояние не ухудшается до анализа результатов повторного обследования, то необходимости в эскалации эмпирической антибиотикотерапии, как правило, нет. При ухудшении общего состояния, прогрессировании органных нарушений — вариант интенсификации лечения следует выбрать по результатам междисциплинарного обсуждения с привлечением специалистов, имеющих более глубокие знания и клинический опыт в области интенсивной терапии и госпитальной инфекции.
Применение препаратов Г-КСФ, уменьшающее продолжительность нейтропении и/или ее глубину, может оказаться полезным методом профилактики или, в отдельных случаях, лечения ФН. Общими правилами являются:
-
• Г-КСФ назначается не ранее, чем через 24 часа по окончании химиотерапии, а прекращается не позднее, чем за 48 часов до начала следующего курса.
-
• Введение Г-КСФ продолжается ежедневно до достижения желаемого уровня нейтрофилов периферической крови (как правило, не выше 10000 кл в мкл).
-
• Г-КСФ не применяются для лечения афебрильной нейтропении, при осложнениях и инфекциях, не связанных с нейтропенией (например, внутрибольничная пневмония), а также не назначаются при отсутствии факторов высокого риска развития ФН.
-
4.1. Первичная профилактика ФН
Первичная профилактика целесообразна либо при высоком прогнозируемом риске ФН, либо при существенных негативных последствиях ФН:
-
• при нозологиях и режимах противоопухолевого лечения с высоким риском развития ФН (табл. 3);
-
• истощении (малом резерве) костного мозга, в том числе у пациентов старше 65 лет, или вследствие повторных курсов противоопухолевого лечения;
-
• для обеспечения оптимальной интенсивности лечения в тех случаях, когда редукция доз цитостатиков может негативно влиять на выживаемость.
-
4.2. Вторичная профилактика ФН
-
4.3. Применение колониестимулирующих факторов для лечения фебрильной нейтропении
Первичная профилактика Г-КСФ не рекомендуется при ХЛТ с облучением органов грудной клетки (возможно, увеличивает частоту ФН и общую летальность).
Пациентам, ранее пережившим ФН, при последующем противоопухолевом лечении профилактическое введение Г-КСФ целесообразно при более чем 10% вероятности повторного эпизода (табл. 4), в том числе, когда по соображениям противоопухолевой эффективности, изменение протокола лечения и редукция доз противоопухолевых препаратов нежелательны. В настоящее время в клинической практике используются Г-КСФ короткого и пролонгированного действия (табл. 5).
Таблица 3. Нозологии и режимы химиотерапии c высоким (>20%) риском развития ФН
В общей популяции пациентов с ФН использование Г-КСФ статистически значимо снижает длительность нейтропении на 1–2 дня, не сокращает продолжительность лихорадки и длительность АБ терапии в случае развития ФН и не снижает стоимости лечения одного эпизода ФН.
Однако Г-КСФ могут принести пользу отдельным пациентам, при лечении которых длительность и глубина нейтропении могут иметь решающее значение, в частности при сочетании глубокой нейтропении и выраженных симптомов инфекции, сохраняющихся на фоне активной многокомпонентной антибиотикотерапии.
Таблица 5. Рекомендуемые гранулоцитарные колониестимулирующие факторы
|
МНН |
Фармакологические свойства |
Форма выпуска |
Режим дозирования и введения |
|
Пролонгированные формы |
|||
|
Эмпэгфилграстим |
Ковалентный коньюгат филграстима с одной молекулой полиэтиленгликоля, пролонгированного действия |
Раствор для п/к введения |
7,5 мг (без учета массы тела) п/к однократно не менее чем через 24 часа после окончания введения химиопрепаратов |
|
Липэгфилграстим |
Гликопегилированный Г-КСФ пролонгированного действия |
Раствор для п/к введения |
6 мг (без учета массы тела) п/к однократно через 24 ч после каждого цикла ХТ |
|
Пэгфилграстим |
Рекомбинантный пегилиро-ванный Г-КСФ (филграстим), конъюгированный с полиэтиленгликолем, пролонгированного действия |
Раствор для п/к введения |
6 мг (без учета массы тела) однократно п/к не ранее чем через 24 часа и не позднее 14 суток после курса ХТ |
|
Обычные формы |
|||
|
Филграстим |
Рекомбинантный человеческий негликолизированный Г-КСФ |
Раствор для п/к и в/в введения |
5 мкг/кг массы тела 1 раз/сутки п/к или в/в ежедневно через 24–72 часа после последнего дня ХТ до необходимого стабильного АЧН |
|
Ленограстим |
Рекомбинантный человеческий гликолизированный Г-КСФ |
Лиофилизированное сухое вещество для п/к и в/в инъекций во флаконах в комплекте с растворителем |
19,2 млн. МЕ (или 150 мкг) на м² поверхности тела (0,64 млн. МЕ или 5 мкг на кг массы тела) в день п/к или в/в ежедневно через 24–72 часа после последнего дня ХТ до необходимого стабильного АЧН |
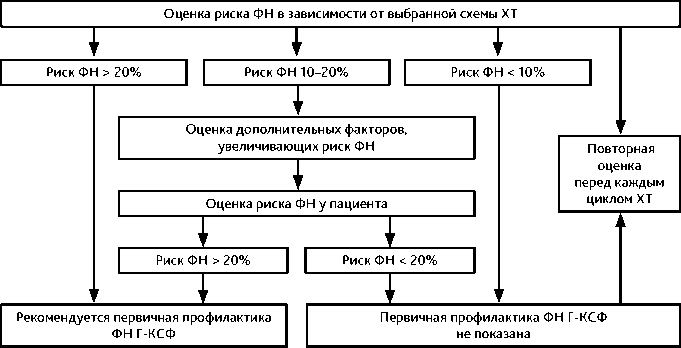
Рисунок 1. Алгоритм для назначения первичной профилактики ФН.
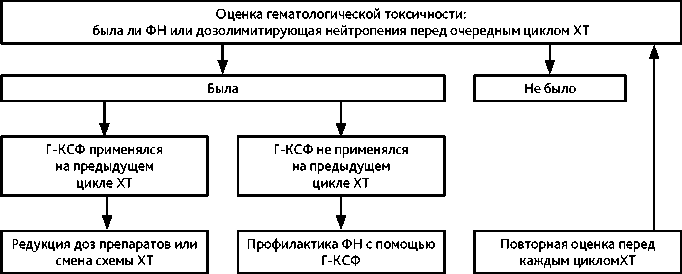
Рисунок 2. Алгоритм принятия решения перед вторым и последующими циклами ХТ.


