Прогностические факторы в оценке эффективности результатов лечения больных локализованным раком простаты с помощью HIFU-аблации
Автор: Попков В.М., Фомкин Р.Н., Блюмберг Б.И.
Журнал: Саратовский научно-медицинский журнал @ssmj
Рубрика: Урология
Статья в выпуске: 1 т.9, 2013 года.
Бесплатный доступ
Цель исследования: изучить роль прогностических факторов в оценке риска развития рецидива рака простаты после лечения высокоинтенсивным сфокусированным ультразвуком. Материал и методы исследования. Объектом исследования явились 102 пациента с морфологически доказанным при биопсии локализованным РПЖ, находившихся на лечении в клинике урологии Клинической больницы им. С. Р. Миротворцева СГМУ, которым проведено 102 сеанса первичного оперативного лечения рака простаты методом HIFU-аблации. Методом случайного распределения общая группа больных (п=102) была подразделена на две выборки: группа больных с отсутствием рецидива опухоли и группа больных с доказанным рецидивом опухоли — путем морфологического исследования биоптатов резидуальной ткани простаты после HIFU-аблации. С помощью компьютерной программы проводили процесс моделирования, связывающий значения изучаемых признаков с одним из исходов лечения больных раком простаты: рецидивом или отсутствием рецидива заболевания. Результаты. С увеличением уровня PSA и его плотности повышается риск развития рецидива после HIFU-аблации простаты. При показателе доли позитивных биопсийных столбиков менее 0,2 случаи рецидива составляли 17%, а при показателе более 0,5 достигали 59%. Тенденция к явному росту числа рецидивов прослеживается при повышении суммы Глисона. 40% случаев рецидивов имеют место в присутствии периневральной инвазии. Значительно преобладают случаи рецидива у больных с наличием лимфоваскулярной инвазии над случаями рецидива у больных с отсутствием данного признака: 75% против 17% соответственно. Наибольшую «по силе» корреляционную связь с рецидивом имеют следующие признаки: PSA, плотность PSA, сумма Глисона, лимфо-васкулярная инвазия, инвазия.
Высокоинтенсивный сфокусированный ультразвук (hifu), прогностические факторы, простатоспецифический антиген (psa), рак предстательной железы, ультразвуковая хирургия
Короткий адрес: https://sciup.org/14917671
IDR: 14917671
Текст научной статьи Прогностические факторы в оценке эффективности результатов лечения больных локализованным раком простаты с помощью HIFU-аблации
-
1Введение. Благодаря прогрессивному развитию медицинских технологий значительно возрос интерес к малоинвазивным методам лечения рака простаты (РПЖ), таким, как высокоинтенсивная сфокусированная ультразвуковая (HIFU) аблация простаты [1–4]. Примерно у 15-25% пациентов после этого вида ле-
- Ответственный автор — Попков Владимир Михайлович
Адрес: 410012, г. Саратов, Б. Казачья, 112.
Тел.: (8452) 511532.
чения развивается рецидив заболевания [5]. Однако в литературе приводится лишь изолированная оценка факторов риска возникновения рецидива опухоли простаты после HIFU-аблации [6]. При этом не учитывается индивидуальная клиническая значимость каждого отдельного фактора риска, не производится оценка вероятности появления местного рецидива опухоли [7]. В связи с этим весьма актуальным представляется оценка и детальное изучение различных факторов риска рецидива новообразования с помощью современных методов статистического анализа.
Цель исследования : изучить роль прогностических факторов в оценке риска развития рецидива рака простаты после лечения высокоинтенсивным сфокусированным ультразвуком.
Материал и методы. Объектом исследования явились 102 пациента с морфологически доказанным при биопсии локализованным РПЖ, находившиеся на лечении в клинике урологии Клинической больницы им. С. Р. Миротворцева СГМУ в период с 2009 г. по 2011 г., которым проведено 102 сеанса первичного оперативного лечения рака простаты методом HIFU-аблации. Средний возраст больных составил 63,5±1,0 года и варьировал от 55 до 84 лет (табл. 1).
Таблица 1
Распределение больных в зависимости от возраста
|
Возраст, лет |
Пациенты |
|
|
абс. |
% |
|
|
55–59 |
9 |
8,8 |
|
60–64 |
33 |
32,5 |
|
65–69 |
42 |
41,1 |
|
>70 |
18 |
17,6 |
|
Всего |
102 |
100 |
Перед выполнением HIFU-аблации простаты всем больным диагноз был морфологически верифицирован с помощью трансректальной мультифокальной биопсии под ультразвуковым наведением либо при патогистологическом исследовании ткани простаты, полученной при трансуретральной резекции. По результатам трансректальной мультифокальной биопсии опухолевый процесс выявлен в обеих долях ПЖ у 61 пациента (60,0%), в правой доле у 11 пациентов (10,8%) и в левой доле у 23 пациентов (22,5%). У 7 пациентов (6,8%) наличие злокачественной опухоли выявлено при трансуретральной резекции (ТУР) ПЖ по поводу ее гиперплазии (объем опухоли составил более 5% резецированной ткани). По данным морфологического исследования, сумма баллов по шкале Глисона колебалась от 2 до 7 (рис. 1).
Для установления стадии заболевания на доопе-рационном этапе использовалась классификация ТΝМ, редакция 2009 г. (табл. 2).
Таблица 2
Распределение больных в зависимости от клинической стадии
|
Стадия (TNM) |
Кол-во больных |
||
|
абс. |
% |
||
|
T 1 N 0 M 0 |
T1аΝ 0 M 0 |
1 |
1,0 |
|
T1вΝ 0 M 0 |
4 |
4,0 |
|
|
T1сΝ 0 M 0 |
9 |
8,8 |
|
|
T 2 N 0 M 0 |
T2аΝ 0 M 0 |
14 |
13,7 |
|
T2вΝ 0 M 0 |
23 |
22,5 |
|
|
T2сΝ 0 M 0 |
51 |
50 |
|
|
Всего |
102 |
100 |
|
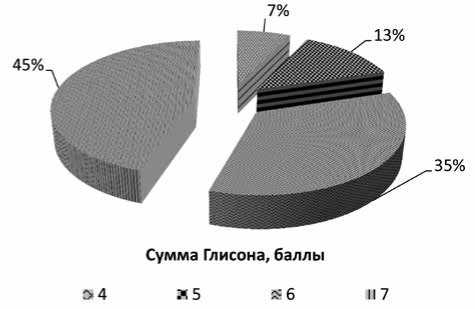
Рис. 1. Распределение больных в зависимости от показателей суммы Глисона, %
Продолжительность наблюдения результатов после HIFU-аблации простаты в среднем была равна 24,6±1,7 месяца и колебалась от 12 до 36 месяцев. Методом случайного распределения общая группа больных (n=102) была подразделена на две выборки: группа больных с отсутствием рецидива опухоли и группа больных с доказанным рецидивом опухоли — путем морфологического исследования биоптатов резидуальной ткани простаты после HIFU-аблации. При этом соблюдалось достижение сопоставимости групп по характеристикам, способным влиять на изучаемый результат исследования. С помощью компьютерной программы проводили процесс моделирования путем построения и выбора оптимальной математической формулы, связывающей значения существенных признаков с одним из исходов лечения больных РПЖ: рецидивом или отсутствием рецидива заболевания.
Концентрацию PSA в крови изменяли всем пациентам через каждые 1,5 месяца в течение 6 месяцев после операции, независимо от вида последней (в том числе после повторной HIFU), затем через каждые 3 месяца до года, далее через 6 месяцев. В целях диагностики рецидива рака простаты и оценки состояния ткани простаты после лечения выполняли пальцевое ректальное исследование, МРТ, ТРУ-ЗИ, ЦДК и другие методы. Биохимический рецидив определяли как повышение уровня PSA на 2 нг/мл и более по сравнению с минимальным уровнем после лечения или на 0,75 нг/мл в год и более [8–10]. Ориентировались и на рекомендации Международного консенсуса: неудовлетворительным результатом считали уровень PSA в крови более 0,5 нг/мл спустя 3 месяца после лечения [11–13]. К локальному рецидиву заболевания относили случаи, когда пальпировалось уплотнение в проекции простаты и/или отмечались характерные изменения (гипоэхогенный очаг) в области ложа простаты при МРТ или ТРУЗИ в сочетании с повышением PSA с или без позитивной биопсии. Для оценки состояния ткани простаты спустя 12±2 месяца после лечения и своевременной диагностики местного рецидива рака простаты пациентам выполнили контрольную биопсию простаты.
С целью анализа взаимосвязи прогностических факторов, послеоперационного морфологического исследования контрольных биоптатов простаты после HIFU-аблации с частотой развития рецидива заболевания проведено сравнительное статистическое исследование полученных данных. Анализу подвергались 6 прогностических факторов из рекомендованных Раковым комитетом Коллегии американских патологов и 2-й Международной консультацией по раку предстательной железы ВОЗ признаков: 2 признака I категории (предоперационный уровень сывороточного PSA, показатель суммы Глисона), 1 признак II категории (относительная доля позитивных биопсийных столбиков) и 3 признака III категории (периневральная инвазия, лимфоваскулярная инвазия, плотность PSA) [12].
При проведении статистического анализа наблюдаемые переменные были классифицированы как количественные и качественные. При этом использовались как параметрические, так и непараметрические статистики. Уместными в обоих случаях были частотные характеристики переменных. Для количественных признаков рассчитывались среднеарифметические значения переменных (хср) . Оценка ошибок выборочных дополнялась расчетами среднеквадратических ошибок средних арифметических значений переменных (mx ср ), а также вычислением 95% доверительного интервала истинного значения среднеарифметических значений (хср ±t× mxср) .
С целью выявления значимых различий наблюдаемых количественных показателей в группах пациентов с наличием и отсутствием рецидива нами использовался t-критерий Стьюдента для независимых выборок. Данный метод заключался в проверке нулевой гипотезы о том, что средние значения признака в сравниваемых группах не различаются. Если нулевая гипотеза по результатам теста отклонялась, то принималась альтернативная гипотеза о том, что средние значения в группах различны. Для качественных (категориальных) данных рассчитывались их частотные характеристики. С целью проверки статистической гипотезы о значимости различий среди качественных (категориальных) переменных в группах нами использовался аппарат непараметрической статистики, а именно точный критерий Фишера. Различия как для количественных, так и для качественных величин считались достоверными, если рассчитанные критерии были меньше табличных значений или равны им для уровня значимости α<0,05.
Анализ безрецидивной выживаемости больных после HIFU-аблации простаты выполнялся по методу Каплана — Мейера. С учетом того, что основная доля рецидивов приходилась на первые 2 года и этот же период был минимальным для послеоперационного наблюдения больных, функцию вероятности безрецидивной выживаемости оценивали по данному сроку.
Взаимосвязь исследуемых данных клинического обследования и послеоперационного морфологического исследования с частотой развития рецидива РПЖ после HIFU-аблации простаты определялась на основании оценки результатов корреляционного анализа. При расчетах с целью перекрестной верификации корреляционной связи нами использовался как параметрический коэффициент корреляции Пирсона, так и непараметрический — Спирмена. При выборе метода медико-статистического моделирования учитывалось наличие сочетания в совокупности клинических проявлений и объективных признаков качественных и количественных переменных. Учитывая числовую характеристику исследуемых показателей, целесообразными методами математического моделирования были признаны дискриминантный анализ и логистическая регрессия.
Расчеты производились с использованием пакета прикладных программ Statistica 6.0 for Windows производства компании «StatSoft», а также приложения
Excel Microsoft 0ffice»2010. Для селекции признаков в математическую модель прогноза использовалась методика прямого пошагового отбора признаков forward stepwise.
Результаты. 1. Взаимосвязь предоперационного уровня сывороточного PSA и его плотности с частотой развития рецидива РПЖ. В группе больных с отсутствием рецидива опухоли в среднем предоперационный уровень сывороточного PSA был равен 10,69+1,56 нг/мл. В 50% случаев у данной группы этот показатель находился в промежутке 6,2–15,1 нг/ мл. В группе больных с рецидивом опухоли в среднем предоперационный уровень сывороточного PSA был равен 21,9±7,22 нг/мл. Нами отмечено, что доля рецидивов у больных с предоперационным уровнем сывороточного PSA в диапазоне менее 10 нг/мл равна лишь 0,08±0,07, а при уровне PSA более 20 нг/ мл прогрессия заболевания наблюдается у большинства больных: 0,56+0,17. Полученные данные демонстрируют выраженную взаимосвязь высоких цифр предоперационного уровня PSA и повышенной частоты возникновения рецидива РПЖ после лечения. В группе больных с отсутствием рецидива опухоли в среднем плотность PSA была равна 0,35±0,06 нг/ мл/см3. В группе больных с рецидивом — 1,17±0,52 нг/мл/см3. Данные свидетельствуют об увеличении доли возникновении рецидивов при увеличении плотности PSA. Следует отметить, что показатели частоты возникновения рецидива в приведенных интервалах плотности PSA существенно отличаются, при этом различие статистически значимое (р<0,05). Следовательно, можно заключить, что распределение больных на указанные группы носит прогностически целесообразный характер, так как позволяет с достаточной долей вероятности предсказывать вероятность наступления рецидива внутри каждой группы даже на основании одного признака.
-
2. Зависимость частоты развития рецидива РПЖ от доли позитивных биопсийных столбиков.
-
3. Значение шкалы Глисона в оценке вероятности возникновения рецидива после HIFU-аблации простаты. В группе больных с отсутствием рецидива опухоли в среднем сумма Глисона была равна 5,1±0,25 балла. В 50% случаев в данной группе этот показатель находился в промежутке 4–6 баллов. В группе больных с рецидивом опухоли в среднем сумма Глисона была равна 6,20±0,5 балла. В 50% случаев в данной группе этот показатель находился в промежутке 5–7 баллов. В нашем исследовании доля рецидивов у больных с суммой Глисона 4 балла равна 0,05±0,07, с суммой Глисона 5 баллов равна 0,14±0,08, с суммой Глисона 6 баллов равна 0,40±0,17, с суммой Глисона 7 баллов равна 0,78±0,16. Данные свидетельствуют об увеличении доли возникновении рецидивов при увеличении показателя суммы Глисона.
-
4. Наличие периневральной инвазии и развитие рецидива опухоли после HIFU-аблации простаты. Нами исследованы случаи с периневральной инвазией (ПНИ) в предоперационных патоморфологических образцах простаты, полученных при биопсии. Периневральная инвазия определялась как присутствие аденокарциномы в периневральных пространствах в пределах ткани ПЖ. К данному критерию относили все случаи наличия периневральной инвазии: как единичной, так и выраженной. В группе больных с отсутствием рецидива опухоли в 13,9% случаев выявлена периневральная инвазия, в то время как в группе больных с рецидивом опухоли наличие периневральной инвазии отмечалось чаще (46,1%). У 40% больных ПНИ не обнаружена. Данные свидетельствуют об увеличении доли возникновении рецидивов при наличии периневральной инвазии. При этом различия являются статистически достоверными (р<0,05). Эти наблюдения еще раз подтверждают влияние периневральной инвазии на изменение безрецидивной выживаемости больных после HIFU-аблации простаты.
-
5. Роль лимфоваскулярной инвазии в прогнозировании исходов HIFU-аблации простаты. Лимфоваскулярная инвазия определялась как обнаружение опухолевых клеток в пределах эндотелия лимфатических и/или кровеносных сосудов ПЖ. Именно наличие инвазированного эндотелия было необходимым условием для разграничения лимфоваскулярной инвазии от псевдоэмболов, когда опухолевые массы заполняют просвет ацинусов железы, которые не имеют эндотелия. Этот же критерий применялся и для того, чтобы отличить фокусы периневральной инвазии от лимфоваскулярной инвазии. В группе больных с отсутствием рецидива опухоли после оперативного лечения в подавляющем большинстве случаев (95%) отмечалось отсутствие лимфоваскулярной инвазии. В группе больных с рецидивом опухоли также у большей части было выявлено отсутствие лимфоваскулярной инвазии (58,4%). Однако в группе больных, у которых выявлена лимфоваскулярная инвазия, случаи развития рецидива значительно преобладают над вариантом заболевания с отсутствием рецидива.
-
6. Сравнение групп больных по количественному признаку. Количественные признаки подразделяются на непрерывные и дискретные. Непрерывными называют данные, которые получают при измерении на непрерывной шкале, т.е. теоретически они могут иметь дробную часть. Они в свою очередь подразделяются на интервальные и относительные данные. Интервальные данные — вид непрерывных данных, которые измеряются в абсолютных величинах, имеющих физический смысл. В нашем исследовании к интервальным данным относятся предоперационный уровень PSA и его плотность. Относительные данные — вид непрерывных данных, отражающих долю изменения значения признака по отношению к исходному (или какому-либо другому) значению этого признака. В нашем случае это доля позитивных биопсийных столбиков. Дискретными данными считают такие количественные признаки, которые не могут иметь дробную часть. К данной категории относится сумма Глисона. С целью выявления значимых различий наблюдаемых количественных показателей в группах пациентов с наличием и отсутствием рецидива нами были использованы методы проверки статистических гипотез о наличии значимых различий. Для проверки статистической гипотезы о наличии значимых различий выборочных средних нами использовался t-критерий Стьюдента для независимых выборок. Результаты вычислений представлены в табл. 3.
-
7. Сравнение групп больных по качественному признаку. Качественные данные подразделяются на номинальные и порядковые. К порядковым относятся такие данные, которые отражают условную степень выраженности какого-либо признака. В нашей работе таковыми являются следующие признаки: лимфоваскулярная и периневральная инвазии. Номинальными называются признаки, значения которых представляют собой условные коды неизмеряемых категорий. К ним мы отнесли условные интервалы показателей рассмотренных количественных признаков. Для выявления значимости различий среди качественных (категориальных) переменных в группах по частоте наблюдаемого признака использовался критерий Фишера, который является одним из наиболее точных методов непараметрической статистики. Результаты вычислений приведены в табл. 4.
К параметрам, коррелирующим с объемом рака при игольных биопсиях, относятся число позитивных (с наличием опухоли) биопсийных столбиков и протяженность каждого позитивного биопсийного столбика. В нашей работе мы исследовали показатель относительной доли позитивных биопсийных столбиков вместо их абсолютного числа, так как больным при выполнении биопсии осуществлялся забор разного количества столбиков. В среднем показатель относительной доли позитивных биопсийных столбиков в общей группе был равен 0,35±0,05, при минимальном значении, равном 0 (отсутствие опухоли при трансректальной мультифокальной биопсии), максимальном — 1 (обнаружение опухоли во всех столбиках). Наиболее часто наблюдаемое значение признака было равно 0,5. В 50% случаев показатель доли позитивных биопсийных столбиков находился в пределах 0,18–0,5. В группе больных с отсутствием рецидива опухоли в среднем показатель доли позитивных биопсийных столбиков был равен 0,25±0,05, при минимальном значении признака, равном 0, максимальном — 1. В 50% случаев в данной группе этот показатель находился в промежутке 0,17–0,4. В группе больных с рецидивом опухоли в среднем значение доли позитивных биопсийных столбиков было равно 0,55±0,07, при минимальном значении признака, равном 0,07, максимальном — 1. В 50% случаев у данной группы этот показатель находился в промежутке 0,2–0,68. Нами установлено, что доля рецидивов у больных с показателем доли позитив- ных биопсийных столбиков в диапазоне менее 0,2 равна 0,17±0,09, с долей позитивных биопсийных столбиков в интервале 0,21–0,5 равна 0,24±0,10, с долей позитивных биопсийных столбиков более 0,5 равна 0,59±0,20. Данные свидетельствуют, что риск возникновения рецидива РПЖ после HIFU-аблации существенно возрастает, когда позитивные столбики составляют более половины от общего числа.
Таблица 3
Уровни значимости и критерии Стьюдента выборочных средних признаков
|
Признаки |
t-критерий Стьюдента |
Число степеней свободы |
р-уровень значимости |
|
PSA |
–6,04 |
159 |
<0,05 |
|
Плотность PSA |
–5,28 |
159 |
<0,05 |
|
Доля позитивных биопсийных столбиков |
–3,85 |
159 |
<0,05 |
|
Сумма Глисона |
–5,34 |
159 |
<0,05 |
Полученные результаты позволяют сделать вывод о наличии статистически значимых различий наблюдаемых признаков в сравниваемых группах.
Из табл. 4 видно, что в подавляющем большинстве случаев выявляется статистически значимое (р<0,05) различие в группах больных без рецидива и с рецидивом по наблюдаемым признакам. Это до-
Таблица 4
Показатели значимости различий качественных переменных между больными с рецидивом заболевания и без рецидива
|
Градации признаков и сравнение групп |
t-критерий Стьюдента |
Число степеней |
t-критерий Стьюдента |
р-уровень |
|
|
по частоте изучаемого признака |
(расчетный) |
свободы |
(табличный) |
значимости |
|
|
PSA: 1. ≤ 10 нг/мл; |
1–2 |
–3,277 |
121 |
1,94 |
<0,05 |
|
1–3 |
–5,505 |
105 |
1,97 |
|
|
2–3 |
–2,528 |
91 |
1,98 |
||
|
Плотность PSA: 1. ≤ 0,3нг/мл/см3; |
1–2 |
–3742 |
123 |
1,95 |
<0,05 |
|
1–3 |
–5848 |
118 |
1,97 |
|
|
2–3 |
–2,058 |
80 |
1,98 |
||
|
Доля позитивных биопсийных столбиков: |
1–2 |
–1,082 |
137 |
1,96 |
>0,05* |
|
1. ≤ 0,2; |
1–3 |
–3,705 |
89 |
1,99 |
<0,05 |
|
2. 0,21–0,5; 3. > 0,5. |
2–3 |
–3,007 |
96 |
1,99 |
|
|
Сумма Глисона: |
1–2 |
–1,422 |
106 |
1,98 |
>0,05* |
|
1. 4 балла; |
1–3 |
–3665 |
67 |
1,99 |
<0,05 |
|
1–4 |
–6,410 |
59 |
2,00 |
|
|
4. 7 баллов |
2–3 |
–2,817 |
100 |
1,98 |
|
|
2–4 |
–5,909 |
93 |
1,99 |
||
|
3–4 |
–2,892 |
56 |
2,01 |
||
|
Периневральная инвазия: |
1–2 |
–3,616 |
159 |
1,97 |
<0,05 |
|
|||||
|
Лимфоваскулярная |
1–2 |
–5,588 |
162 |
1,96 |
<0,05 |
|
инвазия: |
|||||
|
1. Отсутствие; 2. Наличие. |
|||||
П р и м еч а н и е : * статистически незначимые различия признаков.
стоверно (с вероятностью ошибки не более 5%) свидетельствует о том, что, как правило, при изменении наблюдаемых признаков в сторону их усугубления, утяжеления риск возникновения рецидива опухоли существенно возрастает. Таким образом, разделение признаков на указанные градации носит прогностически целесообразный характер.
Общая характеристика случаев рецидива после HIFU-аблации простаты В результате проведенного исследования установлено, что общее количество случаев рецидива среди всех больных составило 15,8%. Подавляющее большинство случаев рецидива (95,2%) диагностировано в первые 24 месяца после операции. С учетом того, что этот же период был минимальным для послеоперационного наблюдения больных, функцию вероятности безрецидивной выживаемости по Каплану — Мейеру мы оценивали по данному сроку. Двухлетняя безрецидивная выживаемость больных составила около 85%. Кривая двухлетней безрецидивной выживаемости больных после HIFU-аблации простаты по Каплану — Мейеру представлена на рис. 2.
Обсуждение. Результаты проведенного исследования показали, что с увеличением уровня PSA повышается риск развития рецидива после HIFU-аблации простаты. Рост числа случаев рецидива наблюдается также и при увеличении показателя плотности PSA. О взаимосвязи показателя относительной доли позитивных биопсийных столбиков и частоты развития рецидива заболевания свидетельствуют полученные данные, из которых видно, что при показателе доли позитивных биопсийных столбиков менее 0,2 случаи рецидива составляли 17%, а при показателе более 0,5 достигали 59%. Тенденция к явному росту числа рецидивов прослеживается при повышении суммы Глисона: частота рецидивов у больных с суммой Глисона 4 балла равна 5%, с суммой Глисона 5 баллов — 14%, с суммой Глисона 6 баллов — 40%, с суммой Глисона > 7 баллов — 78%. Вклад наличия периневральной инвазии в частоту возникновения рецидива подтверждает то обстоятельство, что 40% случаев рецидива имеют место в присутствии этого признака против 15% при отсутствии периневраль-
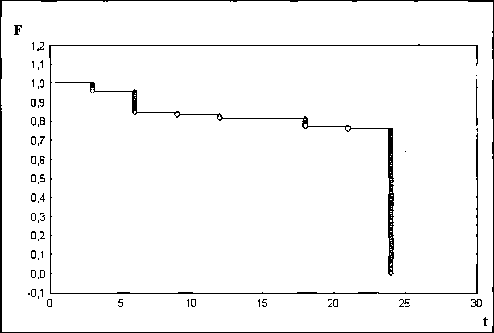
Рис. 2. Функция вероятности двухлетней безрецидивной выживаемости больных после HIFU-аблации простаты по методу Каплана–Мейера:
t — время после операции в месяцах, F — функция вероятности безрецидивной выживаемости ной инвазии. Кроме того, значительно преобладают случаи рецидива у больных с наличием лимфоваскулярной инвазии над случаями рецидива у больных с отсутствием данного признака: 75% против 17% соответственно. Результаты расчетов коэффициентов корреляции показали, что между всеми независимыми признаками и зависимым параметром-откликом «рецидив» существует прямая статистически значимая (р<0,05) корреляционная связь. Наибольшую «по силе» корреляционную связь с рецидивом имеют следующие признаки: уровень PSA, плотность PSA, сумма Глисона, лимфоваскулярная инвазия, периневральная инвазия. Эта связь является умеренной. Между долей положительных биопсийных столбиков и рецидивом корреляционная связь слабая.
Заключение. Проведенное исследование свидетельствует о необходимости комплексной оценки факторов риска развития рецидива опухоли на до-операционном этапе. Использованная нами математическая модель позволяет выявлять пациентов с высоким риском рецидива заболевания после HIFU-аблации простаты. Таким больным требуется более тщательное наблюдение в послеоперационном периоде для осуществления адекватных лечебных мероприятий.
Выводы:
-
1. Наиболее высокой прогностической ценностью и информативностью в предсказании рецидива РПЖ после HIFU-аблации простаты обладают следующие факторы: уровень сывороточного PSA и его плотность, сумма Глисона, лимфоваскулярная и периневральная инвазии.
-
2. Частота возникновения рецидива РПЖ находится в прямой зависимости от значений количественных прогностических признаков.
-
3. При планировании лечения пациентов до и после HIFU-аблации простаты необходима комплексная оценка факторов риска рецидива новообразования.
Список литературы Прогностические факторы в оценке эффективности результатов лечения больных локализованным раком простаты с помощью HIFU-аблации
- Лепор Г. Есть ли место для минимально инвазивных технологий лечения рака предстательной железы?//Экспериментальная и клиническая урология. 2011. Т. 3, № 2. С. 12-14
- Братиславский Г. Выбор метода лечения локализованного рака предстательной железы: современные тенденции//Экспериментальная и клиническая урология. 2011. Т. 3, № 2. С. 27-28
- Шосси К. Мировой опыт HIFU-терапии РПЖ//Экспериментальная и клиническая урология. 2011. Т. 3, № 2. С. 44-47
- Аполихин О. И., Сивков А. В., Шадеркин И. A. HIFU-терапия рака предстательной железы//Экспериментальная и клиническая урология. 2011. Т. 3. № 2. С. 48-53
- Aus G. Current status of HIFU and cryotherapy in prostate cancer: a review//Eur. Urol. 2006. Vol. 50, № 5. P. 927-934
- High-intensity focused ultrasound for the treatment of localized prostate cancer: 5-year experience/A. Blana, B.Walter, S. Rogenhofer [et al.]//Urology. 2004. Vol. 63, № 2. P. 297-300
- Chaussy C, Thuroff S. The status of high-intensity focused ultrasound in the treatment of localized prostate cancer and the impact of a combined resection//Curr. Urol. Rep. 2003. Vol. 4, № 3. P. 248-252
- Defining biochemical failure following radiotherapy with or without hormonal therapy in men with clinically localized prostate cancer: recommendations of the RTOG-ASTRO Phoenix consensus conference/M. Roach III, G. Hanks, H. Thames Jr. [et al.]//Int. J. Radiat. Oncol. Biol. Phys. 2006. Vol. 65, № 4. P. 965-974
- PSA nadir is a significant predictor of treatment failure after high-intensity focused ultrasound (HIFU) treatment of localised prostate cancer/R. Ganzer, S. Rogenhofer, B. Walter [et al.]//Eur. Urol. 2007. Jul. 17 [Epub ahead of print]
- Lee H.M., Hong J.H., Choi H.Y. High-intensity focused ultrasound therapy for clinically localized prostate cancer//Prostate Cancer Prostatic Dis. 2006. Vol. 9, № 4. P. 439-443
- Control of prostate cancer by transrectal HIFU in 227 patients/L. Poissonnier, J.Y. Chapelon, O. Rouviere [et al.]//Eur. Urol. 2007. Vol. 51, № 2. P. 381-387
- High-intensity focused ultrasound and localized prostate cancer: efficacy results from the European multicentric study/S. Thuroff, С Chaussy, G. Vallancien [et al.]//J. Endourol. 2003. Vol. 17, № 8. P. 673-677
- Treatment of localized prostate cancer using high-intensity focused ultrasound/T. Uchida, H. Ohkusa, Y. Nagata [et al.]//BJU Int. 2006. Vol. 97, № 1. P. 56-61.


