Результаты комбинированного лечения (трансуретральной резекции опухоли с последующей дистанционной лучевой терапией) у больных мышечноинвазивным раком мочевого пузыря
Автор: Гуменецкая Ю.В., Попов А.М., Карякин О.Б., Мардынский Ю.С., Гулидов И.А.
Журнал: Сибирский онкологический журнал @siboncoj
Рубрика: Клинические исследования
Статья в выпуске: 2 (50), 2012 года.
Бесплатный доступ
Проанализированы результаты комбинированного лечения у 29 (22 мужчин и 7 женщин) больных мышечноинвазивным РМП. Средний возраст пациентов составил 68,3 года. Во всех случаях получено морфологическое подтверждение диагноза, РМП Т2N0M0 диагностирован у 22 (75,9 %), Т3аN0M0 - у 3 (10,3 %), Т3бN0M0 - у 2 (6,9 %), ТхN0M0 - у 2 (6,9 %) больных. На первом этапе лечения выполняли трансуретральную резекцию (ТУР) опухоли мочевого пузыря. Через 3-4 нед проводили второй этап лечения - дис- танционную лучевую терапию (ДЛТ) до СОД 60 Гр. После лечения локальный контроль диагностирован у 22 (75,9 %) больных. Факторами, способствующими достижению локального контроля, были: стадия Т2 опухоли мочевого пузыря (р
Мышечноинвазивный рак мочевого пузыря, комбинированное лечение, трансуретральная резекция опухоли, дистанционная лучевая терапия
Короткий адрес: https://sciup.org/14056205
IDR: 14056205
Текст научной статьи Результаты комбинированного лечения (трансуретральной резекции опухоли с последующей дистанционной лучевой терапией) у больных мышечноинвазивным раком мочевого пузыря
Стандартным методом лечения мышечноинвазивного рака мочевого пузыря (РМП) является цистэктомия. Вместе с тем заболевание чаще встречается у пациентов пожилого возраста с наличием сопутствующих заболеваний и высоким риском возникновения осложнений во время и после проведения радикального оперативного вмешательства. Кроме того, несмотря на совершенствование хирургической техники и разработку различных способов деривации мочи, желанием большинства больных является сохранение собственного мочевого пузыря.
Выполнение эндоскопических органосохраняющих оперативных вмешательств у больных РМП привлекает возможностью удаления опухоли и сохранения удовлетворительной функции органа при минимальной травматичности для пациента. По мнению большинства онкоурологов, применение трансуретральных оперативных вмешательств (ТУР) в качестве самостоятельных методов лечения требует соблюдения строгих критериев отбора больных [3, 7, 10]. В то же время выполнение только ТУР опухоли характеризуется довольно высокой частотой развития рецидивов, вероятность возникновения которых повышается по мере снижения степени гистопатологической дифференцировки первичной опухоли мочевого пузыря [2, 4–6]. Данное обстоятельство требует изучения возможностей комбинации ТУР с другими видами противоопухолевой терапии. Возможность проведения дистанционной лучевой терапии (ДЛТ) после выполнения ТУР опухоли у больных мышечноинвазивным РМП рассматривается в современной литературе крайне редко. Тем не менее в исследовании T. Langsenlehner et al. [8] применение адъювантной ДЛТ у 75 больных инвазивным РМП (Т2-4), «не подходящих» для проведения радикальной операции из-за сопутствующих заболеваний, позволило добиться полного ответа на комбинированное лечение в 65 % случаев, а общая 3-летняя выживаемость составила 56,9 %.
Некоторые авторы полагают, что проведение лучевой терапии как компонента комбинированного лечения РМП может приводить к тяжелым токсическим эффектам лучевого воздействия и функциональной несостоятельности сохраненного мочевого пузыря [1]. Другие исследователи считают, что для большинства больных РМП суммарная очаговая доза (СОД) 50–60 Гр на весь мочевой пузырь является толерантной дозой, а подведение СОД 65–70 Гр возможно лишь для части органа [9].
Целью исследования является анализ собственных результатов комбинированного лечения (ТУР опухоли с последующей ДЛТ) у больных мышечноинвазивным РМП.
Материал и методы
Проанализированы результаты комбинированного лечения 29 больных (22 мужчины и 7 женщин)
мышечноинвазивным РМП, которым проводили лечение в клинике ФГБУ МРНЦ Минздравсоцразвития России с 1992 по 2006 г. Средний возраст пациентов составил 68,3 года (от 46 до 78 лет). Диагноз РМП подтвержден морфологически, во всех случаях диагностирован переходноклеточный рак. Степень дифференцировки опухоли G2 – у 7 (24,1 %), степень дифференцировки G3–4 – у 17 (58,6 %), Gx – у 5 (17,2 %) больных. Рак мочевого пузыря стадии Т2N0M0 диагностирован у 22 (75,9 %), Т3аN0M0 – у 3 (10,3 %), Т3вN0M0 – у 2 (6,9 %) пациентов. У 2 (6,9 %) больных степень распространенности первичной опухоли оценить не представлялось возможным (ТхN0M0). У 18 (62,1 %) больных опухоль была локализована на боковых стенках мочевого пузыря, у 4 (13,8 %) – на задней или задне-боковых стенках, у 3 (10,3 %) – в области верхушки, у 1 (3,4 %) пациента – на передней стенке мочевого пузыря. Необходимо отметить, что у большинства (93,1 %) больных размеры опухоли в наибольшем измерении не превышали 5 см. Мультифокальное поражение мочевого пузыря до начала лечения было диагностировано у 3 (10,3 %) пациентов.
Абсолютное большинство (89,7 %) пациентов исследуемой группы находились в возрастной категории старше 60 лет, при этом 48,3 % больных – в возрасте старше 70 лет. К моменту установления диагноза РМП более чем у половины пациентов (62,1 %) диагностированы заболевания сердечнососудистой системы, а также сопутствующие заболевания органов желудочно-кишечного тракта (34,5 %), органов дыхания (27,6 %), эндокринной системы (10,3 %). Нарушение функции почек, обусловленное наличием опухоли мочевого пузыря, наблюдали у 4 (13,8 %) больных исследуемой группы.
Возраст больных, наличие сопутствующих заболеваний и связанный с этим высокий риск развития осложнений являлись противопоказанием к выполнению операции в радикальном объеме (цистэктомии), а также проведению противоопухолевого лекарственного лечения. Кроме того, нередко больные отказывались от цистэктомии, желая сохранить собственный мочевой пузырь или опасаясь развития осложнений хирургического лечения и ухудшения качества жизни после операции. В связи с этим 29 больным мышечноинвазивным РМП было проведено органосохраняющее хирургическое вмешательство в объеме
ТУР опухоли мочевого пузыря с последующим курсом ДЛТ.
Первым этапом комбинированного лечения было выполнение ТУР опухоли мочевого пузыря. Целью оперативного вмешательства являлось максимальное удаление новообразования, растущего в просвет мочевого пузыря. Резекцию опухоли осуществляли в два этапа: на первом резецировали экзофитную часть опухоли, на втором – удаляли основание новообразования вместе с мышечным слоем, вплоть до появления в поле зрения параве-зикальной клетчатки. После резекции экзофитной части опухоли мочевой пузырь тщательно отмывался от всех срезанных кусочков тканей, затем удаляли основание опухоли. Операция завершалась выполнением гемостаза и частичной санацией мочевого пузыря. Обязательным являлось проведение бимануальной пальпации, позволяющей определить наличие возможной инфильтрации паравезикальной клетчатки.
Через 3–4 нед после органосохраняющего оперативного вмешательства начинали второй этап комбинированного лечения – ДЛТ. Планирование лучевой терапии осуществлялось с обязательным учетом данных предварительно (до начала комбинированного лечения) проведенного ультразвукового исследования (УЗИ), цистоскопии, рентгеновской компъютерной томографии (КТ) и/или магнитно-резонансной томографии (МРТ). Оценивались локализация и размеры опухоли, глубина инвазии в мышечный слой органа, а также наличие или отсутствие инфильтрации паравезикальной клетчатки, – до выполнения хирургического вмешательства. Дозиметрическое планирование лучевой терапии выполнялось на основе КТ-топометрического исследования, проведенного непосредственно перед началом курса ДЛТ. В объем облучения включали мочевой пузырь с паравезикальной клетчаткой. Применяли методику подвижного (ротационного) облучения с различными углами ротации. ДЛТ проводили тормозным излучением линейных ускорителей «Philips SL-20» (E=6–18 MV) «Philips SL-75» (E=6 MV). На первом этапе лучевой терапии в объем облучения включали мочевой пузырь и паравезикальную клетчатку. В процессе лечения проводилась коррекция объема «мишени». После подведения суммарной очаговой дозы (СОД) 50 Гр проводили уменьшение объема облучения до размеров мочевого пузыря и продолжали ДЛТ до СОД 60 Гр.
Результаты и обсуждение
После окончания комбинированного лечения пациенты находились под наблюдением: контрольные осмотры проводились через каждые 3 мес в течение первых двух лет, через 6 мес на третьем году и в последующем – ежегодно. При наличии остаточной опухоли, рецидива или прогрессировании заболевания этот график изменяли в зависимости от клинической ситуации.
Через 6 мес после проведенного лечения у 22 (75,9 %) больных мышечноинвазивным РМП диагностирована полная регрессия опухоли, частичная регрессия – у 3 (10,3 %) пациентов. Прогрессирование заболевания наблюдали у 4 (13,8 %) больных. Факторами, способствующими достижению локального контроля опухоли мочевого пузыря при проведении комбинированного лечения были следующие: стадия Т2 опухоли мочевого пузыря (р<0,001), локализация опухоли на боковых стенках мочевого пузыря (р<0,001), проведение полной трансуретральной резекции первичной опухоли (р<0,05), максимальные размеры опухоли менее 5 см в наибольшем измерении (р<0,05).
Метастатическое поражение регионарных лимфатических узлов наблюдали у 2 (6,9 %) пациентов через 6 (наряду с местным прогрессированием опухоли) и 8 мес после завершения комбинированного лечения. У 2 (6,9 %) больных была проведена ТУР рецидивной опухоли мочевого пузыря по поводу местного рецидива, диагностированного через 18 и 20 мес после завершения комбинированного лечения. Отдаленное метастазирование (поражение печени) выявлено у 1 (3,4 %) больного через 4 года после проведения комбинированного лечения.
Проанализированы частота возникновения и степень выраженности лучевых реакций и осложнений во время и после проведения ДЛТ. Острые лучевые циститы I–II степени (шкала RTOG) были диагностированы у 9 (31,0 %) больных, ректиты I степени – у 3 (10,3 %) пациентов. Острые лучевые реакции наблюдали, как правило, после подведения СОД 30–40 Гр. Лишь у 3 (10,3 %) больных из-за развития острых реакций был сделан перерыв в лечении от 8 до 18 дней (в среднем он составлял 12,7 дня).
Особое внимание мы уделяли анализу поздних осложнений лучевого лечения, так как их воз- никновение и хроническое течение с периодами обострения значительно ухудшают качество жизни больных. Поздних осложнений со стороны кишечника мы не наблюдали. Поздние лучевые циститы были диагностированы у 7 (24,1 %) больных РМП, при этом циститы I–II степени наблюдали у 4 (13,8 %) больных, а у 3 (10,3 %) пациентов выявлено образование язв слизистой мочевого пузыря в месте расположения первичной опухоли. У этих больных после проведения биопсии краев язвенной поверхности признаков опухолевого роста не выявлено и проведено консервативное лечение. Ни в одном случае мы не наблюдали поздних осложнений III–IV степени, сопровождающихся уменьшением объема мочевого пузыря. На наш взгляд, частота развития осложнений при проведении комбинированного лечения может зависеть не только от величины СОД при проведении ДЛТ, но и от достаточного временного интервала (между ТУР и ДЛТ), облучаемого объема тканей, тщательного топометрического и адекватного дозиметрического планирования ДЛТ, своевременного назначения лекарственных средств с целью профилактики развития осложнений лечения, наличия сопутствующих заболеваний у больного и его индивидуальной чувствительности, осуществления регулярных осмотров пациента после проведения органосохраняющего лечения и тщательного выполнения пациентом рекомендаций врача.
Были проанализированы ближайшие и отдаленные результаты лечения больных инвазивным РМП (рис. 1). Общая 5- и 10-летняя выживаемость больных мышечноинвазивным РМП после комбинированного лечения составила 41,8 ± 10,5 % и 35,4 ± 10,7 % соответственно; скорректированная 5-и 10-летняя выживаемость – 65,1 ± 11,0 % и 55,1 ± 13,1 % соответственно. Нами изучена взаимосвязь между достижением локального контроля и отдаленными результатами комбинированного лечения: общая 5- и 10-летняя выживаемость больных, у которых достигнут локальный контроль, составила 48,2 ± 12,4 % и 40,2 ± 12,7 % соответственно; скорректированная 5- и 10-летняя выживаемость – 78,9 ± 12,0 % и 65,8 ± 15,6 % соответственно. Скорректированная 5-летняя выживаемость в группе больных без достижения локального контроля после комбинированного лечения составила 19,2 ± 16,6 % (различия статистически значимы по показателям 5-летней выживаемости, р<0,05).
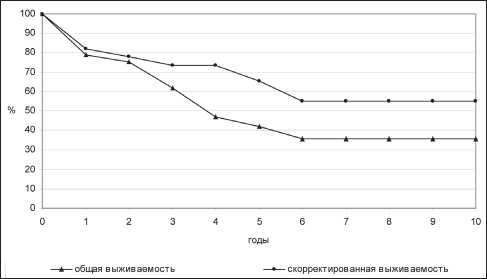
Рис. 1. Общая и скорректированная выживаемость больных мышечноинвазивным РМП после проведения комбинированного лечения
Важно отметить, что в нашем исследовании у всех 29 пациентов при средней продолжительности наблюдения 5,5 ± 0,9 года сохранен собственный мочевой пузырь. Большинство больных РМП отмечали вполне удовлетворительную функцию мочевого пузыря после проведения комбинированного лечения.
Заключение
Рак мочевого пузыря – болезнь людей пожилого возраста, часто с наличием противопоказаний к выполнению радикального оперативного вмешательства и проведению противоопухолевой лекарственной терапии. Выбор оптимального метода лечения для таких больных остается актуальной проблемой. В нашем исследовании мы изучили возможность применения комбинированного (органосохраняющего хирургического вмешательства с последующей лучевой терапией) у 29 больных мышечноинвазивным РМП. Полученные результаты свидетельствуют о том, что данное лечение вполне удовлетворительно переносится больными, не сопровождается развитием клинически значимых осложнений, позволяет добиться довольно высоких результатов. Общая 5- и 10-летняя выживаемость составила 41,8 ± 10,5 % и 35,4 ± 10,7 % соответственно; скорректированная 5- и 10-летняя выживаемость – 65,1±11,0 % и 55,1 ± 13,1 % соответственно. Выявлены прогностически благоприятные факторы, способствующие достижению локального контроля при проведении комбинированного лечения: стадия Т2 опухоли мочевого пузыря (р<0,001), локализация опухоли на боковых стенках мочевого пузыря (р<0,001), проведение полной ТУР опухоли (р<0,05), максимальные размеры опухоли менее 5 см в наибольшем измерении (р<0,05). Установлена взаимосвязь между достижением локального контроля и отдаленными результатами лечения. Результаты проведенной работы свидетельствуют о необходимости дальнейшего изучения возможностей проведения органосохраняющего лечения у больных мышечноинвазивным РМП.


