Снижение риска бронхоплевральных осложнений после пневмонэктомии за счёт применения интраоперационной лазерной обработки культи главного бронха
Автор: Асоян Г.А., Лепеха Л.Н., Садовникова С.С., Тарасов Р.В., Алиев В.К., Багиров М.А.
Журнал: Вестник медицинского института "РЕАВИЗ": реабилитация, врач и здоровье @vestnik-reaviz
Рубрика: Клиническая медицина
Статья в выпуске: 6 (60), 2022 года.
Бесплатный доступ
Цель исследования: повысить эффективность лечения пациентов с деструктивным распространённым туберкулёзом лёгкого за счёт интраоперационной методики обработки культи главного бронха высокоэнергетическим лазером ЛСП-30 при пневмонэктомии.Материалы и методы. Были проанализированы результаты лечения 112 пациентов. Всем пациентам было выполнено удаление лёгкого по поводу распространённого деструктивного туберкулёза. Пациенты были разделены на основную и контрольную группы. Первую группу, основную, составили 58 пациентов, подобранных проспективно с высоким риском бронхоплевральных осложнений, из них у 63,8 % (n = 37) отмечались признаки кровохарканья и эпизоды лёгочного кровотечения, что потребовало срочного, а порой и экстренного оперативного вмешательства. У 36,2 % (n = 21) пациентов рентгенологически определялись ограниченные эмпиемы плевральной полости без бронхоплевральных свищей. Всем пациентам основной группы после этапа удаления лёгкого до формирования культи слизистую главного бронха облучали высокоэнергетическим лазером ЛСП-30 с длиной волны 930 нм. Контрольную группу составили 54 пациента, подобранные ретроспективно, у которых течение фиброзно-кавернозного туберкулёза проходило без осложнений, и культя главного бронха после пневмонэктомии формировалась без применения лазерного облучения. У пациентов обеих групп эндоскопических признаков активного туберкулёзного воспаления трахеобронхиального дерева не отмечалось. У ряда пациентов, в основной группе у 5,2 % (n = 3) и в контрольной группе у 3,7 % (n = 2), отмечались признаки рубцевания бронха после перенесённого туберкулёза. Этим пациентам в рамках предоперационной подготовки выполнялась эндоскопическая биопсия слизистой главного бронха в зонах рубца, и только после гистологического подтверждения отсутствия активного туберкулёзного воспаления выполнялась пневмонэктомия.Результаты. Выраженный постторакотомный болевой синдром наблюдался у 5,2 % (n = 3) пациентов основной и у 9,3 % (n = 5) пациентов контрольной группы, для купирования которого длительно применялись наркотические анальгетики. Прогрессирование дыхательной недостаточности в результате присоединения неспецифической пневмонии единственного лёгкого наблюдалось у 5,2 % (n = 3) пациентов основной группы и у 7,4 % (n = 4) пациентов группы контроля, которую удалось разрешить дополнительными реанимационными мероприятиями и избежать летальности. Формирование остаточной плевральной полости на 7-21 сутки послеоперационного периода поисходило у 6,9 % (n = 4) пациентов основной группы и у 1,8 % (n = 1) пациентов контрольной группы в верхушке гемиторакса, что потребовало нескольких сеансов торакоцентеза для полной ликвидации остаточной плевральной полости. Формирование лёгочной грыжи и смещение органов средостения в сторону фиброторакса отмечалось у 5,2 % (n = 3) пациентов основной группы и у 1,8 % (n = 1) пациентов группы контроля, данное осложнение является основным проявлением постпневмонэктомического синдрома. Рентгенологически выявлено прогрессирование туберкулёза в единственном лёгком у 5,2 % (n = 3) пациентов основной группы и у 3,7 % (n = 2) пациентов в группе контроля несмотря на противотуберкулёзную терапию, проводимую в послеоперационном периоде в соответствии с чувствительностью микобактерий туберкулёза, выявленной из операционного материала. Интраплевральное кровотечение в раннем послеоперационном периоде выявлено у 3,7 % (n = 2) пациентов группы контроля, а в основной группе подобных случаев не было. Все случаи интраплеврального кровотечения в группе контроля экстренно купированы.Выводы. Эффективность хирургического лечения пациентов с распространённым деструктивным туберкулёзом лёгких в объёме пневмонэктомии с применением интраоперационной лазерной обработки слизистой главного бронха составила 98,3 %, в то время как в контрольной группе, где интраоперационная методика не применялась, она была достоверно ниже - 87,1 % (р function show_abstract() { $('#abstract1').hide(); $('#abstract2').show(); $('#abstract_expand').hide(); }
Туберкулез, пневмонэктомия, бронхоплевральный свищ
Короткий адрес: https://sciup.org/143179603
IDR: 143179603 | УДК: 616.24-089.87:616.24-002.5 | DOI: 10.20340/vmi-rvz.2022.6.CLIN.6
Текст научной статьи Снижение риска бронхоплевральных осложнений после пневмонэктомии за счёт применения интраоперационной лазерной обработки культи главного бронха
УДК 616.24-089.87:616.24-002.5
В связи с ограничением возможности медикаментозного лечения туберкулёза (ТБ) у пациентов с множественной (МЛУ) и широкой лекарственной устойчивостью (ШЛУ) возбудителя наиболее часто выявляются распространённые деструктивные формы заболевания [4, 8]. У данной категории па- циентов, несомненно, возрастает роль хирургических методов лечения, и чаще всего выполняется пневмонэктомия [6, 9, 14].
В последние два десятилетия потребность в оперативном вмешательстве у пациентов с ТБ возросла по разным оценкам с 5 до 15 % вследствие увеличения распространенности туберкулёза с множественной лекарственной устойчивостью [1, 13].
Решение о направлении пациента на хирургическое лечение, как правило, принимается в индивидуальном порядке, при этом всегда рекомендуется тщательная оценка уровня риска у больного до проведения любой операции в дополнение к оптимальной химиотерапии [12].
Обязательной процедурой при планировании хирургического лечения ТБ является предоперационная бронхоскопия, которая должна включать выполнение биопсии образцов ткани из области планируемого наложения швов, а также из областей подозреваемых очагов активного инфекционного процесса.
Эндоскопическое подтверждение туберкулёзного бронхита считается противопоказанием к хирургическому вмешательству ввиду того, что наличие эндобронхиальной грануляционной ткани, а также эрозии и изъязвления слизистой оболочки бронхов могут служить факторами, предрасполагающими к формированию бронхоплевральных свищей (БПС) [16].
Некоторые авторы предполагают, что оперативное вмешательство может быть выполнено уже после трёх месяцев медикаментозной терапии, на сегодняшний день рекомендуется проведение химиотерапии в течение периода времени от 6 до 8 месяцев до операции для повышения вероятности благоприятного исхода хирургического лечения [7].
Другим важным прогностическим фактором исхода хирургического лечения ТБ является осложнённое течение легочных форм ТБ (наличие кровохарканья, эпизоды лёгочного кровотечения, эмпиемы и др.) [10, 11, 15].
Высокой является частота выполнения пневмонэктомии пациентам с поражением лёгких, которые проявляются множественными полостями, затрагивающими более одной доли лёгкого [5].
Несостоятельность культи главного бронха является тяжёлым осложнением при пневмонэкто мии, приводящим к появлению бронхоплеврального свища. В некоторых клиниках данное осложнение развивается у 30 % пациентов с распространёнными формами МЛУ/ШЛУ туберкулёза лёгких после пневмонэктомии. Несостоятельность культи главного бронха справа встречается в 5 раз чаще, чем слева, занимает первое место в структуре послеоперационной летальности в торакальной хирургии и составляет 50–70 % [2].
По данным литературы, на сегодняшний день имеется более 50 модификаций ушивания культи главного бронха при пневмонэктомии. Однако данная проблема остаётся до конца не решённой.
Таким образом, одним из актуальных вопросов остаётся создание алгоритма обработки культи главного бронха при пневмонэктомии в комплексном лечении пациентов с распространённым туберкулёзом лёгких.
Цель исследования: повышение эффективности хирургического лечения пациентов с распространённым деструктивным туберкулёзом лёгких за счёт применения интраоперационной лазерной обработки культи главного бронха при пневмонэктомии.
Материалы и методы
Проведён анализ 112 пациентов, оперированных по поводу распространённого деструктивного туберкулёза лёгких в объёме пневмонэктомии, которые были разделены на основную и контрольную группы. Основную группу составили 58 пациентов, подобранные проспективно, с высоким риском бронхоплевральных осложнений, из них у 63,8 % (n = 37) отмечались признаки кровохарканья и эпизоды лёгочного кровотечения, что потребовало операции по срочным показаниям. У 36,2 % (n = 21) пациентов рентгенологически определялись ограниченные эмпиемы плевральной полости без бронхоплевральных свищей. Всем пациентам основной группы после удаления лёгкого перед формированием культи слизистую главного бронха (ГБ) облучали высокоэнергетическим лазером ЛСП-30 с длиной волны 930 нм. В контрольную группу включены 54 пациента, подобранные ретроспективно, с неосложнённым течением фиброзно-кавернозного туберкулёза (ФКТ), у которых после пневмонэктомии культя ГБ формировалась без применения лазерного облучения.
Группы были сопоставимы по возрастнополовому составу, спектру бактериовыделения, типу лекарственно-устойчивого возбудителя, характеру сопутствующих заболеваний, числу предшествующих операций. У пациентов в основной группе, в отличии от контрольной, течение ФКТ было осложнённым, в ряде случаев с кровохарканьем с эпизодами лёгочного кровотечения, а в ряде случаев с ограниченными эмпиемами без бронхоплевральных свищей. Для оценки достоверности различий средних величин использовался t-критерий Стьюдента. Дополнительно сопоставимость групп контролировалась точным критерием Фишера.
Всем пациентам как в основной, так и в контрольной группах в рамках предоперационной подготовки выполнялась фибробронхоскопия трахеобронхиального дерева для исключения активного туберкулёза главного бронха, что является по стандартам хирургического лечения туберкулёза лёгких противопоказанием к выполнению пневмонэктомии.
У всех пациентов в обеих группах эндоскопических признаков туберкулёзного активного воспаления не отмечалось. У 5,2 % (n = 3) пациентов в основной группе и у 3,7 % (n = 2) в контрольной отмечались признаки рубцевания после перенесённого туберкулёза бронха, этим пациентам в предоперационном периоде выполнялась эндоскопическая биопсия слизистой главного бронха в зонах рубца, и только после гистологического подтверждения отсутствия активного туберкулёзного воспаления выполнялась пневмонэктомия.
Хирургические вмешательства проводились в условиях общей многокомпонентной комбинированной анестезии с миоплегией и искусственной вентиляцией лёгких (ИВЛ).
В контрольной группе пневмонэктомия выполнялась по традиционно принятой в клинике ФГБНУ ЦНИИТ методике с реампутацией культи ГБ с оставлением одного хрящевого полукольца и ручным ушиванием дефекта бронха путем наложения восьми монофиламентных нерассасывающихся полипропиленовых швов и завязыванием нитей на дорсальной стороне с насечкой хрящевого полукольца в центре с целью создания его дупликатуры.
В основной группе пневмонэктомия проводилась таким же образом, как и в группе контроля, за исключением способа формирования культи ГБ. После пересечения ГБ в его просвете коагулировали слизистую оболочку в зоне оставшегося хрящевого полукольца. Для этого использовали излучение лазера с длиной волны 970 нм и мощностью потока 5 Вт [3]. Дальнейшие этапы операции не отличались от одноимённых этапов в группе контроля.
Значительную часть работы составляло морфологическое исследование всего резекционного мате- риала, полученного в результате хирургических вмешательств. Оно включало в себя макроскопическое описание характера туберкулёзного процесса патологически изменённых участков лёгкого, лимфоузлов и зоны резекции реампутированной культи ГБ после наложения сшивающего аппарата. Гистологические срезы окрашивали гемотоксилином и эозином, а также по Ван-Гизону (на соединительную ткань) и Цилю – Нильсону (на кислотоустойчивые микобактерии). Гистологические препараты просматривали в световом микроскопе «Olimpus» BX43. Для фотосъёмки материала использовали микроскоп Leica DM4000 и цветную цифровую камеру Leica DFC-420 для микроскопии с программным обеспечением.
Результаты
Особое внимание заслуживает морфологическое исследование культи ГБ, так как выявление воспалительных изменений в зоне его резекции, оценка их характера является научным объяснением возможного риска бронхоплевральных осложнений у данной категории лиц, а также обоснованием выбора методики обработки культи главного бронха при пневмонэктомии. Частота выявления и характер морфологических изменений в зоне резекции культи ГБ у пациентов, оперированных по поводу распространённого туберкулёза лёгких в объёме пневмонэктомии, представлены в таблице 1.
Согласно полученным данным, у 44,8 % (n = 26) пациентов из основной группы и у 40,7 % (n = 22) пациентов из контрольной группы в зоне резекции реампутированной культи главного бронха определяются признаки туберкулёзного воспаления с наличием эпителиоидно-клеточных гранулём, в том числе в стадии козеификации (рис. 1).
У части пациентов в зоне резекции реампути-рованной культи ГБ в обеих группах выявлялись признаки неспецифического воспаления слизистой. Так, у 31,1 % (n = 18) пациентов из основной группы и у 37,0 % (n = 20) пациентов контрольной группы в операционном материале морфологически отмечено воспаление без признаков специфичности с инфильтрацией слизистого слоя клеточными элементами с преобладанием лимфоцитов, наличием макрофагов и гистиоцитов с примесью в ряде случаев нейтрофильных лейкоцитов (рис. 2).
Таблица 1. Частота выявления и характер воспалительного процесса в зоне резекции культи ГБ
Table 1. The frequency of detection and the nature of the inflammatory process in the area of non-resection of main bronchus stump
|
Группы наблюдений |
Туберкулёзное воспаление |
|
Основная, n = 58 |
n = 26 (44,8 %) |
|
Контрольная, n = 54 |
n = 22 (40,7 %) |
|
Неспецифическое воспаление |
Без признаков воспаления |
|
n = 18 (31,1 %) |
n = 14 (24,1 %) |
|
n = 20 (37,0 %) |
n = 12 (22,2 %) |
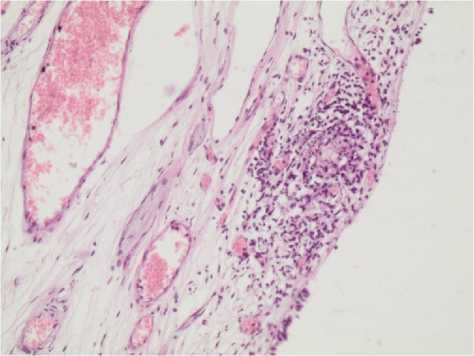
Рисунок 1. Проксимальный край культи главного бронха с эпителиоидно-клеточной гранулемой, имеющий зону некроза в центре. Окраска гематоксилином и эозином. Увел. х 280
Figure 1. The proximal edge of the stump of the main bronchus is an epithelioid cell granuloma with a zone of necrosis in the center. Stained with hematoxylin and eosin. Increased х 280
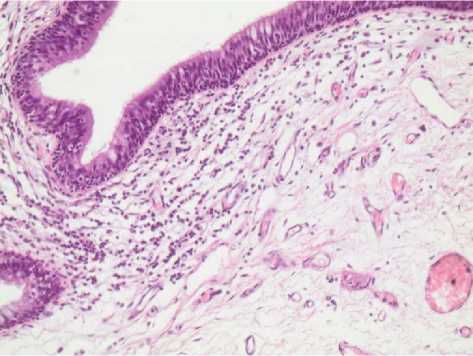
Рисунок 2. Проксимальный край культи главного бронха с лимфоцитарно-гистиоцитарной инфильтрацией слизистого слоя. Окраска гематоксилином и эозином. Увел. х 280
Figure 2. The proximal edge of the stump of the main bronchus with lymphocytic-histiocytic infiltration of the mucous layer. Stained with hematoxylin and eosin. Increased х 280
Кроме того, в обеих группах наблюдения установлена равная доля выявления гистологически неизмененной зоны резекции главного бронха: в основной группе в 24,1 % (n = 14) случаев, в контрольной группе в 22,2 % (n = 12) случаев.
В контрольной группе у 3,7 % (n = 2) пациентов в ближайшем послеоперационном периоде установлено интраплевральное кровотечение, в то время как в основной группе последнее не отмечалось. В основной группе у 5,2 % (n = 3), а в группе контроля у 9,3 % (n = 5) пациентов ближайший послеоперационный период осложнился развитием выраженного постторакотомического болевого синдрома, что потребовало пролонгированного использования анальгетиков, в том числе наркотических. У 5,2 % (n = 3) пациентов в основной группе и у 7,4 % (n = 4) в контрольной группе отмечалось прогрессирование дыхательной недостаточности вследствие пневмонии единственного лёгкого, что потребовало дополнительных мероприятий реанимационного характера с применением пролонгиро- ванной ИВЛ. Благодаря своевременной и адекватной реанимационной тактике удалось избежать госпитальной летальности в ближайшем послеоперационном периоде. Осложнения позднего послеоперационного периода (7–21 сутки послеоперационного периода) выявлены у 6,9 % (n = 4) пациентов в основной группе и у 1,8 % (n = 1) в контрольной – в течение формирования фиброторакса сформировалась остаточная плевральная полость в верхних отделах гемиторакса. Этим пациентам выполнили торакоцентез, в результате чего удалось ликвидировать данное осложнение. Осложнения в рамках отдаленного послеоперационного периода (22 сутки – 6 месяцев) установлены у 10,3 % (n = 6) пациентов в основной группе и у 5,5 % (n = 3) в группе контроля. Постпневмонэктомический синдром, проявляющийся формированием лёгочной грыжи и смещением органов средостения в сторону фиброторакса, в обеих группах установлен приблизительно в равных долях: у 5,2 % (n = 3) пациентов в основной группе и у 1,8 % (n = 1) в группе контроля. Кроме того, несмотря на продолжение консервативной терапии в послеоперационном периоде, в соответствии с данными МЛУ ТБ, в операционном материале у 5,2 % (n = 3) пациентов в основной группе и у 3,7 % (n = 2) в группе контроля выявлены рентгенологические признаки прогрессирования туберкулёза в единственном лёгком.
Стоит отметить, что описанные выше осложнения носили общий характер и не связаны с методикой лазерной обработки слизистой культи ГБ после пневмонэктомии. Можно заметить, что общих осложнений в основной группе больше, что объясняется тяжестью пациентов в основной группе по отношению к группе контроля.
Наибольшую значимость представляют послеоперационные осложнения бронхоплеврального характера, а именно первичная, вторичная несостоятельность культи ГБ, формирование пострезекционной эмпиемы плевры с бронхоплевральным свищем, на профилактику которых направлена разработанная методика с применением интраоперационного высокоэнергетического лазерного излучения (лазерная обработка слизистой культи ГБ после пневмонэктомии). Частота бронхоплевральных осложнений у пациентов, оперированных по поводу распространённого туберкулёза лёгких в объёме пневмонэктомии, представлена в таблице 2.
Таблица 2. Частота бронхоплевральных осложнений у пациентов после пневмонэктомии по поводу распространённого туберкулёза лёгких
Table 2. The frequency of bronchopleural complications in patients after pneumonectomy for advanced pulmonary tuberculosis
|
Сроки наблюдения |
Основная группа, n = 58 |
Контрольная группа, n = 54 |
||
|
n |
% |
n |
% |
|
|
1–6 сутки послеоперационного периода |
0 |
0 |
0 |
0 |
|
7–21 сутки послеоперационного периода |
0 |
0 |
4 |
7,4 % |
|
22 сутки – 6 месяцев |
1 |
1,7 % |
3 |
5,5 % |
|
Всего |
1 |
1,7 % |
7 |
12,9 % |
Анализируя частоту бронхоплевральных осложнений в обеих группах, обращает на себя внимание отсутствие первичной несостоятельности культи ГБ с формированием острого бронхиального свища у пациентов обеих групп. Частота вторичной несостоятельности культи ГБ с формированием бронхоплеврального свища в контрольной группе составила 7,4 % (n = 4), а в основной группе данное осложнение не наблюдалось. Пострезекционная эмпиема плевры с бронхоплевральным свищем в отдаленном послеоперационном периоде выявлена у 1,7 % (n = 1) пациентов в основной группе, что в 3,2 раза меньше чем в контрольной, где последняя установлена у 5,5 % (n = 3) пациентов.
Обсуждение
Интраоперационная обработка слизистой главного бронха высокоэнергетическим лазерным облучением перед формированием культи при пневмонэктомии позволяет снизить риск развития тяжёлых постоперационных осложнений, а именно несостоятельность культи главного бронха, приводящей к появлению бронхоплеврального свища.
Особое внимание уделяет на себя частота морфологически выявляемого воспалительного процесса в зоне резекции, что является фактором дополнительного риска несостоятельности культи главного бронха после пневмонэктомии и научным обоснованием необходимости обработки слизистой культи главного бронха высокоэнергетическим лазером ЛСП-30.
Заключение
При анализе частоты и характера послеоперационных осложнений установлено, что в группе, в которой применялась интраоперационная обработка слизистой ГБ высокоэнергетическим лазерным излучением, у 1,7 % (n = 1) пациентов выявлена пострезекционная эмпиема плевры с бронхоплевральным свищем, в то время как в группе, где обработка не применялась частота бронхоплевральных осложнений составила 12,9 % (p < 0,05), что в 7,5 раз чаще. Необходимо отметить, что во всех случаях несостоятельности культи главного бронха в обеих группах при гистологическом исследовании зоны резекции культи бронха выявлены морфологические признаки воспаления. В позднем послеоперационном периоде в контрольной группе у пациентов с несостоятельностью культи определялись морфологические признаки неспецифического воспаления, а у пациентов обеих групп, осложненных несостоятельностью культи главного бронха в отдаленном послеоперационном периоде, были выявлены в зоне резекции культи признаки туберкулёзного воспаления.
Эффективность хирургического лечения пациентов с распространённым деструктивным туберкулёзом лёгких в объёме пневмонэктомии с применением интраоперационной лазерной обработки слизистой главного бронха составила 98,3 %, в то время как в контрольной группе, где интраоперационная методика не применялась, она была достоверно ниже и составила 87,1 % (р < 0,01).
Высокий процент случаев гистологического выявления воспалительного процесса на линии резекции указывает на необходимость интраоперационной лазерной обработки слизистой главного бронха при выполнении пневмонэктомии.
Список литературы Снижение риска бронхоплевральных осложнений после пневмонэктомии за счёт применения интраоперационной лазерной обработки культи главного бронха
- Аджимурзаев Э.А. Возможности хирургического лечения больных туберкулёзом с множественной лекарственной устойчивостью. Бюллетень медицинских интернет-конференций. 2015;5(5):848. [Adzhimurzaev E.A. Possibilities of surgical treatment of tuberculosis patients with multidrug resistance. Bulletin of medical Internet conferences. 2015;5(5):848. (In Russ)].
- Аксарин А.А., Тер-Ованесов М.Д. Несостоятельность швов культи бронха в хирургии рака легкого. Хирургия. 2014;9:33-36. [Aksarin A.A., Ter-Ovanesov M.D. Bronchial stump suture failure in lung cancer surgery. Surgery. 2014;9:33-36. (In Russ)].
- Патент RU 2596724 C1. Способ плевризации культи бронха при пневмонэктомии: № 2015130320/14; заявл. 23.07.2015; опубл. 10.09.2016. Бюл. № 25 / Багиров М.А., Токаев Т.К., Дмитриченко А.И., Папков А.В., Эргешов А.Э. ; Федеральное государственное бюджетное научное учреждение «Центральный научно-исследовательский институт туберкулёза». - 8 с. [Patent RU 2596724 C1. The method of pleurisy of the bronchus stump during pneumonectomy: No. 2015130320/14; dec. 07/23/2015; publ. 09/10/2016. Bull. No. 25 / Bagirov M.A., Tokaev T.K., Dmitrichenko A.I., Papkov A.V., Ergeshov A.E. ; Federal State Budgetary Scientific Institution "Central Research Institute of Tuberculosis". - 8 s. (In Russ)].
- Васильева И.А., Стерликов С.А., Белиловский Е.М. и др. Туберкулёз в учреждениях уголовно-исполнительной системы в странах Европы и в Российской Федерации. Туберкулёз и болезни лёгких. 2018;96(5):6-13. [Vasilyeva I.A., Sterlikov S.A., Belilovsky E.M. and etc. Tuberculosis in institutions of the penitentiary system in Europe and the Russian Federation. Tuberculosis and lung disease. 2018;96(5):6-13. (In Russ)].
- Елипашев А.А., Никольский В.О., Шпрыков А.С., Елькин А.В. Анализ осложнений и рецидивов хирургического лечения больных с ограниченным легочным туберкулёзом при разной морфологической активности специфического воспаления. Туберкулёз и болезни лёгких. 2015;10:20-23. [Elipashev A.A., Nikolsky V.O., Shprykov A.S., Elkin A.V. Analysis of complications and relapses of surgical treatment of patients with limited pulmonary tuberculosis with different morphological activity of specific inflammation. Tuberculosis and lung disease. 2015;10:20-23. (In Russ)].
- Сабиров Ш.Ю., Нематов О.Н., Абулкасимов С.П. и др. Эффективность хирургического лечения туберкулёза лёгких с множественной лекарственной устойчивостью возбудителя. Туберкулез и социально-значимые заболевания. 2015;3:65-66. [Sabirov Sh.Yu., Nematov O.N., Abulkasimov S.P. Efficiency of surgical treatment of pulmonary tuberculosis with multidrug resistance of the pathogen. Tuberculosis is a socially significant disease. 2015;3:65-66. (In Russ)].
- Сабиров Ш.Ю., Рахманов Ш.А. Хирургическое лечение туберкулёза лёгких с множественной лекарственной устойчивостью возбудителя. Туберкулёз и болезни лёгких. 2015;6:128-129. [Sabirov Sh.Yu., Rakhmanov Sh.A. Surgical treatment of pulmonary tuberculosis with multidrug resistance of the pathogen. Tuberculosis and lung diseases. 2015;6:128-129. (In Russ)].
- Савинова А.А., Усанина Л.В. Механизмы антибиотикоустойчивости микобактерий туберкулёза. Международный студенческий научный вестник. 2017;6:35. [Savinova A.A., Usanina L.V. Mechanisms of antibiotic resistance of Mycobacterium tuberculosis. International Student Scientific Bulletin. 2017;6:35. (In Russ)].
- Серезвин И.С., Аветисян А.О., Васильев И.В., Яблонский П.К. Непосредственные результаты пневмонэктомии в комплексном лечении больных деструктивным туберкулёзом лёгких. Медицинский альянс. 2020;8(3):54-65. [Serezvin I.S., Avetisyan A.O., Vasiliev I.V., Yablonsky P.K. Immediate results of pneumonectomy in the complex treatment of patients with destructive pulmonary tuberculosis. Medical Alliance. 2020;8(3):54-65. (In Russ)].
- Синицын М.В., Калинина М.В., Белиловский Е.М. и др. Лечение туберкулёза в современных условиях. Терапевтический архив. 2020;92(8):86-94. [Sinitsyn M.V., Kalinina M.V., Belilovsky E.M. et al. Treatment of tuberculosis in modern conditions. Therapeutic archive. 2020;92(8):86-94. (In Russ)].
- Синицын М.В., Белиловский Е.М., Воробьев А.А. и др. Эффективность хирургического лечения больных туберкулёзом на стационарном этапе ведения пациентов в городе Москве. Туберкулёз и социально-значимые заболевания. 2020;2:39-43. [Sinitsyn M.V., Belilovsky E.M., Vorobyov A.A. Efficiency of surgical treatment of patients with tuberculosis at the inpatient stage of patient management in the city of Moscow. Tuberculosis and socially significant diseases. 2020;2:39-43. (In Russ)].
- Темирбаев А.А., Дюсенов А.К., Шоланова Л.М., Мещеряков С.А. Значение хирургического метода в комплексном лечении лекарственно-устойчивого туберкулёза лёгких. Клиническая Медицина Казахстана. 2013;2(28):56. [Temirbaev A.A., Dyusenov A.K., Sholanova L.M., Meshcheryakov S.A. The value of the surgical method in the complex treatment of drug-resistant pulmonary tuberculosis. Clinical Medicine of Kazakhstan. 2013;2(28):56. (In Russ)].
- Эргешов А.Э., Пунга В.В., Русакова Л.И. и др. Эпидемиологическая ситуация по туберкулёзу в Российской Федерации. Наука, новые технологии и инновации Кыргызстана. 2017;8:11-15. [Ergeshov A.E., Punga V.V., Rusakova L.I. and others. The epidemiological situation of tuberculosis in the Russian Federation. Science, new technologies and innovations of Kyrgyzstan. 2017;8:11-15. (In Russ)].
- Heemskerk D., Caws M., Marais B. Tuberculosis in Adults and Children. London: Springer, 2015. 168 р.
- Mitchell J.D. Surgical Management of Pulmonary Mycobacterial Disease. Semin. Respir. Crit. Care Med. 2018;39(3):392-398.
- Wolter A., Scholz T., Diedrichson J. et al. Bronchopleural fistula after pneumonectomy: interdisciplinary surgical closure by an ipsilateral pedicled latissimus dorsi flap supported by video-assisted thoracoscopy. J. Plast. Reconstr. Aesthet. Surg. 2013;66(11):1600-1603


