Современное состояние материнских и младенческих потерь в Пермском крае
Автор: Зайцева Н.В., Алексеев В.Б., Кирьянов Д.А.
Журнал: Вестник Пермского университета. Серия: Биология @vestnik-psu-bio
Рубрика: Медико-биологические науки
Статья в выпуске: 3, 2010 года.
Бесплатный доступ
Выполнен углубленный анализ материнской и младенческой смертности в Пермском крае, дан анализ динамики и структуры показателей, рассмотрены вопросы причин превышения уровней потерь соседних регионов и стран. Дана оценка мероприятий, проводимых в крае по предотвращению потерь, связанных с материнской и младенческой смертностью.
Материнские потери, младенческие потери
Короткий адрес: https://sciup.org/147204521
IDR: 147204521 | УДК: 614.1
Текст научной статьи Современное состояние материнских и младенческих потерь в Пермском крае
Младенческая смертность
Низкий уровень показателей рождаемости, обусловленный неблагоприятной демографической структурой населения России, усугубляется высоким уровнем младенческих и материнских потерь.
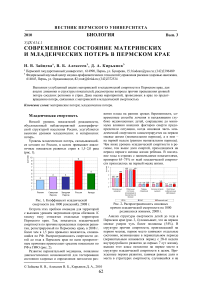
Уровень младенческих потерь, складывающийся сегодня по России, в целом превышает аналогичные показатели развитых стран в 1,5–2,0 раза (рис. 1).
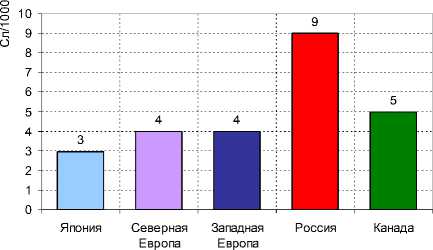
Рис. 1 . Коэффициент младенческой смертности (на 1000 рождений), 2008 г.
Острота этих проблем очевидна для территорий с высоким уровнем загрязнения среды обитания. К такому типу относятся отдельные территории Пермского края. Так, показатель младенческой смертности по причине врожденных пороков развития, регистрируемый по Пермскому краю, в 2008 г. более чем в 1,5 раза превысил показатель, сложившийся по РФ. Распространенность смертности детей до года в Пермском крае по всем приоритетным причинам превосходит средние показатели по РФ и ПФО (рис. 2).
Развитие перинатальной медицины, появление диагностических возможностей для тестирования состояния здоровья и определения патологии раз- вития плода на ранних сроках беременности, современные способы лечения и выхаживания глубоко недоношенных детей, сокращение до минимума влияния внешних факторов смерти предопределили ситуацию, когда основная часть младенческой смертности концентрируется на первом месяце жизни (неонатальном периоде), а в нем – на первой неделе (раннем неонатальном периоде). Чем ниже уровень младенческой смертности в регионе, тем выше доля смертей, приходящихся на период первого месяца жизни ребенка. В последние годы в странах с наименьшими показателями, примерно 65–75% от всей младенческой смертности приходилось на первый месяц жизни.
перинатальном периоде
I_______5 РФ □ ПФО □ Пермский край
Рис. 2 . Распространенность основных причин младенческой смертности на 1000 родившихся живыми, 2008 г.
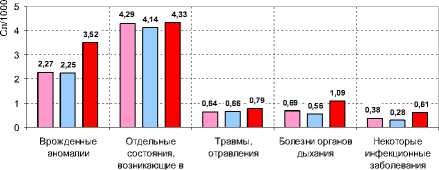
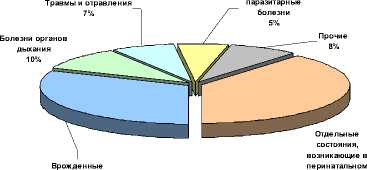
Анализ структуры смертности детей до года в Пермском крае (рис. 3, 4) показывает, что на первом месяце умерли чуть более половины (54%). В структуре причин смертности, произошедшей на первом месяце, первое место занимают отдельные состояния, возникающие в перинатальном периоде (перинатальным называется период с 28-й недели внутриутробного развития до первых 7 сут жизни), выводя этот класс патологии на первое место в структуре младенческой смертности в целом. Врожденные пороки развития, занимая равные доли и места в структурах смертности, случившейся и на
первом месяце жизни, и в возрасте от 29 дней до 12 месяцев (постнеонатальном периоде), формируют вторую по величине долю и в структуре младенческой смертности в целом. Состояния, возникающие в перинатальном периоде, и врожденные пороки развития являются эндогенными причинами. От них обычно умирают дети с пониженной жизнеспособностью (глубоко недоношенные, маловесные). Выхаживание таких детей требует дорогостоящих высокотехнологичных видов медицинской помощи.
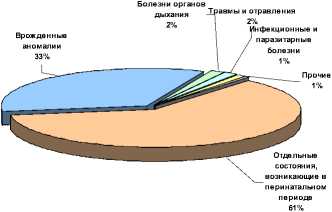
Рис. 3 . Структура неонатальной смертности детей
Инфекционные и
аномалии
31% периоде 39%
Рис. 4 . Структура постнеонатальной смертности детей
В структуре постнеонатальной смертности в Пермском крае, к сожалению, до сей поры значимые доли занимают болезни, относящиеся к т.н. экзогенным причинам (болезни органов дыхания, инфекционные и паразитарные болезни, травмы и отравления), считающимся в современных условиях полностью устранимыми.
Итак, основными причинами младенческой смертности являются патологические состояния перинатального периода, обусловленные экстрагени-тальными заболеваниями матери, патологиями беременности и родов. Предотвращение значительной части материнских и младенческих потерь лежит в сфере компетенции и рамках возможностей современного здравоохранения и становится как никогда актуальным в условиях демографического кризиса.
Решению этой задачи препятствует отсутствие стандартизации медицинской помощи (в т.ч. акушерско-гинекологической), отсутствие в повседневной практике обязательных для применения современных клинических протоколов, основывающихся на данных доказательной медицины.
Принципы доказательной медицины применимы как к системе здравоохранения в целом, так и непосредственно к деятельности каждого врача. В России практика доказательной медицины распространена слабо и механизмы ее не отрегулированы и не регламентированы на уровне законодательства в полной мере. Формально, документы, предписывающие врачам действовать именно так, а не иначе, Минздравсоцразвития РФ разработаны и доведены до всех объектов медицинской сферы. Однако в рутинной практике очень часто основанием для установления диагноза и применения того или иного метода лечения становится мнение врача, основанное на его личном опыте, понимании своей области медицины, интуиции и т.п., но не на доказательствах, объективно подтверждающих тот или иной диагноз.
Существующая сегодня, даже в границах одного региона, значительная разница в порядке цифр, отражающих показатели регистрируемой заболеваемости беременных и рожениц, особенно по нозологиям, являющимся наиболее угрожаемыми для здоровья матери и плода, к сожалению, вынуждает говорить об отсутствии единого понимания нормы и патологии в течении беременности и родов, что не способствует выбору правильной тактики ведения беременности, сроков и места для оптимального родоразрешения. Практикуемые рутинные алгоритмы оказания акушерско-гинекологической помощи долгое время не подвергались критичному анализу. Применяемые методики и схемы с точки зрения доказательности их эффективности не оцениваются ни самими врачами, ни экспертами страховых медицинских организаций.
Важной проблемой регионального здравоохранения, впрочем, как и всего отечественного, является ограниченность информационного поля врачебного сообщества, отсутствие стремления, стимулов и зачастую материальных возможностей к профессиональному самосовершенствованию и самоподготовке у большинства специалистов. Качество информационного поля медицинского сообщества во многом определяет качественный уровень оказания медицинской помощи, компетентность, ориентированность в тех или иных проблемах здоровья, смертности, рождаемости и пр. То, откуда получает информацию врач, уровень этих источников, подходы и принципы, которые они пропагандируют, – все это в конечном счете и определяет качество и эффективность работы врача.
Невыполнение протоколов дородовой диагностики врожденных пороков развития при наблюдении беременных в женской консультации, организационное и материально-техническое отставание в обеспечении хирургической коррекции врожденных пороков развития делают этот класс болезней второй по значимости причиной младенческой смертности. На рис. 5 показана структура врожденных пороков развития, являющихся причинами смерти детей до года. Самую большую долю формируют врожденные пороки сердца и врожденные аномалии системы кровообращения, составляющие в совокупности более 40%.
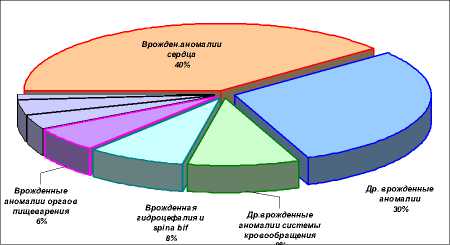
Рис. 5 . Структура врожденных аномалий развития, явившихся причинами смерти детей до года в 2008 г.
Значительную долю занимают пороки развития центральной нервной системы – врожденная гидроцефалия и спинномозговая грыжа. Эти пороки в большинстве случаев должны диагностироваться на ранних сроках беременности, а такие беременности с информированного согласия женщины искусственно прерываться.
Врожденные пороки развития органов дыхания и пищеварения в настоящее время в большей своей части поддаются коррекции при условии применения современных организационных подходов. Успешный опыт десятка операций, проведенных детскими хирургами непосредственно в условиях городского перинатального центра г. Перми в первые часы жизни ребенка, говорит о необходимости развития и внедрения опыта хирургической коррекции врожденных пороков развития уже на этапе родильного дома (при условии соответствующего технического и кадрового оснащения). Такой подход позволяет приблизить специализированную помощь к новорожденному, избежав опасного этапа транспортировки, и обеспечить более совершенные
Таблица 1
Шкала оценки медико-социальной эффективности деятельности служб охраны материнства и детства
|
№ п/п |
Коэффициент П/Р |
Эффективность анте- и постнатальной профилактики |
|
1 |
1,0 и более |
Очень низкая |
|
2 |
0,5–1,0 |
Низкая |
|
3 |
0,4–0,5 |
Средняя |
|
4 |
0,3–0,4 |
Высокая |
|
5 |
0,3 и меньше |
Очень высокая |
В Пермском крае динамика значений данного коэффициента отрицательная: с 0,40 – почти «высокая» эффективность в 1997 г. до 0,49 – «средняя» эффективность в 2008 г. (рис. 7).
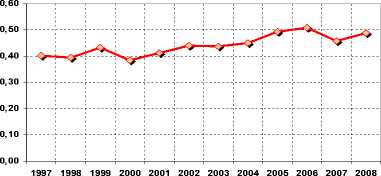
Рис. 7. Динамика показателя коэффициента соотношения поздней и ранней смертности жизнеспособных детей по Пермскому краю в организационном, методическом и техническом аспектах условия ухода и выхаживание новорожденного ребенка в послеоперационном периоде.
В структуре т.н. экзогенных причин самую большую долю занимают «болезни органов дыхания». Структура причин этого класса болезней представлена на рис. 6. Все они предотвратимы при качественном проведении профилактических мероприятий и действенной санитарнопросветительской работе сотрудников детских поликлиник.
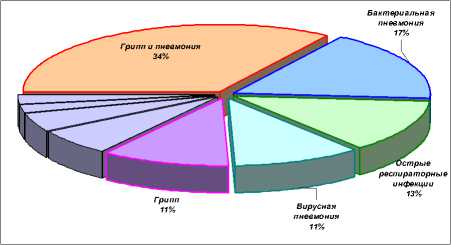
Рис. 6 . Структура заболеваний органов дыхания, явившихся причинами постнеонатальной смерти детей до года в 2008 г.
Для оценки эффективности деятельности служб охраны материнства и детства ВОЗ предложен коэффициент соотношения поздней – П (от 28 дней до 1 года) и ранней – Р (мертворождаемость + 0–28 дней жизни ребенка) смертности жизнеспособных детей (П/Р).
Шкала ВОЗ для оценки коэффициента представлена в табл. 1.
Материнская смертность
Благодаря особому и постоянному вниманию к данной проблеме со стороны органов управления здравоохранением всех уровней динамика материнской смертности в Пермском крае с 1992 по 2008 г., даже с учетом спорадичности случаев материнских потерь по отдельным причинам, положительная – отмечается снижение материнской смертности в 2 раза (рис. 8).
Материнская смертность происходит чаще всего в стационаре, что, с одной стороны, свидетельствует о достаточной разветвленности краевой сети специализированных ЛПУ и отделений, предназначенных для оказания специализированной медицинской помощи женщинам, но с другой стороны, говорит о несоответствии региональных акушерско-гинекологических практик современным требованиям качества и протоколам неотложной помощи (табл. 2).
Главной причиной материнских потерь являются кровотечения, что еще раз подчеркивает необходимость совершенствования профессиональной подготовки и навыков персонала родовспомогательных учреждений, необходимость внедрения современных протоколов оказания помощи, основанных на доказательных научных данных.
Структура причин материнской смертности в Пермском крае за последние три года представлена в табл. 3.
В целях сокращения уровня младенческих и материнских потерь в крае реализуются мероприятия национального проекта «Здоровье», а также нескольких региональных целевых программ. Основными направлениями являются стандартизация акушерской и педиатрической помощи, разработка и внедрение единых для всего края протоколов ведения беременных с акушерской и экстрогениталь-ной патологией, алгоритмов выхаживания недоношенных, маловесных, больных новорожденных на всех уровнях перинатальной помощи.
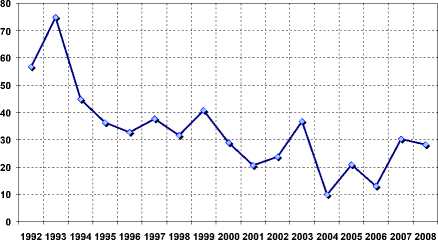
Рис. 8. Динамика материнской смертности в Пермском крае на 100 тыс. родившихся живыми
Таблица 2
Абсолютные и относительные показатели случаев материнской смертности, произошедших в стационаре и вне больниц
|
Год |
Всего |
В том числе |
Сл. на 100 тыс. родившихся живыми |
|||
|
В стационаре |
Вне стационара |
|||||
|
Сл. |
Сл. |
% |
Сл. |
% |
||
|
2001 |
4 |
3 |
75,0 |
1 |
25,0 |
20,57 |
|
2002 |
7 |
6 |
85,7 |
1 |
14,3 |
23,7 |
|
2003 |
11 |
11 |
100 |
0 |
0 |
36,45 |
|
2004 |
3 |
3 |
100 |
0 |
0 |
9,97 |
|
2005 |
6 |
6 |
100 |
0 |
0 |
20,9 |
|
2006 |
4 |
4 |
100 |
0 |
0 |
13,1 |
|
2007 |
10 |
9 |
90 |
1 |
10 |
30,3 |
|
2008 |
11 |
10 |
91 |
1 |
9 |
28,2 |
Таблица 3
Структура причин материнской смертности в Пермском крае
|
Причины смерти |
Итого 2006 г. |
Итого 2007 г. |
Итого 2008 г. |
|||
|
Сл. |
% |
Сл. |
% |
Сл. |
% |
|
|
Умерло от всех причин |
4 |
100 |
10 |
100 |
11 |
100 |
|
В т.ч.токсикоз беременности |
0 |
0 |
1 |
10 |
3 |
28 |
|
Кровотечение |
1 |
25 |
3 |
30 |
4 |
36 |
|
Осложнения анестезии |
0 |
0 |
- |
- |
1 |
9 |
|
Септические осложнения |
2 |
50 |
1 |
10 |
2 |
18 |
|
Экстрагенитальные заболевания |
1 |
25 |
3 |
30 |
1 |
9 |
|
Эмболия околоплодными водами, тромбоэмболия |
0 |
- |
2 |
20 |
0 |
0 |
Во всех учреждениях родовспоможения проводится внедрение «семейно-ориентированных родов» (родов в присутствии родственников и близких), совместного пребывания по системе «мать и дитя», грудного вскармливания, современных технологий соблюдения температурного режима, сухого ведение пуповинного остатка, ранней выписки (на 3–4 сутки) с последующим активным патрона- жем на дому. Проводится постоянное обновление и совершенствование материально-технической базы действующих учреждений родовспоможения и неонатальных центров. Ведется строительство краевого перинатального центра и целевая подготовка высококвалифицированных кадров.