Тромбоэмболические осложнения
Автор: Сомонова О.В., Антух Э.А., Варданян А.В., Громова Е.Г., Долгушин Б.И., Елизарова А.Л., Сакаева Д.Д., Сельчук В.Ю., Трякин А.А., Черкасов В.А.
Журнал: Злокачественные опухоли @malignanttumors
Рубрика: Практические рекомендации
Статья в выпуске: 3S2-2 т.13, 2023 года.
Бесплатный доступ
Онкология, тромбоэмболические осложнения, низкомолекулярные гепарины, гепарин натрия, фондапаринукс, прямые оральные антикоагулянты
Короткий адрес: https://sciup.org/140302418
IDR: 140302418 | DOI: 10.18027/2224-5057-2023-13-3s2-2-167-178
Текст статьи Тромбоэмболические осложнения
Венозные тромбоэмболические осложнения (ВТЭО) — собирательное понятие, объединяющее тромбоз поверхностных вен, тромбоз глубоких вен, венозную гангрену и тромбоэмболию легочной артерии. ВТЭО развиваются у 10–20% онкологических больных при жизни и выявляются при аутопсии в 30–50% случаев.
1. ФАКТОРЫ РИСКА
У онкологических больных выделяют факторы риска развития тромботических осложнений, связанные с опухолью, с пациентом и с лечением.
2. ДИАГНОСТИКА
2.1 Лабораторная диагностика
Факторы риска, связанные с пациентом, обозначены в табл. 1.
Факторы риска, связанные с лечением: операция (открытые и эндоскопические вмешательства на органах грудной, брюшной полости и малого таза), химиотерапия, лучевая терапия, катетер-ассоциированные вмешательства (центральный, бедренный, периферический венозный катетер).
Таблица 1. Факторы риска венозных тромбоэмболических осложнений.
|
Факторы риска |
|
|
Клинические:
|
Гемостазиологические признаки гиперкоагуляции:
|
|
Другие:
|
|
У пациентов перед хирургическим вмешательством и перед началом первого курса противоопухолевой лекарственной терапии рекомендуется проведение лабораторных тестов, минимальный объем которых включает: определение концентрации фибриногена, АЧТВ, протромбинового времени. Расширенная диагностическая панель может включать определение уровня Д-димера.
Пациентам с клиническими признаками, позволяющими заподозрить ВТЭО, при отсутствии возможности выполнить в ближайшие часы компрессионное ультразвуковое ангиосканирование рекомендуется определить уровень Д-димера. В случае нормального уровня Д-димера диагноз ВТЭО можно отвергнуть с высокой степенью вероятности. Повышение этого показателя свидетельствует о необходимости проведения ультразвукового исследования.
2.2 . Инструментальная диагностика
3. ЛЕЧЕНИЕ
3.1. Консервативное лечение венозных тромбоэмболических осложнений у онкологических больных
3.1.1. Острая стадия
Больным рекомендуется выполнять ультразвуковое ангиосканирование (УЗАС) бассейна нижней полой вены перед операцией для выявления бессимптомных венозных тромбозов, с максимальным приближением исследования ко времени вмешательства. Также рекомендуется выполнение УЗАС бассейна нижней полой вены в послеоперационном периоде перед активизацией больного, если профилактические мероприятия выполнялись не в полном объеме.
Рекомендуется начинать лечение с назначения НМГ или ривароксабана или апикса-бана или фондапаринукса натрия или гепарина натрия. НМГ или фондапаринукс натрия предпочтительнее НФГ в первые 5–10 дней при отсутствии тяжелых нарушений функции почек (клиренс креатинина < 30 мл/мин и < 20 мл/мин соответственно).
-
У пациентов с венозными тромбоэмболическими осложнениями возможно проведение противоопухолевой лекарственной или лучевой терапии через несколько дней после начала антикоагулянтной терапии при условии положительной клинической динамики (уменьшение отека, болей).
Таблица 2. Перечень антикоагулянтов, рекомендуемых для лечения острого тромбоза.
|
Первоначальное лечение |
Длительная терапия (6 мес.) |
||
|
Препараты |
Дозы антикоагулянтов, п/к 1 |
Длительность |
|
|
Низкомолекулярные гепарины: |
30 дней |
• НМГ в дозе 75–80% от первоначальной, т. е. |
|
|
• далтепарин натрия |
• 100 МЕ/кг 2 раза в сутки |
150 МЕ/кг 1 раз в сутки или |
|
|
• эноксапарин натрия |
|
• апиксабан по 5 мг 2 раза в сутки или |
|
|
• надропарин кальция |
|
или • варфарин под контролем МНО на уровне 2–3 |
|
|
• надропарин кальция форте (фраксипарин форте) |
• 200 МЕ/кг 1 раз в сутки |
||
|
Парнапарин натрия |
• 6400 МЕ анти-Xа активности 2 раза в сутки |
7–10 дней |
1 раз в сутки в течение 10–20 дней или
или
|
|
Препараты |
Первоначальное лечение |
Длительная терапия (6 мес.) |
|
|
Дозы антикоагулянтов, п/к 1 |
Длительность |
||
|
Фондапаринукс натрия |
• 5–10 мг 1 раз в сутки |
5–9 дней |
или
2 раза в сутки 21день, затем по 20 мг 1 раз в сутки или
|
|
Гепарин натрия |
|
5–7 дней |
или
или • варфарин под контролем МНО на уровне 2–3 |
|
Прямые оральные антикоагулянты: |
|||
|
• апиксабан |
• по 10 мг 2 раза в сутки |
7 дней |
• по 5 мг 2 раза в сутки |
|
• ривароксабан |
|||
|
– взрослые |
• по 15 мг 2 раза в сутки |
21 день |
• по 20 мг 1 раза в сутки |
|
– дети в возрасте до 18 лет 3 |
|||
|
• масса тела от 30 кг до 50 кг |
• 15 мг 1 раз в день |
• по 15 мг 1 раза в сутки |
|
|
• масса тела 50 кг и более |
• 20 мг 1 раз в день |
• по 20 мг 1 раза в сутки |
|
|
Эдоксабан 3 |
• 60 мг 1 раз в день |
• 60 мг 1 раз в день |
|
|
• 30 мг 1 раз в день 4 |
• 30 мг 1 раз в день |
||
|
Дабигатран этексилат 3 |
• по 150 мг 2 раза в сутки |
• по 150 мг 2 раза в сутки |
|
Фондапаринукс натрия не взаимодействует с тромбоцитами и не вызывает гепарин-индуцированную тромбоцитопению (ГИТ) в отличие от НМГ и гепарина натрия и более безопасен у пациентов с низким уровнем тромбоцитов и риском развития ГИТ.
-
2 ПОАК рекомендуются в качестве одного из вариантов терапии пациентов с онкоассоциированными тромбозами при низком риске кровотечения и отсутствии лекарственных взаимодействий с текущей системной терапией. Отмечено снижение частоты рецидивирующих тромбозов, но увеличение клинически значимых небольших кровотечений при применении прямых ингибиторов фактора Ха по сравнению с НМГ. У больных с высоким риском кровотечения (пациенты с опухолями верхних отделов желудочно-кишечного тракта и мочеполовой системы, больные с нефростомами, центральным венозным катетером, эрозивноязвенными поражениями желудочно-кишечного тракта, заболеваниями печени, тромбоцитопенией, клиренс креатинина 15–29 мл /мин) предпочтительнее НМГ или фондапаринукс натрия.
ПОАК следует осторожно применять в комбинации с препаратами, подавляющими активность CYP3A4 и P-гликопротеина (иматиниб, кризотиниб, абиратерон, энзулатамид, циклоспорин, такроли-мус, доксорубицин, винбластин) или повышающими активность CYP3A4 и P-гликопротеина (паклитаксел, вемурафениб, дазатиниб), поскольку при этом изменяется фармакокинетика ПОАК.
У пациентов с нарушением функции почек (клиренс креатинина 30–49 мл /мин) рекомендованная доза ривароксабана вместо 20 мг составляет 15 мг 1 раз в сутки; рекомендованная доза апиксабана вместо 5 мг 2 раза в сутки составляет 2,5 мг 2 раза в сутки у пациентов с клиренсом креатинина 15–29 мл /мин и пациентов с уровнем сывороточного креатинина > 1,5 мг / дл (133 мкмоль /л) в сочетании с возрастом > 80 лет или массой тела < 60 кг. Доза дабигатрана этексилата снижается до 110 мг 2 раза в сутки у пациентов старше 80 лет или при высоком риске кровотечения.
Дабигатран этексилат не имеет достаточной доказательной базы по лечению и вторичной профилактике онкоассоциированных тромбозов, рекомендован в случае, если НМГ, фондапаринукс натрия, апиксабан и ривароксабан недоступны.
-
3 После начальной терапии НМГ/ НФГ в течение 5 дней.
-
4 Эдоксабан в дозе 30 мг рекомендован у пациентов с нарушением функции почек (клиренс креатинина 15–50 мл /мин), низкой массе тела (< 60 кг), сопутствующей терапии ингибиторами P-гликопротеинами: циклоспорином, дронедароном, эритромицином и кетоконазолом. Препарат эдоксабан в дозе 15 мг применяется только в процессе перехода с препарата эдоксабан в дозе 30 мг на варфарин параллельно с приемом подходящей дозы варфарина.
Рекомендуется продолжать лечение антикоагулянтами не менее 6 месяцев. НМГ, эдок-сабан, ривароксабан или апиксабан предпочтительнее АВК, так как более эффективны. АВК могут быть альтернативой при недоступности НМГ или прямых ингибиторов фактора Xa.
Решение о продлении терапии (> 6 мес.) с помощью НМГ, ПОАК 1 или АВК следует принимать индивидуально с учетом проводимого лекарственного лечения, наличия дополнительных факторов риска развития тромботических осложнений при низком риске кровотечения.
Основанием для продления антикоагулянтной терапии могут являться:
• активный онкологический процесс (давность выявления онкологического заболевания в предшествующие 6 месяцев, рецидив онкологического заболевания, местнораспространенный или метастатический рак, продолжающаяся противоопухолевая лекарственная терапия или лучевая терапия);
• высокий риск рецидива (тромбофилия, неполная реканализация проксимальных сегментов глубокого венозного русла, сохранение дисфункции правого желудочка
3.1.2. Антикоагулянтная терапия у больных с рецидивом венозного тромбоэмболического осложнения
3.1.3. Лечение катетер-ассоциированного тромбоза
4. РЕАБИЛИТАЦИЯ
по данным ЭХО-КГ при выписке из стационара, повышенный уровень Д-димера на фоне применения антикоагулянтов или через 1 месяц после их отмены).
Назначение продленной терапии должно основываться на регулярной оценке индивидуального риска и пользы.
При рецидиве тромбоэмболического осложнения у больного, получающего терапевтические дозы НМГ, необходимо увеличить дозу НМГ на 20–25% или перевести пациента на ПОАК или на фондапаринукс натрия.
При рецидиве тромбоэмболического осложнения у больного, получающего ПОАК, необходимо перевести больного на НМГ. При рецидиве тромбоэмболического осложнения на фоне длительной терапии АВК с МНО в пределах субтерапевтических значений (< 2) рекомендуется возобновить лечение гепарином натрия или НМГ, или фондапаринуксом натрия, или ПОАК (ривароксабаном или апиксабаном). При рецидиве тромбоэмболического осложнения у больного, длительно получающего АВК при значении МНО = 2–3, необходимо: 1) выбрать другой метод антикоагулянтной терапии (низкомолекулярные гепарины, или гепарин натрия, или фондапаринукс натрия, или апиксабан, или ривароксабан) или 2) изменить дозу антагониста витамина К с целью увеличения МНО до 3,5.
Катетер-ассоциированный тромбоз рекомендуется лечить НМГ или НМГ с последующим переводом на АВК не менее 3 месяцев, антикоагулянтную терапию необходимо продлить, если катетер оставлен в центральной вене. Прямого сравнения между НМГ, прямыми пероральными антикоагулянтами и антагонистами витамина К не проводилось.
Для пациентов с катетер-ассоциированным тромбозом катетер следует удалить в следующих случаях: 1) если он не функционирует, 2) антикоагулянты противопоказаны, 3) при неэффективности антикоагулянтной терапии, 4) при тромбозе конечностей или распространенном тромбозе.
Пациентам, закончившим лечение по поводу тромботических осложнений, рекомендуется коррекция образа жизни (изменение условий труда, увеличение динамической активности, уменьшение вертикальной нагрузки, ограничение тяжелой физической нагрузки, дозированная лечебная ходьба, регулярная разгрузочная гимнастика, плавание), а также:
• коррекция массы тела;
• лечебная физкультура;
• ношение компрессионного трикотажа;
• назначение венотоников;
• местное лечение трофических поражений;
• санаторно-курортное лечение (климато- и ландшафтотерапия, лечебная физкультура, некоторые виды физиолечения, питьевой курс минеральной воды).
5. ПРОФИЛАКТИКАИ ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕ5.1. Профилактика венозных тромбоэмболических осложнений у хирургических больных
5 .1.1. Медикаментозные способы профилактики
Эти меры позволят предотвратить рецидив венозного тромбоэмболического осложнения.
Стационарным онкологическим больным с острыми заболеваниями или ограниченной подвижностью рекомендуется фармакологическая тромбопрофилактика при отсутствии кровотечений или других противопоказаний.
Всем пациентам с онкологическим заболеванием, подвергающимся большому хирургическому вмешательству, рекомендуется фармакологическая тромбопрофилак-тика при отсутствии прямых противопоказаний: активное кровотечение, высокий риск кровотечения или другие противопоказания (табл. 4).
Следует использовать низкомолекулярные гепарины или гепарин натрия или фон-дапаринукс натрия.
Продолжительность профилактики различна. После большого хирургического вмешательства длительность фармакологической тромбопрофилактики должна составлять не менее 7–10 дней. После больших открытых и эндоскопических вмешательств на органах брюшной полости и малого таза рекомендуется продленная профилактика фондапари-нуксом и НМГ до 4 недель. В случае менее высокого риска ВТЭО решение о длительности тромбопрофилактики должно приниматься индивидуально.
Таблица 4. Перечень антикоагулянтов, рекомендуемых в послеоперационном периоде.
|
Препараты |
Дозы антикоагулянтов, п/к 1,4,5,6 |
Режимы введения 2,3 |
|
Низкомолекулярные гепарины:
|
|
За 12 часов до операции и далее с первых суток послеоперационного периода |
|
Гепарин натрия |
• 5000 ЕД 3 раза в сутки |
|
|
Фондапаринукс натрия 7,8 |
|
Через 6–24 часа после операции |
-
1 Доза антикоагулянта подбирается индивидуально в зависимости от дополнительных факторов риска (табл. 1).
-
2 При наличии дополнительных факторов риска (табл. 1) профилактика тромботических осложнений может начинаться за 5–7 дней до операции.
-
3 В раннем послеоперационном периоде необходимо учитывать риск развития кровотечения. При высоком риске кровотечения начинать фармакологическую тромбопрофилактику можно с 2–3 суток после операции.
-
4 У пациентов с тяжелой почечной недостаточностью (клиренс креатинина < 30 мл /мин) доза НМГ может быть уменьшена в 2 раза.
-
5 У пациентов с массой тела меньше 50 кг дозу НМГ следует уменьшить в 2 раза, а у лиц с массой тела больше 120 кг увеличить в 1,5 раза.
-
6 У пациентов с тромбоцитопенией 1 степени (количество тромбоцитов > 75 × 10 9 /л) можно использовать фармакологическую профилактику; при более глубокой тромбоцитопении решение о проведении тромбопрофилактики принимается индивидуально.
-
7 Фондапаринукс натрия не взаимодействует с тромбоцитами и не вызывает гепарин-индуциро-ванную тромбоцитопению в отличие от НМГ и гепарина натрия и более безопасен у пациентов со сниженным уровнем тромбоцитов.
-
8 Фондапаринукс при использовании для продленной профилактики обеспечивает меньшее число больших кровотечений, смерти по любым причинам, а также других комбинированных исходов.
-
9 Фондапаринукс натрия в дозе 1,5 мг доказал свою эффективность и безопасность у пациентов старше 85 лет, у пациентов с почечной недостаточностью и клиренсом креатинина от 20 до 50 мл /мин. При легком нарушении функции почек (клиренс креатинина более 50 мл /мин) снижения дозы не требуется.
-
5 .1.2. Механические способы профилактики
Механические способы являются дополнением к медикаментозным методам. К механическим способам профилактики относятся:
-
• ношение эластичных чулок, обеспечивающих оптимальное распределение давления на нижние конечности;
-
• эластическое бинтование;
-
• перемежающаяся пневматическая компрессия нижних конечностей;
-
• венозный насос для стопы.
-
5.2. Профилактика венозных тромбоэмболических осложнений в процессе противоопухолевой лекарственной терапии
Рутинное проведение фармакологической профилактики ВТЭО у пациентов, получающих противоопухолевую лекарственную терапию, не рекомендуется.
Пациентам с высоким риском ВТЭО следует рассмотреть тромбопрофилактику с помощью НМГ или фондапаринукса натрия или гепарина натрия или апиксабана или ривороксабана при отсутствии высокого риска кровотечения и межлекарственных взаимодействий (табл. 6).
Факторы высокого риска ВТЭО:
-
• Оценка риска по шкале A.A. Khorana (≥ 3 балла) до начала нового курса химиотерапии при отсутствии высокого риска кровотечения (табл. 5);
-
• Длительная иммобилизация, клинически значимая активная инфекция; компрессия опухолью крупных вен; герминогенная опухоль яичка с метастазами в забрюшинные лимфоузлы размерами свыше 5 см; местнораспространенный или метастатический рак поджелудочной железы; злокачественные опухоли головного мозга, высокий уровень Д-димера.
Решение о проведении фармакологической профилактики ВТЭО должно сопровождаться обсуждением пользы и риска развития кровотечения, стоимости и длительности профилактики.
Пациентам с множественной миеломой, получающим талидомид или леналидомид в сочетании с химиотерапией и/или дексаметазоном, рекомендуется фармакологическая тромбопрофилактика с помощью ацетилсалициловой кислоты (100 мг в день) или НМГ или ПОАК при низком риске ВТЭО или НМГ или ПОАК при высоком риске ВТЭО.
Таблица 5. Шкала Khorana для прогнозирования риска развития ВТЭО у онкологических больных, получающих противоопухолевую лекарственную терапию.
|
Фактор риска |
Баллы |
|
Локализация опухоли (первичный очаг):
|
2 1 |
|
Количество тромбоцитов до химиотерапии ≥ 350 × 10 9 /л |
1 |
|
Концентрация гемоглобина < 100 г/л или применение эритропоэтина |
1 |
|
Количество лейкоцитов до химиотерапии > 11 × 10 9 /л |
1 |
|
Индекс массы тела (ИМТ) ≥ 35 кг/м 2 |
1 |
|
Оценка риска ≥ 3 баллов = пациент из группы высокого риска |
Таблица 6. Перечень антикоагулянтов, рекомендуемых в процессе противоопухолевой лекарственной терапии с целью первичной и вторичной профилактики ВТЭО.
|
Препараты |
Дозы антикоагулянтов |
Режимы введения |
|
Низкомолекулярные гепарины:
|
Дозы антикоагулянтов, п/к 4
|
За 2 часа до начала терапии, в течение всего курса противоопухолевой терапии и 1–2 дня после окончания каждого курса лечения |
|
Фондапаринукс натрия |
|
|
|
Гепарин натрия |
• 5000 ЕД 3 раза в сутки |
|
Препараты |
Дозы антикоагулянтов |
Режимы введения |
|
Прямые оральные антикоагулянты: • апиксабан • ривароксабан |
Дозы антикоагулянтов, таблетки 1,2 • по 2,5 мг 2 раза в сутки • по 20 мг или 10 мг 1 раз в сутки |
Непрерывно на фоне проводимой противоопухолевой лекарственной терапии и в течение двух недель после ее завершения |
Исследование коагулограммы, включающей определение АЧТВ, протромбинового времени, концентрации фибриногена и, возможно, Д-димера, целесообразно проводить до начала первого курса и каждых последующих 2 курсов противоопухолевой лекарственной терапии.
-
1 У больных с высоким риском кровотечения (пациенты с опухолями верхних отделов желудочно-кишечного тракта и мочеполовой системы, больные с нефростомами, центральным венозным катетером, эрозивно-язвенными поражениями желудочно-кишечного тракта, заболеваниями печени, тромбоцитопенией, СКФ 15–29 мл /мин) предпочтительнее НМГ.
-
2 ПОАК следует осторожно применять в комбинации с препаратами, подавляющими активность CYP3A4 и P-гликопротеина (иматиниб, кризотиниб, абиратерон, энзулатамид, циклоспорин, такроли-мус, доксорубицин, винбластин) или повышающими активность CYP3A4 и P-гликопротеина (паклитаксел, вемурафениб, дазатиниб), поскольку при этом изменяется фармакокинетика ПОАК.
-
3 Фондапаринукс натрия в дозе 1,5 мг доказал свою эффективность и безопасность у пациентов старше 85 лет, у пациентов с почечной недостаточностью и клиренсом креатинина от 20 до 50 мл /мин. При легком нарушении функции почек (клиренс креатинина более 50 мл /мин) снижения дозы не требуется.
-
4 Доза антикоагулянта подбирается индивидуально в зависимости от массы тела, дополнительных факторов риска. При наличии дополнительных факторов риска фармакологическую тромбопрофи-лактику целесообразно продолжать в течение 30 дней и более. Необходимо учитывать риск развития кровотечения. При массе тела < 50 кг и высоком риске кровотечения следует применять надропарин кальция в дозе 2850 МЕ анти-Xа активности, далтепарин натрия — в дозе 2500 МЕ анти-Xа активности, эноксапарин натрия — в дозе 2000 МЕ или 3000 МЕ анти-Xа активности, апиксабан — в дозе 2,5 мг 2 раза в сутки, ривароксабан — в дозе 10 мг в сутки.
-
5.3. Профилактика венозных тромбоэмболических осложнений в процессе лучевой терапии
-
5.4. Имплантация кавафильтра в нижнюю полую вену как мера профилактики ТЭЛА у онкологических больных
Фармакологическая тромбопрофилактика рекомендуется онкологическим больным, получающим лучевую терапию при наличии дополнительных факторов риска (табл. 1). Принципы профилактики ВТЭО аналогичны таковым для больных, получающих противоопухолевую лекарственную терапию. Следует использовать ПОАК, НМГ, гепарин натрия, фондапаринукс натрия или АВК (см. табл. 6).
Современные кавафильтры являются атромбогенными и обладают высокими фильтрационными свойствами, случаев прохождения через них клинически опасных тромбоэмболов не отмечено. Вместе с тем кавафильтры не являются препятствием для распространения тромбов, а лишь задерживают тромбоэмболы.
Показаниями для имплантации кавафильтра онкологическим больным являются:
-
• Рецидивирующая ТЭЛА, несмотря на применение терапевтических доз антикоагулянтов;
-
• Невозможность проведения адекватной антикоагулянтной терапии или ее неэффективность, на фоне которой происходит прогрессирование тромбоза с формированием эмболоопасного тромба;
-
• Острый тромбоз глубоких вен нижних конечностей и таза перед хирургическим лечением (рис. 2);
-
• Острый тромбоз глубоких вен нижних конечностей и таза у диссеминированных больных, получающих лечение по поводу онкологического заболевания.
Решение об установке кавафильтра должно приниматься коллегиально и оформляться консилиумом у каждого больного.
Имплантация кавафильтра онкологическому больному не показана в следующих случаях:
-
• Двусторонний подвздошно-бедренный венозный тромбоз у больных с окклюзией верхней полой вены или с воспалительными процессами в области шеи, когда нет доступа для выполнения вмешательства;
-
• Распространение тромбоза до уровня впадения печеночных вен и выше 1 .
-
5.5. Диспансерное наблюдение
После успешно проведенного противоопухолевого лечения у пациентов с тромбозами вен в анамнезе необходимо определять уровень Д-димера и делать УЗАС вен (интервал 3–6 месяцев).
Приложение. АЛГОРИТМЫ ДЕЙСТВИЙ ВРАЧА
ВЕНОЗНЫЙ ТРОМБОЗ
|
НМГ |
Фондапаринукс |
|
30 дней |
5–9 дней |
|
Апиксабан |
Ривароксабан |
|
10 мг 2 р. / сутки |
15 мг 2 р. / сутки |
|
7 дней |
21 день |
|
Апиксабан |
Ривароксабан |
|
5 мг 2 р. / сутки |
20 мг 1 р. / сутки |
|
6 мес. |
6 мес. |
i ____
Начальная терапия НМГ 5–7 дней Дабигатран 150 мг 2 р. / сутки 6 мес.
|
Апиксабан |
Ривароксабан |
|
2,5 мг 2 р. / сутки |
20 мг (или 10 мг) |
|
более 6 мес. |
1 р. / сутки > 6 мес. |
|
НМГ 75 % от основной дозы 6 мес. |
ПОАК или НМГ или АВК 6 мес. |
Апиксабан 5 мг 2 р. / сутки Ривароксабан 20 мг 1 р. / сутки Дабигатран 150 мг 2 р. / сутки |
АВК под контролем МНО = 2–3 6 месяцев |
Рисунок 1. Лечение ВТЭО и профилактика рецидивов у онкологических больных.
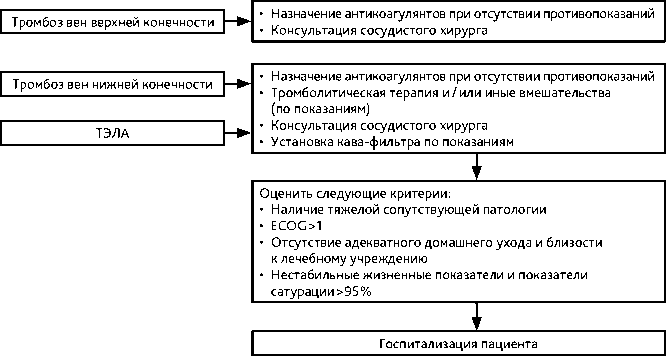
Рисунок 2. Тактика врача при развитии ВТЭО.


