Ультразвуковая диагностика и миниинвазивные вмешательства при объемных образованиях брюшной полости
Автор: Пиксин И.Н., Голубев А.Г., Вилков А.В., Алауи аль-асс абдулмаджиД.
Журнал: Инженерные технологии и системы @vestnik-mrsu
Рубрика: Хирургия
Статья в выпуске: 2, 2006 года.
Бесплатный доступ
Короткий адрес: https://sciup.org/14718748
IDR: 14718748
Текст статьи Ультразвуковая диагностика и миниинвазивные вмешательства при объемных образованиях брюшной полости
Алауи Аль-Асс Абдулмаджид, кандидат медицинских наук
Актуальной проблемой абдоминальной хирургии является диагностика и лечение объемных образований брюшной полости (ООБП). Одним из современных методов диагностики является ультразвуковое исследование (УЗИ). Безопасность, высокая информативность, возможность многократных повторных исследований и относительная простота эхоскопии выгодно отличают ее от других методов лучевой диагностики. УЗИ с применением ангиографических методик и контрастного усиления может заменить такие методы исследования, как компьютерную и магнитно-резонансную томографию. В связи с разработкой и внедрением в клиническую практику нового поколения УЗ-сканеров быстрыми темпами развивается одно из направлений малоинвазивной хирургии — чрескожные вмешательства под УЗ-контролем.
Целью работы явилось улучшение результатов лечения больных с объемными образованиями брюшной полости путем усовершенствования ультразвуковой диагностики и использования миниинвазивных вмешательств под эхоскопическим контролем.
Под нашим наблюдением находились 145 больных с ООБП, которым проводились ультразвуковые исследования и различные лечебные процедуры. Работа проводилась на ультразвуковых аппаратах SAL-35A(Toshiba, Япония), SSH-140A (Toshiba, Япония), SDL-310 (Shimasonic Shimadzu, Корея), работающих в режиме реального времени. УЗИ проводилось по стандартной методике. В случае выявления объемного образования оценивали размер, эхогенность, состояние контуров, внутреннюю структуру, локализацию и отношение к соседним органам.
В заключение ультразвукового исследования давали комплексную оценку эхографических признаков патологических образований брюшной полости по предложенной нами ниже классификации.
Классификация объемных образований брюшной полости
-
1. По локализации:
-
I) органные
из паренхиматозных органов:
-
— печень;
-
— поджелудочная железа;
— селезенка;
-
2) неорганные:
-
— в верхнем этаже брюшной полости; — в среднем этаже брюшной полости; — в нижнем этаже брюшной полости.
-
2. По числу образований:
-
1) одиночные;
-
2) множественные.
-
3. По размерам:
-
1) малые (< 3 см);
-
2) средние (3 — 6 см);
-
3) большие (> 6 см).
-
4. По нозологической форме:
-
1) опухоли;
-
2) кисты:
-
— непаразитарные;
-
— паразитарные;
-
3) абсцессы.
Больные были разделены на 3 клинические группы. В первую группу включены 86 больных (59,31 %) с опухолями брюшной полости, вторую группу составили 40 больных (27,58 %) с кистозными образованиями, третью группу — 19 больных (13,10 %) с гематомами и абсцессами брюшной полости.
Среди кистозных образований брюшной полости отмечено значительное преобладание кистозных образований поджелудочной желе- ГИЛ DLTOD nOULIblV Л 7 01 finniunrn /ЯО ^ °Z1 n fn kJ жл 1 и жуж жж им к_ Ж ЖЖ Ж к^Ж< к ^ ЖЖ Ж V Wl*J^ Ж kJ Ж kJ у kJ Ж-J , kJ ^ V / J Ж-* Ж V время как кистозные образования других органов составили всего 47,5 %.
Отмечалось преобладание лиц мужского пола над женским, соответственно 88 (60,69 %) и 57 (39,31 %). Самую многочисленную группу пациентов составили больные пожилого возраста (60 — 69 лет).
Из 86 больных первой группы 36 пациентов (24,82 %) имели сопутствующие заболевания в виде язвенной болезни и гастрита. У этих больных клинические проявления сопутствующих заболеваний преобладали над клиническими проявлениями объемного процесса, что имело существенное значение в дифференциальной диагностике.
Метастатические опухоли печени выявлены у 16 больных (44,44 %). Все они при эхоскопическом исследовании имели округлые формы, их размеры колебались от 0,7 до 3 см. В 12 случаях поражение печени имело множественный характер, что привело к увеличению ее размеров.
Гиперэхогенные метастазы наблюдались у 7 человек (43,75 %) и представляли собой солидные объемные образования повышенной эхогенности с достаточно четкой границей с окружающей тканью печени за исключением 2 случаев, когда имелись выраженные диффузные изменения. Изоэхогенные метастазы обнаружены у 2 больных (12,5 %); наличие такого типа метастазов определили следующие признаки: 1) выбухание капсулы; 2) смещение или деформация ветвей воротной или печеночных вен у 1 больного.
Гипоэхогенные метастазы наблюдались у 3 пациентов (18,75 %); данный тип очаговых изменений имел достаточно характерную эхографическую картину в виде объемных образований пониженной эхогенности с однородной внутренней структурой и четким ограничением от паренхимы печени.
Метастазы типа «бычий глаз» или «мишень» обнаружены у 4 больных (25 %). Данный тип метастазов имел взаимно противоположную эхографическую картину. Так, в 3 случаях метастазы имели периферическую часть пониженной эхогенности с гиперэхогенным участком в центре образования, а в 1 случае — повышенную эхогенность периферической части с гипоэхогенным центральным участком.
Гемангиомы печени диагностированы в
1 1 U d
i\
TITA ntiU М ст V ^ ЧА ^Z» ^ Гат-jUT-jChULT
tjmqhii :
ж. ж 1 ik
Первичные опухоли печени локализовались в правой доле в 3 случаях. Общими эхографическими признаками для первичных опухолей печени являлись достаточно заметные нарушения эхоархитектуры пораженной паренхимы. Эхографическая картина первичного рака печени, выявленная у 9 больных (25 %), характеризовалась наличием единичных — у
7 пациентов (77,8 %) —* или множественных очагов — у 2 больных (22,2 %) — с измененной эхоструктурой без четких контуров и не отграничивающихся от окружающей ткани. Печень была увеличенной, с неровными контурами; на месте очаговых изменений отмечалось выбухание контура, во всех случаях наблюдалось изменение эхоструктуры очагов, она была сниженной эхоплотности у 3, повышенной — у 2 больных. В 5 наблюдениях отмечался синдром «мишени».
Только у 2 больных мы наблюдали изменение сосудистого рисунка печени, у 1 мы обнаружили оттеснение желчного пузыря опухолью. При исследовании желчных путей у больных с опухолями ворот печени (3 пациента) определялось значительное расширение внутрипеченочных желчных протоков во всех случаях, в то время как общий желчный проток был узким на всем протяжении. Желчный пузырь у этих больных был спавшийся, просвет его с трудом дифференцировался.
Характерным УЗ-признаком опухолей желчного пузыря (5 случаев) было локальное или общее утолщение стенки. Существенные различия в эхографической картине опухоли желчного пузыря обусловлены характером роста опухолевого процесса. Форма опухоли была неправильной, а контур — неровным. Опухоль имела среднюю или повышенную эхогенность. Паренхима опухоли была довольно однородной. Основание опухоли во всех случаях было широким.
Опухоли поджелудочной железы имелись у 38 больных (26,20 %) среди опухолей брюшной полости. В большинстве случаев они выявлялись как неоднородные гипоэхоген-ные образования неправильной формы с неровными контурами. Из косвенных признаков рака поджелудочной железы следует указать на престенотическое расширение главного панкреатического протока более 3 — 4 мм (в 2 случаях), которое в сочетании с сегментарным увеличением железы и неровными контурами может свидетельствовать в пользу опухоли. Кроме панкреатической гипертензии при опухоли головки выявлялась и билиарная гипертензия, наблюдавшаяся при всех случаях такой локализации опухоли из-за сдавления общего желчного протока.
Спленомегалия была основным признаком наличия объемного процесса в селезенке.
Объемные поражения селезенки (2 наблюдения) в эхографическом изображении обладали пониженной эхогенностью и неоднородной структурой.
Ведущими симптомами при опухолях толстой кишки, выявленными при ультразвуковом исследовании, являлись локальное утолщение ее стенки и сужение ее полости. Гипоэхоген-ное периферическое неправильной формы кольцо, которое соответствует асимметрично утолщенной стенке кишки, становится широким, а эхогенная центральная часть становится относительно небольшой. Опухоль тонкой кишки диагностирована нами в одном случае и выглядела как гипоэхогенное образование 70 х 60 мм с неровными контурами и с плотными включениями в центре. По периферии образования определялась перистальтика кишечника.
УЗ-диагностика кист основана на выявлении образований, содержащих жидкость. Чаще всего они имели форму, близкую к округлой. При эхоскопии достаточно хорошо дифференцировались стенки кисты в виде тонкой гиперэхогенной линии вокруг эхонегативной полости Особенно хорошо выявляется задняя стенка (по отношению к направлению распространения луча). Толщина стенки кисты была невелика — до I — 1,5 мм. Само образование эхографически представляло собой эхонегативную зону в паренхиме органа без каких-либо внутренних структур.
Эхинококковые кисты печени были диагностированы в 4 случаях и при эхографическом исследовании имели вид однокамерной кисты с множественными внутренними перегородками, образующими дочерние кисты, или подобие солидной ткани в виде эхогенной взвеси в полости кисты в одном случае.
При поликистозе печени отмечалось большое разнообразие размеров кист, часто выявлялась неровность их контуров. Стенки кист дифференцировались не вполне отчетливо при массивном поражении. Остальные эхографические признаки при поликистозе не отличались от таковых у простых кист.
Абсцессы проявлялись как неоднородные гипоэхогенные образования неправильной округлой формы, четко отграниченные по структуре от близлежащих органов, с неровным внутренним контуром, наличием эффекта дистального усиления разной степени выраженности.
Для абсцессов паренхиматозных органов (печени, селезенки) было характерно наличие гипоэхогенного ободка разной степени выраженности вокруг очага повышенной эхогенности с неоднородной внутренний структурой.
Ультразвуковая картина гематом брюшной полости (4 человека) на ранней стадии была представлена эхонегативным очагом без четких границ. Через несколько дней гематома приобретала четкие ровные контуры с внутренней эхонегативной структурой и усиленной эхост-руктурой за дорзальной стенкой очага. В дальнейшем в результате выпадения фибрина на дне гематомы появлялись единичные эхосигналы.
Дифференциальную диагностику объемных образований проводили по предложенному нами алгоритму (рис. 1).
Основными клиническим проявлением объемных образований брюшной полости являлась желтуха, выявленная у 40 больных (27,58 %), из них 39 (26,89 %) являлись больными первой группы. Болевой синдром, как основное клиническое проявление объемных образований, отмечен у 49 больных (33,79 %), он был обусловлен не только нали чием объемных процессов, но и сопутствующими заболеваниями. Так, болевой синдром у 21 больного второй группы (14,48 %), был обусловлен обострением хронического панкреатита. Клинические проявления абсцессов были различными. Они выражались болями в области патологического очага у 10 больных (66,66 %). У всех больных имело место повышение температуры. У 2 больных с гематомами клинические проявления были сглажены или отсутствовали.
Отсутствие каких-либо клинических признаков отмечено у 10 больных (6,89 %) первой группы (больные с гемангиомами печени) и у 14 больных (9,65 %) второй группы.
У больных всех групп отмечены разной степени выраженности отклонения в картине крови. Так, снижение уровня гемоглобина наблюдалось у 32 больных первой группы (37,20 %) в то время как СОЭ была повышена у 76 больных (88,37 %) этой же группы, у 25 больных второй группы (62,5 %) и у 16 больных третьей группы (84,21 %). Лейкоцитоз отмечен у 14 больных третьей группы (73,68 %),
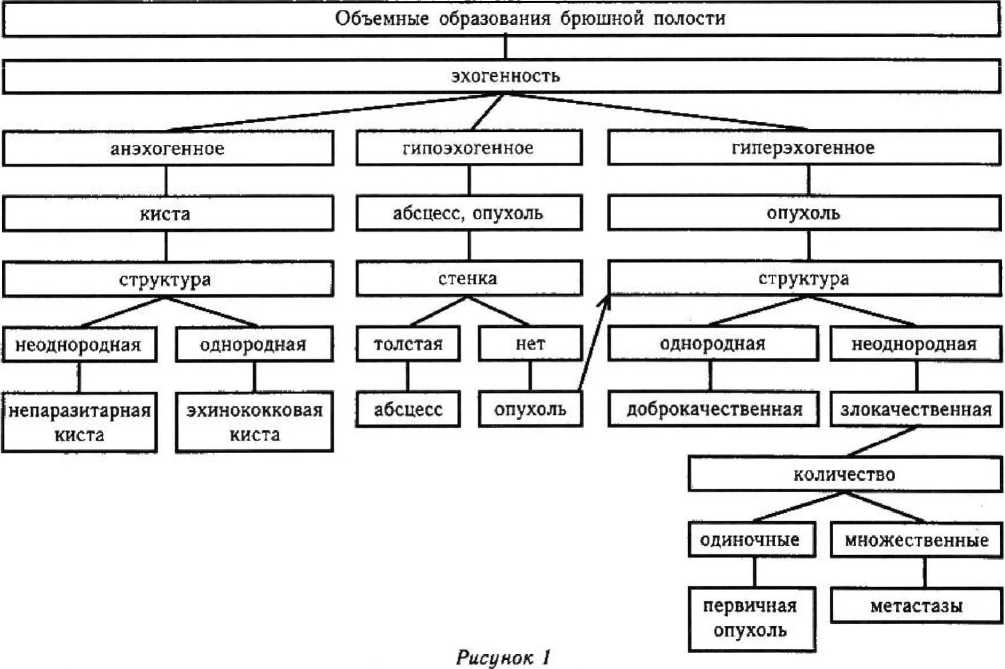
Дифференциально-диагностический алгоритм при объемных образованиях брюшной полости
Всем пациентам с подозрением на наличие объемных образований брюшной полости кроме ультразвукового исследования проводилась рентгенологическая и эндоскопическая диагностика желудка и двенадцатиперстной кишки. Это позволяло выявить косвенные признаки в виде сдавления стенки желудка и двенадцатиперстной кишки, говорившие о наличии объемного образования. Эта цель была достигнута у 7 больных с помощью рентгенодиагностики и у 24 больных с помощью эндоскопического метода (8 больных с опухолями поджелудочной железы, 4 больных с опухолями желчного пузыря. 2 больных с опухолями печени, 2 больных с кистами поджелудочной железы и 2 больных с опухолями поперечной кишки).
У 6 больных эндоскопическим методом был определен рак желудка, и задача УЗИ была в определении распространенности процесса.
Малоинвазивные вмешательства составили 17,08 %, в то время как традиционные хирургические методы лечения — 37,97 %, доля консервативного лечения оказалось высокой — 44,93 %, что связано с отсутствием показаний к операционному вмешательству или неоперабель-ностью метастатических поражений печени.
Манипуляция осуществлялась с помощью ультразвуковых аппаратов SAL-35A и SSH-140 фирмы Toshiba с линейным пункционным датчиком.
Процедуру начинали с анализа сонографической картины, при которой учитывали анатомические особенности, локализацию образований, их количество. Главным условием являлась визуализация конца иглы в ходе манипуляции, что позволяло избежать ранения крупных сосудов и внутренних органов. Обязательным условием для выполнении вмешательства были нормальные показатели свертывающей системы крови. Проводимые процедуры были разделены на 2 группы: 1) тонкоигольная пункционная биопсия (иглами от 18G и выше); 2) малоинвазивные хирургические диагностические и лечебные процедуры (пункции и дренирования).
Было выполнено 27 различных малоинвазивных вмешательств.
Кроме болевого синдрома, после наших вмешательств других осложнений, связанных с процедурой, не наблюдалось. Больные легко переносили эти вмешательства.
Поступила 10.! L06.
Пункционную биопсию печени под контролем УЗИ выполнили у 5 больных. При исследовании полученного материала доброкачественный характер объемных образований печени был подтвержден в 4 случаях.
Малоинвазивные хирургические процедуры были проведены 5 больным с кистами поджелудочной железы. У 2 больных мы ограничивались пункцией и аспирацией содержимого. У 3 больных в полость кисты устанавливался дренажный катетер.
Преимуществом чрескожной пункции и дренирования под контролем ультразвука в лечении данной категории больных являлось их выполнение на фоне острого процесса, когда стенки псевдокисты не были сформированы.
Малоинвазивные вмешательства в виде чрескожного дренирования под контролем УЗИ при лечении абсцессов брюшной полости нами использованы у 5 больных. Чрескожное дренирование заканчивали при ликвидации полости по данным УЗИ на фоне улучшения общего состояния больного и нормализации лабораторных показателей. Все больные были выписаны из стационара с выздоровлением. Анализ полученной при пункции жидкости позволил определить характер патологического экссудата.
Ультразвуковой контроль был использован у 1 больного при пункциях гематомы, располагающейся в подпеченочном пространстве, и у 7 больных — при проведении чрескожной чреспеченочной холангиографии с диагностической целью для определения уровня и протяженности обструкции желчных путей.
Чрескожную холецистостомию под УЗ-конт-ролем выполнили 4 больным, у которых была диагностирована опухоль головки поджелудочной железы и механическая желтуха. Дренирование желчного пузыря было первым этапом лечения.
Таким образом, нами была показана высокая информативность, малая травматичность, экономичность и эффективность ультразвукового метода в диагностике и лечении объемных образований брюшной полости, что позволило нам рекомендовать его в качестве основного метода диагностики объемных образовании, а миниинвазявные вмешательства под ультразвуковым контролем как альтернативу традиционным хирургическим операциям.


