Значение удаления внутренней пограничной мембраны при лечении диабетического макулярного отека: серия клинических случаев
Автор: Телятов Б.А., Балкар С.Ш.
Журнал: Вестник Национального медико-хирургического центра им. Н.И. Пирогова @vestnik-pirogov-center
Рубрика: Оригинальные статьи
Статья в выпуске: 4S1 т.19, 2024 года.
Бесплатный доступ
Актуальность. Витреоретинальная хирургия (ВРХ) признана предпочтительным методом лечения диабетического макулярного отека (ДМО), сопутствующего дополнительной патологии витреомакулярного интерфейса (ВМИ). Эмпирические данные, полученные в результате многочисленных исследований, дают противоречивые результаты, поэтому необходимость пилинга внутренней ограничивающей мембраны (ВПМ) остается нерешенной.Цель. Выяснить результаты хирургического вмешательства у пациентов с ДМО в результате эпимакулярного фиброза (ЭМФ), сравнив случаи с пилингом ВПМ и без него.Материалы и методы. В этой рукописи представлена сравнительная оценка трех клинических случаев. У пациентов были аналогичные клинические проявления и исторические медицинские данные. Во всех случаях пациентам проводили ВРХ по поводу ДМО, сочетающегося с ЭМФ. В двух случаях был проведен пилинг ВПМ, а в третьем случае ВПМ был сохранен.Результаты. Анализ данных наблюдений и оценка анатомических и функциональных параметров выявили осложнения у первого и второго пациентов на позднем послеоперационном этапе, тогда как у третьего пациента состояние стабилизировалось.Заключение. Представленные клинические случаи показывают, что анатомические и функциональные результаты не всегда коррелируют. Повышенный риск осложнений, связанных с нарушением архитектуры и функциональности сетчатки во время пилинга, требует критической оценки клинического обоснования этого метода.
Сахарный диабет, диабетическая ретинопатия, диабетический макулярный отек, витрэктомия, пилинг впм, оптическая когерентная томография
Короткий адрес: https://sciup.org/140307899
IDR: 140307899 | DOI: 10.25881/20728255_2024_19_4_S1_49
Текст научной статьи Значение удаления внутренней пограничной мембраны при лечении диабетического макулярного отека: серия клинических случаев
Актуальность
Международная диабетическая федерация (International Diabetes Federation, IDF) сообщила, что в 2021 году более 537 миллионов человек трудоспособного возраста страдали сахарным диабетом (СД). Согласно прогнозам, к 2030 году число диагностированных пациентов с диабетом возрастет до 700 миллионов [1].
Наиболее часто встречаемыми причинами возникновения отека в макулярной области являются: возрастная макулярная дегенерация (ВМД) [2], окклюзия центральной вены сетчатки [3] и диабетический макулярный отек (ДМО) [4; 5].
В настоящее время структура и функция макулярной области и их роль в возникновении диабетического макулярного отека и эпимакулярного фиброза (ЭМФ) полностью не изучены. ДМО, коррелирует с нейродеге-неративными биомаркерами [6], и зависит от накопления в витреальной полости воспалительных агентов, в основном фактора роста эндотелия сосудов (VEGF) [7–10]
механическими силами в стекловидном теле, которые приводят к образованию ЭМФ [10; 11]. Основным методом лечения является введение ингибиторов ангиогенеза в витреальную полость [5; 10; 12], но из-за тракционного фактора их эффективность в лечении ДМО значительно ограничена [5].
Витреоретинальная хирургия является эффективным методом лечения устойчивого диабетического макулярного отека, сочетающегося с ЭМФ. Эта процедура обычно включает микроинвазивную витрэктомию с последующем удалением эпимакулярной мембраны. При этом, необходимость одновременного пилинга внутренней пограничной мембраны (ВПМ) по-прежнему остается предметом постоянных дискуссий [12; 13], а интраоперационная панретинальная коагуляция сетчатки не оказывает значимого влияния на состояние макулярной зоны [14].
Когда эпимакулярный фиброз возникает в результате диабетического макулярного отека, многие исследователи

рекомендуют проводить витрэктомию с пилингом ВПМ. В соответствии с этими исследованиями происходит значительное уменьшение центральной толщины сетчатки (ЦТС), повышение максимально коррегируемой остроты зрения (МКОЗ) и устранение факторов, способствующих развитию дальнейшей пролиферации [15–18].
Исследователи указывают на недостатки методологии, включая повреждение клеток Мюллера при повышении уровня адгезии ВПМ, что приводит к нарушению структуры сетчатки, возникновению субфовеолярной атрофии [19; 20] и последующему снижению светочувствительности [21]. В связи с этим была предложена технология контролируемого пилинга, которая повышает точность и снижает травматичность, сохраняя зрительные функции [22].
Тем не менее многочисленные научные исследования не выявили существенных функциональных и анатомических преимуществ пилинга ВПМ при лечении тракционного диабетического макулярного отека [13; 17; 20; 23].
Цель: продемонстрировать результаты хирургического лечения пациентов с ДМО и ЭМФ, сравнив случаи с пилингом ВПМ и без него.
Материал и методы
В статье представлены 3 клинических случая, в которых проводилось хирургическое лечение пациентов с ДМО в сочетании с ЭМФ.
Лечение проводилось на базе ФГБНУ «НИИГБ им. М.М. Краснова».
Клинический случай №1. Пациент Г., 63 года. В результате анализа стандартных и специализированных офтальмологических обследований был установлен следующий клинический диагноз: OU — непролиферативная диабетическая ретинопатия, диабетический макулярный отек и эпимакулярный фиброз. Данные, относящиеся к анамнезу, систематически представлены в таблице 1.
Методология и последовательные этапы ВРХ. На начальном этапе проводилась трехпортовая центральная витрэктомия методом 25G. На следующем этапе был проведен ряд вмешательств на структурах ВИ: после индукции ЗОСТ и удаления ЗГМ проводили окраску ВПМ эндовитреальным красителем, который затем удаляли. С помощью эндовитреального пинцета выполнен мебрано-пилинг и пилинг ВПМ. Операция завершена заполнением витреальной полости физиологическим раствором.
Клинический случай №2. Больная Т., 30 лет. По результатам стандартного и специализированного офтальмологического обследования установлен диагноз: OU - Пролиферативная диабетическая ретинопатия. Состояние после лазеркоагуляции сетчатки. OS - Эпимакуляр-ный фиброз. Диабетический макулярный отек. Данные анамнеза представлены в таблице 1 и на рисунке 1.
Техника и этапы ВРХ: 2 этапа операции аналогично случаю 1. Операция завершена заполнением витреальной полости физиологическим раствором.
Табл. 1. Данные анамнеза и дооперационного обследования пациентов
|
Случай 1 |
Случай 2 |
Случай 3 |
|
|
Пол |
Мужской |
Женский |
Женский |
|
Возраст, лет |
63 |
30 |
60 |
|
Тип СД |
2 |
1 |
2 |
|
Диагноз |
НПДР, ДМО, ЭМФ |
ПДР, ДМО, ЭМФ |
ПДР, ТРОС, Частичный гемофтальм |
|
МКОЗ |
0,1 |
0,4 |
Движение руки у лица |
|
МКОЗ (ETDRS) |
36 |
65 |
2 |
|
ЦТС, МКМ |
599 |
408 |
629* |
|
ЭМФ |
ДА |
Да |
Да |
|
Катаракта |
Артифакия |
Артифакия |
Артифакия |
|
Состояние фовеа |
Интраре-тинальные кисты >70% толщины, ДМО |
Макулярный профиль деформирован, ОНЭ |
**Пролиферативная ткань с тракционным компонентом |
Примечание : * – по данным ИОКТ; **по данным ОКТ (визуализация при гемофтальме); СД – сахарный диабет; НПДР – непролиферативная диабетическая ретинопатия; ДМО – диабетический макулярный отек, ЭМФ – эпимакулярный фиброз; МКОЗ – максимально корригированная острота зрения, определенная с помощью визометрии по таблице Головина-Сивцева; МКОЗ (ETDRS) – МКОЗ, определенная по таблице ETDRS; ЦТС – центральная толщина сетчатки; ОНЭ – отслойка нейроэпителия сетчатки.
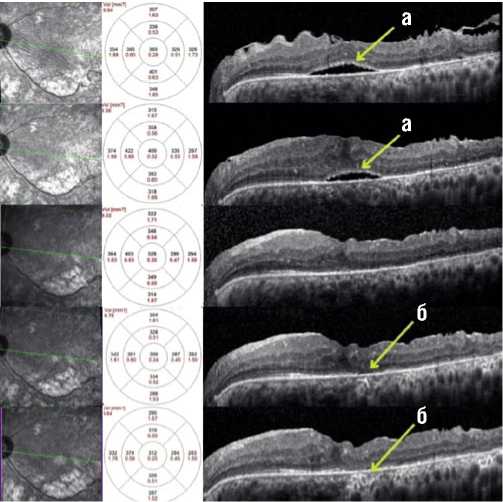
Рис. 1. ОКТ, клинический случай №2 в динамике на фоне лечения. Сверху вниз, соответственно – до лечения, 1, 3 и 6 месяцев и отдаленные результаты (1,5 года) после хирургии. Пилинг ВПМ выполнен (а – сохраняющаяся в послеоперационном периоде ОНЭ, б – зона атрофии ПЭС).
Клинический случай №3. Больная С., 60 лет. По результатам стандартного и специализированного офтальмологического обследования установлен диагноз: OU – Пролиферативная диабетическая ретинопатия. OS – Частичный гемофтальм. Тракционная отслойка

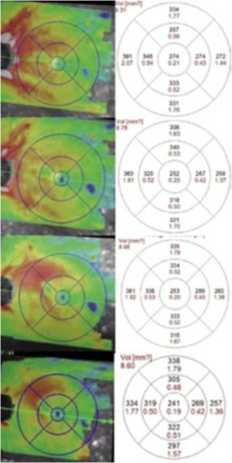
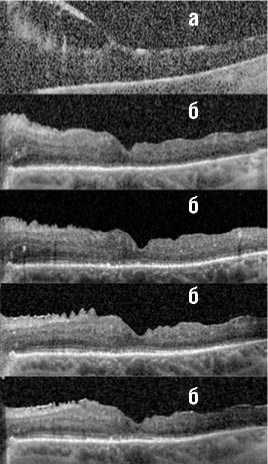
Рис. 2. ОКТ, клинический случай №3 в динамике на фоне лечения. Сверху вниз, соответственно – до лечения, 1, 3 и 6 месяцев и отдаленные результаты (1,5 года) после хирургии. ВПМ сохранена (а – ге-мофтальм, пролиферативный фиброзный тяж, б – зона фовеа стабильна, макулярный профиль сохранен).
сетчатки. Данные анамнеза представлены в таблице 1 и на рисунке 2.
Техника и этапы ВРХ: 1-м этапом выполнена трехпортовая субтотальная витрэктомия 25G. На 12 час установлен источник дополнительного освещения (шендельер) 29G. С применением склерокомпрессии выполнено удаление базиса стекловидного тела. На 2-м этапе отлично от случая 1,2: с помощью эндовитреального пинцета и вертикальных эндовитреальных ножниц выполнено частичное удаление пролиферативных тканей в области ДЗН и сосудистых аркад. Диатермокоагуляция источников кровотечения. С помощью эндовитреального пинцета выполнен мебранопилинг без пилинга ВПМ. Операция завершена заполнением витреальной полости воздухом (менее 1/5 объема) и физиологическим раствором.
Результаты и обсуждение
Таблица 2 иллюстрирует изменения анатомических и функциональных аспектов оперированных глаз через 1, 3 и 6 месяцев после операции, а также долгосрочные результаты. Во всех случаях через месяц после операции наблюдалось незначительное улучшение остроты зрения и снижение значений ЦТС и ЦМО по сравнению с исходным уровнем. Окончательный анатомический и функциональный результат лечения оценивался через 6 месяцев после операции и основывался на долгосрочных показателях (1,5– 2 года). Результаты исследования представлены на рисунках 1,2 и в таблице 2. В случае №1 мониторинг наблюдения отслеживает прогрессирование послеоперационной ДМО и долгосрочное прогрессирование фовеолярной атрофии. В случае №2 через 6 месяцев наблюдалась парафовеолярная атрофическая область. В случае №3 через 6 месяцев ДМО не
Табл. 2. Данные послеоперационного динамического наблюдения пациентов
|
Случай 1 |
Случай 2 |
Случай 3 |
|
|
Объем удаления впм |
пилинг ВПМ |
пилинг ВПМ |
ВПМ сохранена |
|
Терапия АНТИ-VEGF в послеоперационном периоде |
да |
нет |
нет |
|
1 месяц после операции |
|||
|
МКОЗ |
0,1 |
0,3 |
0,3 |
|
МКОЗ (ETDRS) |
35 |
61 |
62 |
|
ЦТС, МКМ |
373 |
409 |
274 |
|
Состояние фовеа |
деформация профиля, интраретиналь-ные кисты <70% толщины |
деформация профиля, онэ в области фовеа |
отек отсутствует, нормализация фовеального профиля и ЦТС |
|
3 месяца после операции |
|||
|
МКОЗ |
0,15 |
0,4 |
0,4 |
|
МКОЗ (ETDRS) |
40 |
67 |
65 |
|
ЦТС, МКМ |
238 |
329 |
252 |
|
Состояние фовеа |
деформация профиля, интраретиналь-ные кисты <50% толщины |
отек отсутствует, нормализация фовеального профиля и ЦТС |
отек отсутствует, нормализация фовеального профиля и ЦТС |
|
6 месяцев после операции |
|||
|
МКОЗ |
0,1 |
0,5 |
0,4 |
|
МКОЗ (ETDRS) |
38 |
69 |
66 |
|
ЦТС, МКМ |
203 |
309 |
253 |
|
Состояние фовеа |
деформация профиля, интраретиналь-ные кисты >70% толщины |
отек отсутствует, нормализация фовеального профиля, атрофический очаг субфовеолярно |
отек отсутствует, нормализация фовеального профиля и ЦТС |
|
Отдаленные результаты (1,5–2 года) |
|||
|
МКОЗ |
0,13 |
0,5 |
0,4 |
|
МКОЗ (ETDRS) |
39 |
73 |
68 |
|
ЦТС, МКМ |
190 |
312 |
241 |
|
Состояние фовеа |
деформация профиля, интраретиналь-ные кисты >70% толщины |
отек отсутствует, нормализация фовеального профиля, увеличение атрофического очага |
отек отсутствует, нормализация фовеального профиля и ЦТС |
было обнаружено. Большинство исследований, в которых необходим пилинг ВПМ, основаны на предположении, что пилинг не только удаляет тракционный компонент, но и способствует улучшению резорбции отека [24], однако изменения плотности капиллярной сосудистой сети не происходит [25]. В этих клинических случаях следует отметить, что в случае №1, когда ВПМ удаляется, ДМО снова появляется при использовании ингибиторов ангиогенеза, как в случае №3, когда ВПМ сохраняется, ДМО не возникает на поздней послеоперационной стадии. Также возможно, что пилинг ВПМ привел к послеоперационной атрофии фовеальной области в случае №1 и субфовеолярной атрофии пигментного эпителия в случае №2.
Заключение
Витреоретинальная хирургия является одним из методов лечения диабетического макулярного отека, однако анатомические и функциональные результаты не всегда совпадают. Исследование показало, что хотя через месяц после операции наблюдается небольшое улучшение остроты зрения и снижение центральной толщины сетчатки, на более поздних сроках возникают послеоперационные осложнения, такие как диабетический макулярный отек и фовеолярная атрофия при проведении пилинга ВПМ. Это подчеркивает сложность клинических исходов и необходимость дальнейших исследований для понимания механизмов, влияющих на результаты после операции.
Список литературы Значение удаления внутренней пограничной мембраны при лечении диабетического макулярного отека: серия клинических случаев
- IDF DIABETES ATLAS 10th edition 2021. [URL].
- Haydinger C. D. et al. Mechanisms of macular edema //Frontiers in Medicine. – 2023. – Т. 10. – С. 1128811.
- Петрачков Д. В., Кривошеина О. И., Запускалов И. В. Наш опыт лечения тромбоза центральной вены сетчатки и ее ветвей с помощью эпиретинального введения гемазы // Офтальмохирургия. – 2008. – №4. – С. 32-34.
- Казайкин В. Н. Диабетическая ретинопатия: клиника, диагностика и лечение/ВН Казайкин-М., ООО «НПЦ Мединформ», 2016.
- Prevalence and risk factors for epiretinal membrane: the Singapore Epidemiology of Eye Disease study / N. Cheung, S.P. Tan, S.Y. Lee [et al.] // Br.J. Ophthalmol. – 2017. – Vol. 101, №3. – P. 371-376
- Петрачков Д. В., Будзинская М. В., Павлов В. Г. [и др.]. Нейродегенеративные биомаркеры ответа на терапию диабетического макулярного отека // Вестник офтальмологии. – 2020. – Т. 136, №4-2. – С. 201-206. – DOI 10.17116/oftalma2020136042201.
- Semeraro F. et al. Diabetic retinopathy: vascular and inflammatory disease //Journal of diabetes research. – 2015. – Т. 2015. – №. 1. – С. 582060.
- Stehphen J. Ryan. Non proliferative diabetic retinopathy, Chap 67 // In: Retina – Vol II – 4th edn – pp 1275–1276
- dell′ Omo R. et al. Vitreous mediators in retinal hypoxic diseases //Mediators of Inflammation. – 2013. – Т. 2013. – №. 1. – С. 935301.
- Шишкин М.М., Юлдашева Н.М. Диабетический макулярный отек: современные взгляды на патогенез и выбор методов лечения // Вестник Национального медико-хирургического Центра им. Н. И. Пирогова. 2012. №1.
- Agarwal D. et al. The vitreomacular interface in diabetic retinopathy //Journal of Ophthalmology. – 2015. – Т. 2015. – №. 1. – С. 392983.
- Петрачков Д. В., Будзинская М. В., Аржуханов Д. Д. Роль пилинга внутренней пограничной мембраны сетчатки в лечении диабетического макулярного отека //Вестник офтальмологии. – 2020. – Т. 136. – №. 4-2. – С. 359-366.
- Khattab A. A. A., Ahmed M. M., Hammed A. H. Pars plana vitrectomy for tractional diabetic macular edema with or without internal limiting membrane peeling //Medical Hypothesis, Discovery and Innovation in Ophthalmology. – 2022. – Т. 11. – №. 3. – С. 110.
- Петрачков Д. В., Барышев К. В., Аржуханов Д. Д. Влияние интраоперационной панретинальной лазеркоагуляции сетчатки на морфометрические показатели макулярной области у пациентов с диабетической ретинопатией в ранние сроки наблюдения // Саратовский научно-медицинский журнал. – 2021. – Т. 17, №2. – С. 356-361.
- Петрачков Д. В., Будзинская М. В., Матющенко А. Г. [и др.]. Вискодиссекция с контрастированием эпиретинальных мембран в хирургии пролиферативной диабетической ретинопатии // Вестник офтальмологии. – 2021. – Т. 137, №4. – С. 18-23. DOI 10.17116/oftalma202113704118.
- Pendergast S. D. et al. Vitrectomy for diffuse diabetic macular edema associated with a taut premacular posterior hyaloid //American journal of ophthalmology. – 2000. – Т. 130. – №. 2. – С. 178-186.
- Yanyali A. et al. Modified grid laser photocoagulation versus pars plana vitrectomy with internal limiting membrane removal in diabetic macular edema //American journal of ophthalmology. – 2005. – Т. 139. – №. 5. – С. 795-801.
- Uemura A. et al. Visual field defects after uneventful vitrectomy for epiretinal membrane with indocyanine green–assisted internal limiting membrane peeling //American journal of ophthalmology. – 2003. – Т. 136. – №. 2. – С. 252-257.
- Tadayoni, R. Choroidal Neovascularization Induces Retinal Edema and its Treatment Addresses this Problem / R. Tadayoni // J. Ophthalmic Vis. Res. – 2014. – Vol. 9, №4. – P. 405-406.
- Romano M. R. et al. Macular hypotrophy after internal limiting membrane removal for diabetic macular edema //Retina. – 2014. – Т. 34. – №. 6. – С. 1182-1189.
- Аржуханов Д. Д., Петрачков Д. В., Матющенко А. Г. Влияние толщины и сосудистой плотности сетчатки на ее светочувствительность при диабетическом макулярном отеке // Точка зрения. Восток - Запад. – 2021. – №2. – С. 37-40. DOI 10.25276/2410-1257-2021-2-37-40.
- Патент №2751284 C1 Российская Федерация, МПК A61F 9/007. Способ пилинга внутренней пограничной мембраны (ВПМ) сетчатки: №2020139590: заявл. 02.12.2020: опубл. 12.07.2021 / Д. В. Петрачков, В. М. Филиппов, А. Г. Матющенко, В. Г. Павлов; заявитель Федеральное государственное бюджетное научное учреждение “Научно-исследовательский институт глазных болезней”.
- Yamamoto T. et al. Vitrectomy for diabetic macular edema with and without internal limiting membrane removal //Ophthalmologica. – 2005. – Т. 219. – №. 4. – С. 206-213.
- Bikbov M. M., Fayzrakhmanov R. R., Kalanov M. R. Effect of internal limiting membrane peeling on morpho-functional state of the retina in patients with proliferative diabetic retinopathy (preliminary report) //Vestnik oftalmologii. – 2018. – Т. 134. – №. 1. – С. 63-69.
- Филиппов В. М., Петрачков Д. В. Влияние пилинга внутренней пограничной мембраны на сосудистую плотность капиллярных сплетений сетчатки // Современные технологии в офтальмологии. – 2023. – №2(48). – С. 140-148. DOI 10.25276/2312-4911-2023-2-140-148.


