Анализ летальных исходов реконвалесцентов COVID-19 в многопрофильном стационаре
Автор: Корнева Ю. С., Мичурина А. П.
Журнал: Сибирский журнал клинической и экспериментальной медицины @cardiotomsk
Рубрика: Клинические исследования
Статья в выпуске: 4 т.37, 2022 года.
Бесплатный доступ
Состояние здоровья реконвалесцентов COVID-19 является серьезной проблемой для системы здравоохранения, поскольку после эпизода заражения наблюдается частая декомпенсация имеющихся заболеваний и высокая летальность, что требует анализа не только причин смерти, но и времени возникновения осложнений для выполнения профилактических мероприятий и потенциального сокращения летальности.Цель: провести клинико-патологоанатомический анализ летальных исходов реконвалесцентов новой коронавирусной инфекции (НКВИ) в многопрофильном стационаре.Материал и методы. Проанализирована медицинская документация 67 умерших пациентов с эпизодом документально подтвержденной НКВИ в анамнезе. По нозологическому принципу все пациенты были поделены на 5 групп.Результаты. В нашем исследовании летальный исход наступал в абсолютном большинстве случаев в течение 1-2 мес. (хи2 = 15,53; р = 0,001; df = 1), далее частота проградиентно снижалась с течением времени. Количество умерших от остро возникших и декомпенсировавшихся хронических заболеваний сердца составило 63%, что может быть связано со спецификой стационара. Число запущенных онкологических заболеваний составило 21% в нашей выборке, что также необходимо оценивать как негативное влияние пандемии. В настоящем исследовании они наблюдались в совокупности у 45% пациентов, что, вероятно, обусловлено профилем стационара. Частота встречаемости тромбоэмболии легочной артерии (ТЭЛА) и других тромботических осложнений была значимо выше у женщин (хи2 = 30,73; р function show_abstract() { $('#abstract1').hide(); $('#abstract2').show(); $('#abstract_expand').hide(); }
Реконвалесценты, covid-19, причины смерти, сердечно-сосудистые осложнения
Короткий адрес: https://sciup.org/149141453
IDR: 149141453 | УДК: 616.98:578.834.1]-036.82/.88:314.14:614.21 | DOI: 10.29001/2073-8552-2022-37-4-46-51
Текст научной статьи Анализ летальных исходов реконвалесцентов COVID-19 в многопрофильном стационаре
УДК: 616.98:578.834.1]-036.82/.88:314.14:614.21
Korneva Y.S., Michurina A.P. Analysis of lethal outcomes in COVID-19 convalescents in multidisciplinary hospital. The Siberian Journal of Clinical and Experimental Medicine. 2022;37(4):46–51.
Первая жертва новой коронавирусной инфекции SARS-CoV-2 (НКВИ) в мире была зарегистрирована 11 марта 2020 г., после чего количество летальных исходов начало расти в геометрической прогрессии. По мере того как накапливался опыт борьбы с данной болезнью, возникало понимание развития ее возможных осложнений не только в раннем периоде, но и отсроченного характера. Известно, что имеется значимое влияние на вероятность тяжелых последствий после острого COVID-19, которые также зависят от первоначального эпизода заболевания [1]. Механизмы, лежащие в основе этого влияния, изучены не до конца. Многие вирусы способны вызывать отдаленные проявления, и с этой точки зрения феномен затяжного COVID-19 не вызывает удивления. Вирус SARS-CoV-2 отличается воздействием сразу на несколько систем организма за счет вероятной персистенции в организме, формирования гипервоспалительного иммунного ответа, аутоиммунизации, нейротропного действия вируса и образования микротромбов [2]. Точно так же, как существует неоднородность клинической картины и исходов в остром периоде данной инфекции, отсроченные исходы, наблюдаемые после заболевания Covid-19, также различны [3]. Следовательно, состояние здоровья реконвалесцентов НКВИ является серьезной проблемой для системы здравоохранения, поскольку после эпизода заражения SARS-CoV-2 наблюдается частая повторная обращаемость за медицинской помощью, декомпенсация имеющихся заболеваний, возникновение «новых»
патологий в постгоспитальном периоде и высокая летальность (в 8,3 раза выше в течение первого года, чем в остальной популяции [4]), что требует анализа не только причин смерти, но и времени возникновения осложнений для выполнения профилактических мероприятий и потенциального сокращения летальности.
Цель: провести клинико-патологоанатомический анализ летальных исходов реконвалесцентов НКВИ в многопрофильном стационаре .
Материал и методы
Были проанализированы истории болезней и протоколы вскрытий, выполненных в 2021 г. в патологоанатомическом отделении СПб ГБУЗ «Городская больница № 26». Из 2290 аутопсий у 67 умерших в анамнезе был документально подтвержденный эпизод НКВИ. Время между эпизодом НКВИ с выздоровлением, верифицированным отрицательным ПЦР-тестом и настоящей госпитализацией, составляло от нескольких дней до 10 мес. (в среднем 1,2 мес.). Анализировали основную причину смерти, осложнения, наличие коморбидных состояний. По нозологическому принципу все пациенты были поделены на 5 групп.
Группа 1: пациенты, причиной смерти которых стала острая сосудистая катастрофа (инфаркт миокарда, острая коронарная недостаточность, инфаркт головного мозга, гангрена кишечника).
Группа 2: пациенты с наличием хронической сердечной патологии, причиной смерти которых стала декомпенсация застойной сердечной недостаточности. Данная группа была разбита на 2 подгруппы: 2а – за счет тромбоэмболии ветвей легочной артерии; 2б – без тромбоэмболии легочной артерии (ТЭЛА).
Группа 3: пациенты, причиной смерти которых стала пневмония.
Группа 4: пациенты с запущенной онкологической патологией.
Группа 5: пациенты с заболеваниями желудочно-кишечного тракта.
Для статистической обработки данных использовали описательные статистики. Статистическая обработка данных выполнена в пакете STATISTICA 10.0. Исследуемые категориальные показатели описывали абсолютными ( n ) и относительными (%) частотами встречаемости. Количественные показатели представляли средними значениями (М) и минимаксными диапазонами (min-max). Статистически значимые различия в частоте встречаемости событий и факторов между группами выявляли с помощью хи-квадрат критерия Пирсона с пороговым уровнем значимости р = 0,05.
Результаты и обсуждение
Несмотря на то, что пандемия продолжается уже более 2 лет, медицинское сообщество до сих пор не пришло к консенсусу относительно термина, определяющего состояние после COVID-19 [5]. Поэтому сложно проанализировать распространенность его последствий в популяции, что также ограничивает результаты нашего исследования, ведь документально подтвержденные реконвалесценты, включенные в анализ, являются лишь вершиной айсберга. Было продемонстрировано, что повышенный риск смерти от COVID-19 не ограничивается его начальным эпизодом. По данным литературы, риск 12-месячной смертности среди взрослых в возрасте до
65 лет, госпитализированных с COVID-19, увеличился на 233% [5]. В нашем исследовании летальный исход наступал в абсолютном большинстве случаев в течение 1–2 мес. (хи2 = 15,53; р = 0,001; df = 1), далее частота про-градиентно снижалась с течением времени, хотя по другим данным, 12% реконвалесцентов COVID-19 погибали в среднем в течение 140 дней [4]; некоторые приводят цифры в 9% летальных исходов из всех вновь поступивших в стационар реконвалесцентов в течение 60 дней [6]. Противоречивы данные о риске их смерти в зависимости от возраста: считается, что он гораздо выше для пациентов старше 70 лет [4], мы не заметили такой явной тенденции, всего 58% пациентов были старше 70 лет. В то же время в своем исследовании R.D. Mitrani и соавт. пришли к выводу, что пациенты с тяжелой формой COVID-19 в возрасте до 65 лет имеют более высокий риск летального исхода, чем пациенты в возрасте 65 лет и старше [7].
В группу 1 вошли 14 пациентов (М : Ж = 7 : 7), среди них у 6 причиной смерти был острый, у 2 – повторный инфаркт миокарда, у 1 – острая коронарная недостаточность. Следует отметить, что у 2 из них через 1 мес. после НКВИ определялась пневмония, вероятно, усугубившая гипоксию миокарда. У 2 пациентов возникла гангрена кишечника на фоне тромбоза брюшного отдела аорты, причем у обоих наблюдались тромботические осложнения в других органах: у одного выявлена ТЭЛА мелких и крупных ветвей, а у другого – инфаркты почек. Два пациента скончались от внутримозгового кровоизлияния, 1 – от инфаркта головного мозга. Средний возраст пациентов составил 68,7 лет (от 50 до 87 лет). Время смерти после перенесенной НКВИ составило в среднем 2,6 мес. (от 1 до 6 мес.), но наиболее часто смерть наступала в течение 1 мес., 85% смертей приходились на первые 4 мес.
Группа 2а состояла из 17 пациентов (М : Ж = 8 : 9), средний возраст – 76,1 лет (от 60 до 92 лет)), в качестве основного заболевания у которых фигурировал постинфарктный либо атеросклеротический кардиосклероз, часто сопровождающийся наличием порока аортального клапана атеросклеротической этиологии. У 1 пациента была выявлена хроническая аневризма сердца. Следует отметить, что у 1 пациентки 79 лет, госпитализированной через 1 мес. после выздоровления, был обнаружен псевдомембранозный колит, диагностированный в качестве сочетанного заболевания с атеросклеротической болезнью сердца за счет интоксикации, вызвавшей декомпенсацию застойной сердечной недостаточности. Тромботические либо тромбоэмболические осложнения не были зафиксированы в этой группе. Смерть наступила в среднем через 2,8 мес. после перенесенной НКВИ, однако размах сроков ее наступления был куда более обширным – от 0 до 10 мес., также наиболее часто летальный исход наступал через 1 мес., а в течение 4 мес. погибали около 80% пациентов.
Группа 2б включила 11 пациентов, из них 10 женщин (средний возраст – 76,0 лет, от 51 до 89 лет), у которых в качестве основного заболевания был вынесен постинфарктный либо атеросклеротический кардиосклероз, но при этом была обнаружена ТЭЛА (чаще мелких ветвей) либо ее последствия в виде инфаркта легких, что стало причиной декомпенсации застойной сердечной недостаточности. Причем у 9 пациентов описывали либо «организованные тромбоэмболы», либо наличие инфаркта легкого без указания на ТЭЛА. У 1 пациента из данной группы сохранялась неразрешенная пневмония после
НКВИ при отрицательном ПЦР-тесте. Тромбоэмболических осложнений в других органах описано не было. Летальный исход наступал в среднем через 2,4 мес. после эпизода НКВИ (от 0 до 7 мес.), также наиболее часто через 1 мес. (72% пациентов).
Пятерых пациентов из группы 3 (М : Ж = 3 : 2) объединяло наличие пневмонии, вынесенной в качестве основного заболевания, вероятно, регрессирующей со времен эпизода коронавирусной инфекции. У 31-летнего пациента посмертной находкой помимо пневмонии стала дилатационная кардиомиопатия с тромбозом полости левого желудочка и инфарктом почки. Аналогичное повреждение сердечной мышцы с дилатацией полостей наблюдалось у 45-летнего мужчины с пневмонией в фазе разрешения. У мужчины 54 лет помимо пневмонии выявлен синдром Гийена – Барре, энцефалит и гломерулонефрит, таким образом, данная группа по большому счету объединила пациентов с заболеваниями, являющимися непосредственными осложнениями COVID-19. Следует отметить, что также наблюдался наибольший возрастной размах (от 31 до 70 лет), в то же время в группе с меньшим средним возрастом (53,6 лет) смерть пациентов наступала наиболее быстро – 3 пациентов умерли практически сразу после выписки из стационара, где проходили лечение по поводу НКВИ, остальные – в течение первых 2 мес.
Группа 4 включила 11 пациентов (М : Ж = 5 : 6) с запущенными онкологическими заболеваниями самой различной локализации (средний возраст – 69,0 лет, от 37 до
90 лет). У 3 онкологических пациентов была обнаружена ТЭЛА, у 2 – с признаками организации и формированием инфаркта легкого, 1 из которых страдал абсцессом легкого, осложнившим течение острой НКВИ; у 1 пациента помимо ТЭЛА также были обнаружены инфаркты селезенки; у другого пациента – инфаркты почек, селезенки и головного мозга. Смерть наступала в среднем через 2,6 мес. после эпизода НКВИ (от 0 до 6 мес.), наиболее часто – через 1 мес., у 80% летальный исход фиксировался в течение первых 4 мес.
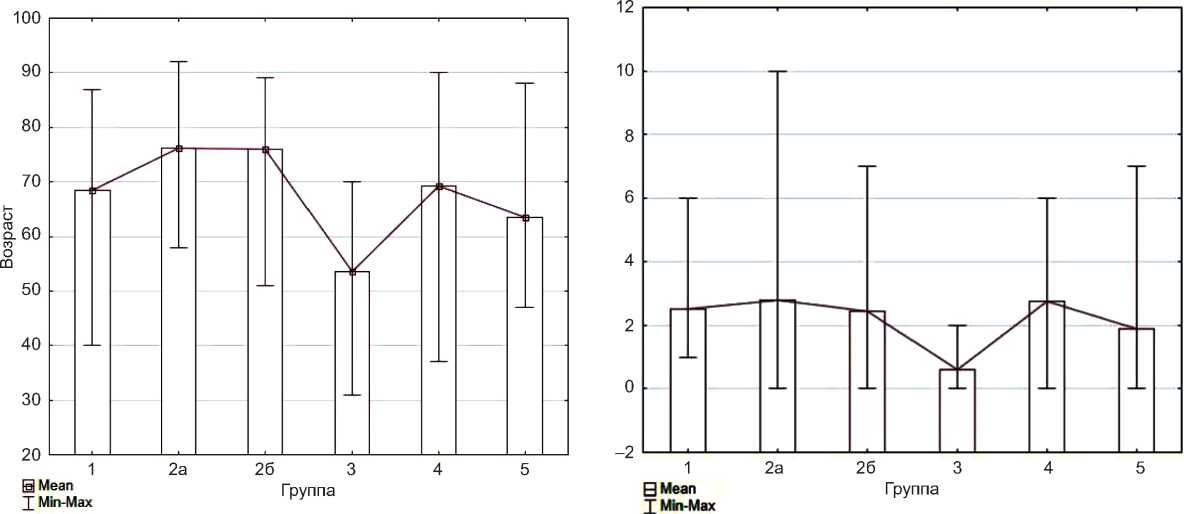
Рис. 1. Сравнение возрастов пациентов в исследуемых группах реконвалесцентов новой коронавирусной инфекции
Fig. 1. Comparison of patient ages in the groups of individuals who recovered from COVID-19
Рис. 2. Время между выздоровлением после новой коронавирусной инфекции и летальным исходом у пациентов исследуемых групп Fig. 2 The time between recovery from COVID-19 and patient deaths in the study groups
Частота встречаемости коморбидной патологии представлена в таблице, за исключением нескольких пациентов абсолютное большинство также имели выраженный атеросклероз аорты и магистральных артерий.
Пандемия COVID-19 спровоцировала реорганизацию медицинской помощи по всему миру. Эпидемиологическая ситуация и вытекающие из нее потребности в области здравоохранения повлияли на возможность организации медицинской помощи онкологическим больным [8]: большинство больниц предприняли усилия по ограничению амбулаторных посещений, сокращению госпитализаций и отмене неотложных операций для предотвращения перекрестного заражения. Врачи проявляли большую осторожность по отношению к онкологическим больным и часто отменяли назначения или откладывали лечение неоперабельных пациентов [9], что привело к росту числа запущенных онкологических заболеваний, которые составили 21% в нашей выборке, что также необходимо оценивать как негативное влияние пандемии.
Таблица. Частота встречаемости n (%) коморбидной патологии в группах реконвалесцентов новой коронавирусной инфекции Table. Comparison of the frequency of comorbid pathology in the groups of patients who recovered from COVID-19
|
Патология Pathology |
Группа Group |
|||||
|
Группа 1 Group 1 |
Группа 2а Group 2a |
Группа 2б Group 2b |
Группа 3 Group 3 |
Группа 4 Group 4 |
Группа 5 Group 5 |
|
|
Артериальная гипертензия Hypertension |
11 (84,6%) |
17 (100%) |
11 (100%) |
3 (60,0%) |
10 (90%) |
5 (55,6%) |
|
Сахарный диабет Diabetes mellitus |
3 (21,4%) |
6 (35,0%) |
4 (36,3%) |
0 (0%) |
2 (18,1%) |
2 (22,2%) |
|
Хроническая почечная недостаточность Chronic kidney disease |
4 (28,6%) |
3 (17,6%) |
2 (18,1%) |
2 (40,0%) |
0 (0%) |
3 (33,3%) |
|
Хроническая обструктивная болезнь легких Chronic obstructive pulmonary disease |
10 (77%) |
14 (82,3%) |
7 (63,6%) |
1 (20,0%) |
7 (63,6%) |
39 (33%) |
|
Тромботические осложнения Thrombotic complications |
3 (23,1%) |
0 (0%) |
11 (100%) |
1 (20,0%) |
3 (27,2%) |
0 (0%) |
|
Пневмония Pneumonia |
2 (14,2%) |
0 (0%) |
1 (9%) |
5 (100%) |
1 (5%) |
0 (0%) |
|
Онкологические заболевания Oncological diseases |
1 (7,1%) |
0 (0%) |
1 (9%) |
0 (0%) |
11 (100%) |
0 (0%) |
Биологическое повреждение и физиологический стресс от COVID-19 являются значительными. По данным A.G. Mainous и соавт., почти 80% смертей, связанных с COVID-19, происходят по причинам, отличным от респираторных или сердечно-сосудистых (однако следует принимать во внимание, что данное исследование не учитывало тромбоэмболические осложнения) [5]. Доказано, что благодаря тропности вируса около 2030% пациентов, госпитализированных с COVID-19, имеют признаки поражения миокарда [10], в нашем исследовании этот показатель куда выше: от остро возникших и декомпенсировавшихся хронических заболеваний сердца умерли 63% пациентов, что может быть связано со спецификой стационара.
Несмотря на то, что COVID-19 является респираторным заболеванием, обращает на себя внимание связанное с ним повышение риска венозных и артериальных тромботических и тромбоэмболических осложнений [11]. В нашем исследовании они наблюдались в совокупности у 45% пациентов. Частота встречаемости ТЭЛА и других тромботических осложнений была значимо выше у женщин (хи2 = 30,73; р < 0,001; df = 1). Наиболее частыми изменениями гемостаза при COVID-19 являются тромбоцитопения и повышение уровня D-димера, которые связаны с более вероятным риском смерти. Было описано, что пожилые пациенты и пациенты с сопутствующими заболеваниями имеют более высокий риск госпитальной смертности, и в этих двух группах пациентов также наблюдаются более высокие уровни D-димера [6]. Сравнивая время между выздоровлением после НКВИ и наступлением летального исхода, замечено, что тромботические осложнения чаще наступали либо сразу, либо в течение 1–2 мес.; иногда пациент уже имел сформированный инфаркт легкого, но в этих случаях интервал был
Список литературы Анализ летальных исходов реконвалесцентов COVID-19 в многопрофильном стационаре
- Mainous A.G., Rooks B.J., Orlando F.A. Risk of new hospitalization post COVID-19 infection for non-COVID-19 conditions. J. Am. Board Fam. Med. 2021;34:907-913. DOI: 10.3122/jabfm.2021.05.210170.
- Хасанова Д.Р., Житкова Ю.В., Васкаева Г.Р Постковидный синдром: обзор знаний о патогенезе, нейропсихиатрических проявлениях и перспективах лечения. Неврология, нейропсихиатрия, психосоматика. 2021;13(3):93-98. DOI: 10.14412/2074-2711-20213-93-98.
- Desai A.D., Lavelle M., Boursiquot B.C., Wan E.Y. Long-term complications of COVID-19. Am. J. Physiol. Cell Physiol. 2022;322(1):C1-C11. DOI: 10.1152/ajpcell.00375.2021.
- Ayoubkhani D., Khunti K., Nafilyan V., Maddox T., Humberstone B., Diamond I. et al. Post-covid syndrome in individuals admitted to hospital with covid-19: Retrospective cohort study. BMJ. 2021;372:n693. DOI: 10.1136/bmj.n693.
- Методические рекомендации «Медицинская реабилитация при Long-COVID-инфекции». Терапия. 2022;1(Приложение):1-147. DOI: 10.18565/ therapy.2022.1suppl.1-147.
- Donnelly J.P., Wang X.Q., Iwashyna T.J., Prescott H.C. Readmission and death after initial hospital discharge among patients with COVID-19 in a large multihospital system. JAMA. 2021;325(3):304-306. DOI: 10.1001/jama.2020.21465. pmid:33315057.
- Mainous A.G., Rooks B.J., Wu V., Orlando F.A. COVID-19 post-acute sequelae among adults: 12 month mortality risk. Front. Med. (Lausanne). 2021;8:778434. DOI: 10.3389/fmed.2021.778434.
- Konieczny M., Cipora E., Sawicka J., Fal A. Patient Satisfaction with oncological care during the SARS-CoV-2 virus pandemic. Int. J. Environ. Res. Public Health. 2021;18(8):4122. DOI: 10.3390/ijerph18084122.
- Zhao H., Du S., Cai J., Mao Y. Recommendations for medical care of oncological patients during the COVID-19 epidemic: Experiences from China. Updates Surg. 2020;72(2):235-236. DOI: 10.1007/s13304-020-00791-w.
- Mitrani R.D., Dabas N., Goldberger J.J. COVID-19 cardiac injury: Implications for long-term surveillance and outcomes in survivors. Heart Rhythm. 2020;17(11):1984-1990. DOI: 10.1016/j.hrthm.2020. 06.026.
- Hadid T., Kafri Z., Al-Katib A. Coagulation and anticoagulation in COVID-19. Blood Rev. 2021;47:100761. DOI: 10.1016/j. blre.2020.100761.
- Gómez-Mesa J.E., Galindo-Coral S., Montes M.C., Muñoz Martin A.J. Thrombosis and coagulopathy in COVID-19. Curr. Probl. Cardiol. 2021;46(3):100742. DOI: 10.1016/j.cpcardiol.2020.100742.
- Levi M., Thachil J., Iba T., Levy J.H. Coagulation abnormalities and thrombosis in patients with COVID-19. Lancet Haematol. 2020;7(6):e438-e440. DOI: 10.1016/S2352-3026(20)30145-9.


