Дегенеративно-дистрофические поражения пояснично-крестцового отдела позвоночника при hip-spine синдроме: хирургическое лечение
Автор: Кавалерский Г.М., Черепанов В.Г., Коркунов А.Л., Лычагин А.В., Середа А.П.
Журнал: Кафедра травматологии и ортопедии @jkto
Рубрика: Клинические исследования
Статья в выпуске: 3 (7), 2013 года.
Бесплатный доступ
Представлен опыт хирургического лечения многоуровневых дегенеративных поражений пояснично-крестцового отдела позвоночника у 68 пациентов в возрасте от 48 до 81 года. Из них в 50 (73.5%) случаях преобладала картина поясничного стеноза, в 11 (16.1%) дегенеративного спондилолистеза, дегенеративный сколиоз выявлен у 7(10,3%) больных. Всем пациентам проведены различные виды декомпрессивно-стабилизирующих оперативных вмешательств с учетом направления компрессии и наличия дегенеративной нестабильности. При оценке результатов оперативного лечения, проведенных по Визуальной аналоговой шкале и опроснику oswestry Disability Index (oDI), выявлено значительное улучшение качества жизни пациентов за счет уменьшения боли и увеличения повседневной активности. Максимальный срок наблюдения составил 48 месяцев.
Hip-spine синдром, пояснично-крестцовый отдел позвоночника, хиругическое лечение
Короткий адрес: https://sciup.org/142211353
IDR: 142211353 | УДК: 616.71-001.59
Текст научной статьи Дегенеративно-дистрофические поражения пояснично-крестцового отдела позвоночника при hip-spine синдроме: хирургическое лечение
Целью данного исследования явилось определение тактики хирургического лечения многоуровневых дегенеративного-дистрофических поражений пояснично-крестцового отдела позвоночника при Hip-Spine синдроме.
Представлен опыт хирургического лечения многоуровневых дегенеративных поражений пояснично-крестцового отдела позвоночника у 68 пациентов в возрасте от 48 до 81 года. Из них в 50 (73.5%) случаях преобладала картина поясничного стеноза, в 11 (16.1%) дегенеративного спондилолистеза, дегенеративный сколиоз выявлен у 7(10,3%) больных. Всем пациентам проведены различные виды декомпрессивно-стабилизирующих оперативных вмешательств с учетом направления компрессии и наличия дегенеративной нестабильности. При оценке результатов оперативного лечения, проведенных по Визуальной аналоговой шкале и опроснику Oswestry Disability Index (ODI), выявлено значительное улучшение качества жизни пациентов за счет уменьшения боли и увеличения повседневной активности. Максимальный срок наблюдения составил 48 месяцев.
Частота клинических проявлений остеоартроза тазобедренного сустава и дегенеративно-дистрофических заболеваний поясничного отдела позвоночника возрастает среди нашего стареющего населения. Ввиду схожести субъективных жалоб часто очень сложно отличить внутри- либо внесустав-ную патологию от дегенеративного стеноза поясничного отдела позвоночника. Более того, эти состояния могут существовать одновременно, что осложняет определение преобладающего источника боли. И только точно определив преобладающий источник боли можно выбрать оптимальный вид операции или последовательность операций.
Жалобы на боль в ягодице, бедре и/или колене вместе с хромотой или без нее весьма обычны для пациентов с дегенеративными изменениями в тазобедренном суставе и позвоночнике [18, 28]. Невозможность точно определить основной источник боли приводит к неэффективному лечению и, соответственно, разочарованию пациента возможностями медицины и появлению недоверия к врачам. Подробный структурированный сбор анамнеза и физикальное обследование вместе с выполнением специализированных тестов могут помочь отличить остеоартроз тазобедренного сустава от дегенеративного стеноза поясничного отдела позвоночника.
Остеоартроз является наиболее распространенным заболеванием системы органов опоры и движения и частой причиной инвалидности в старшем возрасте [16]. Рентгенологически те или иные признаки остеоартроза тазобедренного сустава (кок-сартроза) встречаются у 27% людей в возрасте 45 лет и старше [24]. Однако не у всех пациентов с рентгенологическими признаками коксартроза имеют место клинические симптомы заболевания, а развиваются только у 9,2% людей в возрасте 45 лет и старше [24]. Таким образом, гораздо чаще встречается асимптомный остеоартроз (17,8% у людей в возрасте 45 лет и старше), определить прогностическую значимость которого пока не представляется возможным. В связи с этим важно подчеркнуть важность корреляции клинических симптомов с рентгенологическими признаками, которую должен оценивать лечащий врач.
Дегенеративный стеноз поясничного отдела позвоночника тоже может проявляться болью в конечностях и ограничениями при ходьбе. Он является наиболее частым показанием для хирургического вмешательства на позвоночнике у пациентов в возрасте старше 65 лет [23, 26]. В условиях стареющего населения только в США ежегодно около 1,2 миллионов обращений к врачам связаны с проявлениями стеноза поясничного отдела позвоночника [26]. Существует много типов поясничного стеноза, включая врожденный, ятрогенный, дегенеративный и посттравматический. В старшей возрастной группе чаще всего встречается дегенеративный тип.
Клинический сценарий одновременного конкурентного существования коксартроза и дегенеративного стеноза поясничного отдела позвоночника, или так называемый Hip-Spine синдром, был впервые описан C.M. Offierski и I. MacNab в ретроспективном обзоре, опубликованном в 1983 году. Авторы заострили внимание на клинической и биомеханической связи между позвоночником и тазобедренными суставами. Они выделили три варианта Hip-Spine синдрома:
-
• Простой,
-
• Комплексный,
-
• Вторичный.
При простом Hip-Spine синдроме патологические изменения имеют место и в тазобедренном суставе, и в поясничном отделе позвоночника, но к дисфункции приводит только один явный источник: либо тазобедренный сустав, либо позвоночник.
У лиц с комплексным Hip-Spine синдромом имеются сочетающиеся патологические изменения и в тазобедренном суставе, и в поясничном отделе позвоночника, но определить наиболее четкий источник дисфункции затруднительно, и для дальнейшей дифференцировки необходимы вспомогательные исследования.
При вторичном Hip-spine синдроме патологические процессы взаимосвязаны и отягощают друг друга. Например, пациент, который сутулится вперед, может делать это из-за нарушения сагиттального баланса на фоне остеоартроза тазобедренного сустава со сгибательной контрактурой, что будет провоцировать дегенеративный стеноз поясничного отдела позвоночника [20]. C.M. Offierski и I. MacNab выделяют три сценария вторичного Hip-Spine синдрома:
-
1) остеоартроз со сгибательной контрактурой в тазобедренном суставе вызывает компенсаторный поясничный гиперлордоз и связанный с ним фораминальный стеноз сегмента L3-L4 (Hip-Spine синдром, т.е. проблема с тазобедренным суставом порождает проблему в позвоночнике);
-
2) приводящая контрактура бедра, которая может вызвать сколиоз и, соответственно, дегенеративный стеноз (Hip-Spine синдром, т.е. проблема с тазобедренным суставом порождает проблему в позвоночнике);
-
3) деформация позвоночника компенсаторно изменяет наклон таза, что может приводить к уменьшению площади покрытия головки бедренной кости вертлужной впадиной и, соответственно, прогрессированию артроза, особенно при дис-пластических предпосылках (Spine-Hip синдром, т.е. проблема с позвоночником порождает проблему в тазобедренном суста-
- ве) [23]. Прогрессирование артроза тазобедренного сустава у пожилых пациентов в связи с наклоном таза и недопокрытием подтверждается и другими исследователями [12].
Точная распространенность Hip-Spine синдрома неизвестна. По данным H. Prather он встречается у 10–20% пациентов с жалобами на боли в пояснично-крестцовом отделе позвоночника, а S.A. Burns оценивают распространенность Hip-Spine синдрома в 50–70% [14]. По мнению Г.И. Герцена при патологии тазобедренных суставов люмбалгия и ишиалгия встречаются в 95% случаев, а при остеохондрозе поясничного отдела позвоночника болевой синдром с нарушениями функции тазобедренного сустава имеет место в 10–15% случаев [6]. В.М. Ва-скуленко просто сообщает, что Hip-Spine синдром встречается часто [5]. Стоит отметить, что ни одно из этих исследований не имело правильного эпидемиологического дизайна, так что приведенные цифры можно считать очень условными. Такая вариабельность связана с отсутствием четких критериев, на основании которых можно точно диагностировать у пациента именно этот синдром. Кроме того, нужно учитывать и малую осведомленность врачей Hip-Spine синдромом: при одновременной патологии позвоночника и тазобедренного сустава в медицинской документации большинство врачей не классифицирует это состояние, как Hip-Spine синдром, а указывают либо оба состояния раздельно, либо только одно, клинически более яркое.
Hip-spine синдром стал изучаться и отечественными авторами [7, 3], причем в русской литературе Hip-Spine синдром предлагается называть коксо-вертебральным синдромом [7]. В.М. Васкуленко дает Hip-Spine синдрому следующее определение: полиэтиологичный симптомокомплекс, который характеризуется болевым синдромом, функциональными нарушениями и изменением анатомо-биомеханических взаимоотношений в системе «тазобедренный сустав – позвоночник» вследствие развития миодистрофических, нейрогенных синдромов, что приводит к возникновению или прогрессированию дистрофических изменений. Причем врожденные дефекты развития (люмбализация, сакрализация, незаращение дужек и др.), вызывая статическую неполноценность позвоночника, способствуют развитию дистрофических изменений в дисках [5].
Украинские авторы выявили закономерность: если коксар-троз развивался длительно, то и дистрофические изменения в позвоночнике также формировались медленно, касаясь, как правило, задних структур поясничного отдела позвоночника. Чем скорее прогрессировал коксартроз, тем более выражены были изменения в позвоночнике и затрагивали чаще передние структуры (патология диска, диск-радикулярные конфликты, нестабильность) [4, 5, 11].
Весьма актуальной становится проблема хирургического лечения дегенеративно-дистрофических заболеваний поясничного отдела позвоночника при Hip-Spine синдроме [3, 12], что подтверждается появлением множества печатных работ как в отечественной, так и в зарубежной печати [1, 2, 10, 13, 17, 27]. С появлением новой генераций имплантатов и материалов для хирургии позвоночника, а так же в связи с внедрением высоко-имформативных визуализационных методов исследований и эффективных методик анестезиологического обеспечения, существенно расширились показания к оперативному лечению у данной категории больных [1, 17]. По данным литературы от 68 до 98% лиц преклонного возраста имеют те, или иные морфологические изменения позвоночного столба [9,21]. При лечении данной категории пациентов, большинство авторов отмечают преобладание многоуровневых поражений, которые требуют проведения декомпрессивных вмешательств [13, 17, 19, 20] зачастую с необходимостью стабилизации и реконструкции позвоночно-двигательного сегмента (ПДС) [17, 27,21].
Материалы и методы
В основную группу вошло 52 пациента в возрасте от 48 до 81 года (67,7±7,8 лет), оперированных по поводу многоуровневых дегенеративных заболеваний пояснично-крестцового отдела позвоночника в период с 2008 по 2012 годы, из них 37 (71,2%) были женщинами, 15 (28,8%) мужчинами (табл.1). Критериями отбора служили: возраст старше 45 лет, наличие показаний к оперативному лечению по поводу дегенеративнодистрофических заболеваний пояснично-крестцового отдела позвоночника на 2 и более уровнях.
Таблица 1
Распределение больных по возрасту и полу
|
Количество пациентов, n |
Пол, n (%) |
Возраст, лет |
Количество пациентов, n (%) |
|
|
муж. |
жен. |
|||
|
68 |
20(29,4%) |
48(70,1%) |
45-60 |
5 (7,3%) |
|
60-70 |
38 (55,9%) |
|||
|
70-80 |
16 (23,5%) |
|||
|
Старше 80 |
9 (13,2%) |
|||
Всем пациентам были произведены стандартные и функциональные спондилограммы, МСКТ, МРТ, а также рентгенденси-тометрия. Учитывая полиморфность и многоуровневость дегенеративных изменений поясничного отдела позвоночника в старческом возрасте, разделение на отдельные нозологические формы проводилось путем выделения основного поражающего фактора, наиболее значимого в клиническом и прогностическом плане. Наиболее часто в 47 (69,1%) случаях диагностирован центральный стеноз позвоночного канала. Принимая во внимание результаты визуализационных методов исследования, все стенотические поражения были условно разделены на 2 подгруппы. Классифицирующим фактором выступали направленность и распространенность компрессии. В первой подгруппе включавшей 25(36,7%) пациентов, стенозирование возникало преимущественно за счет гипертрофии структур заднего опорного комплекса ПДС (желтой связки и межпозвоночных суставов), распространялось чаще всего на 2 сегмента (табл. 2). В 25(36,7%) случаях вошедших во вторую подгруппу, выявлен циркулярный стеноз, возникавший за счет сочетания передних (протрузия межпозвоночных дисков, остеофиты тел позвонков) и задних компримирующих факторов. В случаях «циркулярного» стеноза дегенеративные изменения были бо- лее выражены и захватывали больше сегментов по сравнению с группой «задних» стенозов (табл. 2). В 11 (16,1%) случаях диагностирован многоуровневый дегенеративный спондилолистез. Спондилолистез максимально распространялся на 3 уровня, не превышая 1 степени смещения (по H.W. Meyerding [22]) (табл. 2). У 7(10,3%) больных выявлен дегенеративный сколиоз. Наблюдаемые деформации имели признаки сколиоза с дегенеративной этиологией de novo [21] и характеризовались незначительной торсией апикального позвонка, отсутствием анамнеза в раннем возрасте, углом сколиотической дуги от 10 до 30 градусов по J.R. Cobb (рис. 2) [15]. Общее количество пораженных уровней при каждой нозологии представлено в таблице 2. Многоуровневый спондилоартроз 2-3 ст. выявлен у всех пациентов. Дегенеративная нестабильность диагностирована в 50 (73,5%) случаях. Для распознавания нестабильности помимо функциональных спондилограмм, использовались критерии определения дегенеративной нестабильности предложенные С.К. Макировым [8] (снижение высоты межтелового пространства менее 50% от исходной высоты) и по данным МРТ II тип изменения тел смежных позвонков (жировая дегенерация) по классификации M.T. Modic).
Таблица 2
Количество пораженных уровней при каждой нозологии
|
Уровни |
Нозология |
||
|
N (%) |
|||
|
2 уровня (1-я подгруппа) |
стеноз |
Задний |
8 (11,7%) |
|
Циркулярный |
17 (25,0%) |
||
|
3 и более уровней (2-я подгруппа) |
Задний |
4 (5,9%) |
|
|
Циркулярный |
21 (30,9%) |
||
|
Сколиоз |
7(10,3%) |
||
|
Спондилолистез |
11 (16,1%) |
||
|
Всего |
68 (100%) |
||
Все пациенты прошли стандартный неврологический и ортопедический осмотр. Основной жалобой всех пациентов, являлась боль различного происхождения с вовлечением области тазобедренного сустава, ограничивающая самообслуживание и повседневную активность. Картина перемежающейся нейрогенной хромоты преобладала у 54(79,4%) пациентов. Корешковая симптоматика была представлена в 39(57,4%) случаях, из них у 14(20,6%) пациентов она была монорадикулярной, а у 25 (36,7%) - полирадикулярной. Синдром эпиконуса имел место в 3(4,4%) случаях. В 34(50,0%) наблюдениях имелась недостаточность статической функции позвоночного столба, которая проявлялась возникновением люмбалгии (т.н. «механическая боль») практически сразу после принятии вертикального положения тела. У 55(80,9%) пациентов диагностированы различные рефлекторные болевые синдромы, а в 11 (16,1%)случаях они являлись ведущими в клинической картине. Различные нарушения походки имели место в 62(91,1%) случаях.
Показаниями для оперативного лечения были резистентные к консервативной терапии вертеброгенные болевые син- дромы с неврологическим дефицитом и без него. При выборе вида хирургического вмешательства учитывались направление компрессии и степень снижение высоты межтелового пространства (степень дегенеративной нестабильности) (схема 1). При центральном стенозе с преимущественно задней компрессией в 25(36,7%) случаях использовались миниинвазивные декомпрессирующие вмешательства (флавэктомия, аркотомия, медиальная фасетэктомия), дополненные динамической межостистой фиксацией во всех случаях (рис. 1). Динамические системы не применялись более чем на 2-х уровнях. В качестве динамических фиксаторов были использованы имплантаты DIAM в 14(20,6%) случаях и Coflex в 11 (16,1%)случаях.
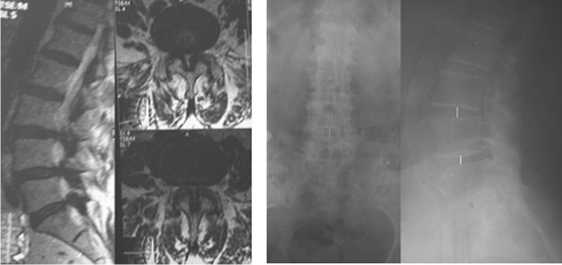
Рис. 1, а Рис. 1, б дегенеративного сколиоза и в 1 (1,4%) случае повреждение твердой оболочки вследствие выраженного рубцово-спаечного процесса в позвоночном канале и истончения самой оболочки. В раннем послеоперационном периоде отмечены следующие осложнения: поверхностное нагноение послеоперационной раны в 3 (4,4%) случаях, глубокая инфекция раны с развитием септического состояния в 1(1,4%) случае. После проведения соответствующего лечения все осложнения удалось купировать. В случае некорректной установки транспедикулярного винта имелось усугубление неврологической симптоматики в виде развития корешкового болевого синдрома с уменьшением силы в мышцах разгибателях стопы, вследствие этого понадобилось проведения повторного оперативного вмешательства, после которого корешковая симптоматика регрессировала.
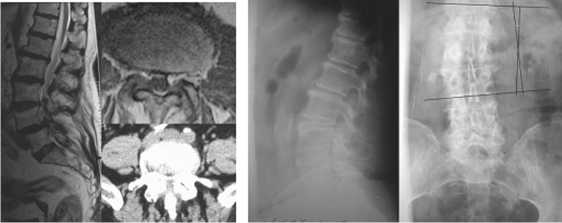
Рис. 2, а
Рис. 2, б

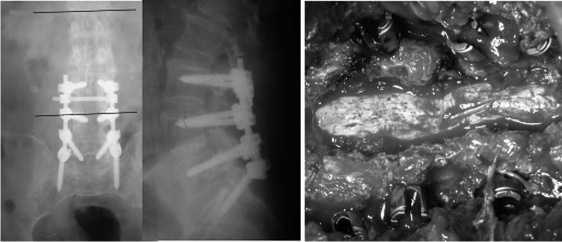
Рис. 2, в Рис. 2, г
Рис. 1, в
Рис. 1, г
В 25(36,7%) наблюдениях учитывая сочетание вентральной и дорзальной компрессии (циркулярные стенозы, спондилоли-стезы, дегенеративные сколиозы) производились широкие декомпрессивные вмешательства (ляминэктомия, фасетэктомия, фораминотомия), заканчивающиеся ригидной транспедикулярной фиксацией (ТПФ) (рис. 2). При уменьшении высоты межтелового пространства более 50% от исходного значения у 11 (16,1%)пациентов широкие декомпрессивные вмешательства дополнены межтеловым спондилодезом задним доступом (с использованием технологий PLIF или TLIF). При наличии грубых деформаций, как и в других случаях комбинированной компрессии, произведена полноценная декомпрессия с последующей ригидной стабилизацией и инструментальной коррекцией заинтересованных уровней (рис. 2).
Результаты
Интраоперационно возникло 1 (1,9%) осложнение, некорректная установка транспедикулярного винта при лечении
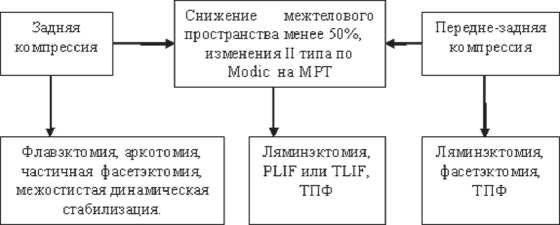
Схема 1. Тактика хирургического лечения
Для оценки болевого синдрома и уровня повседневной активности использовались Визуальная аналоговая шкала и опросник Oswestry Disability Index (ODI). Учет данных проводился в предоперационном периоде в раннем послеоперационном периоде до 3 мес. и позднем послеоперационном периоде в сроки от 24 до 48 мес. Полученные данные, представленные в таблице 3, показывают эффективность выбранной тактики хирургического лечения и стойкости достигнутых результатов.
Таблица 3
Динамика показателей ВАШ и ODI (p≤0,0122)
|
Шкалы |
Динамика показателей ВАШ и ODI (M±SD) |
|||
|
до операции |
3 мес. |
24-48мес. |
||
|
ВАШ |
спина |
6,12±0,27 |
2,23±0,32 |
2,54±0,42 |
|
нога |
5,14±0,39 |
1,89±0,37 |
2,28±0,37 |
|
|
ODI |
61,48±1,75 |
21,74±0,75 |
24,36±0,91 |
|
Несмотря на явные успехи в хирургическом лечении дегенеративных заболеваний поясничного отдела позвоночника у возрастных пациентов, остается ряд нерешенных вопросов [19, 20, 27].
На настоящий момент не утончен вид и объем оперативных вмешательств при каждой конкретной нозологии и их сочетании. С одной стороны предлагаются миниинвазивные вмешательства с максимально возможным сохранением опорных структур [13, 19], другие авторы пропагандируют широкие декомпрессивные вмешательства [20, 25]. Активно дискутируется вопросы о необходимости и методе стабилизации ПДС при каждом виде нозологий, особенно в условиях остеопороза [13, 21]. Следует отметить сложность патогенеза дегенеративных изменений поясничного отдела позвоночника в старческом возрасте. С одной стороны патологические изменения носят стадийный характер и имеют единую патогенетическую основу, с другой стороны их можно разделить на ряд отдельных нозологий: центральный стеноз, латеральный стеноз, дегенеративный спондилолистез, дегенеративный сколиоз, дегенеративную нестабильность, грыжа межпозвоночного диска. Фактически каждый клинический случай сочетает в себе различные нозологические дефиниции, в особенности при многоуровневом поражении [13, 27, 21], что требует избирательного подхода к выбору хирургического вмешательства у данной категории больных.
В данной работе предложена тактика хирургического лечения дегенеративных поражений поясничного отдела позвоночника при Hip-spine синдроме. Целью хирургического лечения явилось максимально возможная декомпрессия и реконструкция позвоночно-двигательного сегмента с учетом стадии и распространенности дегенеративных изменений. Полученные результаты показывают существенное улучшение качества жизни оперированных больных, за счет снижения болевых ощущений и улучшения повседневной активности, а так же стойкость достигнутого эффекта, что в совокупности доказывает эффективность предложенной тактики хирургического лечения. В свою очередь, конечно же, эндопротезирование считается золотым стандартом лечения клинически выраженного коксартроза, которое также позволяет надежно и прогнозируемо улучшить качество жизни пациентов.
-
1. Агеенко А.М., Кириллина С.И., Лебедева М.Н., Козлов Д.М., Ашуркова И.А. Анестезиологическое обеспечение хирургического лечения дегенеративных заболеваний позвоночника у пожилых людей. Хирургия позвоночника.-2004.-№4-С.103-106.
-
2. Брискин Б.С. Геронтология и хирургия – проблемы и перспективы// Клин. геронтология. (2) 2004. – С. 3-7.
-
3. Вакуленко В. М., Климовицкий В. Г., Бублик Л. А. Особенности диагностики и лечения коксартроза на фоне дистрофических изменений в пояснично-крестцовом отделе позвоночника //оригінальні дослідження. – 2008. – Т. 9. – №. 2.
-
4. Васкуленко, В.М. Дегенеративно-дистрофические поражения тазобедренных суставов и позвоночника / В.М. Васку-ленко, В.Ю. Худобин, Л.А. Бублик // Травма. – 2000. –Т. 1, № 1. – С. 24–26.
-
5. Васкуленко, В.М. Концепция ведения больных коксартро-зом на фоне дегенеративно-дистрофического поражения пояснично-крестцового отдела позвоночника / В.М. Васку-ленко // Травма. – 2008. – Т. 9, № 1. – С. 6–12.
-
6. Герцен, Г.И. Лечение дегенеративно-дистрофической патологии позвоночного сегмента при пояснично-тазобедренном синдроме / Г.И. Герцен, С.В. Дыбкалюк, Н.П. Остапчук // Літопис травматології та ортопедії. – 2003. – №1–2. – С. 75–78.
-
7. Денисов А. О., Шильников В. А., Барнс С. А. Коксовертебральный синдром и его значение при эндопротезировании тазобедренного сустава (обзор литературы) //Травматология и ортопедия России. – 2012. – Т. 1. – №. 63. – С. 122.
-
8. Кавалерский Г.М., Бобров Д.С., Слиняков Л.Ю., Ченский А.Д. Биомеханика переломов поясничного отдела позвоночника у пациентов пожилого и старческого возраста Фундаментальные и прикладные проблемы техники и технологии. 2015. № 4 (312). С. 122-126.
-
9. Макиров С.К. Хирургическое лечение структурнофункциональных нарушений при остеохондрозе позвоночника // Диссертация на соискание ученой степени д.м.н.- М., -2006.-С.-72-79.
-
10. Слиняков Л.Ю., Кавалерский Г.М., Макиров С.К., Чен-ский А.Д.., Бобров Д.С. Особенности использования интраоперационного рентгенологического контроля при малоинвазивных стабилизирующих операциях на грудном и поясничном отделах позвоночника / Вестник Российской Военно-медицинской академии – СПб.: ВМедА, 2009. – № 4(28) . – Прилож. – С. 116-117.
-
11. Хвисюк, А.Н. Тазобедренно-поясничный синдром (патогенез, диагностика, принципы лечения) : дис. … д-ра мед. наук. – Харьков, 2002. – С.114–119.
-
12. Anda, S. Pelvic inclination and spatial orientation of the acetabulum. A radiographic, computed tomographic and clinical investigation / S. Anda [et al.] // Acta Radiol. – 1990. – Vol. 31, N 4. – P. 389–394.
-
13. Bresnahan, Lacey; Ogden, Alfred T.; Natarajan, Raghu N.; Fessler, Richard G. A Biomechanical Evaluation of Graded Posterior Element Removal for Treatment of Lumbar Stenosis: Comparison of a Minimally Invasive Approach With Two
Standard Laminectomy Techniques.//Spine.- 2009 – Vol.34., № 1 – P. 17-23.
-
14. Burns, S.A. Sign of the buttock in a patient status post total hip arthroplasty / S.A. Burns, P.E. Mintken // J. Orthop. Sports. – 2010. – Vol. 40, N 6. – P. 377.
-
15. Cobb JR. Outline for the study of scoliosis. The American Academy of Orthopedic Surgeons Instructional Course Lectures. Vol. 5. Ann Arbor, MI: Edwards; 1948.
-
16. Dagenais S, Garbedian S, Wai EK: Systematic review of the prevalence of radiographic primary hip osteoarthritis. Clin Orthop Relat Res2009;467(3):623-637.
-
17. DeWald, Christopher J.; Stanley, Thomas. Instrumentation-Related Complications of Multilevel Fusions for Adult Spinal Deformity Patients Over Age 65: Surgical Considerations and Treatment Options in Patients With Poor Bone Quality. .//Spine.-2006. – Vol. 31, №19.- P.144-S151.
-
18. Fogel GR, Esses SI: Hip spine syndrome: Management of coexisting radiculopathy and arthritis of the lower extremity. Spine J2003;3(3):238-241.
-
19. Fu, Yi-Shan; Zeng, Bing-Fang; Xu, Jian-Guang Long-term Outcomes of Two Different Decompressive Techniques for Lumbar Spinal Stenosis.//Spine.-2008.– Vol.33, № 5–P.514-518.
-
20. Offierski, C.M. Hip-spine syndrome / C.M. Offierski, I. Macnab // Spine. – 1983. – Vol. 8, N 3. – P. 316–321.
-
21. Schwab, Frank; Benchick el-Fegoun, Abdelkrim; Gamez, Lorenzo; Goodman, Howard; Farcy, Jean-Pierre A Lumbar Classification of Scoliosis in the Adult Patient: Preliminary Approach.//Spine.- 2005.-Vol. 30, №14 – P. 1670-1673.
-
22. Meyerding HW. Spondylolisthesis. Surg Gynecol Obstet 1932;54:371–7.
-
23. Offierski CM, MacNab I: Hip-spine syndrome. Spine (Phila Pa 1976)1983; 8(3):316-321.
-
24. Lawrence RC, Felson DT, Helmick CG, et al: Estimates of the prevalence of arthritis and other rheumatic conditions in the United States: Part II.Arthritis Rheum2008;58(1):26-35.
-
25. Li, Gordon; Patil, Chirag G.; Lad, Shivanand P.; Ho, Chris; Tian, Wendy; Boakye, Maxwell. Effects of Age and Comorbidities on Complication Rates and Adverse Outcomes After Lumbar Laminectomy in Elderly Patients.//Spine.- 2008. – Vol. 33, № 11. – P. 1250-1255.
-
26. Markman JD, Gaud KG: Lumbar spinal stenosis in older adults: Current understanding and future directions. Clin Geriatr Med2008;24(2):369-388, viii.
-
27. Martin, C Ryan; Gruszczynski, Adam T.; Braunsfurth, Heike A.; Fallatah, Salah M.; O'Neil, Joseph; Wai, Eugene K. The Surgical Management of Degenerative Lumbar Spondylolisthesis: A Systematic Review .//Spine.- 2007.- Vol.32, № 16. – P.1791-1798.
Информация об авторах:
DEGENERATIVE-DYSTROPHIC LESIONS OF THE LUMBOSACRAL SPINE IN HIP-SPINE SYNDROME: SURGICAL TREATMENT
G. M. KAVALERSKIY, V. G. CHEREPANOV, А. L. KORKUNOV, А. V. LYCHAGIN, А. P. SEREDA
Sechenov First Moscow State Medical University, Moscow
Gennadiy Kavalerskiy – I.M. Sechenov First Moscow State Medical University, MD, professor, head of department of Trauma, Orthopedics and Disaster Surgery
Korkunov Alexei Leonidovich – I.M.Sechenov First Moscow State Medical University. The Department of Traumatology, Orthopedics and Disaster Surgery. PhD, Assistant of the Department
Lichagin Alexey Vladimirovich – I.M.Sechenov First Moscow State Medical University. Clinic of Traumatology, orthopedics and joint pathology. PhD. Director clinic of traumatology, orthopedics and joint pathology
Sereda Andrey Petrovich – MD, director of the Federal State Institution «Federal Research and Clinical Center of Sports Medicine and Rehabilitation FMBA of Russia»
Список литературы Дегенеративно-дистрофические поражения пояснично-крестцового отдела позвоночника при hip-spine синдроме: хирургическое лечение
- Агеенко А.М., Кириллина С.И., Лебедева М.Н., Козлов Д.М., Ашуркова И.А. Анестезиологическое обеспечение хирургического лечения дегенеративных заболеваний позвоночника у пожилых людей. хирургия позвоночника.-2004.-№4-С.103-106.
- Брискин Б.С. Геронтология и хирургия -проблемы и перспективы//Клин. геронтология. (2) 2004. -С. 3-7.
- Вакуленко В. М., Климовицкий В. Г., Бублик Л. А. Особенности диагностики и лечения коксартроза на фоне дистрофических изменений в пояснично-крестцовом отделе позвоночника//оригшальш дослвдження. -2008. -Т. 9. -№. 2.
- Васкуленко, В.М. Дегенеративно-дистрофические поражения тазобедренных суставов и позвоночника/В.М. Васкуленко, В.Ю. Худобин, Л.А. Бублик//Травма. -2000. -Т. 1, № 1. -С. 24-26.
- Васкуленко, В.М. Концепция ведения больных коксартрозом на фоне дегенеративно-дистрофического поражения пояснично-крестцового отдела позвоночника/В.М. Васку-ленко//Травма. -2008. -Т. 9, № 1. -с. 6-12.
- Герцен, Г.И. Лечение дегенеративно-дистрофической патологии позвоночного сегмента при пояснично-тазобедренном синдроме/Г.И. Герцен, С.В. Дыбкалюк, Н.П. Остапчук//Лиопис травматологи та ортопедп. -2003. -№1-2. -С. 75-78.
- Денисов А. О., Шильников В. А., Барнс С. А. Коксовертебральный синдром и его значение при эндопротезировании тазобедренного сустава (обзор литературы)//Травматология и ортопедия России. -2012. -Т. 1. -№. 63. -С. 122.
- Кавалерский Г.М., Бобров Д.С., Слиняков Л.Ю., Ченский А.Д. Биомеханика переломов поясничного отдела позвоночника у пациентов пожилого и старческого возраста фундаментальные и прикладные проблемы техники и технологии. 2015. № 4 (312). С. 122-126.
- Макиров С.К. хирургическое лечение структурнофункциональных нарушений при остеохондрозе позвоночника//Диссертация на соискание ученой степени д.м.н.-М., -2006.-С.-72-79.
- Слиняков Л.Ю., Кавалерский Г.М., Макиров С.К., Ченский А.Д., Бобров Д.С. Особенности использования интраоперационного рентгенологического контроля при малоинвазивных стабилизирующих операциях на грудном и поясничном отделах позвоночника/Вестник Российской Военно-медицинской академии -СПб.: ВМедА, 2009. -№ 4(28). -Прилож. -С. 116-117.
- Хвисюк, А.Н. Тазобедренно-поясничный синдром (патогенез, диагностика, принципы лечения): дис.. д-ра мед. наук. -Харьков, 2002. -С.114-119.
- Anda, S. Pelvic inclination and spatial orientation of the acetabulum. A radiographic, computed tomographic and clinical investigation/S. Anda //Acta Radiol. -1990. -Vol. 31, N4. -P. 389-394.
- Bresnahan, Lacey; Ogden, Alfred T.; Natarajan, Raghu N.; Fessler, Richard G. A Biomechanical Evaluation of Graded Posterior Element Removal for Treatment of Lumbar Stenosis: Comparison of a Minimally Invasive Approach With Two Standard Laminectomy Techniques.//Spine.-2009 -Vol.34., №-P. 17-23.
- Burns, S.A. Sign of the buttock in a patient status post total hip arthroplasty/S.A. Burns, P.E. Mintken//J. orthop. Sports. -2010. -Vol. 40, N 6. -P. 377.
- Cobb JR. outline for the study of scoliosis. The American Academy of orthopedic Surgeons Instructional course Lectures. Vol. 5. Ann Arbor, MI: Edwards; 1948.
- Dagenais S, Garbedian S, Wai EK: Systematic review of the prevalence of radiographic primary hip osteoarthritis. clin orthop Relat Res2009;467(3):623-637.
- DeWald, Christopher J.; Stanley, Thomas. Instrumentation-Related complications of Multilevel Fusions for Adult Spinal Deformity Patients over Age 65: Surgical considerations and Treatment options in Patients With Poor Bone Quality.//Spine.-2006. -Vol. 31, №19.-P.144-S151.
- Fogel GR, Esses SI: Hip spine syndrome: Management of coexisting radiculopathy and arthritis of the lower extremity. Spine J2003;3(3):238-241.
- Fu, Yi-Shan; Zeng, Bing-Fang; Xu, Jian-Guang Long-term outcomes of Two Different Decompressive Techniques for Lumbar Spinal Stenosis.//Spine.-2008.-Vol.33, № 5-P.514-518.
- Offierski, C.M. Hip-Spine syndrome/c.M. offierski, I. Macnab//Spine. -1983. -Vol. 8, N 3. -P. 316-321.
- Schwab, Frank; Benchick el-Fegoun, Abdelkrim; Gamez, Lorenzo; Goodman, Howard; Farcy, Jean-Pierre A Lumbar classification of Scoliosis in the Adult Patient: Preliminary Approach.//Spine.-2005.-Vol. 30, №14 -P. 1670-1673.
- Meyerding HW. Spondylolisthesis. Surg Gynecol obstet 1932;54:371-7.
- Offierski CM, MacNab I: Hip-spine syndrome. Spine (Phila Pa 1976)1983; 8(3):316-321.
- Lawrence RC, Felson DT, Helmick CG, et al: Estimates of the prevalence of arthritis and other rheumatic conditions in the United States: Part II.Arthritis Rheum2008;58(1):26-35.
- Li, Gordon; Patil, Chirag G.; Lad, Shivanand P.; Ho, Chris; Tian, Wendy; Boakye, Maxwell. Effects of Age and comorbidities on complication Rates and Adverse outcomes After Lumbar Laminectomy in Elderly Patients.//Spine.-2008. -Vol. 33, № 11. -P. 1250-1255.
- Markman JD, Gaud KG: Lumbar spinal stenosis in older adults: current understanding and future directions. clin Geriatr Med2008;24(2):369-388, viii.
- Martin, C Ryan; Gruszczynski, Adam T.; Braunsfurth, Heike A.; Fallatah, Salah M.; O'Neil, Joseph; Wai, Eugene K. The Surgical Management of Degenerative Lumbar Spondylolisthesis: A Systematic Review.//Spine.-2007.-Vol.32, № 16. -P.1791-1798.


