Диагностика бронхиальной астмы у детей, перенесших эпизоды острого обструктивного бронхита в дошкольном возрасте, по результатам десятилетнего наблюдения
Автор: Федоров Игорь Анатольевич, Рыбакова Ольга Геннадьевна, Степанов Олег Геннадьевич
Журнал: Человек. Спорт. Медицина @hsm-susu
Рубрика: Клиническая и экспериментальная медицина
Статья в выпуске: 1 т.17, 2017 года.
Бесплатный доступ
Диагностика бронхиальной астмы (БА) у детей дошкольного возраста, несмотря на существование национальной программы, руководств и международных согласительных документов, является непростой задачей для практикующих врачей. Основным заболеванием, с которым врачу приходится проводить дифференциальную диагностику, является острый обструктивный бронхит (ООБ). Цель исследования. Определить возраст постановки диагноза «бронхиальная астма» у детей, перенесших эпизоды острого обструктивного бронхита в дошкольном возрасте, и клинико-лабораторные особенности бронхиальной астмы у этих детей. Материалы и методы. Для исследования было набрано 72 ребенка с ООБ в анамнезе, которые были разделены на 2 группы. Средний возраст детей составил 3,2 ± 1,3 года, количество эпизодов обструктивного бронхита в анамнезе составило - 2,0 [1,0-3,0] (Me; 25-75 %). Результаты. Из 72 детей с эпизодами ООБ в анамнезе БА диагностирована у 32 человек (44,4 %) из которых у 25 детей (78 %) - к 5 годам. При анализе воспалительного фенотипа индуцированной мокроты у детей с БА у 4 из них (13 %) выявлялся малогранулоцитарный тип воспаления, у 2 (6 %) - смешанный тип воспаления, у 26 (81 %) - эозинофильный тип воспаления. Установлено, что дети с эпизодами ООБ в анамнезе, имевшие в динамике прирост уровня эозинофилов индуцированной мокроты до 5 % и более, независимо от исходного уровня эозинофилов ИМ сформировали БА в 95,2 % случаев.
Дети, бронхиальная астма, острый обструктивный бронхит, индуцированная мокрота, эозинофилы, воспалительный фенотип
Короткий адрес: https://sciup.org/147153341
IDR: 147153341 | УДК: 616.233-002-053.4-06:616.248-008.8-053.4-07 | DOI: 10.14529/hsm170103
Текст научной статьи Диагностика бронхиальной астмы у детей, перенесших эпизоды острого обструктивного бронхита в дошкольном возрасте, по результатам десятилетнего наблюдения
Постановка диагноза «бронхиальная астма» (БА) у детей дошкольного возраста, несмотря на существование национальной программы, руководств и международных согласительных документов, является непростой задачей для практикующих врачей, а для врачей ведущих научную деятельность – поводом для проведения очередного исследования [6, 8, 9, 12, 14]. Основным заболеванием, с которым врачу приходится проводить дифференциальную диагностику, является острый обструктивный бронхит (ООБ), под маской которого не менее чем в 45 % случаев скрывается БА [2, 3, 6, 10, 11]. Одинаково плохи как гиподиагностика, так и гипердиагностика БА. Существующие клинико-анамнестические критерии БА зачительно упрощают задачу врача, но их невысокая специфичность, порой, приводит к отсрочке постановки диагно- за [2, 6, 11]. Все выше сказанное определило цель нашего исследования.
Материалы и методы исследования. Тип исследования – когортное проспективное. Метод выборки – сплошной (по мере поступления в стационар). Источниковая популяция – дети, поступившие на обследование в отделение патологии детей раннего возраста и детское аллергологическое отделение МУЗ ГКБ № 1 г. Челябинска. Критерии включения: возраст 5 лет и младше, перенесенный острый обструктивный бронхит в анамнезе (один и более), согласие родителей на участие в исследовании. Критерии исключения: хронические соматические заболевания в стадии обострения, пороки развития внутренних органов, подозрение на врожденные и наследственные заболевания бронхолегочной системы, подозрение на гастроэзофагеальный рефлюкс.
На всех детей была заполнена анкета, содержащая персональные данные, данные анамнеза жизни и заболевания, семейного анамнеза, а также результаты лабораторных тестов и консультаций специалистов. Всем детям проводилось исследование клеточного состава назального секрета и индуцированной мокроты, полученной с помощью разработанного и запатентованного нами протокола [1, 7, 15]. Повторное обследование детей проводилось через 1,5 года и через 10 лет от начала исследования.
Статистический анализ данных проводился при помощи пакетов статистических программ STATISTICA 10.0 и SPSS 12.0. При распределении признака в выборке, близком к нормальному, количественные значения представлялись в виде средней арифметической и её среднеквадратичного отклонения (M ± σ). При непараметрическом распределении признака рассчитывались медиана и интерквартильный размах (Ме; 25–75 %). Для оценки различий между двумя группами в количественных признаках применялся непараметрический U-тест Манна – Уитни. Оценка межгрупповых различий по качественным признакам проводилась с использованием критерия χ2 и точного критерия Фишера. Для анализа вероятности наступления изучаемого исхода в определенный период времени использовался метод Каплана – Мейера. При анализе данных статистически достоверными считались значения p < 0,05.
Результаты и обсуждение. Согласно критериям включения/исключения в исследование было набрано 72 ребенка с ООБ в анамнезе, средний возраст детей составил 3,2 ± 1,3 года, количество эпизодов ООБ в анамнезе составило (Me; 25–75 %) – 2,0 [1,0–3,0]. Дети были разделены на группы: 1-я группа (n = 40) – дети, которым не был выставлен диагноз БА в течение 10 лет с момента начала исследования, 2-я группа (n = 32) – дети, которым диагноз БА был выставлен.
Для того чтобы определить сроки постановки диагноза БА на синхронизированной от времени возникновения обструкций когорте, через 10 лет от начала наблюдения, была построена кривая «дожития» Каплана – Мейера (рис. 1). Те наблюдения, в которых изучаемый исход (постановка диагноза БА) наступил, представляли собой завершенные случаи (не-цензурируемые), при этом известен интервал времени до наступления исхода. Те наблюдения, в которых не произошла постановка диагноза БА на момент окончания исследования, представляли собой незавершенные (цензурируемые) случаи.
Из 72 детей: завершенных случаев – 32 (44,4 %), цензурируемых – 40 (55,6 %). Другими словами, доля пациентов, у которых клинической манифестации БА не произошло
О Завершенные случаи Цензурируемые случаи 1,2
1,1
к s 0,8 к го § 0,7 СК I 0,6 0,5 0 20 40 60 80 100 120 140 160 180 Период времени от первого эпизода обструкции (мес) Рис. 1. Анализ временных интервалов от момента первого эпизода ООБ до постановки диагноза БА 0,4
Fig. 1. Analysis of time intervals from the first episode of bronchial obstruction
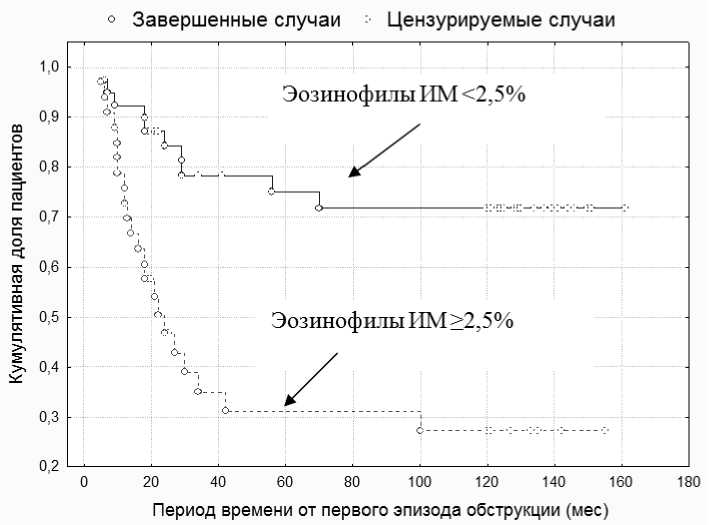
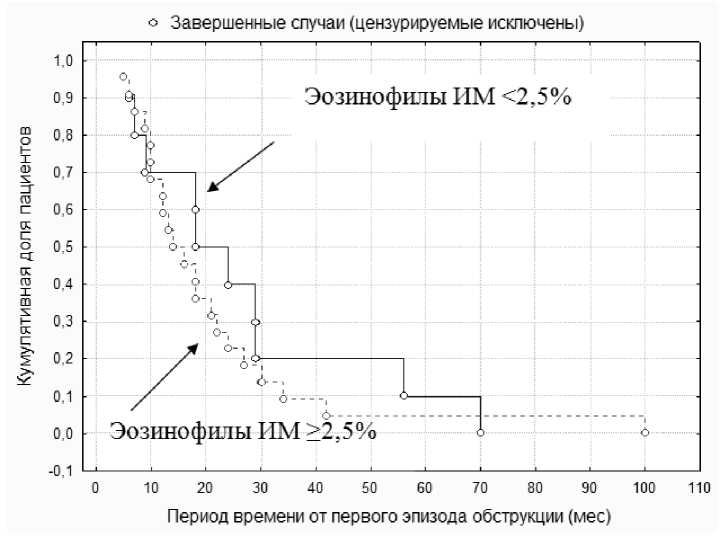
Клиническая и экспериментальная медицина к максимальному сроку наблюдения (160 месяцев), составила 55,6 % (ДИ 50,0–62,0 %), соответственно в 44,4 % случаев у детей с эпизодами ООБ в анамнезе диагностирована БА по результатам длительного наблюдения. Кумулятивная доля «выживших» на сроке 12 месяцев составила 0,83 (m = 0,04), 24 месяца – 0,67 (m = 0,06), к 42 месяцам – 0,57 (m = 0,06). У части наблюдаемых детей диагноз БА был выставлен аллергологом уже через 2–3 месяца от начала исследования, а, согласно проведенному анализу кривых Каплана – Мейера за первый год от момента первого эпизода ООБ, бронхиальная астма диагностируется уже в 20 % случаев, т. е. у каждого пятого. У нас появилась возможность сравнить группу детей с эпизодами ООБ в анамнезе, у которых произошла клиническая манифестация БА, с детьми, у которых БА не сформировалась в отдаленные сроки наблюдения через 10 лет, по исходным, интересующим нас показателям (клинико-лабораторные данные), а также по уровню эозинофилов ИМ и его динамике за первые 1,5 года наблюдения. При анализе полученных анамнестических, клинических и лабораторных данных мы выявили, что у детей с диагностированной БА за время наблюдения, показателями формирования БА явились: клинические проявления эпидермальной аллергии (ОР = 1,87; 95 % ДИ [1,18; 2,97], чувствительность 0,53, специфичность 0,8), растительной аллергии (ОР = 2,17; 95 % ДИ [1,21; 3,89], чувствительность 0,72, специфичность 0,66), клинические проявления на 2 и более групп аллергенов (ОР = 3,68; 95 % ДИ [1,49; 9,08], чувствительность 0,88, специфичность 0,59), ночной кашель вне острого респираторного заболевания (ОР = 1,84; 95 % ДИ [1,21; 2,79], чувствительность 0,38, специфичность 0,9), уровень эозинофилов крови ≥ 5 % (ОР = 2,39; 95 % ДИ [1,62; 3,51], чувствительность 0,44, специфичность 0,97). В настоящее время на основании клеточного состава индуцированной мокроты бронхиальную астму делят на воспалительные фенотипы, это актуально при назначении базисной терапии и оценке ее ожидаемой эффективности [4, 13]. При делении астмы на воспалительные фенотипы в нашем исследовании мы пользовались классификацией, предложенной F.N. Schleich и соавт. [13]. Из 32 детей с диагностированной БА за время наблюдения, у 4 (13 %) выявлялся малогранулоцитарный тип воспаления, у 2 (6 %) – смешанный тип воспаления, у 26 (81 %) – эозинофильный тип воспаления. Полученные результаты совпадают с данными других исследователей о преобладании эозинофильного фенотипа у детей с бронхиальной астмой [1, 4, 13, 15]. Следует отметить, что в нашем исследовании группа детей с формированием БА характеризовалась приростом уровня эозинофилов ИМ (%) в динамике через 1,5 года наблюдения, в среднем с 4,5 [1,8–15,0] до 8,5 [3,5–21,5]. У детей без диагностированной БА исходный уровень эозинофилов ИМ (%) был 1,0 [0,0–4,0], через 1,5 года он составил 1,0 [0,0–2,0], то есть отличительной особенностью данной группы детей было именно отсутствие какого-либо прироста уровня эозинофилов ИМ. Мы решили проанализировать вероятность формирования БА у детей в зависимости от уровня эозинофилов ИМ (см. таблицу). Установлено, что дети, имевшие через 1,5 года уровень эозинофилов ИМ ≥ 5 %, независимо от исходного уровня эозинофилов ИМ (< 2,5 % или ≥ 2,5 %), сформировали БА в 95,2 % случаев. У детей с исходным уровнем эозинофилов ИМ < 2,5 %, имевших через 1,5 года уровень эозинофилов ИМ < 5 %, в 80,8 % случаях не сформировалась БА в отдаленные сроки наблюдения. Различия в сроках формирования БА у детей, в зависимости от исходного уровня Вероятность формирования БА у детей в зависимости от уровня эозинофилов ИМ (%), в динамике Probability of asthma diagnosis in children and its dependence on the dynamics of induced sputum eosinophils (%) Все пациенты, в зависимости от уровня эозинофилов ИМ, были разделены на 2 группы, между которыми получены статистически значимые различия (р = 0,0004). Как видно из рис. 2, более раннее развитие БА характерно для пациентов, имевших уровень эозинофилов ИМ при первичном обследовании > 2,5 %. Медиана, то есть период времени, в течение которого в 50 % случаев у участников исследования диагностировалась БА, составила 22,2 месяца [12,0; 32,0]. Однако сказать, что у данной категории детей уровень эозинофилов ИМ непосредственно влияет на сроки постановки диагноза БА, мы не можем, так как, выбрав только тех детей, у которых в конечном итоге сформировалось заболевание, и проведя сравнение кривых, отражающих время наступления интересующего нас исхода, статистически значимого различия мы не получили (рис. 3). То есть полученные ранее различия связаны именно с меньшей вероятностью формирования БА у лиц, имеющих уровень эози- нофилов ИМ < 2,5 % при первичном обследовании, а не с более поздним формированием у них заболевания, соответственно уровень эозинофилов ИМ > 2,5 % - критерий большей вероятности формирования БА по сравнению с детьми с меньшим уровнем эозинофилов ИМ. Таким образом, по итогам десятилетнего катамнеза из 72 детей с эпизодами ООБ в анамнезе БА диагностирована у 32 человек (44,4 %): в возрасте до 2 лет - у 2 детей (6,13 %), с 2 до 3 лет - у 9 детей (28,3 %), с 3 до 4 лет - у 8 детей ( 25,0 %), с 4 до 5 лет - у 6 детей (19,0 %), с 5 до 6 лет - у 2 детей (6,13 %), в возрасте 7 лет - у 4 детей (12,5 %), у 1 ребенка к 11 годам (3,0 %). У подавляющего большинства детей в исследовании БА была диагностирована к 5 годам - 25 человек (78 %), что не противоречит имеющейся статистике [3, 6, 11]. При анализе тяжести течения бронхиальной астмы у обследованных детей было выявлено, что у 15 из них (47 %) - легкая интермиттирующая бронхиальная астма, у 16 (50 %) - легкая персистирующая бронхиальная астма, у 1 (3 %) - среднетяжелая бронхиальная астма. Анализ получаемой базисной терапии показал, что 15 детей (47 %) в течение последних 2-5 лет базисную терапию Рис. 2. Сравнение динамики формирования БА у детей с эпизодами острого обструктивного бронхита в анамнезе в зависимости от уровня эозинофилов ИМ (≥ 2,5 %; < 2,5 %) на момент первичного обследования
Fig. 2. Comparison of asthma manifestation in children with episodes of bronchial obstruction in early age depending on the level of induced sputum eosinophils (≥ 2,5 %; < 2,5 %) at first examination
Клиническая и экспериментальная медицина о Завершенные случаи (цензурируемые исключены) О 10 20 30 40 50 60 70 80 90 100 1 Период времени от первого эпизода обструкции (мес) Эозинофилы ИМ <2,5% Эозинофилы ИМ >2,5% Рис. 3. Сравнение сроков формирования БА у детей в зависимости от уровня эозинофилов ИМ на момент первичного обследования с исключением детей, у которых не произошло формирования данного заболевания Fig. 3. Comparison of the time of asthma diagnosis in children depending on the level of induced sputum eosinophils at first examination, except for children without asthma manifestation не получали, 16 детей периодически курсами по 1–3 месяца получали терапию антилейкот-риеновым препаратом, либо в качестве монотерапии – 10 детей (31 %), либо в сочетании с низкими дозами ингаляционного глюкокортикостероида – 6 детей (19 %). Ребенок со среднетяжелой бронхиальной астмой получал средние дозы ингаляционного глюкокортикостероида в комбинации с антилейкотриено-вым препаратом, а также раз в год в течение последних 3 лет получал курс рибомунила [5]. Заключение. У подавляющего большинства детей в исследовании (78 %) БА была диагностирована в возрасте 5 лет и младше. Для детей с установленной БА были характерны: клинические проявления эпидермальной, растительной аллергии, клинические проявления на 2 и более групп аллергенов, ночной кашель вне острого респираторного заболевания, уровень эозинофилов крови ≥ 5 %. Мы определили, что уровень эозинофилов индуцированной мокроты ≥ 5 % с большой вероятностью (94,4 %) говорит о наличии бронхиальной астмы у ребенка. Дети с эпизодами ООБ в анамнезе, имевшие в динамике прирост уровня эозинофилов индуцированной мокроты до 5 % и более, независимо от ис- ходного уровня эозинофилов ИМ сформировали БА в 95,2 % случаев. Полученные нами данные соотносятся с данными иностранных исследований с участием детей старше 5 лет, о том, что эозинофилия мокроты является характерной чертой бронхиальной астмы, а эозинофильный воспалительный фенотип является преобладающим у детей [11, 13, 15].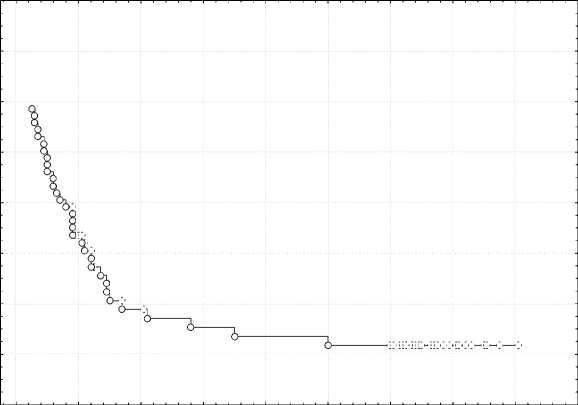
Уровень эозинофилов ИМ при первичном исследовании / через 1,5 года
Baseline levels of induced sputum eosiniphils /
in 1.5 years
Формирование БА за 10-летний период BA development in 19 years
произошло occurred
нет
did not occur
≥ 2,5 % или < 2,5 % / ≥ 5 % (n = 21) ≥ 2.5 % or < 2.5 % / ≥ 5 % (n = 21)
20–95,2 %
1–4,8 %
< 2,5 % / < 5 % (n = 26)
5–19,2 %
21–80,8 %
эозинофилов ИМ, подтверждаются и наглядно иллюстрируются кривыми Каплана - Мейера и их сравнительной оценкой с помощью критерия Гехана (рис. 2).
Список литературы Диагностика бронхиальной астмы у детей, перенесших эпизоды острого обструктивного бронхита в дошкольном возрасте, по результатам десятилетнего наблюдения
- Жаков, Я.И. Применение метода индуцированной мокроты у детей с впервые выявленной бронхиальной астмой: цито-иммунологические особенности/Я.И. Жаков, О.Г. Рыбакова, М.С. Бабайлов//Урал. мед. журн. -2009. -№ 7 (61). -С. 34-37.
- Клинико-анамнестические и лабораторные особенности у детей групп риска по формированию бронхиальной астмы/Я.И. Жаков, О.Г. Рыбакова, Е.Е. Минина, Л.В. Медведева//Сибир. мед. журн. (Иркутск). -2015. -№ 5. -С. 31-34.
- Мизерницкий, Ю.Л. Дифференциальная диагностика и дифференцированная терапия острой бронхиальной обструкции при орви у детей раннего возраста//Практ. медицина. -2014. -№ 9 (85). -С. 82-88.
- Минина, Е.Е. Использование неинвазивных методов исследования для оценки цито-иммунологических показателей у детей с легкой интермиттирующей бронхиальной астмой/Е.Е. Минина, Л.В. Медведева, Я.И. Жаков//Международна научна школа «Парадигма». Лято-2015: сб. науч. статии: в 8 тома/А.В. Белов, Т. Потапов, Л.Ф. Чупров. -Варна, 2015. -Т. 7. -С. 223-229.
- Мицкевич, С.Э. Анализ эффективности применения рибомунила у детей с персистирующей бронхиальной астмой/С.Э. Мицкевич, И.А. Федоров//Педиатрия. Журнал им. Г.Н. Сперанского. -2015. -Т. 94, № 3. -С. 142-148.
- Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». -4-е изд., перераб. и доп. -М.: Оригинал-макет, 2012. -184 с.
- Пат. 2364341 РФ. Способ получения индуцированной мокроты у детей для оценки степени и характера воспаления слизистой бронхов/В.И. Куличков, Ю.Л. Мизерницкий, О.Г. Рыбакова, Е.Е. Минина, Я.И. Жаков.-№ 2008116364; заявл. 24.04.2008; опубл. 20.08.2009, Бюл. № 23. -10 с.
- Характер микрофлоры респираторного тракта и показатели иммунитета при тяжелой форме бронхиальной астмы у детей/И.А. Федоров, С.Н. Теплова, Я.И. Жаков //Журн. микробиологии, эпидемиологии и иммунобиологии. -1999. -№ 3. -С. 58-61.
- Childhood asthma prevalence and risk factors in three Eastern European countries -the Belarus, Ukraine, Poland Asthma Study (BUPAS): an international prevalence study/G. Brozek, J. Lawson, A. Shpakou //BMC Pulm Med. -2016. -Vol. 16, № 1. -P. 11.
- Fedorov, I.A. Analysis of clinical, anamnestic and laboratory data in children with asthma and children with a risk of asthma development/I.A. Fedorov, O.G. Rybakova//Selected Papers of the International Scientific School "Paradigma" Winter-2016 (Varna, Bulgaria)/ed. by O.Ja. Kravets. -Yelm, 2016. -С. 24-31.
- Global Initiative for Asthma. Global Strategy for asthma management and prevention. -http://www.ginasthma.com (дата обращения 17.06.2015).
- Prevalence of childhood asthma in Ulaanbaatar, Mongolia in 2009/S. Yoshihara, S. Munkhbayarlakh, S. Makino //Allergology International. -2016. -Vol. 65, № 1. -P. 62-67.
- Schleich, F.N. Distribution of sputum cellular phenotype in a large asthma cohort: predicting factors for eosinophilic vs neutrophilic inflammation BMC/F.N. Schleich, M. Manise, J. Sele//Pulmonary Medicine. -2013. -Vol. 13. -P. 11.
- The prevalence of asthma in children: a comparison between the year of 2010 and 2000 in urban China/L. Sha, M. Shao, C. Liu //Zhonghua Jie He He Hu Xi Za Zhi. -2015. -Vol. 38, № 9. -P. 664-668.
- The value of induced sputum in the diagnosis and management of children with bronchial asthma/S. Staticescu, P. Chereches-Panta, G. Ichim //Clujul Medical. -2014. -Vol. 87(3). -Р. 171-176.


