Диагностика и лечебная тактика у больных с механической желтухой
Автор: Ломакин Иван Александрович, Иванов Юрий Викторович, Сазонов Дмитрий Валерьевич, Лебедев Дмитрий Петрович
Журнал: Клиническая практика @clinpractice
Рубрика: Клинический алгоритм
Статья в выпуске: 3 (11), 2012 года.
Бесплатный доступ
Статья посвящена актуальной проблеме диагностики и лечения больных с механической желтухой различного генеза. Основное внимание авторы уделяют использованию малоинвазивных методов декомпрессии билиарной системы: эндоскопических и чрескожных. Подробно описаны эффективность, показания и противопоказания для каждого малоинвазивного метода. Авторы предлагают свой алгоритм использования малоинвазивных методик в диагностике и лечении больных с механической желтухой.
Малоинвазивные эндоскопические и чрескожные вмешательства, механическая желтуха, билиарная система
Короткий адрес: https://sciup.org/14338439
IDR: 14338439
Текст научной статьи Диагностика и лечебная тактика у больных с механической желтухой
Среди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми являются те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Вопросы диагностики и дифференциальной диагностики причин обтурации желчных путей актуальны и в настоящее время. Хирургические вмешательства у больных с МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции [1, 2]. Огромный опыт, накопленный зарубежными и отечественными хирургами показывает, что синдром МЖ возникает у 15-40% больных с желчно-каменной болезнью (ЖКБ) и у всех больных, имеющих опухолевое поражение желчных путей [3-5]. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у данной категории больных.
Вместе с тем, в ходе разработки различных способов желчеотведения у больных с МЖ возникает целый ряд проблем и спорных вопросов, которые ждут ответа и решения. Наиболее тяжелым осложнением МЖ является холангит и печеночная недостаточность (ПН).
В последнее время для декомпрессии желчных путей используют различные малоинвазивные эндоскопические или чрескожные чреспеченочные методы желчеотведения под контролем рентгенологического аппарата, ультразвукового аппарата (УЗИ), компьютерного томографа (КТ) или лапароскопа [6-9]. В 2011 г. исполнилось 90 лет с начала применения чрескожных методов контрастирования билиарной системы (Burckhardt H. и Muller W., 1921) и 55 лет – использованию чрескожного чреспеченочного желчеотведения у больных с МЖ (Remolar I. et al., 1956) [10].
Узловыми вопросами в лечении МЖ остаются сроки и виды декомпрессивных вмешательств, методы профилактики и лечения послеоперационной ПН. Кроме того, нет оценки эффективности, преимуществ и недостатков различных «закрытых» и «открытых» методов декомпрессии желчных путей при МЖ. Поэтому проблема выбора инструментальной доопе-рационной декомпрессии желчных протоков при МЖ и гнойном холангите остается предметом дискуссии.
Итак, основная цель хирургического вмешательства при МЖ – адекватная декомпрессия желчевыводящих путей, устранение обтурации, ликвидация желтухи и профилактика возникновения или прогрессирования ПН. В настоящее время арсенал желчеотводящих методов при МЖ достаточно велик и включает:
-
- эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ) с эндоскопической папиллосфинктеротомией (ЭПСТ);
-
- чрескожную чреспеченочную холангиографию (ЧЧХГ) с чрескожной чреспеченочной холангиостомией (ЧЧХС);
-
- холецистостомию под контролем УЗИ, КТ или лапароскопа;
-
- назо-билиарное дренирование;
-
- различные варианты эндопротезирования желчных протоков;
-
- различные интраоперационные методы декомпрессии желчных протоков.
МЖ может быть доброкачественного генеза, что составляет 45-55% от всех больных с МЖ, и злокачественного. Среди МЖ доброкачественного происхождения наиболее часто встречается холедохолитиаз, в остальных случаях – рубцовые стриктуры внепеченочных желчных путей, панкреатиты, паразитарные заболевания гепатобилиарной зоны, дивертикулы и доброкачественные опухоли большого дуоденального сосочка (БДС). Опухолевая природа заболевания обусловлена раком головки поджелудочной железы (ПЖ), БДС, желчного пузыря, ге-патикохоледоха, ворот печени и метастазами рака другой локализации в печень [11-13].
В настоящей работе проанализирован опыт диагностики и лечения 89 пациентов с механической желтухой, поступивших в ФНКЦ ФМБА России с 2006 по 2011 гг. Больные были в возрасте от 26 до 79 лет, из них – 36 женщин и 53 мужчин. Длительность механической желтухи, выявленной при визуальном осмотре, составляла от 2 до 17 суток. Уровень общего билирубина на момент госпитализации колебался от 49 до 397 ммоль/л, ( в среднем 124,7 ± 21,4 ммоль/л).
Причинами обтурационной желтухи явились: желчнокаменная болезнь, холедохолити-аз; заболевания (опухолевые и неопухолевые) желчных протоков; прочие болезни панкреато-билиарной зоны, вызывающие внешнюю компрессию желчных протоков (табл. 1).
Таблица 1
|
Причины механической желтухи |
Число больных |
|
|
абс. |
% |
|
|
Доброкачественные |
46 |
51,7 |
|
Рубцовая стриктура терминального отдела общего желчного протока |
8 |
9,0 |
|
Холедохолитиаз |
38 |
42,7 |
|
Злокачественные |
43 |
48,3 |
|
Опухоль головки поджелудочной железы |
17 |
19,1 |
|
Опухоль большого дуоденального сосочка |
9 |
10,1 |
|
Опухоль внутрипеченочных желчных путей (опухоль Клатскина) |
5 |
5,6 |
|
Метастазы в печень из опухоли другой локализации |
12 |
13,5 |
|
Всего |
89 |
100 |
Распределение больных в зависимости от причины механической желтухи
Среди всех пациентов в возрасте до 60 лет наиболее частой причиной механической желтухи являлся холедохолитиаз (62%), тогда как после 60 лет – злокачественные опухоли гепа- топанкреатодуоденальной зоны (71%).
У 35 (39,3%) больных при поступлении выявлены осложнения, сопутствующие механической желтухе (табл. 2).
Таблица 2
Осложнения механической желтухи
|
Характер осложнения |
Число больных |
|
|
абс. |
% |
|
|
Гнойный холангит |
4 |
11,4 |
|
Холангиогенные абсцессы печени |
2 |
5,7 |
|
Печеночно-почечная недостаточность |
26 |
74,3 |
|
Билиарный панкреатит |
3 |
8,6 |
|
Всего |
35 |
100 |
Наиболее часто диагностировали печеночно-почечную недостаточность (74,3%) у пациентов с длительно существующей билиарной гипертензией и высокими цифрами билирубина, сопровождающуюся гемокоагуляционными расстройствами и энцефалопатией. Сопутствующий механической желтухе холангит, который диагностирован у 4 (11,4%) больных, рассматривали как патологическое состояние, проявляющееся местным инфекционным воспалением желчных путей и системной воспалительной реакцией (СВР) с высоким риском перехода в билиарный сепсис. При длительном существовании гнойного холангита у 2 (5,7%) пациентов выявлены холангиогенные абсцессы печени. Главной причиной их развития явились рубцовые стриктуры желчных протоков и длительно существующий холедохолитиаз. Одним из наиболее опасных осложнений механической желтухи, требующих экстренных хирургических манипуляций, считаем билиарный панкреатит, установленный у 3 (8,6%) пациентов, причиной развития которого являлся ущемленный камень БДС и спазм или стеноз сфинктера Одди.
Выбор метода диагностики во многом зависел от предполагаемой области обтурации желчевыводящих путей, характера патологического процесса, диагностической эффективности метода (его чувствительности, специфичности и общей точности), частоты возможных осложнений. Для дифференциальной диагностики механической желтухи применяли неинвазивные методы – УЗИ, эзофагогастродуоденоско-
пию (ЭГДС), мультиспиральную компьютерную томографию (МСКТ) и инвазивные – ЭРХПГ, чрескожную чреспеченочную холангиографию (ЧЧХГ), лапароскопию.
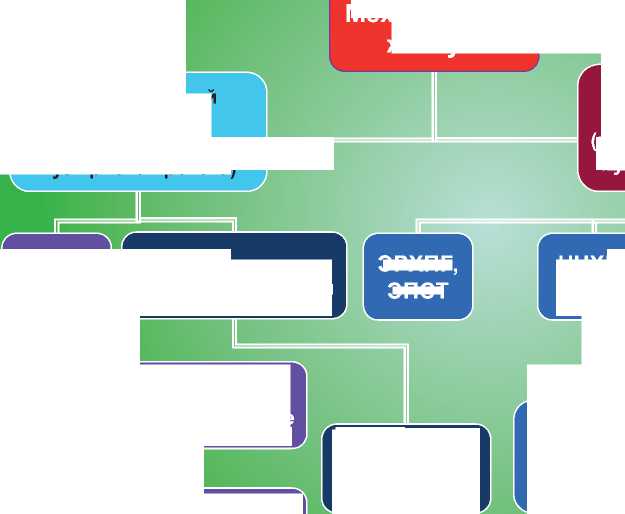
Накопленный опыт лечения больных с МЖ позволил нам разработать и внедрить в клинике новый алгоритм диагностики и лечения данной категории больных (рис. 1). В алгоритм диагностики МЖ, кроме стандартного клинико-лабораторного исследования, входили: УЗИ, эзофагогастродуоденоскопия (ЭГДС), ЭРХПГ, МСКТ, ЧЧХГ и лапароскопия.
Каждое исследование при необходимости может перейти из диагностической в лечебную процедуру. При разработке алгоритма мы исходили из того, что МЖ должна быть ликвидирована как можно раньше от начала заболевания в связи с опасностью развития холангита и ПН.
МЕТОДЫ ДЕКОМПРЕССИИ ЖЕЛЧНЫХ ПРОТОКОВ ПРИ МЕХАНИЧЕСКОЙ ЖЕЛТУХЕ
ВИД ВМЕШАТЕЛЬСТВА
Открытые (лапаротомия)
| Эндоскопические |
ЭРХПГ, ЭПСТ
Назо-билиарное дренирование
ЧЧХГ, ЧЧХС
Закрытые

Чрескожно чреспеченочные
Полуоткрытые (лапароскопия)
Транспапиллярное эндопротезирование желчных протоков

Холецистостомия под контролем УЗИ/КТ
Транспеченочное эндопротезирование желчных протоков
Рис. 1. Cхема лечебно-диагностического алгоритма при подозрении на механическую желтуху.
При этом процесс диагностики МЖ не должен отодвигать по срокам начала ее лечения. Целесообразно, когда процесс диагностики и лечения МЖ проводится одновременно, хотя нередко лечение опережает по времени дифференциальную диагностику причины и уровня обтурации желчных путей.
Декомпрессия билиарной системы может быть осуществлена несколькими способами: 1) открытый метод (лапаротомия); 2) полуоткрытый метод (лапароскопия); 3) закрытый метод, к которому относятся различные эндоскопические и чрескожные чреспеченочные малоинвазивные методики (рис. 2).
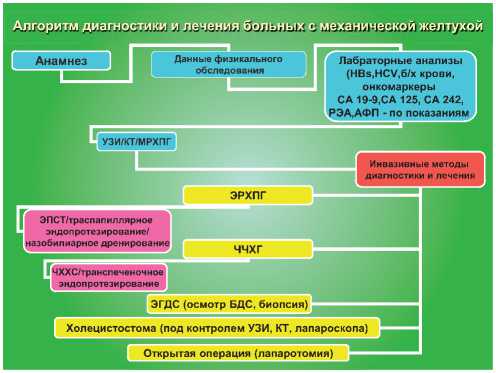
Рис. 2. Схема видов оперативных вмешательств при механической желтухе.
Все существующие малоинвазивные методы декомпрессии билиарной системы можно условно разделить на 2 группы: эндоскопические (без нарушения целостности кожного покрова) и чрескожные [14].
К 1-й группе относятся ЭРХПГ с ЭПСТ, назо-билиарное дренирование, различные варианты эндопротезирования желчных путей. ЭРХПГ с ЭПСТ на протяжении многих лет продолжает оставаться основным методом эндоскопического лечения холедохолитиаза, при этом в 85-90% случаев возможно удалять конкременты из общего желчного протока и восстанавливать желчеотток. ЭРХПГ позволяет не только контрастировать протоки, но и визуально оценить состояние БДС, а также периампу-лярной области. При наличии крупных, фиксированных камней по ходу магистральных желчных протоков к ретроградному контрастированию последних прибегать не следует. Подобная картина может быть установлена и при помощи УЗИ или МСКТ. Проведение ретроградного контрастирования в этом случае ведет к ухудшению состояния больного в связи с увеличением гипертензии во внутрипеченочных протоках, инфицированием и затрудненной эвакуацией контрастного вещества и желчи. В такой ситуации показана чрескожная чреспеченочная декомпрессия желчных путей (рис. 3).
В наших наблюдениях ЭРХПГ была выполнена 62 больным. Под контролем рентгеноскопии в условиях атонии двенадцатиперстной кишки канюлировали общий желчный проток и заполняли контрастным веществом внутри-печеночные пути, пузырный, ОЖП и желчный пузырь. На заключительном этапе у 54 пациентов проводили миниинвазивные хирургические пособия – назобилиарное наружное дренирование (НБД), папиллосфинктеротомию (ПСТ), билиарное стентирование (БС). Несмотря на инвазивность этого метода, чувствительность и специфичность его составила 89,3%, особенно в группе пациентов с холелитиазом, опухолями БДС, общего желчного и внутипеченочных протоков, их стриктурами и склерозирующим холангитом. Однако в 3,9% наблюдений развились осложнения (панкреатит, обострение холангита), купированные консервативной терапией.
В 53 случаях из 62 наблюдений диагноз на момент проведения ЭРХПГ был установлен, и
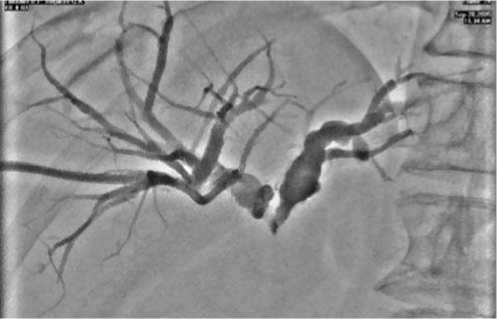
Рис. 3. Рентгенограмма наружнего дренирования внутрипеченочных желчных протоков при опухоли Клатскина.
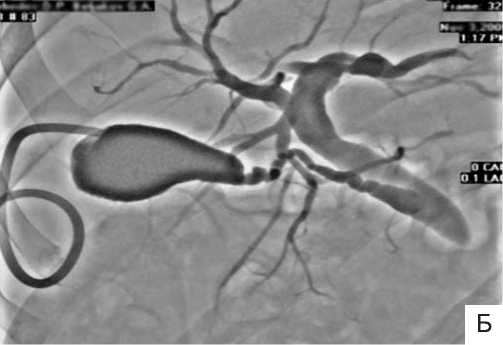
данный метод в основном применяли как лечебное миниинвазивное оперативное вмешательство, цель которого заключалась в ПСТ, низведении камней и выполнении других транспапиллярных манипуляций. Лечебный компонент ЭРХПГ при опухолях панкреатоби-лиарной области заключался в выполнении транспапиллярных вмешательств, прежде всего – ретроградной декомпрессии внутрипече- ночных желчных протоков. Вместе с тем, выполнение этой манипуляции при панкреатоби-лиарных опухолях часто оказывалось невозможным из-за локализации сужения, его протяженности и плотности опухолевой ткани. В этих случаях отдавали предпочтение установке стентов посредством чрескожного чреспеченочного доступа под рентгенотелевизионным или ультразвуковым контролем (рис. 4).
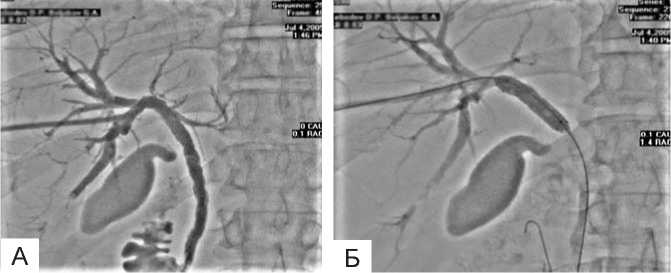
Рис. 4. Рентгенограмма основных этапов чрескожно чреспеченочного стентирования общего печеночного протока: А – заведение струны-проводника в общий желчный проток; Б – баллонная дилатация зоны стеноза;
В – общий вид после установки в общий печеночный проток стента.
Неудачи при использовании метода объяснялись невозможностью канюлирования устья БДС при распространении инфильтративного процесса опухоли головки поджелудочной железы на ампулярный отдел, парапапиллярном дивертикуле, а также при выраженной деформации просвета двенадцатиперстной кишки.
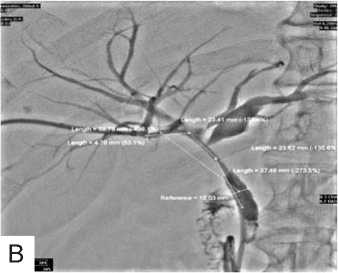
Необходимость во временном эндопротезировании гепатикохоледоха, назо-билиарном дренировании была вызвана наличием у пациентов выраженной желтухи и холангита в условиях, когда санация гепатикохоледоха была неполной и желчеотток не был окончательно восстановлен. Назо-билиарное дренирование в этих случаях, помимо желчеотведения, позволяет также производить промывание желчных путей растворами антибиотиков, что способствует быстрой ликвидации холангита и дает возможность выполнять рентгенконтрастные исследования для контроля за отхождением фрагментов разрушенного камня и мелких конкрементов (рис. 5).
Транспапиллярное эндопротезирование ге-патикохоледоха выполняем в основном при опухолях панкреато-билиарной зоны, стриктурах. Используем стандартные эндопротезы фирмы "Olimpus" (Япония) и "Willson-Cook" (США). Сроки функционирования таких эн-
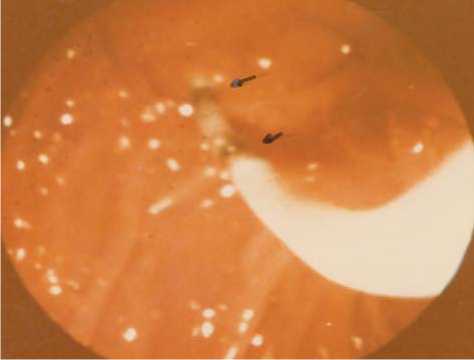
Рис. 5. Фотография одного из этапов назобилиарного дренирования общего желчного протока при дуоденоскопии.
допротезов – 4-5 месяцев (рис. 6). Перед эндопротезированием выполняем ЭПСТ с целью профилактики острого панкреатита, который может возникнуть при обтурации устья панкреатического протока концом эндопротеза.
К 2-й группе малоинвазивных методов декомпрессии желчных путей относят ЧЧХГ с ЧЧХС, чрескожную чреспеченочную холецис-тостомию под контролем УЗИ, КТ или лапароскопа. Несмотря на совершенствование УЗИ диагностики и КТ, объективная информация о па-
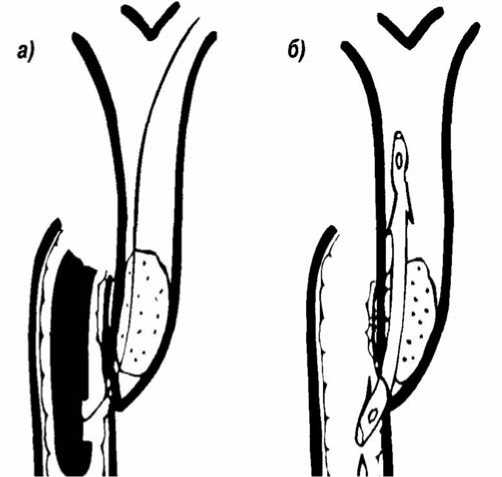
Рис. 6. Схема этапов эндопротезирования общего желчного протока: а – проведение струны-направителя; б – положение эндопротеза.
тологии желчных протоков, достаточная для принятия решения о методе декомпрессии, может быть получена только при прямом контрастировании желчных путей. В последние 10 лет широкое распространение получили методы чрескожных чреспеченочных эндобилиарных вмешательств [2, 5, 7]. Их удается осуществить независимо от уровня и протяженности обтурации желчных путей. Осложнения и летальность при них составляет от 3 до 10%. На начальном этапе ЧЧХГ производят с целью дифференциальной диагностики МЖ, определения уровня блока желчных протоков, решения вопроса о возможности выполнения наружнего или на-ружне-внутреннего дренирования (рис. 7).
На наш взгляд, всегда предпочтительней на-ружне-внутреннее дренирование, так как оно позволяет избежать большой потери желчи по дренажу, в короткие сроки скомпенсировать функции ЖКТ и печени и, тем самым, быстрее подготовить пациента к основному (радикальному) этапу лечения. В тех же случаях, когда чрескожно чреспеченочное дренирование билиарной системы является окончательным методом лечения, при осуществленном наружне-внутреннем дренировании комфортность и качество жизни пациента значительно лучше, чем при только наружном дренировании. Абсолютным противопоказанием к ЧЧХГ считаем непереносимость контрастных препаратов и выраженные нарушения свертывающей систе- мы крови. С помощью чрескожно-чреспеченочной холангиостомии в наших наблюдениях у 16 пациентов удалось разрешить механическую желтуху, из них у 5 в дальнейшем было выполнено эндопротезирование общего печеночного протока и у 8 – наружне-внутреннее дренирование (у 4 – как первый этап лечения перед радикальной операцией).
С внедрением в клиническую практику УЗИ, МСКТ потребность в выполнении ЧЧХГ сократилась. В настоящее время ЧЧХГ выполняем у больных с незначительной дилятацией желчных протоков, при подозрении на доброкачественную стриктуру желчных протоков и вентильный камень дистального отдела гепа-тикохоледоха у больных, которым невозможно выполнить ЭРХПГ.
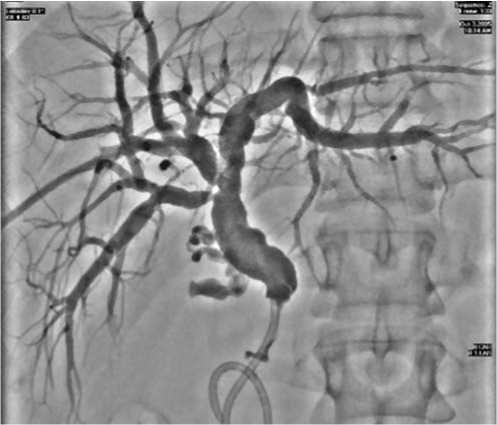
Рис. 7. Рентгенограмма наружне-внутреннего дренирования общего желчного протока при опухоли головки поджелудочной железы
В последние годы наложение чрескожной чреспеченочной холецистостомы под контролем УЗИ, КТ или лапароскопа стало наиболее распространенным методом, позволяющим не только сразу установить характер и место обтурации желчных путей но и осуществить их декомпрессию (рис. 8).
Наиболее часто на холангиограммах встречаются следующие формы окклюзии: 1) выпуклость, направленная вверх – симптом «клешни»; 2) выпуклость, направленная вниз – симптом «указательного пальца»; 3) ровно обрезанный край – симптом «ампутации холедоха»; 4) двояковогнутый дистальный отдел – симптом «писчего пера» или «мышиного хвостика»; 5) равномерное конусовидное сужение (с включе-
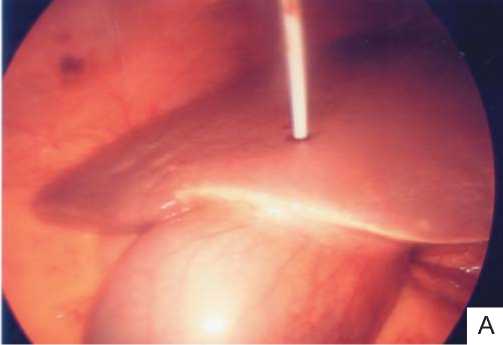
Рис. 8. А – Фотография лапароскопического наружнего дренирования желчного пузыря; Б – Рентгенограмма наружнего дренирования желчного пузыря при опухоли головки поджелудочной железы.
ниями или без них) – симптом «копья». Рентгенологический вид блока при заболеваниях, вызывающих обтурационную желтуху, не является строго специфичным, что может быть объяснено различной распространенностью процесса, наличием мелких включений, замазкоподобных масс и воспалительного отека. Противопоказанием к чрескожным чреспеченочным вмешательствам являются множественные метастазы в печень, крайне тяжелое состояние больных с некорригируемой ПН, выраженная гипокоагуляция с угрозой кровотечения.
В наших случаях у 11 больных с целью декомпрессии желчного пузыря и протоков была наложена холецистостома (в 5 случаях – под контролем лапароскопа, в 6 случаях – под контролем УЗИ). Для всех 11 пациентов это был первый этап лечения перед радикальными операциями. Вообще, с помощью холецистостомии мы стараемся осуществлять только временную декомпрессию билиарной системы, как подготовительный этап перед основным оперативным вмешательством. В остальных случаях, когда декомпрессия билиарной системы является окончательным методом лечения и радикальная операция не планируется, выполняем один из вариантов стентирования желчных протоков.
Целесообразность применения каждого из методов декомпрессии складывается из нескольких факторов, главными из которых являются:
-
- информативность диагностической методики;
-
- возможность трансформации диагностической процедуры в эффективное лечебное вмешательство;
-
- безопасность метода (вероятность осложнений и степень их тяжести);
-
- техническая сложность метода.
Преимущественное значение, определяющее лечебный результат, имеют два первых фактора.
Важным моментом, определяющим выбор того или иного метода декомпрессии билиарной системы имеет и уровень блока. Так, при проксимальном уровне блока чаще используют чрескожно-чреспеченочные методики, тогда как при дистальном уровне блока – эндоскопические малоинвазивные вмешательства (рис. 9).
С учетом накопленного опыта, мы рекомендуем придерживаться следующей схемы лечебно-диагностических малоинвазивных инструментальных вмешательств при МЖ:
Клинико-лабораторные данные, УЗИ, КТ → ЭРХПГ или ЧЧХГ → ЭПСТ или ЧЧХС или холецистостомия → лапаротомия
Если возможности малоинвазивных методов декомпрессии желчных протоков исчерпаны или ограничены, то в срочном порядке больному показана лапаротомия с выполнением одного из методов интраоперационного желчеотведения.
Адекватность декомпрессии оценивали путем изучения функционального состояния печени и изменения пейзажа микрофлоры. О степени нарушения функционального состояния печени судили по данным радиоизотопной ге-патографии, антипириновой и биливердиновой проб, которые выявляют снижение поглотительно-выделительной и обезвреживающей функций печени, повышение уровня билирубина в крови. Для выявления степени инфици-рованности желчи и определения эффективности антибактериальной терапии изучали микрофлору и количественный бактериологический анализ желчи методом газовой хроматографии и масс-спектрометрии.
АЛГОРИТМ ИНСТРУМЕНТАЛЬНЫХ МЕТОДОВ ДИАГНОСТИКИ И ЛЕЧЕНИЯ БОЛЬНЫХ С МЕХАНИЧЕСКОЙ ЖЕЛТУХОЙ В ЗАВИСИМОСТИ ОТ УРОВНЯ БЛОКА
Механическая желтуха
Транспеченочное эндопротезирование
эпст
Холецистостомия (при наличии неотключенного ЖП)
ЧЧХГ
Декомпрессия ВЖП
Холангиостомия
— (наружне-внутреннее дренирование)
Проксимальный уровень блока (выше места впадения пузырного протока)
Дистальный уровень блока (ниже места впадения пузырного протока)
При невозможности ЧЧХГ -лапаротомия
ЭРХПГ,
ЧЧХГ, ЧЧХС
Операция
Эндопротезирование желчного протока
Рис. 9. Схема видов оперативных вмешательств в зависимости от уровня блока желчных протоков.
Наши наблюдения подтверждают мнения других авторов, что уровень общего билирубина перед радикальным оперативным вмешательством не должен превышать 60-80 ммоль/л [10, 12].
Из 89 пациентов с МЖ различной этиологии после декомпрессии билиарной системы с помощью различных малоинвазивных методик умерло 4 больных (4,5%). Во всех 4 случаях причиной МЖ явились злокачественные опухоли гепатопанкреатодуоденальной зоны. Причиной летальных исходов в 2-х случаях явилась нарастающая полиорганная недостаточность на фоне раковой интоксикации и кахексии, в других – развившийся панкреонек-роз и тромбоэмболия легочной артерии.
Таким образом, результаты лечения заболеваний, осложнившихся МЖ, зависят от степени и длительности гипербилирубинемии, своевременного и точного определения характера желтухи, уровня и причины обтурации желчных протоков. С целью определения причины желтухи на первом этапе показано УЗИ, при котором диагноз устанавливается более чем у 78% больных. В неясных случаях (до 17%) проводится второй этап исследований, в ходе которого, в зависимости от полученных при УЗИ результатах конкретных задач, выполняют или МСКТ (для уточнения диагноза, определения резекта-бельности опухоли), или ЭРХПГ, в том числе – и как лечебную процедуру. В 5% возникала необходимость проведения третьего этапа диагностики (ЧЧХС, лапароскопия), при котором выбор метода определялся конкретной задачей.
Используемый алгоритм является системой поэтапных мероприятий лечебно-диагностической помощи больным с МЖ, позволяющий установить диагноз в кратчайшие сроки и вместе с тем провести вмешательства, направленные на декомпрессию желчевыводящих путей в первые дни от начала госпитализации. При выборе метода желчеотведения необходимо учитывать уровень обтурации желчевыводящих путей (проксимальный или дистальный), распространение патологического процесса на окружающие органы и ткани и состояние пациента (планируется ли после дренирования желчевыводящих протоков и декомпрессии выполнение радикального хирургического вмешательства), прогнозируемое время жизни после миниинва-зивного вмешательства, если радикальная операция не показана, вероятность возможных осложнений, материально-техническое обеспечение и уровень подготовленности хирурга к тому или иному виду операции.
Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства являются эффективным способом восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать МЖ и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста, с тяжелой сопутствующей патологией, могут служить альтернативой хирургическому лечению. Эти вмешательства малотравматичны, сопро- вождаются небольшим числом осложнений и позволяют значительно улучшить результаты лечения больных с МЖ.
Список литературы Диагностика и лечебная тактика у больных с механической желтухой
- Гальперин Э.И., Ветшев П.С. Руководство по хирургии желчных путей. М.: Видар, 2006. 559 с.
- Шаповальянц С.Г., Цкаев А.Ю., Грушко Г.В. Выбор метода декомпрессии желчных путей при механической желтухи//Анналы хир гепатол. 1997. Т.2. с.117-122.
- Ившин В.Г., Якунин А.Ю., Макаров Ю.И. Чрескожные чреспеченочные диагностические и лечебные вмешательства у больных с механической желтухой//Анналы хир гепатол. 1996. Т.1. с.121-131.
- Greenlee R.T., Hill-Harmon M.B., Murray T., Thun M. Cancer statistics, 2001//CA Cancer J Clin. 2001. Vol. 51 (15). P. 36.
- Дадвани С.А., Ветшев П.С., Шулутко А.М., Прудков М.И. Желчнокаменная болезнь. М.: Видар-М, 2000.
- Кубышкин В.А., Вишневский В.А. Рак поджелудочной железы. М.: Медпрактика, 2003.
- Шевченко Ю.Л. Щадящая хирургия. М.: ГЭОТАР-Медиа, 2005. С. 72 -91.
- Archer S.B. et al. Bile duct injury during laparoscopic cholecystectomy: results of a national survey//Ann Surg. 2001 October; 234(4): 549-559.
- Данилов М.В., Глабай В.П., Кустов А.Е. и др. Хирургическое лечение больных механической желтухой опухолевой этиологии//Анналы хир гепатол. 1997. Т.2. с.110-116.
- Mu D.Q., Peng Y.S., Wang F.G., Xu Q.J. Significance of perigastric lymph node involvement in periampullary malignant tumor//World J Gastro-enterol. 2004. Vol. 10 (4). P. 614 -616.
- Guschieri A., Buess G., Perissat J. Operative manual of endoscopic surgery//Springer -Verlag. 1993. V.2. p.273.
- Прокубовский В.И., Капранов С.А. Чреспеченочное эндопротезирование желчных протоков//Хирургия. 1990. №1. с.18-23.
- Cotton P.B. Endoscopic management of biliary strictures//Ann gastrointest endoscopy. 1993. p.6.
- Murai R., Hashig Ch., Kusujama A. Percutaneus stenting for malignant biliary stenosis//Surgical endoscopy. 1991. V.5. p.140.
- Хрусталева М.В. Современные эндоскопические транспапиллярные методы лечения механической желтухи//Анналы НЦХ РАМН. 1997. с.39-42.


