Хирургическое лечение открытого перелома диафиза большеберцовой кости с обширным дефектом мягких тканей при сахарном диабете
Автор: Кавалерский Геннадий Михайлович, Ченский Анатолий Дмитриевич, Катунян П.И., Юрасов М.В.
Журнал: Кафедра травматологии и ортопедии @jkto
Рубрика: Клинические исследования
Статья в выпуске: 4 (16), 2015 года.
Бесплатный доступ
В работе рассмотрен результат хирургического лечения в комбинации с местным применением перфторана с целью повышения оксигенации тканей и УФО крови для снижения риска возникновения инфекционных осложнений и уменьшения сроков проводимой антибиотикотерапии у пожилой пациентки, страдающей сахарным диабетом 2-го типа, с первично открытым оскольчатым переломом диафиза большеберцовой кости, некрозом краев раны с исходом в обширный дефект мягких тканей по передневнутренней поверхности голени.
Открытый перелом, сахарный диабет, некроз
Короткий адрес: https://sciup.org/142211389
IDR: 142211389
Текст научной статьи Хирургическое лечение открытого перелома диафиза большеберцовой кости с обширным дефектом мягких тканей при сахарном диабете
Актуальной проблемой в травматологии на сегодняшний день остается лечение открытых переломов с дефектом мягких тканей и кожи. Одной из причин возникновения открытых переломов является дорожно-транспортная травма, что и определяет их тяжесть. По данным Яременко Д. А., Воронянская Л. К., 1987; Drescher et al., 2003; Macioc et al., 1984; Dagher F et al., 1991; Knast Piotr et al, 1997; 60—70 % открытых диафизарных переломов составляют повреждения костей голени [3,5,13,14,15,16]. Наличие у пострадавших сахарного диабета зачастую приводит к развитию тяжелых осложнений травмы, приводящих к инвалидизации, снижению качества жизни, а зачастую, и к смерти пострадавшего. Проведенные W. В. Kannel и соавт. 1979 исследования большой группы населения в возрасте от 45 до 74 лет показали, что при сахарном диабете достоверно увеличена частота сосудистых проявлений на 1000 различных сердечнососудистых заболеваний[12]. По данным М. Е. Levin и соавт. 1983, микроангиопатии нижних конечностей встречаются у 16—58% больных диабетом, и у таких больных нижние конечности ампутируют в 5 раз чаще, чем у больных без диабета. Более того, примерно 50% ампутаций нижних конечностей, не связанных с травмой, проводят больным сахарным диабетом, несмотря на то, что среди госпитализированных лиц лишь 10% больных сахарным диабетом [10,11]. При получении пострадавшим открытого перелома в результате высокоэнергетической травмы происходит обширное разрушение мягких тканей с образованием первичного дефекта, что вызывает затруднения при выполнении первичной хирургической обработки. Закрытие дефекта путем послойного зашивания раны, что приводит к чрезмерному натяжению тканей. В условиях микроангиопатии при сахарном диабете натяжение тканей приводит к еще большему нарушению локального кровообращения и увеличению размеров дефекта [1,4,8,9]. Проблема нарушения метаболизма дистальных отделов конечностей наиболее ярко проявляется у больных с диабетической остеоартропатией. Комплекс патологических процессов у пациентов, длительно страдающих диабетом, даже в отсутствии серьезной травмы, нередко приводит к возникновению деформаций стопы и образованию язвенных дефектов кожных покровов [2].
С другой стороны, наличие дефекта кожных покровов над зоной перелома приводит к формированию очага инфекции и замедленному сращению кости. В первые часы после травмы, при наличии у пострадавшего диабетической микроангиопатии выполнять закрытие дефекта мягких тканей с использованием приемов пластической хирургии, зачастую затруднительно в виду невозможности ранней объективной оценки жизнеспособности прилежащих мягких тканей. В настоящее время существует множество приемов пластической хирургии позволяющих закрыть дефект мягких тканей, однако, в совокупности с сахарным диабетом, микроангиопатией и дефицитом тканей, обусловленным анатомическим строением конечности выбор метода пластики дефекта становится крайне ограниченным[6]. В исследовании Кавалерского Г.М., Петрова Н.В., Бровкина С.В., Катуняна П.И. 2013 г., доказано что местное применение перфторана позволяет повысить оксигенацию тканей, что позволяет сохранить жизнеспособность перемещенного трансплантата используемого для закрытия дефекта мягких тканей при выполнении реконструктивных вмешательств[7].
В данной работе рассмотрен метод закрытия дефекта мягких тканей мышечно-фасциальным лоскутом.
Пациентка С. 72 лет страдающая алиментарным ожирением 3 степени и сахарным диабетом 2-го типа среднетяжелого течения в стадии декомпенсации, доставлена в клинику через 4 часа после получения высокоэнергетической травмы - сбита автомобилем. При поступлении выявлен первично открытый неосложненный оскольчатый перелом обеих костей левой голени в н/з со смещением отломков типа С3 по классификации AO/ASIF. (рис 1). Уровень гликемии на момент поступления составлял 11,2 ммоль/л. Пациентка консультирована эндокринологом, произведена коррекция сахароснижающей терапии: добавлен Хумулин нпх 12 ед. утром, 10 ед. вечером. Хумалог 6 ед. перед едой.
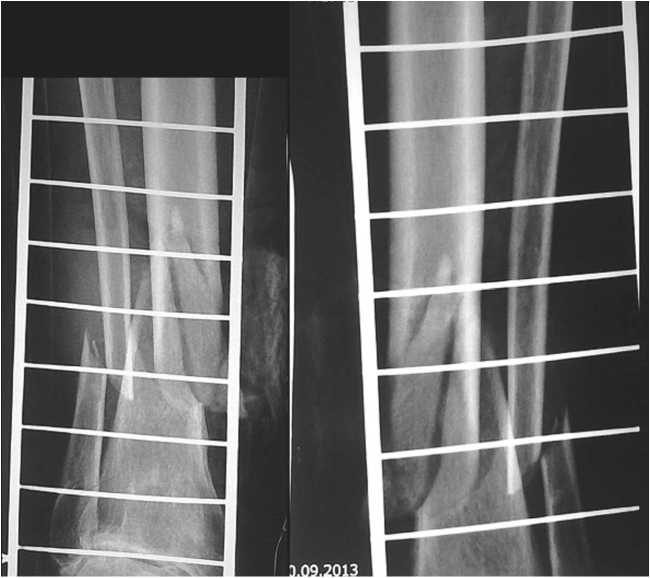
Рис. 1. Рентгенограммы пациентки с открытым оскольчатым переломом нижней трети костей голени
В нижней трети левой голени по передневнутренней поверхности имелась рвано-ушибленная рана линейной формы в косопоперечном направлении 15 см в длину. В рану выстоят отломки большеберцовой кости.
По экстренным показаниям пациентке выполнено: первичная хирургическая обработка открытого перелома, фиксация в АНФ типа АО (рис 2, 3)., рана наглухо зашита отдельными узловыми швами. В раннем послеоперационном периоде уровень гликемии в среднем составлял 8,1 ммоль/л. Пациентка продолжила получать прежнюю схему сахароснижающей терапии.
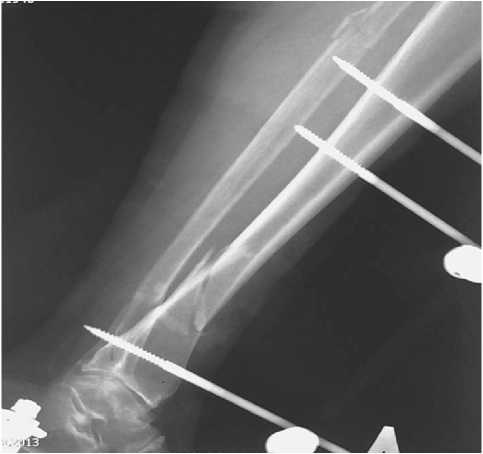
Рис. 2. Рентгенограммы пациентки с открытым оскольчатым переломом нижней трети костей голени после стабилизации стержневым аппаратом внешней фиксации
В раннем послеоперационном периоде на 3-й день после первичной хирургической обработки, сформировался глубокий некроз краев раны на участке 10х6 см, без четких границ (рис 3). Колебания уровня гликемии в течении дня составляли от 5,6 ммол/л до 7,2 ммоль/л. Признаков гнойного процесса не было. Учитывая невозможность точно определить границы не- кроза, принято решение об отсроченном повторном оперативном вмешательстве по формированию зоны демаркации. Истинные размеры некроза сформировались на 12-14 день.
На 14 день после поступления пациентке выполнена операция: Повторная хирургическая обработка открытого перелома, некрэктомия, остеосинтез в аппарате внешней фиксации Г. А. Илизарова. С целью уменьшения натяжения мягких тканей, при выполнении остеосинтеза выполнено укорочение левой голени за счет компрессии и формирования незначительного варусного отклонения оси голени по зоне перелома (рис. 4).
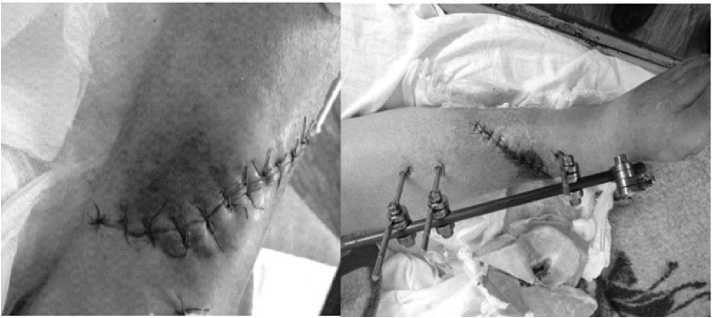
Рис. 3. Внешний вид голени пациентки после стабилизации стержневым аппаратом внешней фиксации

Рис. 4. Рентгенограммы пациентки после остеосинтеза в аппарате внешней фиксации Г. А. Илизарова
В ходе операции проведено иссечение некроза в пределах здоровых тканей. После выполнения некрэктомии образовался дефект размером 10 x 6,0 см. Через дополнительный доступ по передненаружной поверхности в верхней трети левой голени из мышечной части m. Tibialis ant. выкроен фасциальномышечный трансплантат соответствующий размерам дефекта (рис. 5). Подкожно сформирован канал для перемещения трансплантанта в рану и выполнена фасциотомия с целью предотвращения компартмента m. Tibialis ant. Перемещенный трансплантат фиксирован к жизнеспособным тканям редкими узловыми швами (рис. 6).
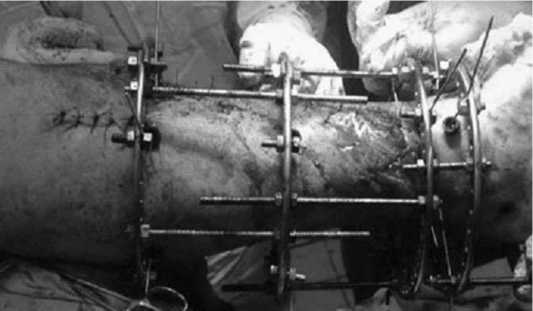
Рис. 5. Внешний вид раневого дефекта сформировавшегося в ходе операции

Рис. 6. Перемещенный трансплантат фиксирован к жизнеспособным тканям редкими узловыми швами
В ходе ежедневных перевязок потребовались этапные не-крэктомии участков некроза трансплантата. С целью улучшения питания мышцы и развития грануляций за счет повышения оксигенации тканей раневая поверхность обрабатывалась раствором Перфторана 2р/д № 10. Пациентке проведен курс УФО крови (5 сеансов), что позволило отказаться от длительной антибиотикотерапии с целью профилактики гнойных осложнений, не смотря на снижение местного иммунитета на фоне метаболического синдрома с периодическими повышениями уровня гликемии до 7,2 м/моль/л. Комбинированная анти-биотикотерапия препаратами широкого спектра (Цефазолин 1,0 в/м х 3 р/д, Метрогил 100 мл в/в х 3 р/д) прекращена на 3-й день после операции. Приживление составило 40% мышечного лоскута. Жизнеспособный лоскут полностью покрывал зону перелома. Произведена индивидуальная коррекция инсулино-терапии, что позволило добиться стойкого уровня гликемии пределах 6,0 – 7,5 моль/л. В условиях повышенной оксигенации тканей на фоне применения перфторана на 12 сутки после операции произошло развитие грануляций, необходимых для выполнения дермопластики. (рис. 7).

Рис. 7. Грануляционная ткань, образовавшаяся на перемещенном мышечном трансплантате
Выполнена аутодермопластика. Приживление составило 85% от первоначального лоскута (рис. 8).

Рис. 8. Внешний вид раны после выполненной аутодермопласики
Заключение:
Хирургическое лечение открытых переломов у пациентов с сахарным диабетом остается нерешенной проблемой. Большинство пострадавших это лица пожилого и старческого возраста, длительное время страдающие сахарным диабетом, и имеющее клинические проявления диабетической микроангиопатии до травмы. Комплексный подход к проблеме открытых переломов у пациентов, страдающих сахарным диабетом, позволит улучшить результаты хирургического лечения, снизить частоту возникновения осложнений. При выполнении первичной хирургической обработки у пострадавших с сахарным диабетом недопустимо выполнять шов раны с натяжением мягких тканей. Во время закрытия раневого дефекта показано использование приемов реконструктивно-пластической хирургии, позволяющих закрыть дефект без натяжения мягких тканей.
При выборе метода фиксации открытых переломов голеней у пациентов, страдающих сахарным диабетом целесообразно отдавать предпочтение методам внеочагового остеосинтеза. Местное применение перфторана позволяет повысить оксигенацию тканей, сохранить жизнеспособность перемещенного трансплантата используемого для закрытия дефекта мягких тканей. Использование УФО крови значительно снижает риск возникновения инфекционных осложнений и уменьшает сроки проводимой антибиотикотерапии.
Список литературы Хирургическое лечение открытого перелома диафиза большеберцовой кости с обширным дефектом мягких тканей при сахарном диабете
- Волков М.В., Гришин И.Г., Махсон Н.Е., Голубев В.Г. О показаниях к свободной пластике дефектов костными, кожнокостными трансплантатами на сосудистой ножке//Ортоп., травматол.-1983.-№ 8.-С. 1 -4.
- Максимова Н.В., Бобров Д.С. Диабетическая остеоартропатия (стопа шарко): патогенез, диагностика и лечение редкого осложнения сахарного диабета//Кафедра травматологии и ортопедии -2013. № 2 c. 6-12
- Илизаров Г.А. Клинические возможности нашего метода//Тез. докл.: Экспериментальные, теоретические, клинические аспекты разработанного в КНИИЭКОТ метода чрескостного остеосинтеза.-Курган, 1983.-С. 21
- Филатов В.П. Пластика на мигрирующем круглом стебле//Вестн. хир.-1923. -Т.3.-Кн.8-9.
- яременко Д.А., Воронянская JI.K. Состояние временной и стойкой нетрудоспособности при последствиях дорожнотранспортных травм//Ортопедия, травматология и протезирование. 1987, -№2. -С.41-43
- Уездовский А.В., Ченский А.Д., якимов Л.А., Москаленко В.И., А Малинин А., Коршев О.Б. оценка напряжения кислорода в тканях при скальпированных ранах конечностей Кафедра травматологии и ортопедии 2012. № 2 С. 4-7
- Кавалерский Г.М., Петров Н.В., Бровкин С.В., Кату-нян П.И. тактика ликвидации дефектов мягких тканей при лечении тяжелых открытых переломов длинных костей с использованием перфторана Кафедра травматологии и ортопедии 2013. № 4 С. 14-17
- Berggren A., Weiland A.J., Ostrup L.T., Dorfman H: Microvascular free bone transfer with revascularization of the medullary and periosteal circulation and of the periosteal circulation alone: a comparative experimental study.//J Bone Joint Surg 64A:73, 1982.
- Bianchi Maiocchi A., Aronson J. (Editors): Operative Principles of ilizarov: Fracture Treatment, Non-union Osteomyelitis, Lengthening, Deformity Correction. Baltimore, Williams & Wilkins, 1991.
- Levin M.E. The Diabetic foot//Angiology. 1980. -Vol. 31. -No. 6. -P. 375-385.
- Levin M. E., O'Neal L. W. The Diabetic foot. London, 1988. -350
- Kannel WB, McGee DL. Diabetes and cardiovascular disease. The Framingham study. JAMA. 1979 May 11; 241(19):2035-2038.
- Dagher F., Roukoz S. Compound tibial fractures with bone loss treated by the Ilizarov technique//J. Bone Joint Surg. Br. 1991. Vol. 73(2). P. 316-321.
- Drescher W., M. Furst, H.J. hahne, A. helfenstein, W. Petersen, J. Hassenpflug. Survival analysis of hips treated with flexion osteotomy for femoral head necrosis//J Bone JointSurgBr.2003; 85-B, No7
- Macioce D. Osteosintesi rigida immediate nel trattamento delle fratture esposte diafisarie/D.Macioce, M.Zucchetti//Minerva ortop. 1984. -Vol. 35, № 1/2.-P. 31-38.
- Knast Piotr, Kratochwil Jakub, Jarlinski Jacek. Rekonstrukcja tkanek reki przy uzyciu plata skorno-powieziowego z przedramienia uszypulowanego dystalnie na tetnicy promienniowej i zylach towarzyszacych Pol. prz. chir. 1997. 69, N 3, c. 282-290.


