Хирургическое лечение пациентки с последствиями несостоятельной вентральной фиксации при застарелом переломе TH12 позвонка на фоне тяжелого остеопороза (клинический случай)
Автор: Шульга Алексей Евгеньевич, Островский Владимир Владимирович, Зарецков Владимир Владимирович, Бажанов Сергей Петрович, Лихачев Сергей Вячеславович, Смолькин Алексей Александрович
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Случай из практики
Статья в выпуске: 1 т.29, 2023 года.
Бесплатный доступ
Введение. Согласно статистике, позвоночник в наибольшей степени подвержен остеопоротическим переломам (OVCF - osteoporotic vertebral compression fractures), которые в 15-35 % случаев приводят к его функциональной несостоятельности и неврологическому дефициту. Публикации, посвященные оперативному лечению пациентов с осложненным течением OVCF грудных и поясничных позвонков, не дают четкого представления о предпочтительных хирургических методиках, что, в свою очередь, требует дополнительного уточнения. Цель. Проанализировать причины неудовлетворительного исхода вентрального вмешательства у больной с застарелой травмой Th12 позвонка на фоне остеопороза, а также продемонстрировать ближайший и отдаленный результат повторного хирургического лечения. Материалы и методы. Пациентке 63 лет выполнена стабилизация грудопоясничного отдела позвоночника полисегментарной комбинированной (винты/крюки) дорзальной системой с аугментацией винтовых элементов конструкции костным цементом. Результаты. При контрольном осмотре и рентгенографии через 12 месяцев после операции потери коррекции и признаков нестабильности конструкции не выявлено. На уровне сетчатого эндофиксатора (Th11-L1) отмечается формирование костно-металлического блока. Контрольное анкетирование: интенсивность боли в спине (ВАШ) 0-1 балл (стоя = лежа), качество жизни (ODI) - 12 %. Обсуждение. Проведенный анализ причин неудовлетворительного результата вентрального вмешательства у демонстрируемой пациентки указывает на некорректную инструментализацию переходного грудопоясничного отдела в условиях остеопороза. Данная компоновка создала предпосылки для деструкции L1 позвонка и постепенной кифотизации стабилизированного участка позвоночного столба. Удовлетворительные результаты (ближайшие и отдаленные) проведенного больной ревизионного дорзального вмешательства позволяют говорить об эффективности выбранной хирургической тактики. Заключение. Принимая во внимание результаты представленного наблюдения, необходимо задуматься о надежности передней фиксации в условиях остеопороза, а также определиться с целесообразностью установки протяженных вентральных систем у пожилых пациентов. При нестабильной передней фиксации, не сопровождающейся значимой вторичной деформацией позвоночника, наиболее практичными являются дорзальная стабилизация и спондилодез без предварительной полостной ревизии.
Травма, грудной и поясничный отделы позвоночника, остеопороз, хирургическое лечение, передняя фиксация, ревизионная хирургия
Короткий адрес: https://sciup.org/142237480
IDR: 142237480 | УДК: 616.711.5/.6-007.234-001.5-089.193.4 | DOI: 10.18019/1028-4427-2023-29-1-85-91
Текст научной статьи Хирургическое лечение пациентки с последствиями несостоятельной вентральной фиксации при застарелом переломе TH12 позвонка на фоне тяжелого остеопороза (клинический случай)
Заболеваемость остеопорозом растет по мере увеличения продолжительности жизни населения [1]. Повреждения опорно-двигательной системы в условиях низкой минеральной плотности костной ткани нередко приводят к инвалидизации пострадавших [2]. Согласно статистике, в наибольшей степени остео- поротическим переломам подвержен позвоночник (OVCF – osteoporotic vertebral compression fractures) [3]. Литературные источники указывают на преимущественную эффективность консервативного лечения при травме позвонков на фоне остеопороза, однако в 15-35 % случаев наблюдаются неблагоприятные исхо-
ды, включающие формирование поздних кифотических деформаций и хроническое сдавление структур позвоночного канала [4, 5]. Данные осложнения при прогрессировании функциональной несостоятельности позвоночника и/или неврологического дефицита приводят к длительной гиподинамии и негативным последствиям для лиц пожилого возраста [6]. Хирургическое лечение больных в связи с низкой минеральной плотностью костной ткани сопряжено с высоким риском неудовлетворительных исходов [7, 8]. Несмотря на это, большинство специалистов подчеркивает необходимость активной хирургической тактики при осложненном течении остеопоротических переломов грудных и поясничных позвонков [9, 10]. Однако публикации, посвященные оперативному лечению этой патологии, не дают четкого представления о предпочтительных хирургических методиках. По всей видимости, тактика оперативного лечения пациентов с последствиями остеопоротиче-ских переломов грудного и поясничного отделов позвоночника требует уточнения.
Цель – проанализировать причины неудовлетворительного исхода вентрального вмешательства у больной с застарелой травмой Th12 позвонка на фоне остеопороза, а также продемонстрировать ближайший и отдаленный результат повторного хирургического лечения.
МАТЕРИАЛЫ И МЕТОДЫ
Пациентка Ш., 63 лет, поступила 18.05.21 г. в нейрохирургическое отделение НИИТОН СГМУ. Из анамнеза известно, что в декабре 2020 года больная в результате неосторожности упала на спину c высоты собственного роста. В поликлинике по месту жительства был выявлен компрессионный перелом Th12 позвонка, и пациентка с рекомендациями переведена на амбулаторное лечение, однако интенсивность болевого синдрома в грудопоясничном отделе прогрессивно увеличивалась, а к концу 2-го месяца наблюдения появилась слабость в нижних конечностях. При контрольном обследовании выявлен коллапс тела Th12 позвонка на 2/3 и кифотическая деформация порядка 28°. Больная, учитывая отрицательную клинико-рентгенологическую динамику, 16.03.21 госпитализирована в НИИТОН СГМУ. При поступлении диагностирована застарелая травма Th12 позвонка OVCF (DGOU Type 4) [11] с компрессией спинного мозга – ДППК (дефицит просвета позвоночного канала) 57 % и неврологическим дефицитом (тип D, ASIA/ISNCSCI) (рис. 1, а). Пациентке выполнено хирургическое вмешательство: торакофренотомия справа, резекция тела Th12 позвонка с передней декомпрессией спинного мозга, коррекция деформации и фиксация позвоночника Th10-L1 вентральной системой с аугменти-рованием винтов костным цементом, передний опорный спондилодез сетчатым эндофиксатором (рис. 1, б).
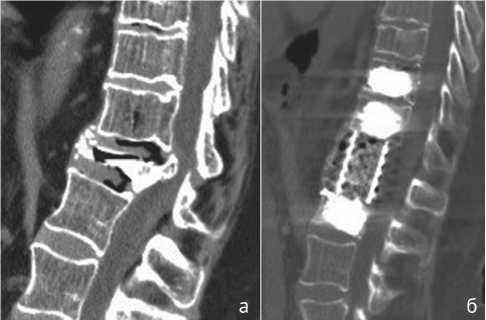
Рис. 1. Рентгенограммы позвоночника больной Ш. до (а) и после (б) вентральной коррекции
После операции отмечено снижение интенсивности болевого синдрома с 9 до 2 баллов (ВАШ). Неврологическая симптоматика в течение 1-го месяца полностью регрессировала, и больная приступила к полноценным вертикальным нагрузкам. Через 2 месяца после опе- рации пациентка во время ходьбы почувствовала внезапную боль в грудопоясничном отделе позвоночника. Интенсивность болевого синдрома прогрессивно нарастала, в связи с чем была выполнена контрольная рентгенография, на которой выявлена дислокация нижних элементов конструкции. Учитывая несостоятельность фиксации, больная госпитализирована в НИИТОН СГМУ для повторного хирургического лечения.
На момент осмотра предъявляет жалобы на постоянную боль в грудопоясничном отделе позвоночника, усиливающуюся при любом движении. Проведено анкетирование: болевой синдром в спине (ВАШ) лежа 5 баллов, стоя 10 баллов; качество жизни (ODI) – 85 %. В проекции правого 10-го ребра от лопаточной до срединно-ключичной линии имеется послеоперационный рубец (~ 20 см). Пальпация и постукивание на уровне остистого отростка Th12 позвонка и паравертебраль-но – резко болезненны. Общий клинический осмотр не выявил у пациентки значимой соматической патологии. Неврологический статус без особенностей.
Проведено лучевое обследование (рентгенография, КТ-исследование), при котором выявлен умеренный сегментарный кифоз (8°) с вершиной на уровне L1 позвонка (рис. 2). Грудопоясничный отдел позвоночника фиксирован вентральной системой. Винты в телах инструментированных позвонков (Th10, Th11 и L1) аугментированы костным цементом. Целостность элементов конструкции не нарушена.
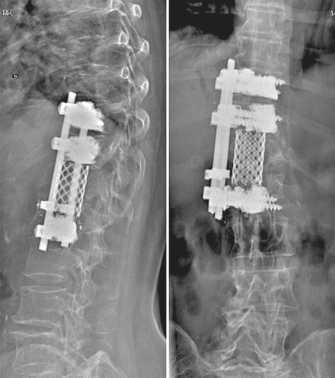
Рис. 2. Рентгенограммы позвоночника больной Ш. через 2 месяца после первой операции
Визуализируется повреждение нижней части тела и замыкательной пластины L1 позвонка «конгломератом» винтов и цемента с его миграцией в межпозвонковый диск L1-L2 на 5-10 мм (рис. 2, рис. 3, а, б). Этим же блоком (винты/цемент) нарушена целостность передних отелов L1 позвонка, отмечается их фрагментация с тенденцией наклона системы вперед и формирования на этом уровне сагиттальной деформации (рис. 2, рис. 3, а, в). Дистальный отдел сетчатого эндофиксатора внедрился в верхнюю часть тела L1 позвонка на 1/3 и уперся в металлоцементный конгломерат (рис. 3, а, б). Позвоночный канал на всем протяжении имплантированной системы проходим, вторичной ком- прессии спинного мозга не выявлено.
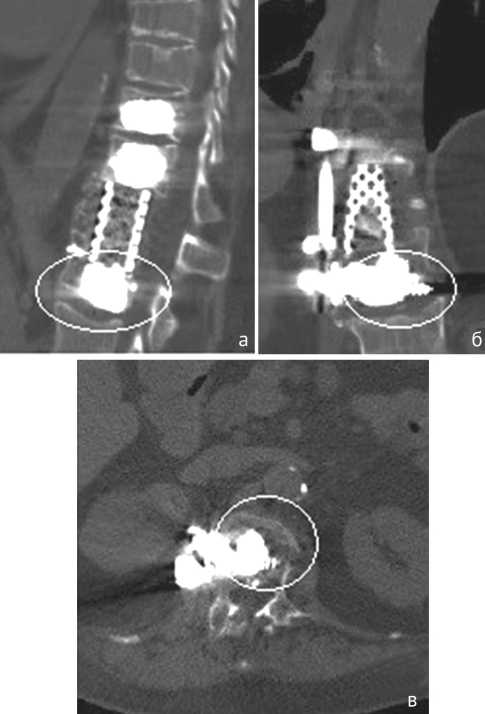
Рис. 3. КТ позвоночника больной Ш. через 2 месяца после первой операции
При первой госпитализации пациентке была проведена рентгеновская денситометрия, результаты которой показали, что минеральная плотность костей поясничного отдела позвоночника (Т-критерий на уровне L1-L4 = -4,6 SD) и проксимальных отделов бедер (Т-критерий слева = -2,6 SD, справа = -3,1 SD) соответствует выраженному остеопорозу.
Учитывая сочетание клинико-рентгенологических признаков нестабильной передней фиксации и тяжелого остеопороза, принято коллегиальное решение выполнить стабилизацию грудопоясничного отдела позвоночника полисегментарной комбинированной (винты/крюки) дорзальной системой с аугментацией винтовых элементов конструкции костным цементом. Пациентка дала согласие на запланированный объем хирургического вмешательства и обработку персональных данных.
Операция выполнена 21.05.21 г. В положении больной на животе произведен разрез кожи и подкожной клетчатки с апоневрозом (длиной ~ 35 см) по линии остистых отростков Th8-L4. Скелетированы задние костные структуры позвоночника. В точках Рой-Камилла (основание верхнего суставного отростка) Th8, Th9, L2, L3 и L4 позвонков с обеих сторон выполнена первичная зарезка шилом (1,5 см), затем при помощи резьбового метчика сформированы транспедикулярные каналы на глубину не более ¼ тел вышеперечисленных позвонков. В подготовленные ходы установлены иглы Jamshidi (10 шт.), которые пробиты до границы передней и средней трети тел. Через иглы введен костный цемент (по 3 мл на иглу), далее симметрично с двух сторон установлено 5 пар транспедикулярных винтов. Следующим этапом произведена имплантация ламинарной части конструкции на и под дуги Th12, Th11 и Th10 позвонков. После этапного рентгеноконтроля выполнен задний спондилодез ксеногенным остеопластическим материалом. Элементы системы скомпонованы на двух отмоделированных по физиологическим искривлениям стрежнях и фиксированы гайками. Операция завершена рентгенокон-тролем, финальной протяжкой узлов конструкции и активным дренированием раны с ее последующим послойным ушиванием.
После операции пациентка в плановом порядке переведена в отделение интенсивной терапии. Отрицательной динамики в неврологическом статусе не выявлено. Через сутки в условиях общей палаты назначено стандартное лечение, направленное на профилактику инфекционных и тромбоэмболических осложнений. Со вторых суток начата поэтапная активизация в вертикальном положении, а на 5-й день больная уверенно ходила без дополнительной опоры. Контрольная рентгенография, выполненная на 5-е сутки, показала правильное расположение элементов металлоконструкции (рис. 4).
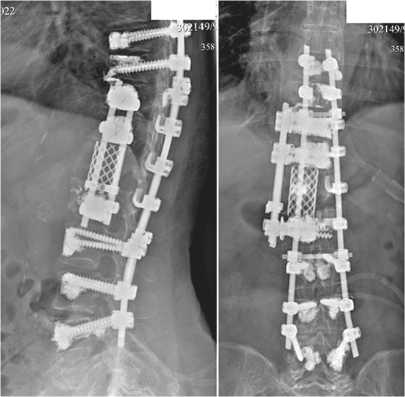
Рис. 4. Рентгенограммы позвоночника больной Ш. после второй операции
Рана зажила первичным натяжением, на 14-е сутки после операции сняты швы, пациентка выписана в удовлетворительном состоянии с рекомендациями по дальнейшему лечению. Анкетирование перед выпиской – интенсивность боли в спине (ВАШ) на уровне 2-х баллов (стоя = лежа).
РЕЗУЛЬТАТЫ
При контрольном осмотре и рентгенографии через 12 месяцев после операции потери коррекции и признаков нестабильности конструкции не выявлено (рис. 5, а). На уровне сетчатого эндофиксатора (Th11-L1) отмечается формирование костно-металлического блока (рис. 5, б).
Неврологический статус без отрицательной динамики. Походка у больной уверенная, дополнительной опоры не требуется, осанка не нарушена. Контрольное анкетирование: интенсивность боли в спине (ВАШ) 0-1 балл (стоя = лежа), качество жизни (ODI) – 12 %.
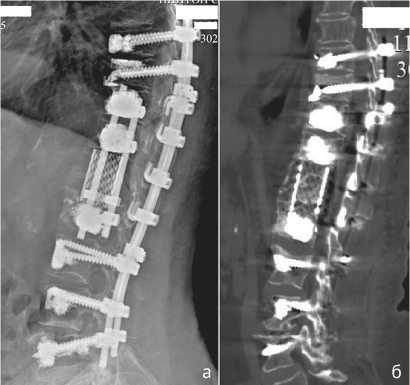
Рис. 5. Рентгенограмма (а) и КТ (б) позвоночника больной Ш. через 12 месяцев после второй операции
ОБСУЖДЕНИЕ
Тактика лечения больных с OVCF грудного и поясничного отделов до настоящего времени нередко планируется эмпирически, что обусловлено отсутствием общепринятых концепций реабилитации. Одной из наиболее дискуссионных остается проблема определения показаний к цементному аугментированию позвонков. Большинство специалистов отдает предпочтение консервативному лечению острых стабильных повреждений (DGOU Type 1 и 2), ссылаясь на объективные данные увеличения частоты переломов смежных позвонков после вертебро/кифопластики, которую они рекомендуют выполнять только при устойчивом болевом синдроме [12, 13]. Другие авторы, напротив, предлагают более широко использовать аугментирова-ние позвонков при стабильной травме, объясняя данный подход хорошим анальгезирующим эффектом и возможностью ранней активизации больных [14, 15]. Возникновение переломов в смежных сегментах позвоночника они связывают с продолжающимся прогрессированием остеопороза [16]. Обе группы специалистов сходятся во мнении, что неблагоприятный исходный тип перелома (DGOU Type 3-5) или осложненное течение патологии (прогрессирующий коллапс позвонка и/или неврологическая симптоматика) являются показаниями к металлофиксации [17].
У наблюдаемой нами больной повреждение Th12 позвонка выявлено в раннем периоде травмы, однако консервативное лечение было назначено без оценки типа перелома, а контрольная рентгенография выполнена только спустя 2,5 месяца, сразу после появления проводниковой неврологической симптоматики. Без первичных рентгенограмм сложно оценить исходный вариант повреждения, тем не менее, грубый коллапс тела Th12 позвонка (рис. 1) с существенной компрессией спинного мозга (ДППК – 57 %) дает основание предположить значимый характер травмы – DGOU Type 3. Учитывая тип перелома, пациентке необходимо было в раннем периоде (1 неделя) выполнить адекватное хирургическое вмешательство. На наш взгляд, оптимальной в данной ситуации могла быть короткосегментарная транспедикулярная фиксация Th11-L1 c аугментацией винтов костным цементом и баллонной кифопластикой Th12 позвонка.
При хирургическом лечении больных с отдаленными последствиями OVCF, как и в случаях с обычными застарелыми повреждениями, требуется инструментальная коррекция «фиксированной» деформации. С этой целью в современной хирургии применяются как изолированные вентральные и дорзальные вмешательства, так и комбинированные (этапные) операции [18]. У наблюдаемой нами пациентки изначально рассматривалось несколько вариантов хирургического лечения, в том числе одноэтапная дорзальная коррекция, которую в последнее время предпочитает использовать большинство специалистов [19]. Свой выбор они объясняют более привычной дорзальной анатомией и возможностью избежать травматичных полостных доступов благодаря внедрению различных вариантов остеотомий позвоночника (SPO, PSO, VCR, VCD) [20, 21]. Однако, принимая во внимание наличие у больной грубого переднего сдавления спинного мозга, сопровождающегося декомпенсацией его проводниковой функции, было решено выполнить более безопасную – вентральную декомпрессию [22]. В данных обстоятельствах возник вопрос выбора между этапным хирургическим лечением (posterior/anterior; anterior/posterior/anterior) и изолированным передним вмешательством. Как указывают многочисленные литературные источники, у пациентов пожилого возраста травматичность операций должна быть сведена к минимуму, поэтому использование комбинированных (многоэтапных) вмешательств необходимо ограничить [23, 24]. Тем не менее, эти методики имеют своих сторонников, которые рассматривают данный вопрос с точки зрения малоинвазивной хирургии [25, 26]. В других исследованиях отдается предпочтение изолированной вентральной коррекции и, несмотря на сложность и травматичность «передней» хирургии, приводятся объективные данные ее эффективности при простых (без смещения) умеренных кифозах (до 30°) и переднем сдавлении невральных структур [27, 28].
Таким образом, учитывая стабильное соматическое состояния больной, умеренную степень кифотической деформации и грубую переднюю компрессию спинного мозга было принято решение выполнить переднюю декомпрессию структур позвоночного канала и вентральную коррекцию кифотической деформации с цементным «укреплением» винтов системы (рис. 1). В этой связи следует отметить, что аугментирование винтов в телах инструментируемых позвонков приветствуется большинством специалистов [29]. Согласно данным публикуемых исследований, в том числе экспериментальных, укрепление винтов костным цементом значительно снижает риск их нестабильности как при дорзальном, так и при вентральном способе установки [30, 31]. Несмотря на хороший клиникорентгенологический результат операции спустя непродолжительное время появились объективные признаки нестабильной фиксации, что было подтверждено данными рентгенографии и КТ (рис. 2 и 3). Анализ возможных причин неудачного хирургического лечения указывает на некорректную инструментализацию переходного грудопоясничного отдела. В частности, выше уровня травмы была установлена база из 4-х винтов, а ниже перелома в зону фиксации включен только L1 позвонок. Данная компоновка создала предпосылки для возникновения «рычага» между фиксированной частью позвоночника и мобильным поясничным отделом с вершиной на уровне L1 позвонка, а регулярная осевая нагрузка в условиях остеопороза привела к постепенной кифотизации стабилизированного участка грудопоясничного отдела. В данных обстоятельствах металлоцементный конгломерат нарушил целостность передненижней части тела, а также замыкательной пластины L1 позвонка и мигрировал в межпозвонковый диск L1-L2. По всей видимости, увеличение протяженности конструкции за счет включения в зону фиксации L2 позвонка позволило бы в случае с демонстрируемой больной избежать нестабильности. Однако, рассматривая проблему в более широком масштабе, следует, во-первых, задуматься о надежности передней фиксации в условиях остеопороза, а во-вторых, определиться с целесообразностью установки протяженных вентральных систем у пожилых пациентов.
Несмотря на редкость публикаций, посвященных проблеме ревизионных вмешательств при нестабильной передней фиксации, имеющиеся литературные источники дают возможность оценить современные тенденции этой хирургии. Наиболее актуальным является вопрос определения показаний к полостной ревизии (реторакотомия, релюмботомия). Авторы предпочитают избегать данных операций в связи с их травматичностью, поэтому при умеренных клинико-рентгенологических проявлениях несостоятельной вентральной фиксации рекомендуют выполнять изолированную заднюю стабилизацию позвоночника [32]. Удаление передних имплантов может потребоваться при риске повреждения ими внутренних органов, сосудов и невральных структур, а также в комплексе хирургического лечения вторичных ригидных деформаций [33]. Учитывая наличие у демонстрируемой больной нестабильности нижнего полюса вентральной металлоконструкции с умеренной кифотической деформацией и без грубой дислокации имплантов, было принято решение выполнить дорзальную фиксацию грудопоясничного отдела позвоночника с цементной аугментацией винтовых элементов. Удовлетворительные результаты (ближайшие и отдаленные) проведенного больной дорзального вмешательства позволяют говорить об эффективности выбранной хирургической тактики.
ЗАКЛЮЧЕНИЕ
Своевременная диагностика и адекватное лечение OVCF в остром периоде являются ключевыми факторами успешной реабилитации пациентов. Показания к консервативному или одному из вариантов хирургического лечения должны определяться в строгом соответствии с морфологическим типом первичного повреждения. Результаты представленного клинического наблюдения позволяют утверждать, что у пациентов с остеопорозом передняя фиксация позвоночника связана с высоким риском нестабильности конструкции и может потребовать увеличения ее протяжённости. Вентральная инструментализация большого числа позвонков, с одной стороны, уменьшает риск нестабильной фиксации, а с другой, – увеличивает травматичность операции, что ставит под сомнение целесообразность использования этой методики у пожилых пациентов. В случаях, когда несостоятельная передняя фиксация не приводит к значимой вторичной деформации позвоночника, наиболее практичным является выполнение дорзальной стабилизации и спондилодеза без предварительной полостной ревизии.
Список литературы Хирургическое лечение пациентки с последствиями несостоятельной вентральной фиксации при застарелом переломе TH12 позвонка на фоне тяжелого остеопороза (клинический случай)
- Aspray TJ, Hill TR. Osteoporosis and the ageing skeleton. Subcell Biochem. 2019;91:453-476. doi: 10.1007/978-981-13-3681-2_16
- Coughlan T, Dockery F. Osteoporosis and fracture risk in older people. Clin Med (Lond). 2014 Apr;14(2):187-191. doi: 10.7861/clinmedicine.14-2-187
- Kutsal FY, Ergin Ergani GO. Vertebral compression fractures: Still an unpredictable aspect of osteoporosis. Turk J Med Sci. 2021 Apr 30;51(2):393-399. doi: 10.3906/sag-2005-315
- Rajasekaran S, Kanna RM, Schnake KJ, Vaccaro AR, Schroeder GD, Sadiqi S, Oner C. Osteoporotic Thoracolumbar Fractures-How Are They Different?-Classification and Treatment Algorithm. J Orthop Trauma. 2017 Sep;31 Suppl 4:S49-S56. doi: 10.1097/BOT.0000000000000949
- Jang HD, Kim EH, Lee JC, Choi SW, Kim K, Shin BJ. Current Concepts in the Management of Osteoporotic Vertebral Fractures: A Narrative Review. Asian Spine J. 2020 Dec;14(6):898-909. doi: 10.31616/asj.2020.0594
- Pfeifle C, Kohut P, Jarvers JS, Spiegl UJ, Heyde CE, Osterhoff G. Does time-to-surgery affect mortality in patients with acute osteoporotic vertebral compression fractures? BMC Geriatr. 2021 Dec 18;21(1):714. doi: 10.1186/s12877-021-02682-0
- Hsu WL, Lin YH, Chuang HY, Lee HC, Chen DC, Chu YT, Cho DY, Chen CH. Cortical Bone Trajectory Instrumentation with Vertebroplasty for Osteoporotic Thoracolumbar Compression Fracture. Medicina (Kaunas). 2020 Feb 17;56(2):82. doi: 10.3390/medicina56020082
- Zhou Q, Zhang J, Liu H, He W, Deng L, Zhou X, Yang H, Liu T. Comparison of Percutaneous Kyphoplasty With or Without Posterior Pedicle Screw Fixation on Spinal Sagittal Balance in Elderly Patients With Severe Osteoporotic Vertebral Compression Fracture: A Retrospective Study. Front Surg. 2022 Feb 18;9:800664. doi: 10.3389/fsurg.2022.800664
- Park HY, Ahn JH, Ha KY, Kim YH, Kim SI, Min HK, Oh IS, Seo JY, Park SH. Clinical and Radiologic Features of Osteoporotic Spine Fracture with Delayed Neurologic Compromises. World Neurosurg. 2018 Dec;120:e1295-e1300. doi: 10.1016/j.wneu.2018.09.056
- Chmielnicki M, Prokop A, Kandziora F, Pingel A. Surgical and Non-surgical Treatment of Vertebral Fractures in Elderly. Z Orthop Unfall. 2019 Dec;157(6):654-667. English, German. doi: 10.1055/a-0826-5180
- Schnake KJ, Blattert TR, Hahn P, Franck A, Hartmann F, Ullrich B, Verheyden A, Mörk S, Zimmermann V, Gonschorek O, Müller M, Katscher S, Saman AE, Pajenda G, Morrison R, Schinkel C, Piltz S, Partenheimer A, Müller CW, Gercek E, Scherer M, Bouzraki N, Kandziora F; Spine Section of the German Society for Orthopaedics and Trauma. Classification of Osteoporotic Thoracolumbar Spine Fractures: Recommendations of the Spine Section of the German Society for Orthopaedics and Trauma (DGOU). Global Spine J. 2018 Sep;8(2 Suppl):46S-49S. doi: 10.1177/2192568217717972
- Zhu JJ, Zhang DS, Lou SL, Yang YH. Surgical treatment of secondary fractures after percutaneous vertebroplasty: A retrospective study. Indian J Orthop. 2017 May-Jun;51(3):269-272. doi: 10.4103/0019-5413.205677
- Mao W, Dong F, Huang G, He P, Chen H, Qin S, Li A. Risk factors for secondary fractures to percutaneous vertebroplasty for osteoporotic vertebral compression fractures: a systematic review. J Orthop Surg Res. 2021 Oct 30;16(1):644. doi: 10.1186/s13018-021-02722-w
- Yang W, Song J, Liang M, Cui H, Chen H, Yang J. Functional Outcomes and New Vertebral Fractures in Percutaneous Vertebroplasty and Conservative Treatment of Acute Symptomatic Osteoporotic Vertebral Compression Fractures. World Neurosurg. 2019 Nov;131:e346-e352. doi: 10.1016/j.wneu.2019.07.153
- Patel N, Jacobs D, John J, Fayed M, Nerusu L, Tandron M, Dailey W, Ayala R, Sibai N, Forrest P, Schwalb J, Aiyer R. Balloon Kyphoplasty vs Vertebroplasty: A Systematic Review of Height Restoration in Osteoporotic Vertebral Compression Fractures. J Pain Res. 2022 Apr 27;15:1233-1245. doi: 10.2147/JPR.S344191
- Li HM, Zhang RJ, Gao H, Jia CY, Zhang JX, Dong FL, Shen CL. New vertebral fractures after osteoporotic vertebral compression fracture between balloon kyphoplasty and nonsurgical treatment PRISMA. Medicine (Baltimore). 2018 Oct;97(40):e12666. doi: 10.1097/MD.0000000000012666
- Blattert TR, Schnake KJ, Gonschorek O, Gercek E, Hartmann F, Katscher S, Mörk S, Morrison R, Müller M, Partenheimer A, Piltz S, Scherer MA, Ullrich BW, Verheyden A, Zimmermann V; Spine Section of the German Society for Orthopaedics and Trauma. Nonsurgical and Surgical Management of Osteoporotic Vertebral Body Fractures: Recommendations of the Spine Section of the German Society for Orthopaedics and Trauma (DGOU). Global Spine J. 2018 Sep;8(2 Suppl):50S-55S. doi: 10.1177/2192568217745823
- Прудникова О.Г. Хирургия деформаций позвоночника у взрослых: актуальные проблемы и подходы к лечению (обзор литературы). Гений ортопедии. 2015;(4):94-102. doi: 10.18019/1028-4427-2015-4-94-102
- Kim SK, Chung JY, Park YJ, Choi SW, Seo HY. Modified Pedicle Subtraction Osteotomy for Osteoporotic Vertebral Compression Fractures. Orthop Surg. 2020 Apr;12(2):388-395. doi: 10.1111/os.12589
- Шульга А.Е., Зарецков В.В., Лихачев С.В., Смолькин А.А. Дорзальная коррекция грубых посттравматических деформаций грудного отдела позвоночника при позвоночно-спинномозговой травме. Саратовский научно-медицинский журнал. 2018;14(3):611-617.
- Xu Z, Hao D, Dong L, Yan L, He B. Surgical options for symptomatic old osteoporotic vertebral compression fractures: a retrospective study of 238 cases. BMC Surg. 2021 Jan 6;21(1):22. doi: 10.1186/s12893-020-01013-1
- Yao Y, Yan J, Jiang F, Zhang S, Qiu J. Comparison of Anterior and Posterior Decompressions in Treatment of Traumatic Thoracolumbar Spinal Fractures Complicated with Spinal Cord Injury. Med Sci Monit. 2020 Nov 19;26:e927284. doi: 10.12659/MSM.927284
- Sheng X, Ren S. Surgical techniques for osteoporotic vertebral collapse with delayed neurological deficits: A systematic review. Int J Surg. 2016 Sep;33 Pt A:42-8. doi: 10.1016/j.ijsu
- Watanabe K, Katsumi K, Ohashi M, et al. Surgical outcomes of spinal fusion for osteoporotic vertebral fracture in the thoracolumbar spine: Comprehensive evaluations of 5 typical surgical fusion techniques. J Orthop Sci. 2019 Nov;24(6):1020-1026. doi: 10.1016/j.jos.2019.07.018
- Паськов Р.В., Сергеев К.С., Сагитов Р.Ш., Фарйон А.О., Малишевский В.М. Эндоскопически ассистируемая передняя декомпрессия при повреждениях поясничных позвонков. Гений ортопедии. 2012;(2):27-29.
- Lang S, Neumann C, Schwaiger C, Voss A, Alt V, Loibl M, Kerschbaum M. Radiological and mid- to long-term patient-reported outcome after stabilization of traumatic thoraco-lumbar spinal fractures using an expandable vertebral body replacement implant. BMC Musculoskelet Disord. 2021 Aug 30;22(1):744. doi: 10.1186/s12891-021-04585-y
- Шульга А.Е., Зарецков В.В., Богомолова Н.В., Коршунова Г.А., Смолькин А.А. Дифференцированный подход к хирургическому лечению больных с ригидными посттравматическими деформациями грудного и поясничного отделов позвоночника. Саратовский научно-медицинский журнал. 2017;13(3):772-779.
- Delgado-López PD, Rodríguez-Salazar A, Martín-Velasco V, Martín-Alonso J, Castilla-Díez JM, Galacho-Harriero A, Araús-Galdós E. Fundamentos y complicaciones del abordaje anterolateral extrapleural-retroperitoneal en fracturas inestables toracolumbares: experiencia en 86 pacientes consecutivos [Rationale and complications of the anterior-lateral extrapleural retroperitoneal approach for unstable thoracolumbar fractures: Experience in 86 consecutive patients]. Neurocirugia (Astur). 2017 Sep-Oct;28(5):218-234. Spanish. doi: 10.1016/j.neucir.2017.01.006
- Wang Y, Yang L, Li C, Sun H. The Biomechanical Properties of Cement-Augmented Pedicle Screws for Osteoporotic Spines. Global Spine J. 2022 Mar;12(2):323-332. doi: 10.1177/2192568220987214
- Linhardt O, Lüring C, Matussek J, Hamberger C, Herold T, Plitz W, Grifka J. Stability of anterior vertebral body screws after kyphoplasty augmentation. An experimental study to compare anterior vertebral body screw fixation in soft and cured kyphoplasty cement. Int Orthop. 2006 Oct;30(5):366-370. doi: 10.1007/s00264-006-0100-4
- Tan JS, Bailey CS, Dvorak MF, Fisher CG, Cripton PA, Oxland TR. Cement augmentation of vertebral screws enhances the interface strength between interbody device and vertebral body. Spine (Phila Pa 1976). 2007 Feb 1;32(3):334-341. doi: 10.1097/01.brs.0000253645.24141.21
- Bishop FS, Samuelson MM, Finn MA, Bachus KN, Brodke DS, Schmidt MH. The biomechanical contribution of varying posterior constructs following anterior thoracolumbar corpectomy and reconstruction. J Neurosurg Spine. 2010 Aug;13(2):234-239. doi: 10.3171/2010.3.SPINE09267
- Lu J, Dai ZH, Li HS, Kang YJ, Chen F. Posterior vertebral column resection for correction of thoracolumbar kyphosis after failed anterior instrumented fusion. Medicine (Baltimore). 2020 Jul 17;99(29):e20982. doi: 10.1097/MD.0000000000020982


