Эффективность задней перикардиотомии в предупреждении тампонады сердца и выпотных перикардитов в раннем периоде после вмешательств на грудной аорте
Автор: Комаров Р.Н., Катков А.И., Исмаилбаев А.М., Даначев Александр Одиссеевич
Журнал: Патология кровообращения и кардиохирургия @journal-meshalkin
Рубрика: Приобретенные пороки сердца
Статья в выпуске: 1 т.25, 2021 года.
Бесплатный доступ
Ктуальность. Вмешательства на грудной аорте, предполагающие длительное искусственное кровообращение, пережатие аорты и обширное рассечение структур средостения, связаны с более высокой частотой выпота в перикарде и тампонады сердца по сравнению с другими операциями. Рутинное выполнение задней перикардиотомии может значимо повлиять на частоту развития синдрома послеоперационного перикардиального выпота и тампонады сердца после вмешательств на грудной аорте. Цель. Оценка эффективности задней перикардиотомии в отношении развития тампонады сердца, выпотных перикардитов и послеоперационного течения больных в раннем периоде после вмешательств на грудной аорте. Методы. В ретро- и проспективное исследование включено 100 пациентов, оперированных в кардиохирургическом отделении клиники Сеченовского университета с 2017 по 2020 г. по поводу патологии грудной аорты. Все исследуемые разделены на две группы: первая - 40 пациентов, которым выполнялась рутинная задняя перикардиотомия; вторая - 60 больных без задней перикардиотомии со стандартной установкой послеоперационных дренажей. Оценка влияния задней перикардиотомии на выпот в перикарде, тампонаду сердца и течение раннего послеоперационного периода проводилась на основании трансторакальной эхокардиографии, выполнявшейся ежедневно в период пребывания в стационаре (за контрольную точку принято максимальное количество выпота за время наблюдения), а также через 1 мес. после выписки из стационара. Результаты. Исследуемые группы не различались продолжительностью искусственного кровообращения (р = 0,39), ишемии миокарда (р = 0,42), пребывания в отделении реанимации и интенсивной терапии (р = 0,79), пребывания в стационаре (р = 0,21). Выпот в перикарде различной степени выраженности при наблюдении в стационаре выявлен у 15 пациентов (37,5 %) первой группы и у 54 пациентов (90 %) второй группы (р = 0,0001). Ранняя послеоперационная тампонада сердца развилась у 4 пациентов (6,7 %) второй группы, в то время как в первой группе данное осложнение не наблюдалось (р = 0,09), при этом 5 больным (8,3 %) из второй группы понадобилось выполнение перикардиоцентеза, в первой группе эта процедура не проводилась (р = 0,06). Кроме того, не выявлено статистически достоверной разницы между группами в отношении частоты пункции левой плевральной полости (37,5 против 43,3 % в первой и второй группах соответственно, р = 0,56). По результатам контрольной эхокардиографии через 1 мес. выпот различной степени выраженности обнаружен у 21 пациента (35 %) во второй группе и у 1 пациента (2,5 %) в первой группе (p = 0,0001). Эффективность задней перикардиотомии в предупреждении тампонады сердца и выпотных перикардитов в раннем периоде после вмешательств на грудной аорте Заключение. Задняя перикардиотомия является доступным, применимым, безопасным и эффективным методом профилактики послеоперационного перикардиального выпота и тампонады сердца после вмешательств на грудной аорте. Данная манипуляция достоверно не влияет на длительность пребывания в стационаре и частоту развития послеоперационной фибрилляции предсердий в этой когорте пациентов. Задняя перикардиотомия не связана с более частой необходимостью пункции левой плевральной полости.
Грудная аорта, задняя перикардиотомия, перикардиальный выпот, тампонада сердца
Короткий адрес: https://sciup.org/142230777
IDR: 142230777 | DOI: 10.21688/1681-3472-2021-1-64-73
Текст научной статьи Эффективность задней перикардиотомии в предупреждении тампонады сердца и выпотных перикардитов в раннем периоде после вмешательств на грудной аорте
Комаров Р.Н., Катков А.И., Исмаилбаев А.М., Даначев А.О. Эффективность задней перикардиотомии в предупреждении тампонады сердца и выпотных перикардитов в раннем периоде после вмешательств на грудной аорте. Патология кровообращения и кардиохирургия. 2021;25(1):64-73. http://
Р.Н. Комаров, https://orcid. org/0000-0002-3904-6415 А.И. Катков, https://orcid. org/0000-0002-2338-089X А.М. Исмаилбаев, https://orcid. org/0000-0001-8545-3276 А.О. Даначев, https://orcid. org/0000-0001-9296-3119
Вмешательства на грудной аорте, предполагающие длительное искусственное кровообращение, пережатие аорты и обширное рассечение структур средостения, связаны с более высокой частотой выпота в перикарде и тампонады сердца по сравнению с другими операциями (до 31,6 и 15,7 % соответственно) [1]. Так, по данным N. Khan и соавт., развитие поздней тампонады сердца находится в прямой корреляции с типом операции: 1,3 % — после аортокоронарного шунтирования, 6,6 — после вмешательства на одном клапане, 4,3 — после вмешательства на нескольких клапанах, 2,5 — после коронарного шунтирования и клапанной коррекции и 9,3 — после коррекции патологии грудной аорты [2]. Таким образом, хирургия грудной аорты — независимый фактор риска послеоперационного накопления жидкости в перикарде, а тампонада сердца после таких операций значимо повышает показатели ранней послеоперационной летальности [1; 3]. Известными методами профилактики этих осложнений в кардиохирургии являются задняя перикардиотомия и пролонгированное ретрокардиальное дренирование перикарда, а основным методом лечения — перикардиоцентез. Мы предполагаем, что рутинное выполнение задней перикардиотомии может значимо повлиять на частоту развития синдрома послеоперационного перикардиального выпота и тампонады сердца после вмешательств на грудной аорте. Следует отметить, что в современной литературе представлено небольшое количество работ, посвященных оценке эффективности данного метода в хирургии грудной аорты. Таким образом, исследование о выполнении задней перикардиотомии в этой когорте больных, основанное на большом клиническом материале и включающее широкий спектр вмешательств, актуально.
Цель — оценка эффективности задней перикар-диотомии в отношении развития тампонады сердца, выпотных перикардитов и послеоперационного течения состояния больных в раннем периоде после вмешательств на грудной аорте.
Методы
В ретро- и проспективное исследование включено 100 пациентов, оперированных в кардиохирургическом отделении клиники Сеченовского университета в период с 2017 по 2020 г. Всем пациентам выполняли первичные вмешательства на грудной аорте. Пациенты женского пола — 33 % (n = 33), мужского пола — 67 % (n = 67). Возраст — 28–87 лет (в среднем 59,0 ± 41,7). Показатель индекса массы тела составлял в среднем 27,5 ± 14,3 (от 17 до 37). Показание для операции у 50 % пациентов (n = 50) — аневризма корня и восходящей аорты (с наличием или отсутствием поражения клапанов или ишемической болезни сердца), у 39 % (n = 39) — врожденный или приобретенный порок аортального клапана (с наличием или отсутствием аневризмы восходящего отдела, поражения других клапанов или ишемической болезни сердца), у 11 % (n = 11) — расслоение аорты (острое — 7 %, подострое — 2, хроническое — 2).
В структуре выполненных операций у 28 пациентов (28 %) отмечаются сочетанные вмешательства: по поводу патологии митрального клапана — 5 больных (5 %), образований левого предсердия — 2 пациента (2 %), дефекта межпредсердной патологии — 1 больной (1 %), коронарного шунтирования — 20 пациентов (20 %).
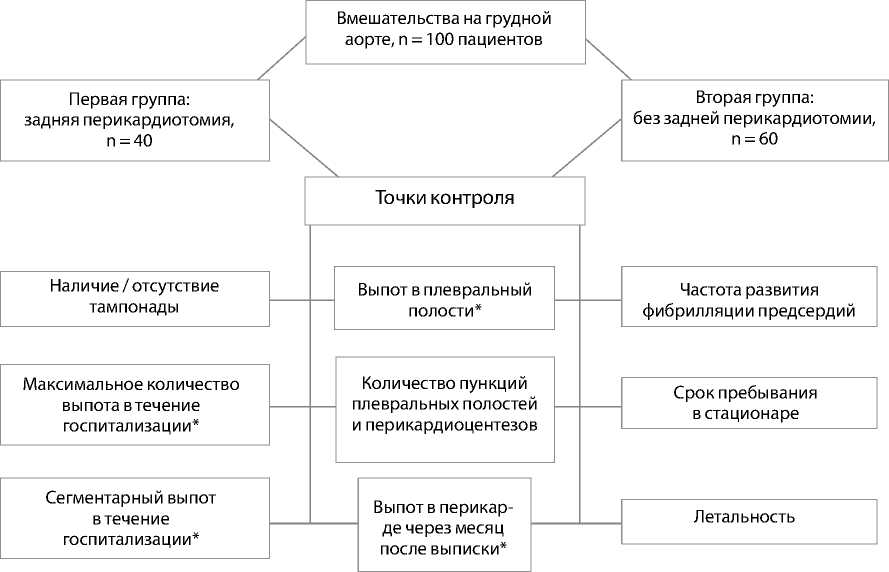
Рис. 1. Дизайн исследования
Примечание. * По результатам трансторакальной эхокардиографии.
Все исследуемые разделены на две группы: первая — 40 пациентов, которым выполнялась рутинная задняя перикардиотомия; вторая — 60 больных без задней перикардиотомии со стандартной установкой послеоперационных дренажей. Анализ первой группы проводился проспективно, второй — проспективно и ретроспективно. Оценка влияния задней перикардиотомии на выпот в перикарде, тампонаду сердца и течение раннего послеоперационного периода проводилась на основании трансторакальной эхокардиографии ежедневно в период пребывания в стационаре (за контрольную точку принято максимальное количество выпота за время наблюдения), а также через 1 мес. после выписки из стационара. Кроме того, статистической обработке подвергалась сегментарная локализация выпота — анализировалось количество жидкости перед правыми отделами сердца и за левым желудочком. Для определения эффективности задней перикардиотомии также оценивался выпот в левой плевральной полости. Первичная конечная точка — отсутствие выпота, тампонада, продолжительность дренирования и количество пункций плевральных или перикардиальных полостей. Вторичные конечные точки — ранняя послеоперационная летальность, сроки пребывания в стационаре, частота развития послеоперационной фибрилляции предсердий (рис. 1).
Следует отметить, что исследуемые группы статистически не различались в отношении показаний к оперативному вмешательству.
При анализе сопутствующей кардиальной и некардиальной патологии не выявлено статистически достоверной разницы между группами в отношении гипертонической болезни, сахарного диабета, курения, ишемической болезни сердца, острого нарушения мозгового кровообращения, фибрилляции предсердий, хронической сердечной недостаточности и инфекционных заболеваний. В первой группе отмечалось большее количество пациентов с перенесенным острым инфарктом миокарда в анамнезе (6 против 3 в первой и второй группах соответственно, р = 0,08), а во второй группе чаще встречалась легочная гипертензия (14 против 3 во второй и первой группах соответственно, р = 0,038) (табл. 1).
Табл.1. Дооперационное сравнение групп в отношении сопутствующей патологии
|
Показатель |
Первая группа, n (%) |
Вторая группа, n (%) |
р |
|
Гипертоническая болезнь |
18 (45) |
27 (45) |
1,0 |
|
Сахарный диабет |
2 (5) |
4 (6,6) |
0,73 |
|
Ишемическая болезнь сердца |
14 (35) |
17 (28,3) |
0,48 |
|
Острый инфаркт миокарда |
6 (15) |
3 (5) |
0,08 |
|
Острое нарушение мозгового кровообращения |
4 (10) |
4 (6,6) |
0,54 |
|
Фибрилляция предсердий |
8 (20) |
15 (25) |
0,56 |
|
Хроническая сердечная недостаточность |
25 (62,5) |
43 (71,6) |
0,33 |
|
Легочная гипертензия |
3 (7,5) |
14 (23,3) |
0,03 |
|
Инфекционные заболевания |
1 (2,5) |
2 (3,3) |
0,81 |
|
Курение |
24 (60) |
37 (61,6) |
0,86 |
Исследование одобрено локальным этическим комитетом Сеченовского университета (протокол № 01-21 от 22.01.2021 г.), согласие на выполнение задней перикардиотомии получено у всех пациентов первой группы.
Критерии включения в исследование: подготовка к плановой или экстренной операции по поводу патологии грудной аорты; письменное информированное согласие пациента на участие в исследовании.
Критерии исключения из исследования: минидоступ; выраженный спаечный процесс в перикарде и плевральной полости; отказ пациента от участия в исследовании.
Хирургическая техника
Методику задней перикардиотомии, примененную у 40 пациентов первой группы, впервые предложили A. Mulay и соавт. [4]. Суть метода состоит в продольном разрезе перикарда длиной 4 см, выполняемом параллельно и сзади диафрагмального нерва и простирающимся от левой нижней легочной вены до диафрагмы (рис. 2). Важным фактором является соблюдение длины разреза, которая не должна превышать 5 см, во избежание вывиха сердца. Манипуляция выполняется после восстановления сердечной деятельности на параллельном искусственном кровообращении. Протокол послеоперационного дренирования при этом включает установку дренажей в левый плевральный синус (мы устанавливали срединным доступом в подмечевидном пространстве), правый плевральный синус (при вскрытии соответствующей полости) и переднее средостение. При выполнении задней перикардиотомии установка дренажа в полость пе- рикарда не требуется. Продолжительность послеоперационного дренирования в случаях отсутствия осложнений (высокий риск кровотечения, пневмоторакс) составляет 2 сут. Протокол установки послеоперационных дренажей у пациентов второй группы соответствует общепринятым правилам (переднее средостение, полость перикарда, плевральные полости при повреждении плевры).
Статистический анализ
Статистическая обработка данных выполнялась с помощью электронных таблиц Microsoft Excel и программного обеспечения Statistic for Windows v. 7.0. Применялись методы вариационной статистики, критерий Шапиро – Уилка (определение соответствия нормальному распределению), t-критерий Стъюдента (сравнение числовых данных), критерий Манна – Уитни (сравнение непараметрических данных), критерий Фридмана и парный критерий Вилкоксона (определение различий в показателях на фоне лечения). Связь между исследуемыми параметрами изучалась при помощи корреляционного анализа с вычислением коэффициента Пирсона (r) и Спирмена (R).
Результаты
Сравнительная оценка среднего возраста (первая группа — 59,40 ± 11,75 года, вторая группа — 57,6 ± 13,5 года, р = 0,51) и антропометрических параметров (индекс массы тела: первая группа — 27,20 ± 4,65, вторая группа — 27,78 ± 4,45, р = 0,55) не показала различий между группами.
Исследуемые группы также не различались по принимаемым до операции препаратам, в том чи-
Рис. 2. Задняя перикардиотомия
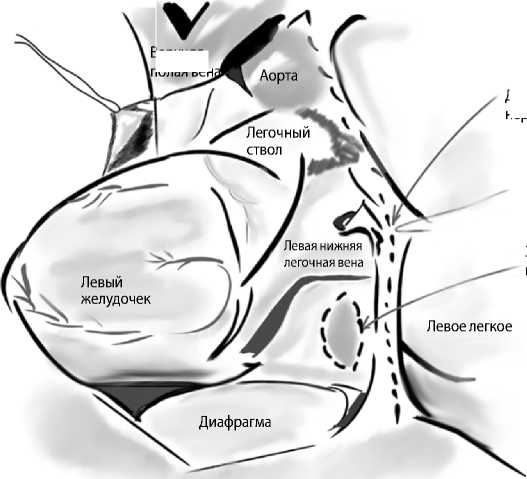
Верхняя полая вен
Задняя перикардиотомия
Диафрагмальный нерв
сле дезагрегантам и антикоагулянтам. Разницы между группами в исходных эхокардиографических, а также лабораторных показателях нет.
Структура выполненных вмешательств у пациентов, включенных в исследование: 27 пациентам (27 %) — супракоронарное протезирование восходящей аорты, 21 (21 %) — операция Дэвида, 17 (17 %) — неокуспидизация аутоперикардиальными лепестками (AVNeo), 14 (14 %) — операция Бенталла – Де Боно, 12 (12 %) — механическое протезирование аортального клапана, 8 (8 %) — протезирование дуги аорты, 1 (1 %) — протезирование дуги аорты по типу hemiarch.
При оценке вида вмешательства отмечена более высокая частота имплантации протезов во второй группе — 30 случаев против 11 в первой группе (р = 0,0207), в том числе имплантации механических протезов — 25 против 6 во второй и первой группах соответственно (р = 0,0023) (табл. 2). Таким образом, 27,5 % первой и 50 % второй группы нуждались в назначении варфарина после операции.
Следует отметить, что количество расслоений аорты, в том числе острых, между группами достоверно не различалось (4 случая в первой группе и 9 — во второй, р = 0,45).
Исследуемые группы оказались почти идентичными по продолжительности искусственного кровообращения (р = 0,39), ишемии миокарда (р = 0,42), пребывания в отделении реанимации и интенсивной терапии (1,51 ± 1,50 и 2,52 ± 5,92 дня в первой и второй группах соответственно, р = 0,79), пребывания в стационаре (19,26 ± 10,30 и 21,10 ± 11,87 дня в первой и второй группах соответственно, р = 0,21). Тем не менее у пациентов с задней перикардиотомией отмечалась незначительная тенденция к снижению продолжительности пребывания в стационаре. При анализе послеоперационных лабораторных параметров различий в показателях коагуляции крови не выявлено, однако в группе контроля в средние сроки пребывания в стационаре отмечен более выраженный лейкоцитоз (12,833 ± 5,320 против 9,87 ± 2,96 тыс. соответственно, р = 0,036), а также С-реактив-ный белок (93,10 ± 50,79 против 70,13 ± 28,50 мг/л соответственно, р = 0,0106). Послеоперационная фибрилляция предсердий развилась у 13 больных (21,6 %) второй группы и у 5 (12,5 %) — первой, однако статистически достоверной разницы нет (р = 0,465).
Оценка выпота в перикарде различной степени выраженности при наблюдении в стационаре выявила его наличие у 15 пациентов (37,5 %) первой группы и у 54 пациентов (90 %) второй группы (р = 0,0001). Следует также отметить, что во второй группе отмечалось большее число больных с жидкостью как перед правыми отделами (41 пациент (68,3 %) против 14 (35 %) во второй и первой группах соответственно, р = 0,0008), так и за
Табл.2. Распределение пациентов в зависимости от вида вмешательства
|
Показатель |
Первая группа, n (%) |
Вторая группа, n (%) |
р |
|
Протезирование восходящего отдела аорты |
31 (77,5) |
47 (78,3) |
0,9219 |
|
Экзопротез восходящего отдела аорты |
6 (15,0) |
7 (11,7) |
0,6352 |
|
Протезирование дуги |
3 (7,5) |
6 (10,0) |
0,6612 |
|
Неокуспидализация аортального клапана |
8 (20,0) |
9 (15,0) |
0,5244 |
|
Протезирование клапанов |
11 (27,5) |
30 (50,0) |
0,0207 |
|
Механическое протезирование |
6 (15,0) |
25 (41,7) |
0,0023 |
|
Биологическое протезирование |
5 (12,5) |
5 (8,3) |
0,5120 |
|
Пластика корня аорты (ксеноперикард) |
3 (7,5) |
3 (5,0) |
0,6200 |
|
Пластика (резекция) некоронарной створки |
24 (60) |
37 (61,6) |
0,86 |
|
Экстравальвулярная аннулопластика |
2 (5,0) |
2 (3,3) |
0,6890 |
|
Коронарное шунтирование |
10 (25,0) |
10 (16,7) |
0,3218 |
|
Количество шунтов |
10 (25,0) |
10 (16,7) |
0,3218 |
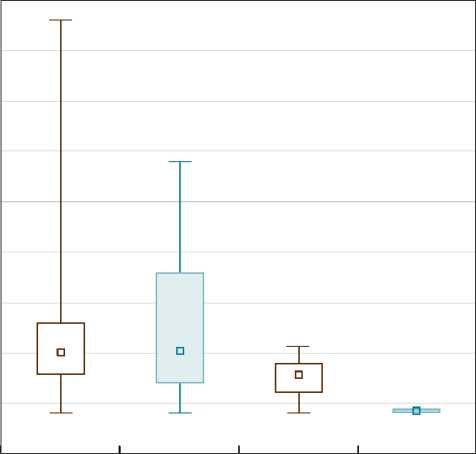
левым желудочком (35 пациентов (58,3 %) против 2 (5 %) во второй и первой группах соответственно, р = 0,0001). При анализе толщины сепарации по сегментам полости перикарда мы выявили следующие показатели: перед правыми отделами — 1,14 ± 0,64 против 0,74 ± 0,19 см во второй и первой группах соответственно (р = 0,03), за левым желудочком — 1,24 ± 0,69 против 0,42 ± 0,03 см во второй и первой группах соответственно (р = 0,02) (рис. 3).
Ранняя послеоперационная тампонада сердца развилась у 4 пациентов (6,7 %) второй группы, в первой группе данного осложнения нет (р = 0,09).
При этом 5 больным (8,3 %) второй группы понадобилось выполнение перикардиоцентеза, а в первой группе эта процедура не проводилась (р = 0,06). Кроме того, мы не выявили статистически достоверной разницы между группами в отношении частоты пункции левой плевральной полости (37,5 против 43,3 % в первой и второй группах соответственно, р = 0,56). Реторакотомия в первые двое сут. после операции выполнялась 2 пациентам (5 %) первой группы (в обоих случаях кровотечение) и 2 (3,3 %) — второй группы (один — по поводу кровотечения, второй — экстренная повторная операция
Медиана; Box: 25–75%; Whisker: мин.–макс.
Рис. 3. Сравнение групп по выраженности перикардиального выпота в различных сегментах полости перикарда
4,5
4,0
3,5
3,0
2,5
2,0
1,5
1,0
0,5
0,0
Выпот в перикарде после операции:
0 правый желудочек о левый желудочек
Вторая группа Первая группа
Рис. 4. Оценка перикардиального выпота через 1 мес. после выписки из стационара
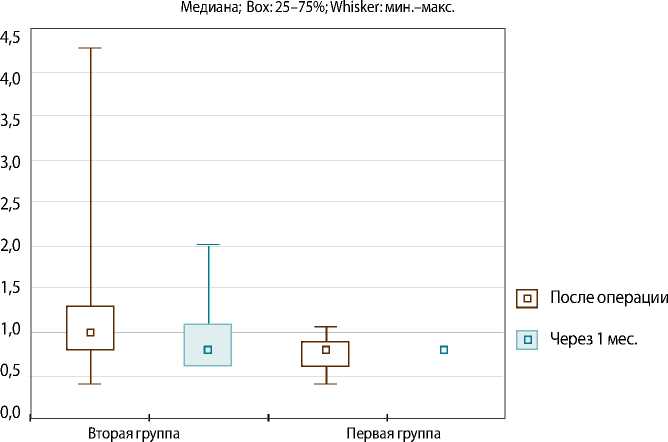
ввиду дисфункции протеза) (р = 0,68). Как отмечалось выше, всем больным выполнена трансторакальная эхокардиография через 1 мес. после выписки из стационара. По результатам эхокардиографии, выпот различной степени выраженности обнаружен у 21 пациента (35 %) во второй группе, у 1 (2,5 %) — в первой группе (p = 0,0001). Следует отметить, что сепарация во всех случаях локализовалась перед правыми отделами сердца, а выпот за левым желудочком выявлен лишь у 1 пациента группы контроля (рис. 4).
Общая летальность за весь период наблюдения составила 1,7 % во второй группе и не была связана с тампонадой сердца, среди больных первой группы летальных случаев нет.
Обсуждение
Одним из повседневных, рутинных и часто встречаемых осложнений в кардиохирургии является послеоперационный выпот в перикарде, который также определяют как постперикардиотомный синдром, протекающий часто бессимптомно и несущественно. По данным литературы, послеоперационный выпот в перикарде выявляется в 84 % случаев в проспективных исследованиях и значительно меньше — в ретроспективных [2]. В крупных исследованиях указывается на максимальную выраженность выпота в перикарде на 10-е сут. после операции с самостоятельным разрешением у 66 % пациентов и частотой поздней тампо- нады сердца не более 2,6 % [5]. Как отмечалось выше, вмешательства на грудной аорте связаны с риском возникновения поздней послеоперационной тампонады сердца (9,3 %) [2]. По другим данным, частота значительного выпота в перикарде в этой когорте достигает 35 %, а тампонады сердца — 15,7 [1]. Один из потенциальных механизмов этого явления — более высокий риск ранних послеоперационных кровотечений, приводящих к образованию сгустков в полости перикарда и средостении, что, в свою очередь, может является триггером местного воспаления [1]. Кроме того, лизирование сгустков способствует осмотическому скоплению жидкости в периграфтном пространстве [3]. Второй механизм высокой частоты тампонад при вмешательствах на грудной аорте — поздний серозный «плач» через материал синтетического протеза [6]. Третий — данные операции требуют широкого рассечения средостения с возможным повреждением локальных лимфатических путей [3].
Методы лечения постперикардиотомного синдрома и тампонады сердца достаточно известны и включают медикаментозную и немедикаментозную стратегии. Медикаментозное лечение послеоперационного выпота в перикарде аналогично терапии первичного перикардита и включает три основные группы препаратов: нестероидные противовоспалительные средства, колхицин и кортикостероиды [7]. Несмотря на то что неуправляемый (слепой) перикардиоцентез связывают с высокой частотой осложнений, разработка и внедрение эхокардиографически контролируемого, а также компьютерного томографического и флюороскопического перикардиоцентеза позволили значимо улучшить результаты данной процедуры, сделав ее безальтернативной в большинстве случаев [8–11].
В литературе представлено небольшое количество работ, демонстрирующих профилактику послеоперационного перикардиального выпота и тампонады сердца после открытых кардиохирургических вмешательств, а когорте пациентов после операций на грудной аорте посвящены единичные исследования. Так, опубликованы работы с приемлемыми результатами пролонгированного глубокого ретрокардиаль-ного дренирования полости перикарда в отношении развития этих осложнений у пациентов после вмешательств на восходящей аорте [1; 12].
Задняя перикардиотомия в современном и описанном нами виде, предложенная впервые A. Mulay и соавт., предполагает облегчение дренажа крови в плевральную полость, откуда ее можно легко эвакуировать с помощью банальной и относительно безопасной пункции [4; 13]. Данный метод рекомендован во многих нерандомизированных исследованиях и используется с целью уменьшения частоты послеоперационного перикардиального выпота и суправентрикулярной тахикардии [14]. В самом крупном метаанализе, посвященном эффективности этой манипуляции, M. Gozdek и соавт. показали, что задняя перикардиотомия связана со значительным снижением шансов тампонады сердца примерно на 90 % по сравнению со второй группой: отношение шансов 0,13, 95% доверительный интервал 0,07–0,25; p < 0,001; I2 = 0 % в модели с фиксированными эффектами [13]. Кроме того, отношение рисков и шансов смерти или остановки сердца оказались значительно ниже (на 50 %) в первой группе по сравнению со второй. В анализ раннего перикардиального выпота авторы включили 3 009 пациентов, задняя перикарди-отомия была связана с 80% снижением шансов раннего выпота: отношение шансов 0,20, 95% доверительный интервал 0,11–0,36; p < 0,001; I2 = 71 %. Жидкость в раннем периоде выявлена в 6,2 % случаев (94 / 1 516) в первой группе против 23,38 (249 / 1 493) — во второй. Еще больший эффект заднего перикардиального дренажа выявлен при анализе позднего перикардиального выпота: 5 пациентов (0,51 %) в первой группе против 121 (12,82 %) — во второй (или отношение шансов 0,05, 95% доверительный интервал 0,02–0,10; p < 0,001; I2 = 0 %). В оценку влияния задней перикар-диотомии на частоту послеоперационной фибрилляции предсердий включено 3 245 пациентов, отмечено значительное уменьшение шансов (на 58 %) в первой группе: отношение шансов 0,42, 95% доверительный интервал 0,29–0,59; p < 0,001; I2 = 66 %. Тем не менее задняя перикардиотомия увеличивала плевральный выпот на 64 % (отношение шансов 1,64, 95% доверительный интервал 1,27–2,13; p < 0,001; I2 = 1 %), составив 18,56 против 12,35 % у больных без задней пери-кардиотомии. Авторами не выявлена разница между группами в отношении продолжительности пребывания пациентов в отделении интенсивной терапии, незначительное сокращение данного показателя (на 1 день) наблюдалось при исследовании общей продолжительности госпитального периода.
Наш высокий интерес к разработке эффективных профилактических мер в отношении постперикардиотомного синдрома и тампонады сердца после вмешательств на грудной аорте объясняется профилем клиники (более 40 % в структуре операций — вмешательства на грудной аорте) и высокой частотой рассматриваемых осложнений, которые достоверно ухудшают течение раннего послеоперационного периода, увеличивают затраты на лечение и пролонгируют госпитальный период. Приемлемые результаты задней перикардиотомии после аортокоронарного шунтирования и коррекции клапанной патологии побудили нас к применению этой методики в когорте пациентов после операций на грудной аорте, более подверженных патологическому выпоту в перикарде. Исследование первой группы проведено проспективно: с конца 2019 г. мы стали выполнять заднюю пери-кардиотомию рутинно всем пациентам.
Как видно из представленного анализа, обе группы сопоставимы как по дооперационным показателям, так и видам вмешательства. Более частое использование механических протезов во второй группе (25 против 6 во второй и первой группах соответственно, р = 0,0023) и, как следствие, повышение потребности в приеме варфарина тем не менее не коррелирует с количеством перикардиальных выпотов у больных без задней перикарди-отомии (у 15 пациентов (37,5 %) в первой группе и у 54 (90 %) — в группе контроля, р = 0,0001). Анализ доказал безопасность задней перикардиотомии, ее эффективность в отношении выпота в перикарде как 3. в раннем периоде, так и через 1 мес. после выписки, а также достоверное снижение частоты послеоперационных острых тампонад и перикардиоцентезов.
Влияние этой манипуляции на продолжительность . госпитального периода (19,26 ± 10,3 и 21,1 ± 11,87 дня в первой и второй группах соответственно, р = 0,21) и частоту развития послеоперационной фибрилляции 5 предсердий (13 случаев (21,6 %) во второй группе и 5 (12,5 %) — в первой, р = 0,465) статистически доказать не удалось, однако есть небольшая положительная тенденция. Кроме того, задняя перикардиотомия значимо снизила выраженность сепарации листков 6. перикарда за левым желудочком, что имеет прямое отношение к улучшению послеоперационной гемодинамики. Следует отметить, что вопреки результатам исследования M. Gozdek и соавт., указавших на 7. увеличение частоты плевральных пункций в группе, в которой пациентам выполнялась задняя перикардио-томия, на 64 %, в нашем анализе разницы между группами в этой точке контроля не выявлено [13]. Таким 8. образом, общая частота развития послеоперационного выпота в перикарде составила 69 %, а тампонады 9. сердца — 4, что, в принципе, коррелирует с мировыми литературными данными.
Выводы
Задняя перикардиотомия является доступным, применимым, безопасным и эффективным методом профилактики послеоперационного перикардиального выпота и тампонады сердца после вмешательств на грудной аорте. Данная манипуляция достоверно не влияет на длительность пребывания в стационаре и частоту развития послеоперационной фибрилляции предсердий в этой когорте пациентов. Задняя пе-рикардиотомия не связана с более частой необходимостью пункции левой плевральной полости.
Список литературы Эффективность задней перикардиотомии в предупреждении тампонады сердца и выпотных перикардитов в раннем периоде после вмешательств на грудной аорте
- Eryilmaz S., Emiroglu O., Eyileten Z., Akar R., Yazicioglu L., Tasoz R., Kaya B., Uysalel A., Ucanok K., Corapcioglu T., Ozyurda U. Effect of posterior pericardial drainage on the incidence of pericardial effusion after ascending aortic surgery. J Thorac Cardiovasc Surg. 2006;132(1 ):27-31. PMID: 16798298. https://doi.org/10.1016/j. ¡tcvs.2006.01.049
- Khan N.K., Järvelä K.M., Loisa E.L., Sutinen J.A., Laurikka J.O., Khan J.A. Incidence, presentation and risk factors of late postoperative pericardial effusions requiring invasive treatment after cardiac surgery. Interact Cardiovasc Thorac Surg. 2017;24(6):835-840. PMID: 28329077. https://doi.org/10.1093/icvts/ivx011
- Ashikhmina E.A., Schaff H.V., Sinak L.J., Li Z., Dearani J.A., Suri R.M., Park SJ., Orszulak T.A., Sundt T.M. 3rd. Pericardial effusion after cardiac surgery: risk factors, patient profiles, and contemporary management. Ann Thorac Surg. 2010;89(1):112-118. https://doi. org/10.1016/j.athoracsur.2009.09.026
- Mulay A., Kirk A.J., Angelini G.D., Wisheart J.D., Hutter J.A. Posterior pericardiotomy reduces the incidence of supra-ventricular arrhythmias following coronary artery bypass surgery. Eur J Cardiothorac Surg. 1995;9(3):150-152. PMID: 7786532. https://doi. org/10.1016/s1010-7940(05)80063-6
- Alraies M.C., AlJaroudi W., Shabrang C., Yarmohammadi H., Klein A.L., Tamarappoo B.K. Clinical features associated with adverse events in patients with post-pericardiotomy syndrome following cardiac surgery. Am J Cardiol. 2014;114(9):1426-1430. PMID: 25306427, PMCID: PMC4316687. https://doi.org/10.1016/j. amjcard.2014.07.078
- Floerchinger B., Camboni D., Schopka S., Kolat P., Hilker M., Schmid C. Delayed cardiac tamponade after open heart surgery -is supplemental CT imaging reasonable? J Cardiothorac Surg. 2013;8:158. PMID: 23800191, PMCID: PMC3698060. https://doi. org/10.1186/1749-8090-8-158
- KhandakerM.H., Espinosa R.E., Nishimura R.A., Sinak LJ.,Hayes S.N., Melduni R.M., Oh J.K. Pericardial disease: diagnosis and management. Mayo Clin Proc. 2010;85(6):572-593. PMID: 20511488, PMCID: PMC2878263. https://doi.org/10.4065/ mcp.2010.0046
- Flint N., Siegel R.J. Echo-Guided Pericardiocentesis: When and how should it be performed? Curr Cardiol Rep. 2020;22(8):71. PMID: 32572594. https://doi.org/10.1007/s11886-020-01320-2
- Maggiolini S., Gentile G., Farina A., De Carlini C.C., Lenatti L., Meles E., Achilli F., Tempesta A., Brucato A., Imazio M. Safety, efficacy, and complications of pericardiocentesis by real-time echo-monitored procedure. Am J Cardiol. 2016;117(8): 1369-1374. PMID: 26956635. https://doi.org/10.1016/j.amjcard.2016.01.043
- Nour-Eldin N.A., Alsubhi M., Gruber-RouhT.,VoglT.J., Kaltenbach B., Soliman H.H., Hassan W.E., Abolyazid S.M., Naguib N.N. CT-guided drainage of pericardial effusion after open cardiac surgery. Cardiovasc Intervent Radiol. 2017;40(8):1223-1228. PMID: 28337701. https://doi.org/10.1007/s00270-017-1624-2
- Alp I., Ugur M., Selcuk I., Ulucan A.E., Temizkan V., Yilmaz A.T. Safety pericardiocentesis with fluoroscopy following cardiac surgery. Ann Thorac Cardiovasc Surg. 2019;25(3):158-163. PMID: 31068506, PMCID: PMC6587134. https://doi.org/10.5761/atcs.oa.18-00188
- Refat A.M., Abdelsayed A. Does the position of the drains after open heart surgery make a difference? A clinical randomized trial. Journal of the Egyptian Society of Cardio-Thoracic Surgery. 2018;26(4):281-286. https://doi.org/10.1016/j.jescts.2018.10.002
- Gozdek M., Pawliszak W., Hagner W., Zalewski P., Kowalewski J., Paparella D., Carrel T., Anisimowicz L., Kowalewski M. Systematic review and meta-analysis of randomized controlled trials assessing safety and efficacy of posterior pericardial drainage in patients undergoing heart surgery. J Thorac Cardiovasc Surg. 2017;153(4):865-875.e12. PMID: 28087110. https://doi. org/10.1016/j.jtcvs.2016.11.057
- Kaleda V.I., McCormack D.J., Shipolini A.R. Does posterior pericardiotomy reduce the incidence of atrial fibrillation after coronary artery bypass grafting surgery? Interact Cardiovasc Thorac Surg. 2012;14(4):384-389. PMID: 22235005, PMCID: PMC3309809. https://doi.org/10.1093/icvts/ivr099


