Этиология острой перипротезной инфекции суставов и результаты ее хирургического лечения
Автор: Клюшин Николай Михайлович, Ермаков Артем Михайлович, Науменко Зинаида Степановна, Абабков Юрий Владимирович, Тряпичников Александр Сергеевич, Коюшков Андрей Николаевич
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 4, 2017 года.
Бесплатный доступ
Введение. Хирургическое лечение острых типов перипротезной инфекции возможно методикой дебридмента, которая предусматривает замену лишь модульных компонентов эндопротеза при условии стабильности имплантата. Положительные исходы при использовании данной методики в острую фазу инфекции составляют 85-100 %, в хроническую - 0-50 %. Это объясняется способностью бактерий формировать биопленки на металлических и полиэтиленовых поверхностях имплантатов. Материалы и методы. Проведен анализ результатов лечения 35 больных с острой перипротезной инфекцией тазобедренного и коленного суставов, которым был выполнен дебридмент сустава с заменой модульных компонентов эндопротеза. При этом удаленные элементы эндопротезов исследовались на наличие биопленки и патогенных микроорганизмов в ее составе. Результаты. Лабораторными методами исследования было установлено, что у всех пациентов со сроками манифестации перипротезной инфекции более 2 недель обнаружены необратимые формы биопленки на поверхности удаленных компонентов эндопротезов. Вместе с тем, лишь 10 (66,7 %) больным с патологией коленного сустава удалось подавить инфекционный процесс и 11 (55 %) пациентам - с нагноением в области тазобедренного сустава. Дискуссия. Основной причиной острого послеоперационного и гематогенного инфицирования суставов является изолированная грамположительная микрофлора, которая наблюдается более чем в 50 % случаев. Наличие необратимой формы биопленки на поверхности удаленных элементов эндопротеза у всех пациентов со сроками манифестации перипротезной инфекции более 2 недель объясняется высоким уровенем рецидива гнойного процесса, который достигает 33,3 % после дебридмента коленного и 45 % после дебридмента тазобедренного сустава. Заключение. Вероятно, стоит пересмотреть показания для методики дебридмента, которая не предусматривает замену всех элементов эндопротеза, акцентируя внимание на ограничении ее использования при сроках манифестации инфекции более 2 недель, однако данное предположение требует дальнейшего исследования.
Эндопротезирование, коленный сустав, тазобедренный сустав, перипротезная инфекция, биопленка, микрофлора
Короткий адрес: https://sciup.org/142213586
IDR: 142213586 | УДК: 616.728-089.28-77-022.7-06-008.87 | DOI: 10.18019/1028-4427-2017-23-4-417-422
Текст научной статьи Этиология острой перипротезной инфекции суставов и результаты ее хирургического лечения
Общепринятые классификации перипротезной инфекции предусматривают дифференцировку типов инфекции по виду контаминации операционной раны и временным срокам после протезирования сустава, согласно которых острая послеоперационная инфекция возникает в течение первых месяцев после эндопротезирования сустава, при этом острая гематогенная инфекция – не ранее года [1, 2, 3, 4]. Лечение таких типов инфекции возможно методикой дебридмента, которая предусматривает замену лишь модульных компонентов эндопротеза при условии стабильности имплантата [5, 6]. Положительные исходы при использования данной методики в острую фазу инфекции составляют 85–100 %, в хроническую – 0–50 % [2, 5, 6–11]. Это объясняется способностью бактерий формировать биопленки на металлических и полиэтиленовых поверхностях компонентов эндопротезов. Считается, что на начальных этапах биопленкообразования адгезия является обратимой, пока не сформирована трехмерная структура биопленки с наличием гликокаликса и резистентных штаммов микроорганизмов [11, 12, 13, 14]. К сожалению, до настоящего времени в литературе отсутствуют достоверные данные о сроках течения этого процесса, что не позволяет сделать обоснован-
ный вывод о степени контаминации эндопротеза и, соответственно, о возможности дальнейшего использования или необходимости его замены.
Цель исследования . Проанализировать этиологию острой перипротезной инфекции суставов и оценить эффективность ее хирургического лечения.
МАТЕРИАЛЫ И МЕТОДЫ
Проведен анализ результатов лечения 35 больных со сроками продолжительности инфекционного процесса от 2 до 4 недель (средний срок 3,77 ± 0,49 недели), которые проходили стационарное лечение в центре Илизарова по поводу перипротезной инфекции с 2004 по 2016 год. При этом у 20 больных наблюдалась патология тазобедренного сустава и у 15 пациентов – коленного сустава.
Диагностические мероприятия проводили согласно рекомендациям Proceedings of the International Consensus Meeting on Periprosthetic Joint Infection, после чего инфекцию классифицировали согласно D.T. Tsukayama. Так, 30 (85,7 %) пациентов были с наличием острой послеоперационной и 5 (14,3 %) – с наличием острой гематогенной инфекции.
Всем пациентам был выполнен дебридмент сустава с заменой модульных компонентов эндопротеза и курс этиотропной терапии в течение 6 недель. Во время выполнения хирургического вмешательства осуществлялся забор инфицированных периартикулярных тканей, а также удаленных элементов эндопротеза для идентификации вида возбудителя и наличия биопленки на поверхности имплантов. Вместе с тем проводили исследование на степень интенсивности биопленкоо-бразования выявленных штаммов бактерий.
Прослежены результаты лечения всех 35 больных в сроки от 1 до 12 лет, средний период наблюдения составил 6,5 ± 3,6 года. Статистическая обработка проводилась с помощью программы “Microsoft Excel”.
Для выделения аэробных и факультативно-анаэробных бактерий использовали следующие питательные среды: агар с содержанием 5 % крови; желточно-солевой агар; среду Левина; среду Сабуро. Посевы инкубировали при температуре 37 °С в течение 24–48 часов. Для определения степени обсемененности посев делили на секторы пластинки питательной среды в чашке Петри, после инкубирования подсчитывали количество колоний каждого типа в секторах, результат выражали через десятичный логарифм величины выросших колоний (КОЕ/мл).
Родовую и видовую идентификацию выделенных бактериальных культур проводили как традиционным методом (на основании изучения их тинкториаль-ных, культуральных и биохимических свойств), так и при помощи бактериологических анализаторов ATB Expression (“BioMerieux”, Франция) и «Walk Away 40 Plus» ("Siemens", США) с использованием соответствующих микротест-систем.
Для изучения и выявления способности к био-пленокообразованию штаммами различных видов условно-патогенных микроорганизмов была применена методика получения биопленок в 96-луночных пластиковых планшетах для иммуноферментного анализа. Результаты учитывали на фотометре при длине волны 630 нм (EL 808, BioTek instruments inc., USA). Биопленки, образованные на дне лунок исследуемыми микроорганизмами, многократно промывали фосфатным буфером для удаления планктонных клеток, окрашивали генцианвиолетом и повторно промывали, краситель экстрагировали 96 % этанолом. Уровень биопленкоо-бразования определяли посредством измерения оптической плотности конечного спиртового раствора при длине волны 630 нм. Принимали, что интенсивность окрашивания содержимого лунок соответствует степени пленкообразования. Для визуализации биопленок их выращивали на поверхности покровных стекол в чашках Петри с последующей фиксацией и окрашиванием. Результаты оценивали с использованием светового микроскопа.
Все исследования проведены в соответствии этическим стандартам Хельсинкской декларации Всемирной медицинской ассоциации «Этические принципы проведения научных медицинских исследований с участием человека» с поправками 2000 г. и «Правилами клинической практики в Российской Федерации», утвержденными Приказом Минздрава РФ от 19.06.2003 г. № 266. Пациенты подписали информированное согласие на публикацию данных, полученных в результате исследований, без идентификации личностей.
РЕЗУЛЬТАТЫ
После тщательного предоперационного планирования известными способами осуществлялся хирургический доступ к инфицированному суставу, с помощью ревизионного инструментария бережно удаляли модульные компоненты эндопротеза, которые в стерильных контейнерах отправляли для микробиологического исследования. Вслед за этим проводилась радикальная обработка гнойно-воспалительного очага с ирригацией тканей и последующей имплантацией модульных компонентов эндопротеза. Данная методика иллюстрируется следующими клиническими примерами.
Больной С., 46 лет, с острой послеоперационной перипротезной инфекцией тазобедренного сустава (рис. 1). Рентгенологически: дефицит костной ткани бедра 1 типа и структур вертлужной впадины 1 типа по Paprosky. Функциональное состояние по HHS 59 баллов. Причиной инфицирования являлась Pseudomonas aeruginosa.
В нашей клинике выполнен дебридмент сустава с заменой модульных компонентов. Воспалительный процесс купирован (ремиссия 2 года), функциональное состояние по HHS 85 баллов.
Следующий клинический пример: больная М., 80 лет, с острой гематогенной перипротезной инфекцией коленного сустава (рис. 2). Рентгенологически: дефицит костной ткани бедра F2B типа и большеберцовой кости T2B типа по AORI. Функциональное состояние по KSS 74 балла. Причиной нагноения являлся Streptococcus pneumoniae .
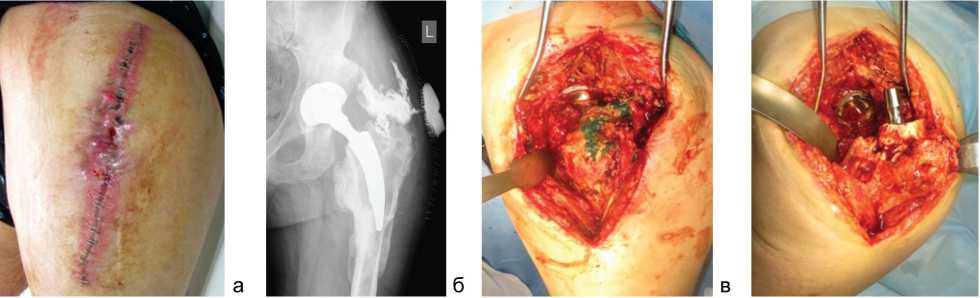
Рис. 1. Рентгенограммы тазобедренного сустава пациента С. и отдельные этапы методики де-бридмента: а – местный статус при поступлении; б – фистуло-грамма сустава; в – состояние тканей сустава до выполнения дебридмента; г – состояние тканей сустава после дебрид-мента; д – вправление головки эндопротеза; е, ж – рентгенограммы тазобедренного сустава через год после операции
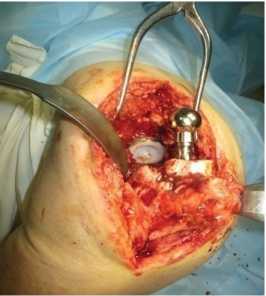
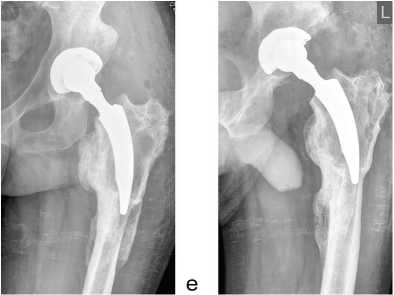
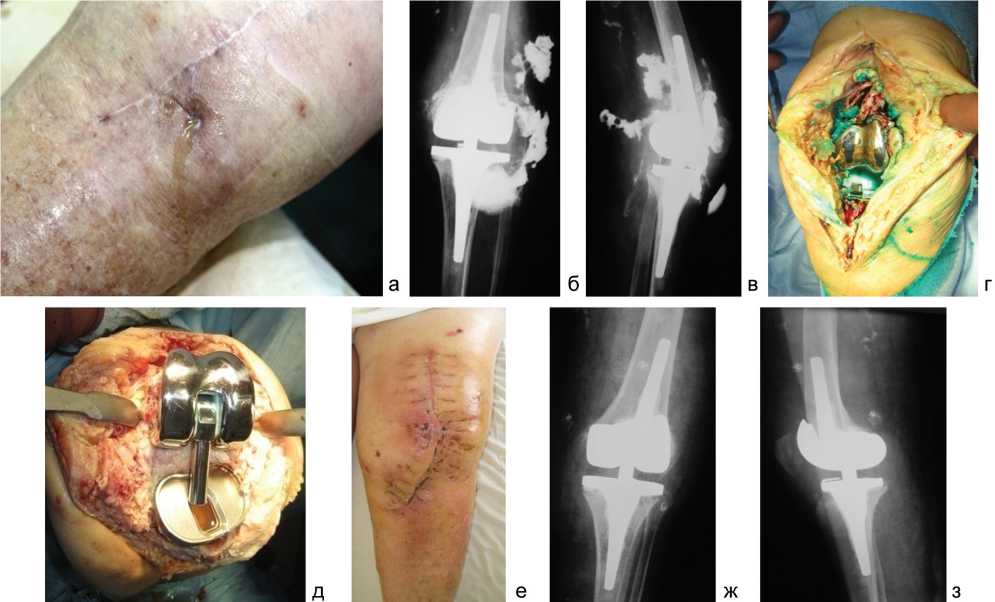
Рис. 2. Рентгенограммы коленного сустава пациентки М. и отдельные этапы методики дебридмента: а – местный статус при поступлении; б, в – фистулограммы сустава; г – состояние тканей сустава до выполнения дебридмента; д – вид тканей сустава после выполнения дебридмента; е – местный статус после операции; ж, з – рентгенограммы коленного сустава после операции
Произведен дебридмент сустава с заменой полиэтиленового вкладыша. Гнойный процесс ликвидирован без удаления эндопротеза (ремиссия 5 лет). Функциональное состояние по KSS 76 баллов.
По клиническим показаниям проведено микробиологическое исследование биоматериала 35 больных, у 33 из них выявлен рост бактерий и у двух пациентов с перипротезной инфекцией коленного сустава роста бактерий не обнаружено (рис. 3).
Из представленных данных следует, что основной причиной острого послеоперационного и гематогенного инфицирования суставов является изолированная грам-положительная микрофлора, которая наблюдается более чем в 50 % случаев. При этом отмечается значительный уровень наличия полимикробной инфекции (26,7 % – коленный сустав, 35 % – тазобедренный сустав).
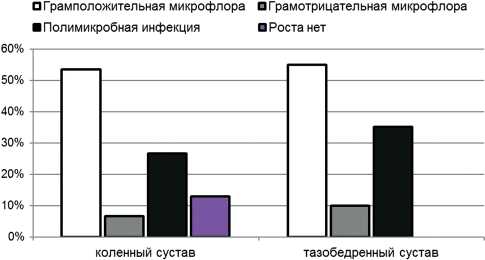
Рис. 3. Микробиологические данные интраоперационного исследования у больных с острой перипротезной инфекцией
Лабораторными методами исследования было установлено, что у всех пациентов со сроками манифестации перипротезной инфекции более двух недель обнаружены необратимые формы биопленки на поверхности удаленных компонентов эндопротезов. При этом все выделенные штаммы микроорганизмов были способны к образованию биопленки с различной степенью интенсивности (таблица 1).
Наибольшим патогенным потенциалом среди грамотрицательных бактерий обладали штаммы
P. aeruginosa , среди штаммов грамположительных бактерий – S. epidermidis .
Все вышеперечисленное негативно сказывалось на степени подавления гнойно-воспалительного процесса. Оценка результатов лечения больных с перипротез-ной инфекцией проводилась согласно международного многопрофильного соглашения Delphi. Результаты лечения представлены в таблице 2.
Из анализа имеющихся данных следует, что у 10 (из 15) больных с патологией коленного сустава удалось купировать инфекционный процесс. При этом двум больным с рецидивом гнойного процесса успешно выполнен повторный дебридмент, двум пациентам – двухэтапная ревизия и одному больному – артродез по технологии Илизарова.
В свою очередь, у 11 (из 20) больных был достигнут контроль острой перипротезной инфекции в области тазобедренного сустава, пяти пациентам с рецидивом гнойно-воспалительного процесса осуществили двухэтапное ревизионное эндопротезирование, двум – повторный дебридмент, одному больному – резекционную артропластику, и еще один пациент отказался от замены эндопротеза.
Таблица 1
Штаммы микроорганизмов, выявленные у больных с острой перипротезной инфекцией после эндопротезирования тазобедренного и коленного суставов
|
Семейства бактерий |
Род и вид бактерий |
Абс. число |
% к общему количеству |
|
Staphylococcaceae |
MRSA, MRSE, MRSH, MRSC |
10 |
61 |
|
S. aureus |
8 |
||
|
S. epidermidis |
5 |
||
|
S. saprophyticus |
3 |
||
|
S. hominis |
1 |
||
|
S. haemolyticus |
1 |
||
|
Enterococcaceae |
Enterococcus faecalis |
7 |
15 |
|
Streptococcaceae |
1 |
2 |
|
|
Corynebacteriaceae |
2 |
4 |
|
|
Enterobacteriaceae |
Enterobacter cloacae |
2 |
12 |
|
Proteus mirabilis БЛРС |
1 |
||
|
Enterobacter cloacae БЛРС |
2 |
||
|
Pseudomonadaceae |
Pseudomonas aeruginosa |
2 |
4 |
|
Moraxellaceae |
Acinetobacter baumannii |
1 |
2 |
|
ВСЕГО |
46 |
100 |
|
Таблица 2
Результаты лечения больных с перипротезной инфекцией после эндопротезирования тазобедренного и коленного суставов
|
Локализация инфекции |
Количество больных |
Рецидив инфекции |
Купирование инфекции |
|
коленный сустав |
15 |
5 (33,3 %) |
10 (66,7 %) |
|
тазобедренный сустав |
20 |
9 (45 %) |
11 (55 %) |
|
ВСЕГО |
35 |
14 (40 %) |
21 (60 %) |
ОБСУЖДЕНИЕ
Успех в лечении больных с острой перипротезной инфекцией методикой дебридмента сустава с заменой модульных компонентов, по данным различных авторов, варьирует от 33,3 до 77 % случаев. Данные представлены в таблице 3.
Из анализа таблицы следует, что при использовании вышеуказанной методики лечения сохраняется достаточно высокий уровень неудовлетворительных результатов, включая рецидив гнойно-воспалительного процесса, который наблюдается в 23 – 66,7 % случаев.
Это обусловлено длительным течением инфекционного процесса, наличием полимикробной инфекции и способностью бактерий формировать на поверхности имплантов биопленки [15].
Общеизвестно, что необратимая форма биопленки повышает устойчивость микроорганизмов в ее составе к воздействию противомикробных и антисептических препаратов. В трехмерную структуру необратимой формы биопленки входят экзополисахариды, синтез которых обеспечивают бактерии. В случаях полими- кробных ассоциаций в составе биоплеки экзометаболиты одного микроорганизма используются для поддержания роста и развития другого, что придает устойчивость биопленке при воздействии на неё внешних факторов [16, 17].
Как и в зарубежных клиниках, исследуемые нами пациенты имели довольно продолжительные сроки инфекционного процесса (3,77 ± 0,49 недели), необратимую форму биопленки на удаленных имплантатах и значительный уровень полимикробной инфекции (26,7 и 35 % коленного и тазобедренного суставов соответственно). На наш взгляд, именно эти факторы стали причиной развития рецидива гнойного процесса, который наблюдался в 40 % случаев.
Таблица 3
Сводные данные эффективности использования методики дебридмента при лечении больных с острой перипротезной инфекцией суставов
|
Авторы |
Количество наблюдений |
Срок наблюдения |
Рецидив инфекции |
Купирование инфекции |
|
Chiu F.Y., 2007 [7] |
20 |
3 года |
40 % |
60 % |
|
Choong P.F., 2007 [8] |
147 |
1,5 года |
24 % |
76 % |
|
Gardner J., 2011 [5] |
44 |
5 лет |
43 % |
57 % |
|
Siddiqui M.M., 2012 [9] |
12 |
2 года |
66,7 % |
33,3 % |
|
Westberg M., 2012 [10] |
38 |
4 года |
29 % |
71 % |
|
Sukeik M., 2012 |
26 |
6,6 лет |
23 % |
77 % |
|
Центр Илизарова |
35 |
6,5 лет |
40 % |
60 % |
ЗАКЛЮЧЕНИЕ
Основной причиной острого послеоперационного и гематогенного инфицирования суставов является изолированная грамположительная микрофлора, которая наблюдается более чем в 50 % случаев. Одновременно с этим отмечается значительный уровень наличия по-лимикробной инфекции (26,7 % – коленный сустав, 35 % – тазобедренный сустав). Лабораторными методами исследования было установлено наличие необратимой формы биопленки на поверхности удаленных элементов эндопротеза у всех пациентов со сроками ма- нифестации перипротезной инфекции более 2 недель, что объясняет высокий уровень рецидива гнойного процесса, который достигает 33,3 % после дебридмен-та коленного и 45 % после дебридмента тазобедренного сустава. Вероятно, стоит пересмотреть показания для методики дебридмента, которая не предусматривает замену всех элементов эндопротеза, акцентируя внимание на ограничении ее использования при сроках манифестации инфекции более 2 недель, однако данное предположение требует дальнейшего исследования.
Список литературы Этиология острой перипротезной инфекции суставов и результаты ее хирургического лечения
- Deep wound sepsis following total hip arthroplasty/R.H. Fitzgerald Jr., D.R. Nolan, D.M. Ilstrup, R.E. van Scoy, J.A. Washington 2nd, M.B. Coventry//J. Bone Joint Surg. Am. 1977. Vol. 59, No 7. P. 847-855.
- Masterson E.L., Masri B.A., Duncan C.P. Treatment of infection at the site of total hip replacement//Instr. Course Lect. 1998. Vol. 47. P. 297-306.
- Tsukayama D.T., Estrada R., Gustilo R.B. Infection after total hip arthroplasty. A study of the treatment of one hundred and six infections//J. Bone Joint Surg. Am. 1996. Vol. 78, No 4. P. 512-523.
- Zimmerli W., Trampuz A., Ochsner P.E. Prosthetic-joint infections//N. Engl. J. Med. 2004. Vol. 351, No 16. P. 1645-1654.
- Gardner J., Gioe T.J., Tatman P. Can this prosthesis be saved?: implant salvage attempts in infected primary TKA//Clin. Orthop. Relat. Res. 2011. Vol. 469, No 4. P. 970-976 DOI: 10.1007/s11999-010-1417-2
- The treatment of periprosthetic infections/C.H. Lohmann, M. Fürst, O. Niggemeyer, W. Rüther//Z. Rheumatol. 2007. Vol. 66, No 1. P. 28-33 DOI: 10.1007/s00393-006-0141-5
- Chiu F.Y., Chen C.M. Surgical débridement and parenteral antibiotics in infected revision total knee arthroplasty//Clin. Orthop. Relat. Res. 2007. Vol. 461. P. 130-135 DOI: 10.1097/BLO.0b013e318063e7f3
- Risk factors associated with acute hip prosthetic joint infections and outcome of treatment with a rifampin-based regimen/P.F. Choong, M.M. Dowsey, D. Carr, J. Daffy, P. Stanley//Acta Orthop. 2007. Vol. 78, No 6. P. 755-765 DOI: 10.1080/17453670710014527
- Two-year outcome of early deep MRSA infections after primary total knee arthroplasty: a joint registry review/M.M. Siddiqui, N.N. Lo, S. Ab Rahman, P.L. Chin, S.L. Chia, S.J. Yeo//J. Arthroplasty. 2013. Vol. 28, No 1. P. 44-48 DOI: 10.1016/j.arth.2012.04.007
- Westberg M., Grøgaard B., Snorrason F. Early prosthetic joint infections treated with debridement and implant retention: 38 primary hip arthroplasties prospectively recorded and followed for median 4 years//Acta Orthop. 2012. Vol. 83, No 3. P. 227-232 DOI: 10.3109/17453674.2012.678801
- Human leukocytes adhere to, penetrate, and respond to Staphylococcus aureus biofilms/J.G. Leid, M.E. Shirtliff, J.W. Costerton, P. Stoodley//Infect. Immun. 2002. Vol. 70, No 11. P. 6339-6345.
- Способность к формированию биопленок у клинических штаммов S.aureus и S.epidermidis -ведущих возбудителей ортопедической имплант-ассоциированной инфекции/С.А. Божкова, М.В. Краснова, Е.М. Полякова, А.Н. Рукина, В.В. Шабанова//Клин. микробиол. антимикроб. химиотер. 2014. Т. 16, № 2. С. 149-156.
- Davey M.E., O'toole G.A. Microbial biofilms: from ecology to molecular genetics//Microbiol. Mol. Biol. Rev. 2000. Vol. 64, No 4. P. 847-867.
- Dunne W.M. Jr. Bacterial adhesion: seen any good biofilms lately?//Clin. Microbiol. Rev. 2002. Vol. 15, No 2. P. 155-166.
- Retention treatment after periprosthetic total hip arthroplasty infection/H.R. Choi, F. von Knoch, A.O. Kandil, D. Zurakowski, S. Moore, H. Malchau//Int. Orthop. 2012. Vol. 36, No 4. Р. 723-729 DOI: 10.1007/s00264-011-1324-5
- From in vitro to in vivo models of bacterial biofilm-related infections/D. Lebeaux, A. Chauhan, O. Rendueles, C. Beloin//Pathogens. 2013. Vol. 2, No 2. P. 288-356 DOI: 10.3390/pathogens2020288
- Biofilm formation by clinical isolates and the implications in chronic infections/C.J. Sanchez Jr., K. Mende, M.L. Beckius, K.S. Akers, D.R. Romano, J.C. Wenke, C.K. Murray//BMC Infect. Dis. 2013. Vol. 13. P. 47 DOI: 10.1186/1471-2334-13-47


