К вопросу о прогнозировании формирования крупного плода у женщин с ожирением
Автор: Савельева И.В., Бухарова Е.А., Широкова О.В., Носова Н.В.
Журнал: Сибирский журнал клинической и экспериментальной медицины @cardiotomsk
Рубрика: Клинические исследования
Статья в выпуске: 4 т.35, 2020 года.
Бесплатный доступ
Цель исследования: определить риск формирования макросомии у беременных в зависимости от массы тела.Материал и методы. В исследование включены 754 пациентки. Все пациентки были разделены на 3 группы. В I группу были включены 262 пациентки с ожирением в возрасте 30 (27; 34) лет, средний индекс массы тела (ИМТ) - 33,1 (31,4; 35,9) кг/м2 , II группу составили 260 пациенток с избыточной массой тела в возрасте 29 (25; 33) лет, средний ИМТ - 27,5 (26,4; 28,7) кг/м2 . В III группу (контрольную) вошли 232 пациентки с нормальной массой тела в возрасте 28 (25; 31,5) лет, средний ИМТ - 22,6 (21,0; 23,8) кг/м2 . У всех пациенток оценивались антропометрические данные, проводились общеклинические и лабораторные исследования.Результаты. На основе результатов, полученных при проведении логистической регрессии непрерывных признаков, построена прогностическая модель рождения крупного плода с вероятностью до 70,3%.
Ожирение, избыточная масса тела, гестационный сахарный диабет, крупный плод, липидный обмен
Короткий адрес: https://sciup.org/149126212
IDR: 149126212 | УДК: 616-056.257-055.2-06:618.291-07]-037:004.942 | DOI: 10.29001/2073-8552-2020-35-4-65-70
Текст научной статьи К вопросу о прогнозировании формирования крупного плода у женщин с ожирением
В настоящее время избыточный вес и ожирение достигли масштабов пандемии. Ожирением страдают свыше 650 млн жителей Земли (11% мужчин и 15% женщин). По прогнозу Всемирной организации здравоохранения, в ближайшее время численность людей с ожирением может увеличиться на 40% [1–5].
Частота осложнений беременности и родов у женщин с избыточной массой тела и ожирением не снижается и колеблется от 32,1 до 83%. По данным литературы, беременные с ожирением составляют группу риска по развитию преэклампсии, массивных акушерских кровотечений, плацентарной недостаточности, формированию макросомии и связанных с этим интранатальных осложнений (тазовая диспропорция, акушерский травматизм для матери и плода и пр.) [5–10]. Вероятность рождения крупного плода зависит от многих факторов, в связи с чем дальнейшее изучение проблемы избыточного веса и ожирения у беременных является чрезвычайно актуальным [11, 12].
Цель исследования: определить риск формирования макросомии у беременных в зависимости от массы тела.
Материал и методы
В исследование были включены 754 пациентки. Все пациентки были разделены на 3 группы: I группу составили 260 пациенток с ожирением в возрасте 30 (27; 34) лет, у которых средний индекс массы тела (ИМТ) был 33,1 (31,4; 35,9) кг/м2; во II группу вошли 262 пациентки с избыточной массой тела в возрасте 29 (25; 33) лет, у которых средний ИМТ равнялся 27,5 (26,4; 28,7) кг/м2. Третью группу составили 232 пациентки с нормальной массой тела в возрасте 28 (25; 31,5) лет, у которых средний ИМТ был 22,6 (21,0; 23,8) кг/м2.
Всем пациенткам проводили оценку антропометрических данных, определение ИМТ, который рассчитывали по формуле:
ИМТ =
вес (кг) рост (м2 )
окружности талии (ОТ), проводили общеклинические и лабораторные методы исследования: измерение уровня артериального систолического (САД) и диастолического (ДАД) давления. Уровни холестерина (ХС), триглицеридов (ТГ), липопротеидов низкой плотности (ЛПНП), высокой плотности (ЛПВП), глюкозы плазмы крови, креатинина, мочевой кислоты определяли биохимическими методами.
Критерии включения в исследование: избыточная масса тела и ожирение (ИМТ ≥ 25 кг/м2), отсутствие декомпенсации экстрагенитальных заболеваний, согласие на участие в исследовании.
Критерии включения в контрольную группу: нормальная масса тела (ИМТ – 20–25 кг/м2), отсутствие декомпенсации экстрагенитальных заболеваний, согласие на участие в исследовании.
Критерии исключения: многоплодная и резус-кон-фликтная беременность, декомпенсация экстрагениталь-ных заболеваний, отказ от участия в исследовании.
Статистический анализ выполняли с использованием программного пакета STATISTICA 10.0 Rus. Уровень значимости принят как р < 0,05. При нормальном распределении данных определяли среднее значение со стандартным отклонением, для оценки различий в группах применяли методы параметрической статистики (дисперсионный анализ) для сравнения данных в нескольких группах. При отсутствии нормального распределения данных определяли медиану ( Me ) и интерквартильный интервал (25%; 75%). Для оценки различий в группах использовали методы непараметрической статистики (тест Краскела – Уоллиса). Для расчета статистической значимости качественных различий применяли хи-квадрат критерий ( χ 2) для черырехпольной таблицы частот (уровень значимости различий при р < 0,05). При построении модели логистической регрессии для прогнозирования вероятности рождения крупного плода использовали метод отношения шансов (ОШкор) и ROC-кривая к модели логит-регрессии.
Результаты
При проведении исследования осложнения в родах наблюдались у 689 (91,4%) пациенток. Наиболее частым осложнением было преждевременное излитие околоплодных вод (52% – у женщин с ожирением, 28,6% – у женщин с избыточной массой тела, 19,4% – у женщин с нормальной массой тела). Оперативное родоразреше-ние путем операции кесарева сечения чаще проводилось у пациенток с ожирением (47,3 против 35,8 и 16,9% соответственно; χ2 = 6,4; р = 0,012). При этом основным показанием для операции кесарева сечения являлось клиническое несоответствие (в связи с макросомией), выявленное у 38 рожениц с ожирением (14,5%; χ2 = 36,7; р = 0,0002) против 12 (4,6%; χ2 = 10,9; р = 0,0002) женщин с избыточной массой тела. У женщин с нормальной массой тела данная патология не была зарегистрирована. Частота родоразрешения путем вакуум-экстракции плода в I группе составила 1,1%, во II группе – 0,77%, в III группе – 1,7% соответственно. Слабость родовой деятельности отмечена в I группе – в 3,8%, во II группе – в 3,4%, в III группе – в 2,1% случаев (χ2 = 1,2; р = 0,241). Гипоксия плода была зафиксирована у 40 (15,3%) пациенток с ожирением, 33 (12,6%) женщин с избыточной массой тела, 39 (16,8%) женщин с нормальной массой тела. На основании полученных данных необходимо отметить, что у женщин с ожирением частота преэклампсии была выше: 3,5 против 1,1% – у женщин с избыточной массой тела и 0,43% – с нормальной массой тела соответственно (χ2 = 5,7; G = 0,60; р = 0,0002), рисунок 1.
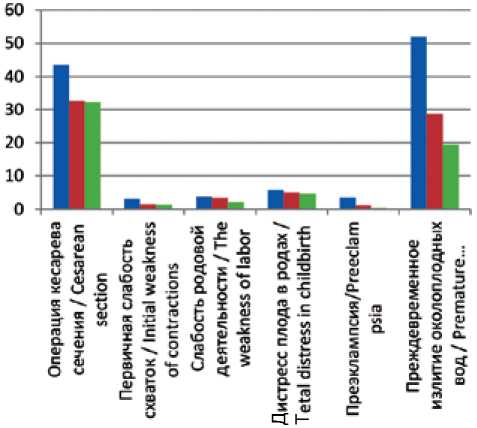
■ i группа ■ ii группа ■ iii группа
Рис. 1. Осложнения в родах
Fig. 1. Complications during childbirth
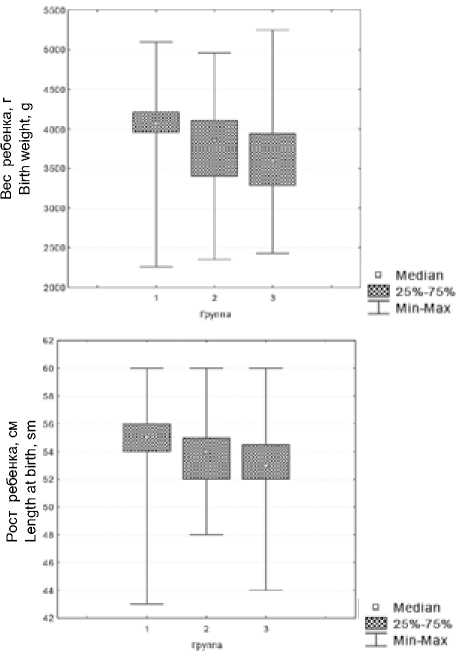
Рис. 2. Антропометрические параметры новорожденных
Fig. 2. Anthropometric parameters of newborns
Дисперсионный анализ антропометрических показателей новорожденных выявил статистически значимые различия в исследуемых группах по весу ( Н = 88,4; р = 0,00001) и росту ( Н = 73,1; р = 0,00001), (см. рис. 1). Вес детей женщин с ожирением был на 11,4% больше в I группе, чем во II ( р = 0,00001) и на 6,4% больше в сравнении с III группой ( р = 0,00001), рисунок 2. Рост детей женщин с ожирением был на 3,6% больше, чем во II группе ( р = 0,000001) и на 1,9% в сравнении с III группой ( р = 0,000001).
При анализе состояния детей при рождении выявлено, что среди живых новорожденных от матерей I группы доношенными были 396 (87,4%), недоношенными – 43 (9,5%), переношенными – 14 (3,1%) детей. Недоношенность обусловлена в 9 (2%) случаях преждевременными родами у пациенток I группы, также 34 (7,5%) беременных I группы были родоразрешены досрочно в связи с тяжестью преэклампсии – в 10 (2,2%) случаях отмечалась тяжелая преэклампсия, в 24 (5,3%) – преэклампсия средней тяжести. В группе сравнения все новорожденные родились в срок, различия статистически значимы: χ 2= 10,6; р < 0,05.
Уровень глюкозы в крови беременных колебался от 3,2 до 6,8 ммоль/л (в среднем – 4,55 ± 0,63 ммоль/л). Уровень глюкозы более 4,7 ммоль/л выявлен у 312 пациенток (41,4%). Не установлено различий в уровне глюкозы у женщин в группах ( Н = 1,22; р = 0,54) и его зависимости от ИМТ (R = 0,05; р = 0,14), веса до беременности ( R = 0,054; р = 0,29), общей прибавки веса ( R = 0,012; р = 0,75), веса перед родами ( R = 0,045; р = 0,22). Вес детей у женщин с гестационным сахарным диабетом и без него статистически значимо не отличался (р = 0,86).
Уровень глюкозы в крови у женщин, родивших крупного ребенка, соответствовал уровню глюкозы, регистрируемой у женщин, дети которых имели среднестатистические антропометрические параметры (рис. 3).
На основании полученных результатов мы предположили, что имея данные об ИМТ женщины до беременности и уровне глюкозы в крови во время беременности, можно более точно спрогнозировать рождение крупного ребенка и определить тактику ведения родов.
ROC-анализ с построением ROC-кривых и анализом площади под кривыми (AUC) подтвердил существование возможности прогноза рождения крупного ребенка по данным уровня ИМТ до беременности и наличия повышения уровня глюкозы в крови во время беременности, однако было установлено, что наиболее ценным предиктором из указанных двух параметров является ИМТ женщины до беременности (табл. 1, рис. 4).
На основании данных таблицы 1 можно утверждать, что при ИМТ более 25 и уровне глюкозы в крови более 4,5 ммоль/л существует высокая вероятность рождения крупного плода.
Разделив исходы на два возможных (бинарный признак): рождение крупного плода и рождение плода со среднестатистическими антропометрическими параметрами для составления прогноза, нами была использована бинарная логистическая регрессия.
На основе результатов логистической регрессии непрерывных признаков была построена прогностическая модель вероятности рождения крупного плода (табл. 2).
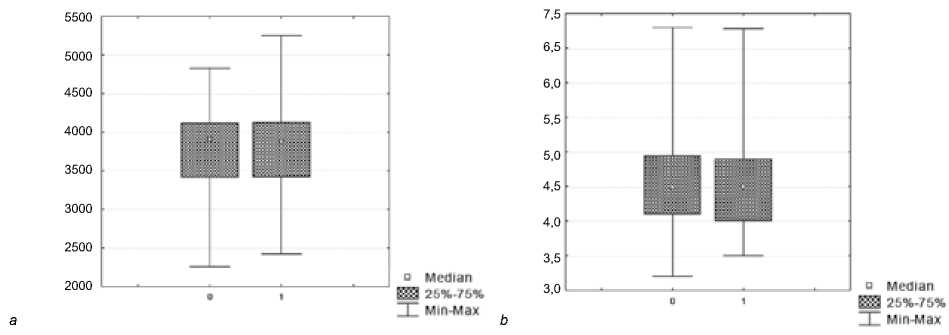
Рис. 3. Вес (г) новорожденного ребенка (ОY) у женщин с нормальным (0) и повышенным (1) уровнем глюкозы в крови (ОХ) во время беременности ( а ); уровень глюкозы в крови (ОY) у женщин, родивших крупных детей (1) и детей со среднестатистическими антропометрическими параметрами (0) ( b )
Fig. 3. The weight of newborn babies (ОY) in women with normal (0) and elevated (1) blood glucose levels during pregnancy ( а ); blood glucose levels in women who gave birth to large children (1) and children with average anthropometric parameters (0) ( b )
Таблица 1. Результаты RОС-анализа для выявленных предикторов рождения крупного плода Table 1. Results of ROS analysis for identified predictors of macrosomic birth
|
Показатели Indicator |
AUC (95% ДИ) AUC (95% DI) |
p -уровень p -level |
Порог отсечения Cut-off threshold |
Чувствительность (ДИ), % Sensitivity (DI), % |
Специфичность (ДИ), % Specificity (DI), % |
|
ИМТ до беременности, кг/м2 BMI before pregnancy, kg/m2 |
0,744 (0,708–0,780) |
0,000 |
25 |
60,3 (57,8–62,9) |
62,9 (60,5–65,4) |
|
Глюкоза, ммоль/л Glucose, mmol/L |
0,520 (0,479–0,561) |
0,342 |
4,5 |
42,1 (30–55,2) |
59,3 (46,2–72,5) |
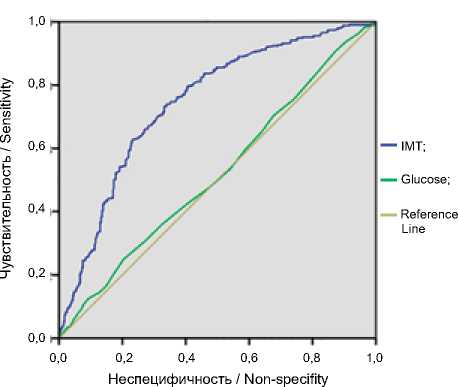
Рис. 4. ROC-кривая, построенная при анализе чувствительности и специфичности показателей индекса массы тела женщин до беременности и уровня глюкозы в крови во время беременности
Fig. 4. ROC curve was constructed when analyzing the sensitivity and specificity of women’s BMI indicators before pregnancy and blood glucose levels during pregnancy
Таблица 2. Модель прогноза вероятности рождения крупного плода на основе показателя индекса массы тела женщины до беременности
Table 2. A model for predicting the probability of macrosomic birth based on woman’s BMI before pregnancy
|
Признаки Feature |
Показатели анализа Analysis indicators |
|||
|
В (коэффициент регрессии) B (regression coefficient) |
S.E. (cтандартная ошибка) S.E. (standard error) |
df |
Sig. (значимость) Sig. (significance) |
|
|
ИМТ, кг/м2 BMI, kg/m2 |
0,182 |
0,018 |
1 |
0,000 |
|
Константа Constant |
–4,9 |
0,51 |
1 |
0,000 |
Примечание: Chi-sq = 129,2; df = 1; p < 0,0001. Корректность предсказания: 70,2%.
Note: prediction accuracy: 70.2%.
Вероятность ( р ) рождения крупного ребенка на основании этой модели прогноза составляет:
р = 1/(1+е
ИМТ*0,182-4,9 ),
(«Уровень глюкозы в крови») незначительно увеличивает значимость модели. Вероятность ( р ) рождения крупного ребенка на основании этой модели прогноза составляет:
где е – математическая константа, равная примерно 2,718.
Добавив в модель показатель уровня глюкозы в крови, мы получили результаты, представленные в таблице 3. Добавление в модель еще одного параметра
р = 1/(1+е
ИМТ*0,182+0,076*Глю-5,26 ).
Таким образом, модели, представленные в таблицах 2, 3, могут с вероятностью до 70,3% предсказать вероятность рождения крупного ребенка.
Таблица 3. Модель прогноза вероятности рождения крупного плода на основе показателя индекса массы тела женщины до беременности и уровня глюкозы в крови
Table 3. A model for predicting the probability of macrosomic birth based on a woman’s BMI before pregnancy and blood glucose levels
|
Признаки Feature |
Показатели анализа Analysis indicators |
|||
|
В (коэффициент регрессии) B (regression coefficient) |
S.E. (стандартная ошибка) S.E. (standard error) |
df |
Sig. (значимость) Sig. (significance) |
|
|
ИМТ, кг/м2 BMI, kg/m2 |
0,182 |
0,018 |
1 |
0,000 |
|
Глюкоза, ммоль/л Glucose, mmol/L |
0,076 |
0,127 |
1 |
0,55 |
|
Константа Constant |
–5,26 |
0,76 |
1 |
0,000 |
Примечание: Chi-sq = 129,6; df = 2; p < 0,0001. Корректность предсказания: 70,3%.
Note: prediction accuracy: 70.3%.
Заключение
Проведенное нами исследование подтвердило, что ожирение у беременной приводит к большому риску развития не только осложнений самой беременности, но и к неблагоприятным перинатальным исходам. На основе результатов логистической регрессии непрерывных признаков построена прогностическая модель вероятности рождения крупного плода, которая может значимо прогнозировать вероятность рождения крупного ребенка (до 70,3%) и позволит избежать перинатальных осложнений.
Список литературы К вопросу о прогнозировании формирования крупного плода у женщин с ожирением
- Захарко А.Ю., Митьковская Н.П., Доронина О.К. Акушерские проблемы у беременных с метаболическим синдромом. Известия Национальной академии наук Беларуси. Серия медицинских наук. 2018;15(2):151-159. https://doi.org/10.29235/1814-6023-2018-15-2-151-159.
- Kalliala I., Markozannes G., Gunter M.J., Paraskevaidis E., Gabra H., Mitra A. et al. Obesity and gynaecological and obstetric conditions: Umbrella review of the literature. BMJ. 2017;359:j4511. https://doi.org/10.1136/bmj.j4511.
- Макарова Е.Л., Олина А.А., Терехина Н.А. Роль комплексной программы прегравидарной подготовки женщин с ожирением в профилактике гестационных осложнений. Акушерство и гинекология. 2020;(4):182-188. https://doi.org/10.18565/aig.2020.4.182-188.
- Dolin C.D., Kominiarek M.A. Pregnancy in women with obesity. Obstet. Gynecol. Clin. North Am. 2018;45(2):217-232. https://doi.org/10.1016/j.ogc.2018.01.005.
- Аганезова Н.В., Аганезов С.С. Ожирение и репродуктивное здоровье женщины. Акушерство и гинекология. 2016;(6):18-25. https://doi.org/10.18565/aig.2016.6.18-25.
- Хромылев А.В., Макацария А.Д. Ожирение, метаболический синдром и тромбофилия. Акушерство и гинекология. 2017;(10):27-33. https://doi.org/10.18565/aig.2017.10.27-33.
- Радынова С.Б., Иванова Е.А. Осложнения беременности и родов у женщин с ожирением. Современные проблемы науки и образования. 2018;(5). URL: http://science-education.ru/ru/article/view?id=28042.
- Ожирение. Диабет. Беременность. Версии и контраверсии. Клинические практики. Перспективы; под ред. В.Е. Радзинского, Т.Л. Боташевой, Г.А. Котайш. М.: ГЭОТАР-Медиа; 2020:528.
- Gonzalez T.L., Sun T., Koeppel A.F., Lee B., Wang E.T., Farber C.R. et al. Sex differences in the late first trimester human placenta transcriptome. Biol. Sex Diff. 2018;9(1):4. https://doi.org/10.1186/s13293-018-0165-y.
- Mountjoy K.G. Proopiomelanocortin (POMC) neurones, POMC-derived peptides, melanocortin receptors and obesity: Нow understanding of this system has changed over the last decade. J. Neuroendocrinol. 2015;27(6):406-418. https://doi.org/10.1111/jne.12285.
- Klenov V.E., Jungheim E.S. Obesity and reproductive function: А review of the evidence. Curr. Opin. Obstet. Gynecol. 2014;26(6):455-460. https://doi.org/10.1097/GCO.0000000000000113.
- Nolan C.J., Prentki M. Insulin resistance and insulin hypersecretion in the metabolic syndrome and type 2 diabetes: Time for a conceptual framework shift. Diab. Vasc. Dis. Res. 2019;16(2):118-127. https://doi.org/10.1177/1479164119827611.


