Клинический пример эффективного применения коллапсохирургии у пациентки с полостным образованием оперированного лёгкого, осложнённым рецидивирующим лёгочным кровохарканьем
Автор: Донченко Д.В., Тарасов Р.В., Чащина М.В., Садовникова С.С., Адамовская Е.Н., Красникова Е.В., Багиров М.А.
Журнал: Вестник медицинского института "РЕАВИЗ": реабилитация, врач и здоровье @vestnik-reaviz
Рубрика: Клинический случай
Статья в выпуске: 2 т.14, 2024 года.
Бесплатный доступ
До настоящего времени не выявлены все патогномоничные клинико-рентгенологические признаки ни для одного заболевания, проявляющегося в виде полостных образований в лёгком, в связи с чем возникают диагностические ошибки, частота которых при различных патологических процессах в лёгких варьирует от 19 до 93,7 %. Клиническое течение большинства форм полостных образований часто может осложняться развитием дыхательной недостаточности и/или лёгочным кровохарканьем/кровотечением.Цель работы: продемонстрировать результат хирургического лечения пациентки с полостным образованием оперированного лёгкого, осложнённым рецидивирующим лёгочным кровохарканьем.Объект и методы. Описан клинический случай успешного применения экстраплеврального пневмолиза с установкой силиконового импланта со стороны оперированного лёгкого как метод ликвидации санированного полостного образования.Описание клинического случая. Пациентка М., 54 лет, длительно наблюдающаяся по поводу ревматоидного артрита, получающая курсы иммуносупрессивной терапии, отметила появление кашля, однократный эпизод кровохарканья. Туберкулёз лёгких был исключён на основании клинико-рентгенологической картины. В связи с рецидивом кровохарканья выполнена верхняя лобэктомия слева. При гистологическом исследовании операционного материала морфологическая картина характерна для бронхоэктазов лёгкого с развитием неспецифического гнойно-гранулематозного воспаления. В связи с повторяющимися эпизодами кровохарканья выполнен экстраплевральный пневмолиз с установкой силиконового импланта, после чего эпизоды не повторялись.Заключение. Коллапсохирургический метод экстраплеврального пневмолиза с установкой силиконового импланта позволил максимально сохранить функциональные резервы пациентки и компрессировать полостное образование лёгкого, что подтверждает его высокую эффективность.
Коллапсохирургия, экстраплевральный пневмолиз с установкой силиконового импланта, рецидивирующее кровохарканье
Короткий адрес: https://sciup.org/143182967
IDR: 143182967 | УДК: 616.24-089 | DOI: 10.20340/vmi-rvz.2024.2.CASE.1
Текст научной статьи Клинический пример эффективного применения коллапсохирургии у пациентки с полостным образованием оперированного лёгкого, осложнённым рецидивирующим лёгочным кровохарканьем
ОПИСАНИЕ СЛУЧАЯ CASE DESCRIPTION УДК 616.24-089
До настоящего времени не выявлены все патогномоничные клинико-рентгенологические признаки ни для одного заболевания, проявляющегося в виде полостных образований в лёгком, в связи с чем возникают диагностические ошибки, частота которых при различных патологических процессах в лёгких варьирует от 19 до 93,7 % [1, 2]. Клиническое течение большинства форм полостных образований часто может осложняться развитием дыхательной недостаточности и/или лёгочным кровохаркань-ем/кровотечением [3]. Основной метод лечения полостных образований лёгкого, позволяющий остановить прогрессирование и предотвратить развитие осложнений, – это ликвидация полости хирургическим путём [4–8].
Цель работы: продемонстрировать результат хирургического лечения пациентки с полостным образованием оперированного лёгкого, осложненным рецидивирующим лёгочным кровохарканьем.
Объект и методы
Описан клинический случай успешного применения экстраплеврального пневмолиза с установкой силиконового импланта со стороны оперированно- го лёгкого как метод ликвидации санированного полостного образования.
Клинический случай
Пациентка М., 54 лет, с ВИЧ-негативным статусом, длительно наблюдающаяся по поводу ревматоидного артрита, получающая курсы иммуносупрессивной терапии, в декабре 2017 года отметила появление кашля, однократный эпизод кровохарканья. Обратилась в поликлинику по месту жительства, где ей, в связи с жалобами и эпизодом кровохарканья, выполнена рентгенография органов грудной клетки (РГ ОГК), на которой были выявлены изменения, соответствующие внебольничной пневмонии. Проводилась терапия антибактериальными препаратами широкого спектра действия – без эффекта. При повторном РГ ОГК ранее выявленные изменения сохранялись в прежнем объёме, заподозрен туберкулёз лёгких. Но в противотуберкулёзном диспансере после дообследования диагноз не был подтверждён. На компьютерной томографии органов грудной клетки (КТ ОГК) выявлены множественные двусторонние цилиндрические и мешотчатые бронхоэктазы. Туберкулёз лёгких был исключён на основании клинико-рентгенологической картины. Установлен диагноз: бронхоэктазия, фаза обострения. В феврале 2019 года, в связи с развитием лёгочного кровохарканья, пациентка проходила консервативное лечение в условиях стационара с положительным эффектом. В марте 2019 года, в связи с рецидивом кровохарканья, выполнена верхняя лобэктомия слева. При гистологическом исследовании операционного материала морфологическая картина характерна для бронхоэктазов лёгкого с развитием неспецифического гнойно-гранулематозного воспаления. При окраске по Циль-Нильсену кислотоустойчивые микобактерии (КУМ) не выявлены. Продолжила наблюдение у пульмонолога по месту жительства.
В октябре 2021 года пациентка перенесла новую коронавирусную инфекцию, проводилась терапия системными глюкокортикостероидами, антибиотиками широкого спектра действия, антикоагулянтами.
В декабре 2021 при контрольной КТ ОГК отмечена отрицательная динамика в виде появления полостного образования в нижней доле левого лёгкого, заподозрен туберкулёз. Вновь была направлена в противотуберкулёзный диспансер, где повторно обследована: проба с антигеном туберкулёзным рекомбинантным отрицательная, проба Манту с 2ТЕ ППД-Л – 12 мм папула. Двукратно проведено исследование мокроты: методом люминесцентной микроскопии (ЛЮМ) – обнаружены КУМ, метом полимеразной цепной реакции (ПЦР) – выявлена ДНК нетуберкулёзной микобактерии (НТМБ), возбудитель не идентифицирован, рост на жидких средах в системе ВАСТЕС MGIT (BD, USA), плотных питательных средах (ППС) не получен. В соответствии с клиническими рекомендациями Британского торакального общества (2017) однократное выявление ДНК НТМБ в мокроте не является критерием постановки диагноза «нетуберкулёзный микобактериоз лёгких» [5].
Пациентка самостоятельно в марте 2022 года обратилась в ФГБНУ «Центральный научноисследовательский институт туберкулёза» для дообследования и решения вопроса о дальнейшей тактике лечения. Госпитализирована 28 марта 2022 года в отделение пульмонологии с диагнозом «Бронхоэктазия, обострение. Состояние после верхней лобэктомии слева в 2019 году. Рецидивирующее кровохарканье. Ревматоидный артрит».
Состояние при поступлении удовлетворительное. Жалобы на кашель с выделением слизистогнойной мокроты, эпизоды кровохарканья до 30 мл, последний эпизод – месяц назад. При аускультации дыхание жёсткое, выслушивались сухие рассеянные хрипы в нижних отделах. Частота дыхательных движений (ЧДД) 18 в мин., SpO 2 98 %. Тоны сердца ритмичные. Частота сердечных сокращений (ЧСС) 100/мин. Артериальное давление (АД) 120/75 мм рт. ст. Живот без особенностей.
При РГ ОГК и КТ ОГК от 16 мая 2022 года: состояние после верхней лобэктомии слева. Левое лёгкое уменьшено в объёме, содержит множественные, преимущественно заполненные бронхо- и бронхио-лоэктазы, более крупных генераций в S6 и мелких – в кортикальных отделах преимущественно в S9, S10. В S6 определяется многокамерная воздушная полость размерами 2,0×2,7×1,7 см с неравномерными по толщине стенками, чёткими, неровными внутренними и наружными контурами. Полость дренируется бронхом пятого порядка из S6, жидкое содержимое не определяется. Имеется зона перифокальной инфильтрации, плевроперикардиальные тяжи. В правом лёгком цилиндрические бронхоэктазы, в отдельных случаях прослеживаются до субплевральных отделов, заполненные бронхоэктазы в S1, S2, S4. Апикальный плеврофиброз справа, парамедиасти-нальный и паракостальный плеврофиброз слева на уровне S6 сегмента. Гиперплазии, кальцинации внут-ригрудных лимфатических узлов не выявлено не выявлено. Псевдоартроз шестого ребра слева по задней подмышечной линии (рис. 1).
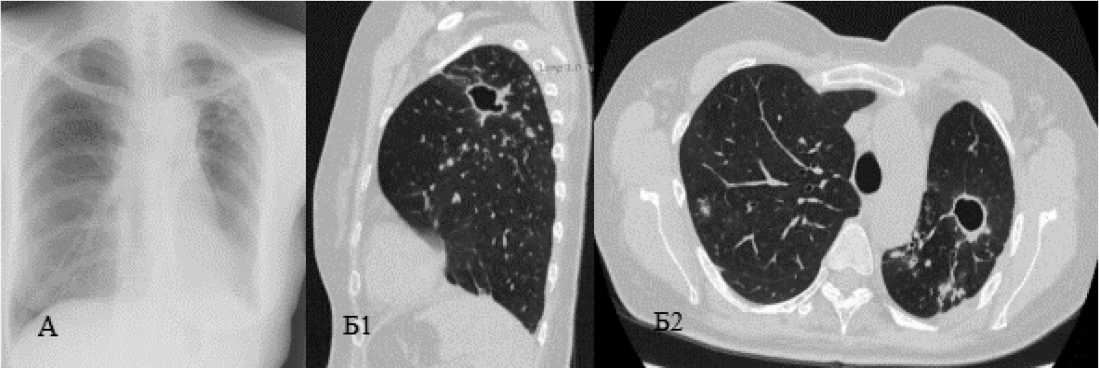
Рисунок 1. Рентгенография (А) и компьютерная томография (Б1 – аксиальная проекция, Б2 – сагиттальная проекция) при поступлении Figure 1. X-Ray (A) and CT scan (Б1 – axial projection, Б2 – sagittal projection) on admission
Функция внешнего дыхания (ФВД): форсированная жизненная ёмкость лёгких (ФЖЕЛ) – 96,3 % должных величин (д.в.), объём форсированного выдоха (ОФВ1) – 82,5 % от д.в., индекс Генслара (ОФВ1/ФЖЕЛ) – 73,1 % от д.в., что говорит об умеренном снижении вентиляционной способности лёгких по рестриктивному типу.
В анализе крове выявлена гипоксия: pO 2 – 85 мм рт. ст., pCО 2 – 40 мм рт. ст.
При исследовании мокроты методом ЛЮМ КУМ не обнаружены, методом ПЦР – ДНК микобактерия туберкулёза (МБТ) не обнаружена. Получен рост неспецифической флоры: Streptococcus viridans в титре 103 КОЕ/мл.
Консилиумом врачей было решено, учитывая выполненную ранее верхнюю лобэктомию слева, наличие бронхоэктазов, крупную санированную фиброзную полость и рецидивирующее лёгочное кровохарканье (источник не подтверждён при фиб-робронхоскопии) выполненить резекции S6 левого лёгкого, однако в связи с ранее выполненной лобэктомией операция может закончиться пневомонэк-томией, учитывая данный факт решено выполнить экстраплевральный пневмолиз с установкой силиконового импланта (ЭПСИ) слева с целью копрессии санированной полости (рис. 2).
В ближайшем послеоперационном периоде осложнений не выявлено. При контрольном РГ ОГК, выполненном через 7 дней после операции, выявлено компрессирование полости в нижней доле левого лёгкого (рис. 3).
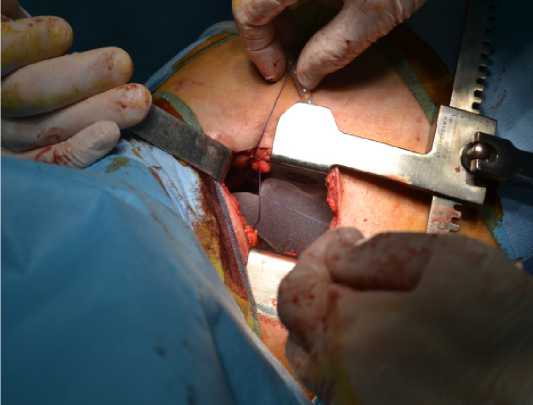
Рисунок 2. Установлен силиконовый имплант в сформированное экстраплевральное пространство
Figure 2. A silicone implant was installed into the formed extrapleural cavity
Обследована через 3 недели после оперативного вмешательства. По сравнению с дооперацион-ными показателями отмечается незначительное снижение ФЖЕЛ с 96,3 % до 90,2 % от д.в., ОФВ1 с 82,5 % до 77,5 % д.в., ОФВ1/ФЖЕЛ с 73,1 % д.в. до 70,5 % от д.в., что связано с коллабирующим эффектом методики экстраплеврального пневмолиза и послеоперационным сроком. Также отмечалось повышение показателей насыщения крови кислородом (pO 2 ) с 80 до 83 мм рт. ст. При трехкратном микробиологическом исследовании мокроты методами ЛЮМ и ПЦР ДНК МБТ/НТМБ не обнаружены.
Пациентка была выписана из клиники под наблюдение пульмонолога по месту жительства.
При контрольном обследовании через 5 месяцев пациентка отмечала удовлетворительное состояние, жалобы не предъявляла, со слов эпизоды кровохарканья отсутствовали.
При КТ исследование ОГК верхняя часть нижней доли левого лёгкого компрессирована, смещена медиально; полость в нижней доли не наблюдается, пломба занимает прежнее положение; остаточного воздуха нет (рис. 4).
Обсуждение
Настоящий клинический пример демонстрирует сложный случай пациентки с полостным образованием оперированного лёгкого, осложнённым рецидивирующим лёгочным кровохарканьем. В случае рецидивирующего кровохарканья, не подающегося консервативному лечению, основным методом лечения является хирургический. В большинстве случаев выполняют резекционное вмешательство с целью удаления патологического участка лёгочной паренхимы, который является источником крово-харканья/кровотечения [9, 10]. К сожалению, если функция лёгкого снижена, то применение резекционных вмешательств у таких пациентов ограничено [11]. С целью сохранения максимально возможного объёма функционирующей лёгочной паренхимы и купирования кровохарканья возможно использование коллапсообразующих методик.
В последнее десятилетие получил распространение метод экстраплеврального пневмолиза с пломбировкой различными материалами у пациентов с низкими респираторными показателями, которым противопоказаны резекционные вмешательства.
В клиники ФГБНУ «ЦНИИТ» накоплен опыт применения метода экстраплеврального пневмолиза с пломбировкой силиконовым имплантом в коллапсохирургическом лечении туберкулёза, который успешно применяется у пациентов с низкими функциональными резервами.
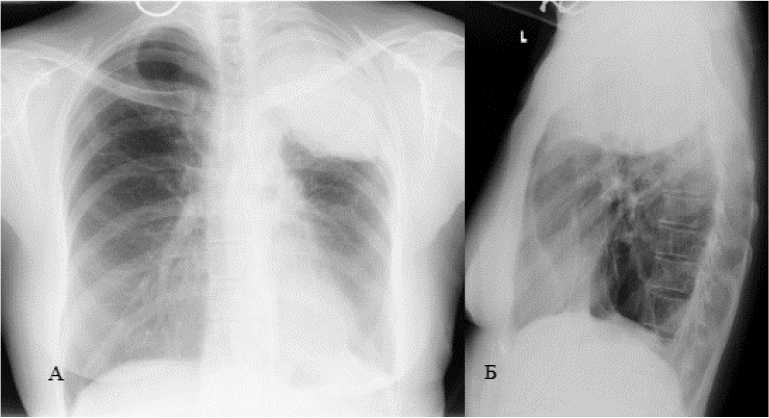
Рисунок 3. Рентгенографическое исследование ОГК после экстраплеврального пневмолиза с пломбировкой силиконовым имплантом слева на 7 сутки после операции: А – прямая проекция; Б – боковая проекция
Figure 3. X-ray after extrapleural pneumolysis with silicone plombage on the left: A – direct projection; Б – lateral projection
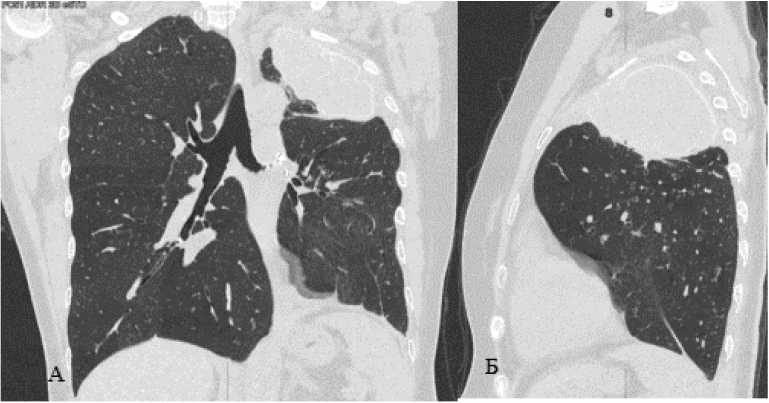
Рисунок 4. КТ-исследование после экстраплеврального пневмолиза с пломбировкой силиконовым имплантом слева (через 5 месяцев): А – прямая проекция, Б – боковая проекция
Figure 4. CT scan after extrapleural pneumolysis with silicone plombage on the left (after 5 months): A – direct projection, Б – lateral projection
Принимая во внимание, что пациентке ранее вып Принимая во внимание, что пациентке ранее выполнена верхняя лобэктомия, повторное резекционное вмешательство имело высокий риск интраоперационных и послеоперационных осложнений, а возможный вариант выполнения резекционного вмешательства закончился бы плевропневмонэктомией, что утяжелило бы состояние пациентки.
Проведённое коллапсохирургическое лечение позволило максимально сохранить функционирующую лёгочную паренхиму и компримировать по- лость в лёгком, применив малотравматичный и функционально-сберегающий метод – экстраплевральный пневмолиз с пломбировкой силиконовым имплантом.
Выводы
Коллапсохирургический метод ЭПСИ позволил максимально сохранить функциональные резервы пациентки и компрессировать полостное образование лёгкого, что подтверждает его высокую эффективность.
Список литературы Клинический пример эффективного применения коллапсохирургии у пациентки с полостным образованием оперированного лёгкого, осложнённым рецидивирующим лёгочным кровохарканьем
- Карпина Н.Л., Асанов Р.Б., Шишкина Е.Р. и др. Современный взгляд на диагностические ошибки при полостных образованиях в легких. Врач. 2021;32(2):32-37. Karpina N.L., Asanov R.B., Shishkina E.R. et al. A modern view of diagnostic errors in lung cavities. Doctor. 2021;32(2):32-37. (In Russ).
- Чернеховская Н.Е., Федченко Г.Г., Иванова В.О. и др. Комплексная диагностика полостных образований легких. Доктор.Ру. 2012;8(76). Chernekhovskaya N.E., Fedchenko G.G., Ivanova V.O. et al. Comprehensive diagnosis of lung cavities. Doctor.Ru. 2012;8(76). (In Russ).
- Ясногородский О.О., Талдыкин М.В., Качикин А.С. и др. Синдром внутрилегочного полостного образования. РМЖ. 2014;22(30):2124-2129. Yasnogorodsky O.O., Taldykin M.V., Kachikin A.S. et al. Syndrome of intrapulmonary cavity formation. Russian Medical Journal. 2014;22(30):21 24-2129. (In Russ).
- Попова Л.А., Шергина Е.А., Багдасарян Т.Р. и др. Изменение вентиляционной и газообменной функции легких в результате эндоскопической клапанной бронхоблокации у больных с рецидивом фиброзно-кавернозного туберкулеза после резекции легкого. Медицинский алфавит. 2019;3(29):8-15. Popova L.A., Shergina E.A., Bagdasaryan T.R. et al. Changes in ventilation and gas exchange function of the lungs as a result of endoscopic valvular bronchoblocation in patients with recurrent fibrous-cavernous tuberculosis after lung resection. The medical alphabet. 2019;3(29):8-15. (In Russ). https://doi.org/10.33667/2078-5631-2019-3-29(404)-8-15
- Haworth, C.S., Banks J., Capstick T. et al. British Thoracic Society guidelines for the management of non-tuberculous mycobacterial pulmonary disease (NTM-PD). Thorax. 2017; 72(2):ii1-ii64. https://doi.org/10.1136/thoraxjnl-2017-210927
- Аскалонова О.Ю., Цеймах Е.А., Левин А.В. и др. Применение клапанной бронхоблокации в комплексном лечении больных ограниченным фиброзно-кавернозным туберкулезом легких с лекарственной устойчивостью возбудителя. Туберкулез и болезни легких. 2020;98(1):35-40. Askalonova O.Yu., Tseymakh E.A., Levin A.V. and others. The use of valvular bronchoblocation in the complex treatment of patients with limited fibrous-cavernous pulmonary tuberculosis with drug resistance of the pathogen. Tuberculosis and lung diseases. 2020;98(1):35-40. (In Russ). https://doi.org/! 0.21 292/2075-1230-2020-98-1 -35-40
- Белов С.А., Григорюк А.А. Остановка легочного кровотечения при распространенном фиброзно-кавернозном туберкулезе легких. Туберкулез и болезни легких. 2022;100(3):28-32. Belov S.A., Grigoryuk A.A. Stopping pulmonary bleeding in advanced fibrous-cavernous pulmonary tuberculosis. Tuberculosis and lung diseases. 2022;100(3):28-32. (In Russ). https://doi.org/10.21292/2075-1230-2022-100-3-28-32
- Jougon J., Ballester M., Delcambre F. et al. Massive hemoptysis: what place for medical and surgical treatment. Eur J Cardiothorac Surg. 2002;22(3):345-51. https://doi.org/10.1016/s1010-7940(02)00337-8
- Erdogan A, Yegin A, Gürses G, Demircan A. Surgical management of tuberculosis-related hemoptysis. Ann Thorac Surg. 2005 Jan;79(1):299-302. https://doi.org/10.1016/j.athoracsur.2004.05.016
- Halezeroglu S, Okur E. Thoracic surgery for haemoptysis in the context of tuberculosis: what is the best management approach? J Thorac Dis. 2014;6(3): 182-5. https://doi.org/1 0.3978/j.issn.2072-1439.2013.12.25
- Белов С.А., Григорюк А.А., Шаповалов А.С. Корригирующая торакопластика для достижения аэростаза после объемных резекций легких. Современные проблемы науки и образования. 2021;2:160-160. https://doi.org/10.1 7513/spno.30699


