Лечение инфицированных переломов и ложных суставов костей голени
Автор: Петров Н.В., Бровкин С.В., Таджиев Д.Д.
Журнал: Кафедра травматологии и ортопедии @jkto
Рубрика: Клинические исследования
Статья в выпуске: 4 (12), 2014 года.
Бесплатный доступ
Сложность при выборе лечебной тактики у пациентов с инфицированными переломами и ложными суставами костей голени обусловлена наличием воспалительного процесса и сопутствующей патологии мягких тканей. Общепринятые методы лечения (свободная кожная пластика, внеочаговый остеосинтез) не всегда дают положительный результат. Всего под нашим наблюдением было 63 больных обоего пола в возрасте от 22 до 63 лет с последствиями тяжелой открытой травмы голени. Нарушение кровообращения зоны патологии при тяжелых открытых переломах голени с дефектом мягких тканей является основным фактором, затрудняющим остеогенез. Нормализация оптимального кровотока может быть осуществлена с помощью операции несвободной кожной пластики. Правильно выбранный вид кожной пластики позволяет также радикально ликвидировать воспалительный очаг.
Инфицированные переломы, ложные суставы
Короткий адрес: https://sciup.org/142211368
IDR: 142211368 | УДК: 616.71-001.59
Текст научной статьи Лечение инфицированных переломов и ложных суставов костей голени
Сложность при выборе лечебной тактики у данных больных обусловлена наличием воспалительного процесса и сопутствующей патологии мягких тканей. Общепринятые методы лечения (свободная кожная пластика, внеочаговый остеосинтез) не всегда дают положительный результат.
Исходя из этого, целью исследования явилось определение основных причин нарушения процессов остеогенеза и поиск оптимальных патогене-тически обоснованных методов лечения данной патологии.
Всего под нашим наблюдением было 63 больных обоего пола в возрасте от 22 до 63 лет с последствиями тяжелой открытой травмы голени.
В зависимости от времени, прошедшего после травмы, и клинико-рентгенологической картины выделены две группы больных: 1. Пострадавших с не-сросшимся инфицированным переломом (29 человек или 46%); 2. Пострадавшие с инфицированным ложным суставом голени (34 человека или 54%). Среди последней группы больных выделяются пострадавшие с фиброзным тугим (21 человек) и фиброзно-синовиальным болтающимся (13 человек) ложным суставом.
Особенностью клиники у наших больных является наличие неполноценного кожного покрова различной величины в виде ран, язв, рубцов с нарушением в ряде случаев трофики сегмента с явлениями гиперкератоза (рис. 1). Рубцы, спаянные с костью, неминуемо изъязвляются с вторичным поражением кости.
Исходя из этого, было высказано предположение, что основной причиной несращения является недостаточность кровоснабжения зоны перелома. Для подтверждения или исключения данного предположения были проведены исследования кровообращения пораженного сегмента непрямыми методами (реовазография, допплерография, полярография) у 18 наших больных.
При анализе полученных данных установлено, что реова-зография показала снижение тонуса артерий, ухудшение микроциркуляции в зоне ложного сустава и дистальнее от него, допплерография показала снижение линейной скорости кро- вотока, увеличение времени ускорения, редукцию 3 и 4 компонентов волны, полярографические исследования выявили нарушение кислородного режима и диффузии кислорода в ткани не только в зоне ложного сустава, но и на значительном протяжении от него.
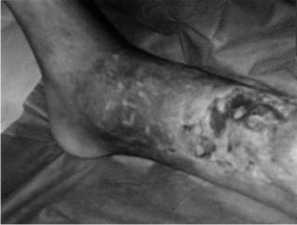
Рис. 1. Несросшийся инфицированный перелом н/3 голени.
Таким образом, свободный трансплантат является рубцовой тканью, которая бедна сосудами и не способна обеспечить адекватное кровоснабжение зоны перелома. Именно это обстоятельство, по нашему мнению, что подтверждается данными литературы (2, 4, 6, 8) и является основной причиной осложненного течения тяжелых повреждений голени с формированием в конечном итоге инфицированного ложного сустава.
Исходя из вышеизложенного, мы считаем, что в разработке тактики лечения необходимо включать методы улучшения периферического кровообращения зоны патологии, что достигается несвободной кожной пла-стики. Доказано, что кожный трансплантат на сосудистой ножке несет в себе сосуды, которые, анастамозируясь с сосудами близлежащих непораженных тканей, улучшают локальный кровоток, что нормализует процессы остеогенеза.
Выбор вида несвободной кожной пластики зависит от величины дефекта мягких тканей. При ширине дефекта до 2 см (4 больных) показан шов раны после мобилизации её краев. При дефекте 2-3 см может быть использована пластика встреч- ными треугольными лоскутами (3 больных ) по Лимбергу (5), при дефекте 3-5 см применяется «мостовидная» пластика (2 больных).
Значительно чаще (54 больных) использована комбинированная пластика. Прямым показанием к её использованию является ширина дефекта мягких тканей от 6 до 12 см. При этом вблизи дефекта мягких тканей, на одной из боковых поверхностей голени, выкраивается лоскут кожи с подкожно-жировой клетчаткой необходимых размеров (с учётом сокращения кожи) на питающей проксимальной ножке (рис. 2-а). Соотношение длины и ширины лоскута должно быть, как 2:1. Изменение этого соотношения может быть лишь за счёт увеличения ширины лоскута, но не его длины. В противном случае страдает кровоснабжение лоскута. Выкроенный лоскут перемещается на дефект мягких тканей и фиксируется по краям раны швами без натяжения. "Материнское ложе" закрывается свободным расщепленным (толщина 0,4-0,5 мм), перфорированным аутотрансплантатом, взятым с ягодицы или с наружной поверхности ин-тактного бедра (рис. 2-б, в).
Кроме улучшения кровообращения несвободная кожная пластика по-зволяет радикально ликвидировать очаг воспаления, чем создаются условия для проведения одномоментно погружного остеосинтеза. Методом выбора фиксации отломков является закрытый внутрикостный остеосинтез штифтом UTN с блокированием без рассверливания костномозгового канала, который широко применяется при лечении переломов (1, 3, 7, 9, 10, 11), но при лечении инфицированной патологии практически не применяется. Штифт UTN может быть использован при следующих условиях:
-
1. При уверенности в радикальности удаления очага воспаления;
-
2. При восстановлении полноценного кожного покрова;
-
3. При отсутствии дефекта костной ткани.
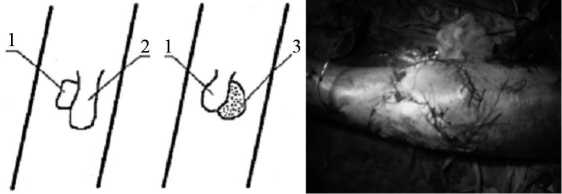
а б
в
Рис. 2. Комбинированная кожная пластика.
а – схема, где 1- дефект мягких тканей; 2 – выкроенный лоскут; 3 – свободный трансплантат; б - внешний вид после пластики на операционном столе; в – ближайший результат пластики (пояснения в тексте)
При фиброзно-синовиальных ложных суставах дополнительно производится декортикация в зоне патологии. Гипсовая иммобилизация не производится. Метод отличается атрав-мвтичностью, а стабильность фиксации дает возможность осуществить нагрузку в ранние сроки после операции.
Для адаптации кожных лоскутов больные в течение 10-12 суток соблюдают постельный режим, а затем им разрешается ходить на костылях, приступая на оперированную конечность, и производить движения в коленном и голеностопном суставах с постепенно возрастающей амплитудой.
Ближайший результат лечения (первые 6 месяцев после операции) изучен у 63-х больных. Консолидация различной степени выраженности имело место у всех пациентов, а воспалительный процесс был ликвидирован у 93,7% больных.
Отдаленные результаты в сроки от 1 до 3 лет изучены у 48 больных (76,2%). Оценка производилась по известной шкале Near-Grantham-Shelton (9), в соответствии с которой при сумме баллов 80-100 результат оценивался, как хороший, при 60-79 – как удовлетворительный, при сумме баллов менее 60 – как неудовлетворительный. При этом положительный (хороший и удовлетворительный) результат лечения отмечен у 45 больных (93,75% случаев изученных отдаленных результатов).
Неудовлетворительный результат лечения отмечен у 2-х больных (4,16% случаев изученных отдаленных результатов), которые отказались от предложенной кожно-пластической операции, а паллиативная операция (только секвестрэктомия) не дала возможности радикально ликвидировать очаг воспаления.
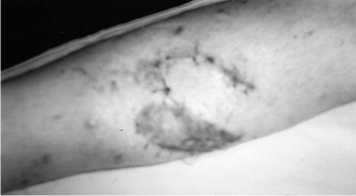
Для иллюстрации приводим краткую выписку из истории болезни больного Г., 36 лет, которая поступила с диагнозом: инфицированный ложный сустав левой большеберцовой кости (рис. 3-а, б). Травма в результате ДТП три года тому назад. Лечением перелома консервативное (вытяжение, гипсовая иммобилизация 6 месяцев). В клинике произведена операция: иссечение рубцов с замещением дефекта мягких тканей комбинированной кожной пластикой, остеосинтез штифтом UTN с блокированием. Послеоперационный период без осложнений (рис. 3-в). При контрольном обследовании через 17 месяцев больная активно пользуется конечностью, движения в коленном и голеностопном суставе в полном объеме, рецидива воспалительного процесса нет. Рентгенологически отмечается выраженная костная мозоль (рис. 3-г). Результат лечения признан хорошим.
Таким образом, использование предложенных методик лечения, направленные на одновременную ликвидацию очага воспаления, восстановление полноценного кожного покрова с устранением сосудистой недостаточности и достижение стабильной фиксации отломков, позволило у подавляющего большинства больных в отдаленном периоде наблюдений получить положительный результат.
Резюмируя вышеизложенное, необходимо отметить, что нарушение кровообращения зоны патологии при тяжелых открытых переломах голени с дефектом мягких тканей является основным фактором, затрудняющим остеогенез. Нормализация оптимального кровотока может быть осуществлена с помощью операции несвободной кожной пластики. Правильно выбранный вид кожной пластики позволяет также радикально ликвидировать воспалительный очаг, что дает возможность осуществить погружной остеосинтез штифтом UTN с блокированием без рассверливания костномозгового канала. Данная фиксация позволяет малоинвазивным способом стабильно фиксировать отломки, осуществить полноценное функциональное лечение, включая раннюю нагрузку на поврежденную конечность, и получить у большинства пострадавших положительный результат.
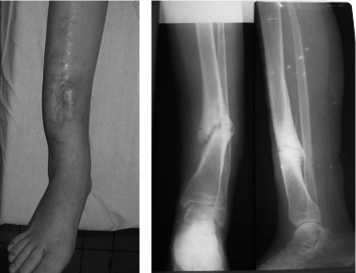
а б
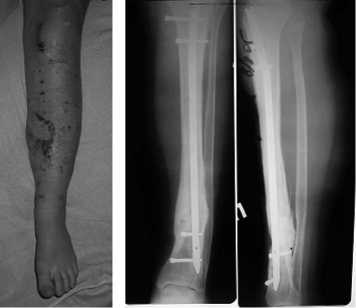
в г
Рис. 3. Внешний вид (а) и рентгенограммы голени (б) больного Г., 36 лет, с инфицированным ложным суставом большеберцовой кости при поступлении и через 7 месяцев (в, г) после операции.
Список литературы Лечение инфицированных переломов и ложных суставов костей голени
- Абдулхабиров М.А. Блокирующий интрамедуллярный остеосинтез. Материалы Международного конгресса «Травматология и ортопедия: современность и будущее», М., 2003, с. 193-194.
- Беляева А.А. Ангиография в клинике травматологии и ортопедии. Монография, М., 1993.
- Волна А.А., Владыкин А.Б. Интрамедуллярный остеосинтез: с рассверливанием или без?, Margo Anterior., 2000, N 5-6, с. 5-9.
- Кавалерский Г.М. с соавт. Особенности лечения открытых переломов голени, отягощенных тяжелой травмой мягких тканей. Ж. «Медицинская помощь», 2006 г. № 2, с. 23-26.
- Лимберг А.А. Планирование местно-пластических операций. Монография, Л-д, 1963.
- Мусалатов Х.А. с соавт. Особенности лечения открытых и осложненных переломов длинных трубчатых костей. ж. «Медицинская помощь», 2002 г., № 2, с. 12-14.
- Мюллер М., Альговер М., Шнайдер Р., Виллинеггер Х. Руководство по внутреннему остеосинтезу, М., 1996, с. 360364.
- Петров Н.В. Ложные суставы длинных трубчатых костей, осложненные остеомиелитом, и их лечение. Докт. дисс., М., 1993.
- Скороглядов А.В. и др. «Применение малоинвазивного остеосинтеза при односторонних переломах бедра и голени», Материалы международного конгресса «Травматология и ортопедия: современность и будущее», М., 2003, с. 322.
- Harvey F.J., Hodkinson A.N., Harvey P.M. Intramedullary nailing in the treatment of open fractures of the tibia and fibula. J Bone Joint surg , 1975, 57, p. 909-915.
- Wiss D.A. Flexible medullary nailing of acute tibial shaft fractures, Clin Orthop, 1986, 212, p. 122-132.
- Harvey F.J., Hodkinson A.N., Harvey P.M. Intramedullary nailing in the treatment of open fractures of the tibia and fibula. J Bone Joint surg , 1975, 57, p. 909-915.
- Wiss D.A. Flexible medullary nailing of acute tibial shaft fractures, Clin Orthop, 1986, 212, p. 122-132.


