Лечение нейрогенной дисфункции мочевого пузыря и вторичного энуреза у детей и подростков
Автор: Морозов В.И., Байбиков Р.С., Закиров А.К., Юльметов Г.А.
Журнал: Экспериментальная и клиническая урология @ecuro
Рубрика: Детская урология
Статья в выпуске: 4, 2018 года.
Бесплатный доступ
Введение: Под нейрогенной дисфункцией мочевого пузыря (НДМП) следует понимать разнообразные формы нарушения его резервуарной и эвакуаторной функции, развивающиеся вследствие поражения нервной системы на ее различных уровнях - от коры головного мозга до интрамурального аппарата, до сих пор нет единого мнения об этиологии данного заболевания. Цель исследования: обобщить результаты обследования и лечения 133 детей с нейрогенной дисфункцией мочевого пузыря (НДМП) в возрасте от 3 до 14 лет. Материалы и методы: Авторами предложен двухэтапный алгоритм обследования детей с НДМП: уронефрологический и неврологический этапы диагностики. Рассматривается необходимость топической диагностики поражения нервной системы у больных с нейрогенной дисфункцией мочевого пузыря. Приводятся данные корреляции функционального состояния мочевого пузыря в зависимости от уровня поражения центральной нервной системы. Описаны методики базисной терапии очагов перинатальных поражений нервной системы как причины нейрогенных дисфункции мочевого пузыря у детей, а также методы симптоматической фармако- и физиотерапии, направленных на нормализацию функционального состояния мочевого пузыря и уродинамики мочевых путей в целом...
Дети, нейрогенный мочевой пузырь, энурез
Короткий адрес: https://sciup.org/142216899
IDR: 142216899
Текст научной статьи Лечение нейрогенной дисфункции мочевого пузыря и вторичного энуреза у детей и подростков
од нейрогенной дисфункцией мочевого пузыря (НДМП) следует понимать разнообразные формы нарушения его резервуарной и эвакуаторной функции, развивающиеся вследствие поражения нервной системы на ее различных уровнях – от коры головного мозга до интрамурального аппарата [1,3,5,8,9,16,17,19]. Несмотря на пограничный характер данной патологии исследования НДМП ведутся, чаще всего, в рамках одной специальности [4,6,7,18]. До настоящего времени нет единого мнения в отношении этиологии данного заболевания. Большинство авторов занимающихся изучением НДМП, отмечают ведущую роль нарушений нервной системы в развитии заболевания [13,14,20], но акцент в лечении делается все же на стабилизацию функционального состояния мочевого пузыря различными методами симптоматической терапии [2,15,21]. При этом явно недооцениваются перспективы лечения самого очага поражения нервной системы как первопричины заболевания [10]. На наш взгляд, топическая диагностика поражений нервной системы и целенаправленное терапевтическое воз- действие на указанные структуры в сочетании с симптоматической терапией функциональных расстройств мочевого пузыря могут существенно улучшить результаты лечения НДМП, которые до настоящего времени остаются пока еще малоутешительными. Несмотря на достигнутые определенные успехи в этом направлении общая эффективность проводимого лечения у больных НДМП остается пока еще невысокой: 44,4% – у пациентов с поражением конуса и эпиконуса спинного мозга и 50,0-70,5% – у детей с высокими уровнями поражения центральной нервной системы (цервикальный и церебральный) [1,7]. Таким образом, остаются нерешенными вопросы качества жизни детей с нейрогенной дисфункцией мочевого пузыря и вторичным энурезом, а также вопросы рецидивирующей инфекции мочевыводящих путей при клинических формах НДМП, сопровождающихся нарушениями уродинамики [11,12,21]. Все это обуславливает актуальность обсуждения проблемы НДМП и требует дальнейших усилий научных работников и практических врачей различных специальностей в изучении этой патологии детского возраста.
МАТЕРИАЛЫ И МЕТОДЫ
Под нашим наблюдением находились 133 ребенка с НДМП в возрасте от 3 до 14 лет, из них мальчиков было 63, девочек – 70. Распределение пациентов по возрасту было следующим: от 3 до 7 лет – 39 детей, от 8 до 11 лет– 55, от 12 до 14 лет – 39 детей. У 52% пациентов наряду с НДМП определялся вторичный энурез. Всем детям проводилось комплексное урологическое (включая уродинами-ческое) и неврологическое обследование, включающее в себя ЭМГ, РЭГ, ЭхоЭГ, ЭЭГ (электроэнцефалограмма). По результатам неврологического обследования пациенты были распределены на группы по уровню поражения нервной системы – церебральный, цервикальный, поясничнокрестцовый, сочетанный и отдельная группа объединила пациентов с невротическими состояниями (табл. 1).
Таблица 1. Распределение пациентов в зависимости от уровня поражения нервной системы
|
Уровень поражения |
Количество больных |
|
|
абс. |
% |
|
|
Церебральный |
22 |
16,5 |
|
Цервикальный |
59 |
44,4 |
|
Пояснично-крестцовый |
31 |
23,3 |
|
Сочетанный |
18 |
13,5 |
|
Невротические состояния |
3 |
2,3 |
|
Всего |
133 |
100,0 |
Функциональное состояние мочевого пузыря и уретры по данным уродинамических исследований в зависимости от уровня поражения нервной системы представлено в таблице 2. Всем пациентам, распределенным по перечисленным выше группам, были выполнены ретроградная цистометрия и профилометрия уретры, в зависимости от результатов пациенты были распределены на тех, у кого были выявлены нормо-, гипер- и гипорефлексия, а также нормальный, повышенный и сниженный тонус, соответственно.
Лечение пациентов проводили с учетом функционального состояния мочевого пузыря и уровня (или очага) поражения нервной системы. Основное (фоновое) неврологическое лечение назначалось при участии невропатолога. При церебральных поражениях больным назначались препараты, улучшающие метаболизм нервной ткани и восстанавливающие в ней обменные процессы: витамины группы В, АТФ, ко-карбоксилаза, ноотропил (пирацетам, аминалон, энцефабол, церебро-лизин), глутаминовая кислота как препарат, улучшающий кислородный обмен, повышающий устойчивость нервной ткани к гипоксии, стимулирующий ее регенерацию. При наличии симптомов гиперактивности в качестве седативных препаратов назначали настойку валерианы или пустырника, глицин или тенотен детский.
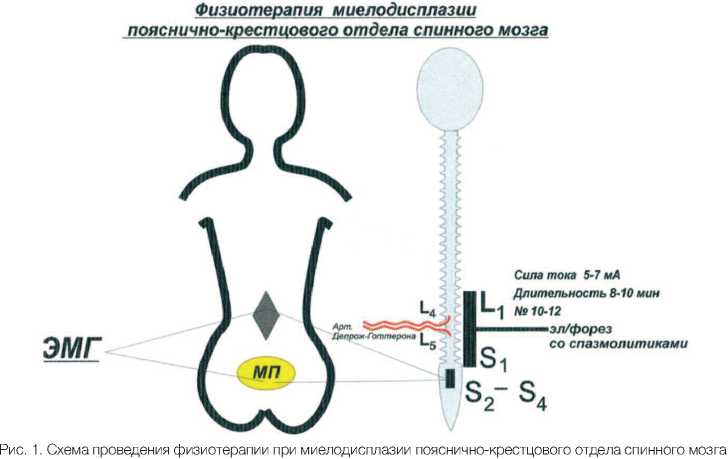
Проводились также различные физиотерапевтические процедуры и, прежде всего, электрофорез со спазмолитиками на различные отделы позвоночника и спинного мозга (рис. 1). У больных с клиникой родовой травмы шейного отдела позвоночника и позвоночных артерий электроды накладывались поперечно на верхне-шейный отдел позвоночника: один электрод на рукоятку грудины, другой – на шейнозатылочную область. В качестве спазмолитика использовали 1% раствор эуфиллина или 1% раствор никотиновой кислоты. Сила тока не превышала 5-7 мА, а длительность процедуры – не более 8-10 мин. Курс лечения состоял из 10-12 процедур. При поражении терминальных отделов спинного мозга электрофорез со спазмолитиками проводили с двух полей по продольной методике на область L1-Lv-S1, т. е. у места вхождения в спинно-мозговой канал артерии Депрож-Готте-рона (L1v-Lv). При поражении зоны поясничного утолщения электроды накладывали на уровне Dlx-Ll позвонков – зона кровоснабжения артерии Адамкевича, которая на уровне Dxl-Dx11 позвонков входит в спинномозговой канал.
После курса электрофореза со спазмолитиками на те же области назначали индуктотермию или па-рафин-озокеритовые аппликации – метод глубокого теплового воздействия на нервную ткань спинного мозга. Таким образом, после улучшения гемодинамики в пораженных сегментах спинного мозга методом электрофореза со спазмолитиками, глубокого прогревания индуктотер-мией или парафином заметно улучшались обменные процессы в нерв-
Таблица 2. Данные уродинамических исследований у больных с НДМП при различных уровнях поражения нервной системы
|
Данные уродинамических исследований |
||||||
|
Уровень поражения |
Ретроградная цистометрия |
Профилометрия уретры |
||||
|
нервной системы |
Нормо-рефлексия |
Гиперрефлексия |
Гипорефлексия |
Нормальный тонус |
Повышенный тонус |
Сниженный тонус |
|
Церебральный (n=22) |
5 (22,7%) |
17(77,3%) |
– |
5 (22,7%) |
17(77,3%) |
– |
|
Цервикальный (n=59) |
13(22%) |
46 (78%) |
– |
33 (56%) |
26 (44%) |
– |
|
Пояснично- крестцовый (n=31) |
3 (9,7%) |
– |
28 (90,3%) |
17(54,8%) |
– |
14(45,2%) |
|
Сочетанный (n=18) |
3 (16,7%) |
10(55,5%) |
5(27,8) |
3 (16,7%) |
10 (55,5) |
5(27,8%) |
|
Невротические состояния (n=3) |
1 (33,3%) |
2 (66,7%) |
– |
1 (33,3%) |
2(66,7%) |
– |
ной ткани. Одновременный прием ноотропных препаратов на фоне проводимой физиотерапии, на наш взгляд, постепенно приводит к регенерации пораженных участков спинного мозга (или их «созреванию» при миелодисплазии) и восстановлению функций иннервируемых ими органов.
При наличии спастических явлений в нижних конечностях, гипертонусе мышц тазовой диафрагмы назначали расслабляющий массаж мышц промежности и нижних конечностей, а при вялых парезах
этих мышц – тонизирующий массаж. При истинном сфинктерном недержании мочи (и кала) назначали лечебную гимнастику на укрепление мышц промежности по Кегелю. При проявлениях микцион-ной недостаточности (нарушение накопления и выведения мочи) – упражнения на укрепление мышц передней брюшной стенки с целью повышения абдоминального давления. Дифференцированно назначали препараты, нормализующие деятельность вегетативной нервной системы – при парасимпатикотонии назначали холинолитические препараты, а при дистонии вегетативной нервной системы – вегетотропные препараты. В лечении больных с незаторможенным мочевым пузырем (при парасимпатикотонии) использовали спазмекс по 2,5 мг 2 раза в сутки с 6-летнего возраста, продолжительность терапии составила 1 месяц.
Одновременно с фоновым (неврологическим) лечением проводили лечение, направленное на стабилизацию функции мочевого пузыря, профилактику и ликвидацию различных осложнений, возникших в результате как неврологических, так и урологических нарушений. При этом использовали консервативные и хирургические методы лечения. Характер симптоматической терапии зависел прежде всего от функционального состояния мочевого пузыря. Больным с гиперрефлексией детрузора назначали тепловые процедуры (парафин-озокеритовые аппликации) на надлобковую область, КВЧ-терапию или лазеротерапию на биологически активные точки (меридиан мочевого пузыря – V 2, V 14, V 19) и проекцию мочевого пузыря. Низкоинтенсивное лазерное облучение (гелий-неоновый лазер) дает хороший лечебный эффект и при непосредственном воздействии на мочевой пузырь (вну-трипузырное лазерное облучение). Применялся гелий-неоновый лазер с диаметром светового пятна 6-7 мс, плотностью мощности 1 МВт/см2, экспозиция составила 3,4,5,7,10,5,4,3 мин (возрастание и убывание), длительность курса лечения 10 дней. При таком воздействии лазера на мочевой пузырь восстанавливался регионарный кровоток, устранялась гипоксия детрузора, которая играет значительную роль в формировании гиперрефлексии мочевого пузыря [3].
Из фармакологических препаратов при гиперрефлексии мочевого пузыря пациентам назначали пика-милон (0,075-1,3 мг/кг) 3 раза в день в течение 30 дней, спазмекс по 2,5 мг 2 раза в день в течение 4 недель. Преимущество последнего препарата (в сравнении с дриптаном, дет-рузитолом и др.) в том, что он не проникает через гематоэнцефалический барьер и может назначаться уже с 6-летнего возраста (очень важно у детей с перинатальными поражениями головного мозга), что отражено в инструкции к препарату. Кроме того, спазмекс оказался весьма эффективным и при синдроме вторичного энуреза на фоне гиперрефлексии детрузора. Также пациентам ректально назначались свечи с красавкой (беладонной) курсом до 10 дней.
Больным с гипорефлексией детрузора и скрытой миелодисплазией пояснично- крестцового отдела спинного мозга проводилась электростимуляция мочевого пузыря. Для восстановления нормального мочеиспускания применяли высокую трансректалъную электростимуляцию мочевою пузыря. При этом активный электрод вводили на глубину 5-8 см в зависимости от возраста пациента, частота тока составляла 120 Гц, длительность импульса – 3 мс, продолжительность сеанса электролечения – 18-20 мин. Курс электролечения составил 10-12 дней. Из фармакологических препаратов этой группе больных назначали витамин В12 внутримышечно в сочетании с фолиевой кислотой per os в течение 10 дней, про-зерин в инъекциях или порошках в возрастной дозировке до 20-30 дней.
Больным с детрузорно-сфинктерной диссинергией и гипертонусом мышц урогенитальной диафрагмы назначали миорелаксанты: сир-далуд или мидокалм per os. Данные препараты подавляют полисинапти-ческие спинно-мозговые рефлексы и понижают повышенный тонус поперечно-полосатых мышц промежности. Расслабление поперечнополосатой мускулатуры тазового дна позволяло снизить повышенное уретральное сопротивление. Эффективность лечения контролировали с помощью ультразвукового исследования (УЗИ) мочевого пузыря до и после мочеиспускания, а также урофлоуметрии (УФМ) (фармакопроба с миорелаксантами) (рис 2, 3).
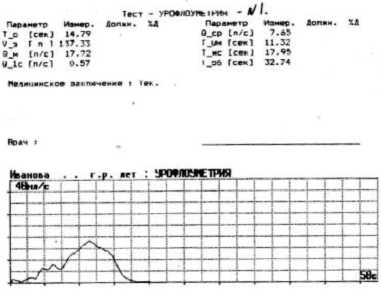
Рис. 2. Урофлоуметрия исходная у пациентов с детрузорно-сфинктерной диссинергией и гипертонусом мышц урогенитальной диафрагмы
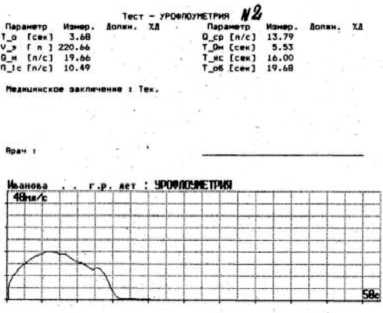
Рис. 3. Урофлоуметрия на фоне курсового приема мидокалма (через 30 мин после внутримышечного введения разовой дозы препарата: уменьшилось время задержки акта мочеиспускания и увеличилась максимальная и средняя скорость потока мочи)
При гипо- и арефлекторном мочевом пузыре у детей с грубой миелодисплазией терминальных сегментов спинного мозга применяли различные методы лечения, в том числе и только паллиативные, к ко- экспериментальная и клиническая урология № 4 2 0 1 8 торым относились принудительный ритм мочеиспускания и периодическая катетеризация мочевого пузыря. Принудительный ритм мочеиспускания с вовлечением мышц брюшного пресса (брюшной тип мочеиспускания) назначали во всех случаях при компенсированной микционной недостаточности.
Эффективность паллиативного лечения контролировали с помощью УЗИ мочевого пузыря до и после мочеиспускания. Если после натуживания и микции (иногда в 23 приема) остаточная моча не определялась или определялась в небольшом количестве (до 10-15% от исходного объема), то этот метод лечения считался приемлемым для данного пациента. Большую помощь в лечении подобных пациентов оказывали детские психологи, которые во время сеансов психотерапии давали пациентам «установку» на принудительный ритм мочеиспускания. В случаях неэффективности при больших объемах остаточной мочи (до 20-25% и более) проводили периодическую катетеризацию мочевого пузыря – у 6 (19,4%) детей из 31 с перинатальной патологией пояснично-крестцового отдела спинного мозга. Режим катетеризации назначали индивидуально (от 5 до 6 раз в течение дня). Таким образом, устранение Ее хронической задержки мочи, а следовательно, и ишемии детрузора позволяло предупредить развитие различных осложнений (пузырномочеточниковый рефлюкс, уретеро-гидронефроз, хронический пиелонефрит), которые в итоге приводят к развитию хронической почечной недостаточности (ХПН).
Показанием к хирургическому лечению НДМП, на наш взгляд, являются: резистентность к консервативной терапии и угроза быстрого развития ХПН. Предпочтение отдавалось малоинвазивным хирургическим вмешательствам. При гиперрефлекторной форме НДМП (10 детей) применяли методику гидродилатации мочевого пузыря «на утомляемость» (5-6 дилатаций на курс лечения), что приводило к увеличению объемов мочевого пузыря, первого и второго позывов при ци-стометрии на 30-35%. После введения в практику лечения НДМП фармакологических препаратов, снижающих тонус детрузор (дриптан, спазмекс), необходимость в подобных хирургических манипуляциях отпала. У больных с гипорефлектор-ной формой НДМП оперативные методы лечения применялись значительно чаще. При этом учитывались преобладающие клинические синдромы заболевания (хроническая задержка мочи, недержание мочи, сочетание этих симптомов), стадии микционной недостаточности и угроза развития ХПН. При выраженных нарушениях уродинамики верхних и нижних мочевых путей, чаще всего у детей оперированных по поводу спинномозговой грыжи, угрозе или уже развившейся ХПН больным накладывали цисто-кутанеостому (8 детей). В процессе длительной консервативной терапии периодически проводили контрольное обследование мочевыводящей системы (УЗИ 1 раз в 3 месяца, цистометрия 1 раз в 6 месяцев) в целях определения динамики заболевания. После восстановления рефлекторной деятельности мочевого пузыря (3 ребенка за время наблюдения в течение 3 лет) проводили иссечение и «закрытие» цисто-кутанестомы с последующим принудительным ритмом акта мочеиспускания. Одному больному с ис-
Таблица 3. Оперативные методы лечения и инвазивные вмешательства у детей с НДМП
|
Уровень поражения ЦНС |
Вид оперативного вмешательства |
Катетеризация мочевого пузыря |
Итого |
|
|
Цисто-кутанео-стомия |
Дилатация уретры |
|||
|
Церебральный (n=22) |
1 (4,5%) |
2 (9,1%) |
– |
3(13,6%) |
|
Цервикальный (n=59) |
3 (5,1%) |
– |
– |
3 (5,1%) |
|
Пояснично- крестцовый (n=31) |
8 (25,8%) |
4(12,9%) |
6 (19,4%) |
18(58,1%) |
|
Сочетанный (n=18) |
– |
1 (5,6%) |
– |
1 (5,6%) |
|
Невротические состояния (n=3) |
– |
1 (33,3%) |
– |
1 (33,3%) |
|
Всего (n =133) |
12 (9,0%) |
8 (6,0%) |
6 (4,5%) |
26 (19,5%) |
тинным (сфинктерным) недержанием мочи проведена операция пластики шейки мочевого пузыря по В.М. Державину с хорошими функциональными результатами.
При детрузорно-сфинктерной диссинергии и гипертонусе урогенитальной диафрагмы наряду с консервативной терапией у 7 больных проводили поднаркозную дилатацию мембранозной части уретры механическим уретродилататором (рис. 4).

При сопутствующих запорах выполняли пальцевую дилатацию анального сфинктера по Рекамье. У всех 7 больных после дилатации уретры на фоне проводимой консервативной терапии исчез повышенный тонус мышц тазового дна, о чем свидетельствовало снижение уретрального давления до нормальных цифр по данным профиломет-рии уретры и УФМ.
Виды оперативных вмешательств и манипуляций у больных с НДМП при различных уровнях поражения ЦНС представлены в таблице 3.
Таким образом, описанные выше комбинированные методы лечения различных клинических форм НДМП у детей позволили существенно улучшить результаты лечения (табл. 4).
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Результаты лечения всех больных оценивались при катамнестиче-ском обследовании не ранее одного года после завершения этапного лечения. При этом учитывались жалобы больного, клиническая симптоматика, данные лабораторных исследований, УФМ, УЗИ почек и мочевого пузыря до и после мочеис-
Таблица 4. Результаты лечения 133 больных с НДМП через 1 год
|
Уровень |
Результат лечения |
||
|
поражения ЦНС |
Без динамики |
Улучшение |
Излечение |
|
Церебральный (n=22) |
– |
19(86,41%) |
3 (13,6%) |
|
Цервикальный (n=59) |
– |
45 (76,3%) |
14 (23,7%) |
|
Пояснично- крестцовый (n=31) |
– |
30 (96,8%) |
1 (3,2%) |
|
Сочетанный (n=18) |
– |
15 (83,3%) |
3 (16,7%) |
|
Невротические состояния (n=3) |
– |
2 (66,7%) |
1 (33,3%) |
|
Всего (n =133) |
– |
111 (83,5%) |
22 (16,5%) |
Таблица 5. Результаты лечения 133 больных с НДМП после завершения этапного лечения через 3 года
|
Уровень |
Результат лечения |
||
|
поражения ЦНС |
Без динамики |
Улучшение |
Излечение |
|
Церебральный (n=22) |
– |
14 (63,6%) |
8 (36,4%) |
|
Цервикальный (n=59) |
– |
29 (49,2%) |
30 (50,8%) |
|
Пояснично- крестцовый (n=31) |
– |
25 (80,6%) |
6 (19,4%) |
|
Сочетанный (n=18) |
– |
12 (66,7%) |
6 (33,3%) |
|
Невротические состояния (n=3) |
– |
1 (33,3%) |
2 (66,7%) |
|
Всего (n =133) |
– |
81 (60,9%) |
52 (39,1%) |
пускания. Инвазивные методы контрольной диагностики (микционная цистоуретрография, цистоуретро-скопия с калибровкой уретры) назначали строго по показаниям. Результаты лечения, полученные через 1 год в каждой из 5 клинических групп больных, отражены в таблице 4.
Последующее этапное лечение, проводимое курсами через 3 мес., позволило значительно улучшить вышеизложенные показатели. Результаты лечения через 3 года реабилитации больных отражены в таблице 5.
Наилучшие результаты лечения получены в группе больных с «высо- ким» уровнем поражения ЦНС и, прежде всего, у больных с последствиями родовой травмы шейного отдела позвоночника. Менее оптимистическими оказались результаты лечения больных энурезом и миелодисплазией пояснично-крестцового отдела спинного мозга.
ЗАКЛЮЧЕНИЕ
-
1. Лечение НДМП у детей и подростков должно проводиться индивидуально у каждого больного с учетом уровня и характера поражения нервной системы, а также функционального состояния мочевого пузыря и мышц урогенитальной диафрагмы.
-
2. При лечении НДМП у детей и подростков основной или базисной должна быть терапия первичного очага поражения нервной системы.
-
3. При антенатальных, диспла-стических поражениях нервной системы прогноз заболевания в плане полного выздоровления при проведении консервативной терапии, чаще всего, сомнительный, в связи с чем у этой группы пациентов целесообразно применять и оперативные (предпочтительнее малоинвазивные) методы лечения при наличии медицинских показаний к ним. Основой успешной реабилитации детей с НДМП должен быть принцип этапного лечения и преемственности этих больных при «передаче» их во взрослую сеть с постоянной и длительной диспансеризацией с участием врачей-специалистов смежных специальностей (уролога, нефролога, невропатолога).
Резюме:
Введение: Под нейрогенной дисфункцией мочевого пузыря (НДМП) следует понимать разнообразные формы нарушения его резервуарной и эвакуаторной функции, развивающиеся вследствие поражения нервной системы на ее различных уровнях – от коры головного мозга до интрамурального аппарата, до сих пор нет единого мнения об этиологии данного заболевания.
Цель исследования: обобщить результаты обследования и лечения 133 детей с нейрогенной дисфункцией мочевого пузыря (НДМП) в возрасте от 3 до 14 лет.
Список литературы Лечение нейрогенной дисфункции мочевого пузыря и вторичного энуреза у детей и подростков
- Билялов М.Г. Роль вегетативной нервной системы в генезе нейрогенной дисфункции мочевого пузыря по типу незаторможенности у детей и ее коррекция: автореф. дис. канд. мед. наук/М.Г. Билялов. Казань, 1998; 20.
- Бондаренко С.Г., Абрамов Г.Г. Этаноловая блокада при резистентной форме нестабильного мочевого пузыря у детей. Детская хирургия. 2004 (1):31-33.
- Вишневский Е.Л. Важнейшие итоги и перспективы исследований в урологии детского возраста. Е.Л. Вишневский, В.Г. Гельд//Российский вестник перинатологии и педиатрии. 2002(6); 44-48.
- Вишневский Е.Л. Диагностика и лечение нейрогенных дисфункций мочевого пузыря у детей. Педиатрия. 1997; 3: 42-44.
- Вишневский Е.Л. Клиническая оценка расстройств мочеиспускания. Е.Л. Вишневский, О.Б. Лоран, А.Е. Вишневский. М., 2001:95.
- Державин В.М., Вишневский Е.Л., Гусарова Т.Н. Диагностика и лечение нейрогенного мочевого пузыря у детей: Методическое пособие. Москва. 1993.
- Игнатьев Р.О. Эффективность малоинвазивных хирургических методов лечения расстройств эвакуаторной функции толстой кишки у детей с миелодисплазией: автореф. дис.. канд. мед. наук. Р.О. Игнатьев. М., 2003:20.
- Кириллов В.И. Нейрогенные дисфункции мочевого пузыря у детей. Кириллов В.И., Киреева Н.Г//РМЖ. 1998(9):7.
- Кольбе О.Б., Сазонов О.Н., Моисеев А.Б. и др. Сочетанные нарушения функции мочевого пузыря и толстой кишки у детей. Педиатрия. 2003; 6: 91-94.
- Морозов В.И., Ахунзянов А.А., Билялов М.Г., Байбиков Р.С. Неврологические аспекты диагностики нейрогенной дисфункции мочевого пузыря у детей. Детская хирургия, 2000(2):18-22.
- Морозов В.И., Рашитов Л.Ф. Энурез и нейрогенные дисфункции мочевого пузыря у детей: Метод. пособие. Казань. 2011: 59 c.
- Морозов В.И., Рашитов Л.Ф., Морозов Д.В. Нейрогенные дисфункции висцеральных органов у детей (хирургические и педиатрические аспекты). Казань. 2008: 152 c.
- Мохорт В.А., Гресь А.А. Лечение сочетанных неврогенных дисфункция мочевого пузыря и прямой кишки. Хирургия. 1985; 9: 57-61.
- Нестеренко О.В. Дифференцированный алгоритм лечения детей с первичным ночным энурезом. Нестеренко О.В., Горемыкин В.И., Елизарова С.Ю., Сидорович О.В. Современные проблемы науки и образования. 2013(2).
- Нестеренко О.В., Горемыкин В.И., Мещерякова Е,Е, Елизарова С.Ю., Сидорович О.В. Нарушения уродинамики у детей с вторичным хроническим пиелонефритом. Научное обозрение. Медицинские науки. 2014(2):82-82.
- Рудакова Э.А. Дисфункции мочевого пузыря у детей раннего возраста: автореф. дис. докт. мед. наук/Э.А. Рудакова. М., 1995:28.
- Салов П.П. Нейрогенные дисфункции тазовых органов. П.П. Салов. Новокузнецк, 2002:592.
- Albright L., Pollcck E., Adelson P.D. Principles and Practice of Pediatric Neurosurgery. New York. 1999: 291-320.
- Function of Hollow Viscera in Children with Constipation and Voiding Difficulties. C. Lucanto, S.B. Bauer, P.E. Hyman, A.F. Flores. Dig Dis Sci 2000;45,(7):1274-1280.
- Sturm M., Cheng Y. The Management of the Pediatric Neurogenic Bladder. 2016. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4992015/
- Vega, PJ.M. High-pressure bladder: an underlying factor mediating renal damage in the absence of reflux?/PJ.M. Vega, L.A. Pascual. BJU Jnt. 2001;(86);6:581-584.


