Направленная остеоиндукция при фиброзной дисплазии кости
Автор: Попков Арнольд Васильевич, Попков Дмитрий Арнольдович, Борзунов Дмитрий Юрьевич
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 1, 2013 года.
Бесплатный доступ
Цель исследования. Анализ эффективности метода интрамедуллярного армирования спицами с биоактивным покрытием в виде гидроксиапатита (ГА) определенного дизайна при лечении фиброзной остеодисплазии. Материал и методы. Обобщен первый клинический опыт (9 детей) оперативного лечения фиброзной дисплазии длинных костей методом интрамедуллярного индуцирования костной ткани с помощью спиц, имеющих покрытие гидроксиапатитом. Описана технология операции при очаговой форме заболевания и диффузном поражении кости, осложненном патологическим переломом. Результаты. У всех пациентов добились положительного исхода лечения без рецидива деформации при наблюдении отдаленного результата в течение 5 лет. Заключение. Индуцирование костеобразования в зоне фиброзной дисплазии – это наиболее рациональный этап развития ортопедии. Нет необходимости радикально резецировать патологический очаг – достаточно удалить большую часть патологической фиброматозной ткани, частично заполняя полость костным аутотрансплантатом. Индуцирующее покрытие спиц ускоряет костеобразование как со стороны аутотрансплантата, так и изменяет функцию остеогенных клеток незрелой костной ткани, из которой формируются тонкие пластины в полостях, доводя процесс окостенения до полной зрелости.
Фиброзная остеодисплазия, чрескостный остеосинтез, остеоиндукция, гидроксиапатит
Короткий адрес: https://sciup.org/142121649
IDR: 142121649
Текст научной статьи Направленная остеоиндукция при фиброзной дисплазии кости
Фиброзную дисплазию костной ткани нередко относят к опухолеподобным заболеваниям, которые приводят к тяжелым осложнениям в виде патологических переломов, склонных к замедленной консолидации, формированию деформаций и ложных суставов. В последнее время фиброзную дисплазию признают все менее редким заболеванием. В 1985 году М.И. Волков [2] считал, что среди всех опухолевидных и диспластических поражений скелета фиброзная остеодисплазия составляет 5,1 %; DiCaprio [13] в 2005 отмечал, что частота данного заболевания колеблется в пределах 6,7-7,0 %, а в 2008 году отечественная литература называет цифру 8,5 % [4].
В основе патогенеза заболевания, по мнению большинства исследователей, лежит не только остановка и замедление остеогенеза на определенной стадии развития, но и его извращение. Низкая эффективность консервативных методов лечения, а вернее практическое ее отсутствие [3, 5, 12, 14, 17, 18], определила хирургическое направление в лечении фиброзной дисплазии, при котором производилось удаление патологической ткани в надежде на заполнение сформирован- ного дефекта кости нормальной костной тканью. Ряд авторов применяли резекцию патологической ткани и замещение дефектов аутокостью в виде крошки, щебенки, мелких кортикальных пластинок [7, 8, 9, 10, 11]. Многочисленные наблюдения убедили хирургов в том, что резекция патологического очага в большинстве случаев приводит к рецидиву заболевания, а пересаженная аутокость быстро рассасывается. Неудачи, связанные с резорбцией аллотрансплантатов, объяснялись технической невозможностью полного удаления патологической ткани, особенно при полиоссальном поражении [5, 12]. Обширные резекции очага поражения с последующим замещением дефекта методом Илизарова далеко не всегда приемлемы из-за травматичности оперативного вмешательства, особенно при диффузном характере поражения костей и при региональной форме фиброзной дисплазии [15, 16, 19].
Таким образом, существующие методы лечения носят чисто симптоматический характер без учета этиопатоге-нетических механизмов заболевания и не исключают в дальнейшем возможность рецидивирования процесса.
МАТЕРИАЛ И МЕТОДЫ ИССЛЕДОВАНИЯ
В РНЦ «ВТО» им. академика Г.А. Илизарова в 2004 году предложен метод интрамедуллярного армирования спицами с биоактивным покрытием в виде гидроксиапатита (ГА) определенного дизайна, которое призвано уси- лить процесс репаративной регенерации [6, 7. 8, 9, 10]. Успешное использование метода при диафизарных переломах и удлинении конечностей позволило поставить целью данного исследования анализ возможности данного метода в лечении фиброзной остеодисплазии – в стабилизации процесса и профилактики деформаций кости.
Авторами данного сообщения оперировано с использованием интрамедуллярных спиц 9 детей в возрасте от 10 до 17 лет: трое мальчиков и 6 девочек. У большинства больных (6 детей) диагностирована полиоссальная фор- ма заболевания при поражении нижних конечностей. У 7 пациентов течение патологического процесса было осложнено патологическим переломом бедра.
Контролировали результаты лечения клиническим и рентгенологическим методами исследования, в ряде случаев используя компьютерную томографию.
ОБСУЖДЕНИЕ РЕЗУЛЬТАТОВ ЛЕЧЕНИЯ
Интрамедуллярное армирование кости спицами с ГА покрытием при фиброзной дисплазии мы использовали и как самостоятельный вид остеосинтеза, как правило, при монооссальной и очаговой форме поражения, и в сочетании с методом чрескостного остеосинтеза (при патологическом переломе или угрозе подобного перелома во время лечения, при корригирующей остеотомии).
Самостоятельный вид остеосинтеза спицами с ГА покрытием мы осуществляли после предварительного удаления из полости фиброзной ткани при малотравматичном вмешательстве: доступ из разреза 1-1,5 см, вскрытие полости с сохранением связи кортикальной пластинки с мягкими тканями и кюретаж полости. После этого через полость проводили 2-3 спицы с ГА покрытием. Спицы удобно вводить через костно-мозговой канал и затем просверливать через стенки полости под контролем электронно-оптического преобразователя (ЭОП). Полость затем прикрывали кортикальной пластинкой и рану зашивали наглухо. Для максимальной мобилизации мезенхимальных стволовых клеток из костномозгового канала или окружающего полость губчатого вещества кости мы рекомендуем дополнительно перфорировать стенки полости спицей Киршнера (толщина 1,8 мм) чрескожно.
Клинический пример. Пациентка Б., 14 лет. Диагноз: фиброзная дисплазия левой большеберцовой кости, монооссальная очаговая форма. В последний год начала отмечать боли ноющего характера в голени, хромать при ходьбе, бегать не может, отмечается легкий отек голени (рис. 1).
Рентгенологическая картина очага дисплазии выглядела в виде кисты с колбообразно измененной формой кости в нижней трети большеберцовой кости. Граница со здоровой костной тканью резко склерозирована. Костная полость в периферических отделах разделена на мелкие секции тонкими склерозированными пластинами, на задней поверхности кости непрерывность кортикального слоя нарушена (рис. 1, б, в).
Во время операции для профилактики возможного патологического перелома большеберцовая кость была фиксирована аппаратом Илизарова, полость вскрыта и тщательно удалена фиброзная ткань в виде «творожной» массы. Затем под контролем ЭОП проведены две спицы с ГА покрытием (рис. 2. а, б).
Сразу после операции больная ходила с полной нагрузкой на ногу без дополнительных средств опоры. Через 3 недели аппарат Илизарова был демонтирован, и больная продолжила лечение в амбулаторных условиях (рис. 2, в, г).
Через три месяца после операции интрамедуллярные спицы были удалены (рис. 3). Динамическое наблюдение подтвердило, что полость большеберцовой кости, где вокруг интрамедуллярных спиц образовалась костная ткань, постепенно подвергалась ремоделированию – оптическая плотность кости в проекции полости постепенно увеличивалась, и формировалось типичное вещество кости, восстанавливалась и непрерывная кортикальная пластинка большеберцовой кости, а зона склероза, ограничивающая ранее очаг поражения, постепенно исчезала.
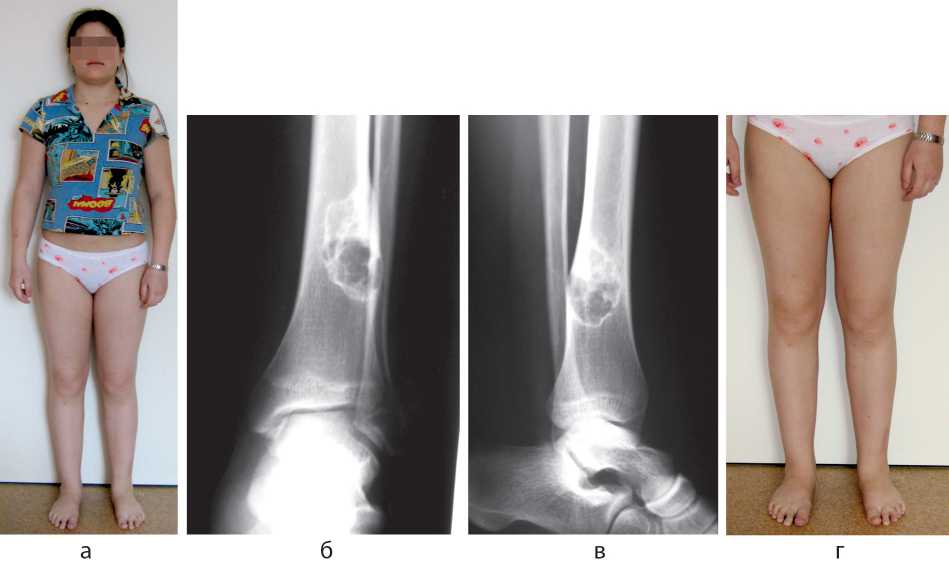
Рис. 1. Пациентка Б. Фото больной до лечения (а, г) и рентгенограммы голени (б, в) до операции
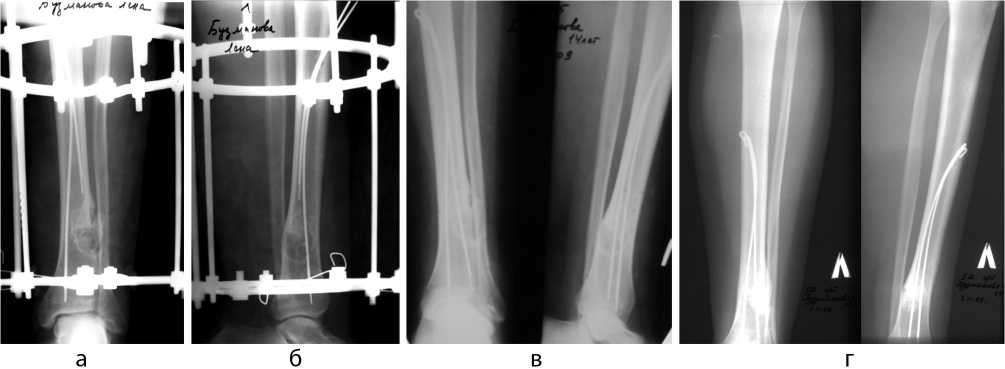
Рис. 2. Рентгенограммы голени больной Б. во время проведения интрамедуллярных спиц (а, б), через месяц после операции (в) и через 2 месяца после операции (г)
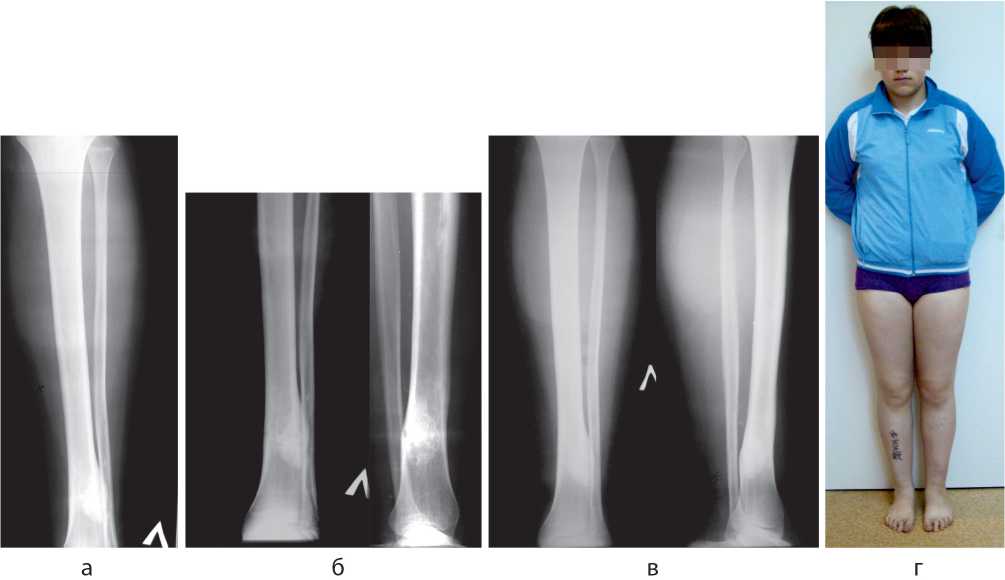
Рис. 3. Рентгенограммы голени пациентки Б. через 3 мес. после операции (а), через 6 мес. после операции (б), через 9 мес. после операции (в) и фото больной через 9 мес. после операции (г)
Однако следует отметить, что ремоделирование кости (уменьшение объема и оптической плотности склерозированного участка) происходит достаточно медленно.
Интрамедуллярное армирование спицевыми имплантатами в сочетании с чрескостным остеосинтезом мы рекомендуем при патологических переломах костей или необходимости оперативного исправления деформаций кости.
Клинический пример. Больной О., 10 лет. Диагноз: фиброзная дисплазия, полиоссальная, многоочаговая форма, патологический перелом правого бедра с полным смещением отломков (рис. 4, а).
При рентгенологическом исследовании пораженных сегментов конечностей в двух стандартных проекциях отмечено типичное для полиоссальной формы фиброзной дисплазии диффузное поражение, с резким утолщением кости, вздутием и истончением кортикаль- ного слоя, с прерыванием его в отдельных местах. Эти изменения привели к снижению прочностных свойств кости, ее деформации и патологическому перелому на вершине деформации бедра.
Во время операции из очагов была удалена фиброзная ткань, осуществлена открытая репозиция отломков и чрескостный остеосинтез бедра аппаратом Илизарова с интрамедуллярным армированием бедра через патологические полости спицами с ГА покрытием (рис. 4, б). Учитывая выраженный остеопороз проксимального отдела бедра и отсутствие полной конгруэнтности костных отломков, решено было дополнительно ввести интрамедуллярно аутотрансплантат из диафиза малоберцовой кости длиной 5 см, взятый поднадкостнично на левой голени во время операции (одна из спиц с ГА покрытием проведена интрамедуллярно в трансплантат малоберцовой кости).
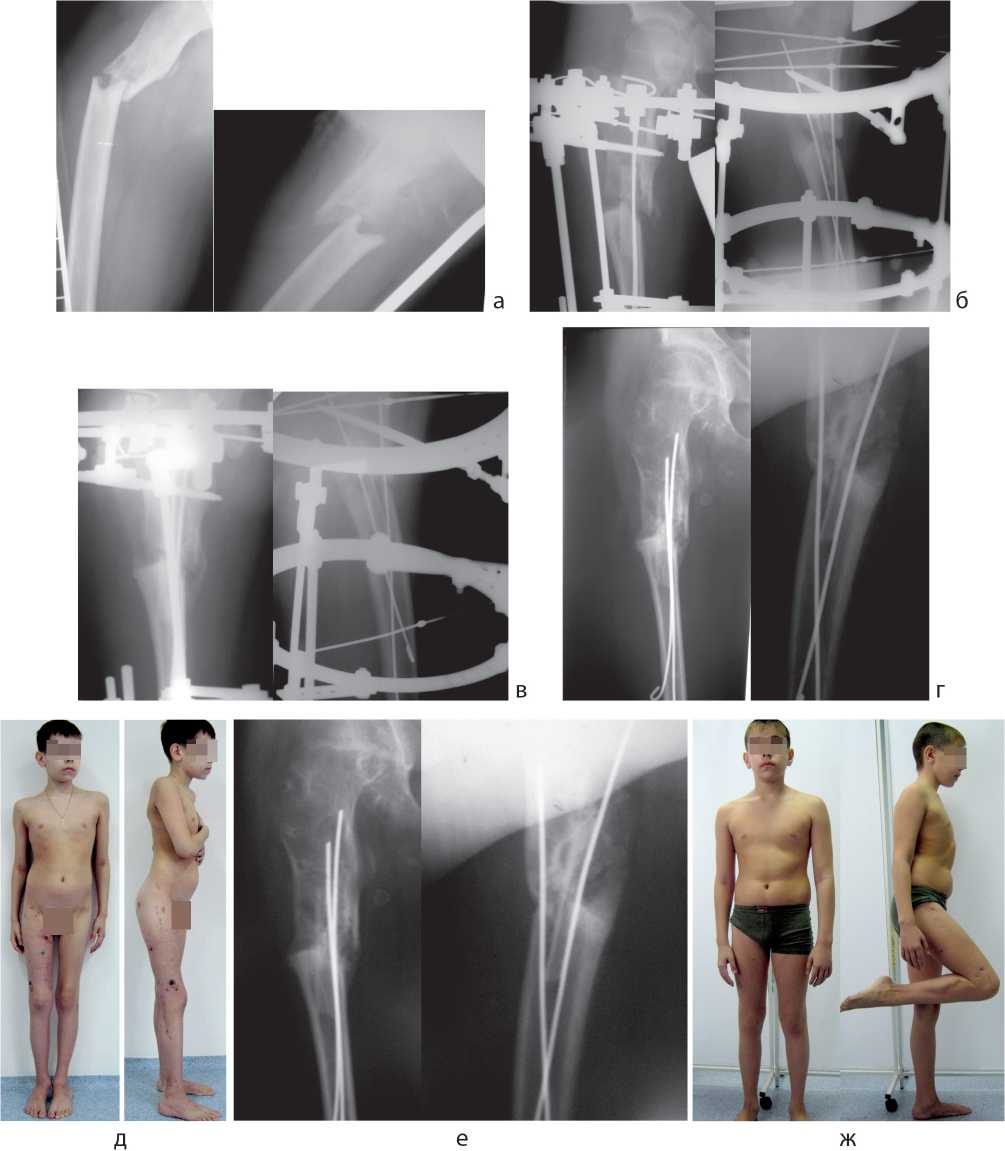
Рис. 4. Рентгенограммы пациента О., 10 лет (прямая и боковая проекции): а – до операции; б – после остеосинтеза; в – через месяц после операции; г – через 2 месяца после операции (в день демонтажа аппарата Илизарова); е – через 4 месяца после операции; фото пациента в день демонтажа аппарата (д) и через 6 месяцев после операции (ж)
Рентгенологически консолидация перелома наступила уже через месяц после операции (рис. 4, в), но, учитывая, что пациент лечился амбулаторно за несколько тысяч километров от нашей клиники (Иркутская обл.), аппарат Илизарова был демонтирован через 2 месяца после операции (рис. 4, г). Через полгода после операции ремоделирование бедренной кости продолжалось, а пациент чувствовал себя достаточно уверенно, чтобы ходить с полной нагрузкой и заниматься любимым видом спорта (бокс).
Трем пациентам интрамедуллярный остеосинтез спицами с ГА покрытием осуществляли последова- тельно после демонтажа аппарата Илизарова, у 6 армирование произвели одновременно с чрескостным остеосинтезом аппаратом Илизарова. Травматичность оперативного вмешательства была незначительна, что позволило пациентам вставать и ходить со второго дня после операции, не требовалось переливания крови или трансфузии других лекарственных препаратов. Срок остеосинтеза патологического перелома аппаратом Илизарова составил 60,6±13,8 дня с восстановлением целостности кости и заполнением очага поражения новообразованной костной тканью. Следует отметить, что на протяжении всего периода лечения мы не встретились с осложнениями. Не было даже воспаления мягких тканей вокруг спиц аппарата Илизарова. Возможно, эта особенность объясняется просто очень коротким сроком остеосинтеза, необходимым для консолидации костных фрагментов.
Результат лечения оценен как положительный у всех наблюдавшихся пациентов. Наблюдение отдаленного результата лечения составило 5 лет – рецидивов очага патологического поражения или патологического перелома не было.
Следует отметить, что использование в комплексном обследовании пациентов компьютерной томографии позволило количественно оценить динамику репаративного остеогенеза в зоне поражения: до лечения плотность кости в зоне полости колебалась от 20 до 60 HU, а после лечения составила 400-600 HU.
В порядке дискуссии следует подчеркнуть, что диагностика фиброзной дисплазии обычно не вызывает трудностей. Морфологические исследования отмечают четкие границы диспластического очага с окружающей плотной костью. Содержимое очага представляет собой лишенную сосудов остеогенную ткань (макроскопически похожую на вату или сердцевину подсолнечника), разделенную на секции костными балками. Микроскопически содержимое полостей описывают как малодифференцированную остеогенную ткань – незначительное количество костных балок, лишенных пластинчатого строении, залегающих в волокнистой ткани и окруженных фибробластами [2]. Среди волокнистой ткани иногда попадаются участки хрящевой ткани, что свидетельствует о том, что процесс костеобразования начал продвигаться дальше, не останавливаясь на стадии низкодифференцированной соединительнотканной стадии. Подобную фиброзную ткань следует рассматривать как функционально неполноценную остеобластическую ткань, которая способна формировать кость, но не может довести ее до зрелого состояния, и согласиться с мнением М.В. Волкова о несостоятельности термина «фиброзная дисплазия». Правильнее это заболевание отнести к «остеогенной дисплазии».
Наличие свидетельства о локальном торможении гистогенеза кости побуждает исследователей к поиску новых методов лечения, направленных на стимуляцию гистогенеза кости в очаге деструкции, что значительно снижает травматичность оперативного вмешательства и практически исключает необходимость дополнительных операций по получению костных аутотрансплантатов. Стимулирование остеогенеза, направленного на ликвидацию костной полости, обеспечивается армированием костной полости спицевыми имплантатами с биоактивным ГА покрытием [10]. Клинический и морфологический эффект основан на остеоиндуктивном влиянии биоактивного ГА покрытия имплантатов, которое способствует концентрации и дифференцировке мезенхимальных остеогенных клеток–предшественников из костного мозга и тех неполноценных клеток, которые уже имеются в полости (фибробластов), осте-окондуктивной возможности интрамедуллярных спиц для перемещения микрососудов и образования вокруг них полноценного губчатого вещества кости.
Предотвращение деформаций при остеодисплазии зависит во многом от степени и скорости перестройки патологической фиброматозной ткани в костную, а также от увеличения прочностных свойств костей нижних конечностей. Наличие интрамедуллярных спиц само по себе увеличивает прочностные свойства кости, а быстрое образование вокруг спиц костной муфты в виде губчатого костного вещества обеспечивает максимальную стабильность костных фрагментов и быструю консолидацию.
Среди ученых нет единого мнения об оптимальном возрасте для оперативного лечения. Ряд авторов утверждают, что фиброзная дисплазия является патологией детского возраста, но может проявляться и в зрелом возрасте. По определению Т.П. Виноградовой, к дисплазиям относятся «такие патологические состояния тканей, которые являются следствием изменения свойств их клеточных элементов, причем изменения передаются последующим генерациям этих клеток» [1]. Именно поэтому при полиоссальном поражении, проявившемся в раннем детстве, процесс имеет прогрессирующее течение на протяжении всей жизни. W. Harris и соавт. [17] также проследили прогрессирование фиброзной дисплазии после окончания развития организма. Подобное прогрессирование может способствовать малигниза-ции очага дисплазии. Прервать этот процесс, изменить функцию остеогенной клетки – значит стабилизировать процесс в раннем детском возрасте.
ЗАКЛЮЧЕНИЕ
Анализируя данные литературы и собственные наблюдения, мы пришли к убеждению, что индуцирование костеобразования в зоне фиброзной дисплазии – это наиболее рациональный этап развития ортопедии. Думается, что нет необходимости радикально резецировать патологический очаг – достаточно удалить большую часть патологической фиброматозной тка- ни, можно даже частично заполнить полость костным аутотрансплантатом. Индуцирующее покрытие спиц ускоряет костеобразование как со стороны аутотрансплантата, так и изменяет функцию остеогенных клеток незрелой костной ткани, из которой формируются тонкие пластины в полостях, доводя процесс окостенения до полной зрелости.


