Неорганная забрюшинная шваннома (клиническое наблюдение)
Автор: Степанова Юлия Александровна, Гришанков Сергей Александрович, Карельская Наталья Александровна, Калинин Дмитрий Валерьевич, Глотов Андрей Вячеславович
Журнал: Клиническая практика @clinpractice
Рубрика: Случай из практики
Статья в выпуске: 2 (26), 2016 года.
Бесплатный доступ
Шваннома - опухоль, растущая из шванновских клеток оболочки периферических нервов. Ретроперитонеальные шванномы - редкие опухоли, которые составляют приблизительно от 1 до 5% всех ретроперитонеальных образований. Забрюшинная локализация шванном встречается всего в 0,75-2,6% случаев, чаще они локализуются в конечностях, голове и шее. Несмотря на существенные успехи, достигнутые в настоящее время в области инструментальных исследований неорганных забрюшинных опухолей, диагностика и дифференциальная диагностика остаются сложной проблемой, требующей дальнейшего изучения. Представленное клиническое наблюдение иллюстрирует сложности в диагностике шванномы забрюшинного пространства. Четкое дооперационное определение взаимоотношений опухоли со всеми близлежащими органами и сосудами по данным различных методов лучевой диагностики даёт возможность определить тактику лечения пациента.
Ретроперитонеальная шваннома, сложности диагностики, лечение
Короткий адрес: https://sciup.org/14338560
IDR: 14338560
Текст научной статьи Неорганная забрюшинная шваннома (клиническое наблюдение)
Среди онкологических заболеваний частота возникновения неорганных забрюшинных опухолей (НЗО) составляет от 0,02 до 0,4% [1, 2]. Забрюшинные опухоли встречаются в любом возрасте, но преимущественно от 40 до 60 лет. У женщин они возникают чаще, чем у мужчин.
Клинико-морфологические особенности забрюшинных опухолей обусловлены анатомическим строением забрюшинного пространства, значительной распространенностью и разно- образием тканевых структур в этой области. Последнее определяет многообразие гистологических форм опухолей, обладающих различными морфо-функциональными свойствами, определяющими их клиническое течение [3].
Наибольшее распространение получила классификация L. Ackerman (1954 г.), которую автор разработал на основе многочисленных работ известного американского патолога Stout, опубликованных в 1943-1953 гг. L. Ackerman полагал, что удовлетворительная классификация забрюшинных опухолей в то время было едва ли возможна и называл своё разделение опухолей данной локализации условным. Все современные классификации большей частью основаны на идентификации типа ткани, из которой образуется опухоль, то есть построены по гистогенетическому типу. В основу своей классификации L. Ackerman также положил гистогенетические признаки, разделив на пять классов 29 видов опухолей [4].
Опухоли нейрогенного происхождения возникают из разных элементов нервной системы и отличаются большим разнообразием [5]:
-
А. Опухоли из закладок нервных влагалищ.
Нейрофиброма без капсулы. Развиваются из корешков спинальных нервов и обычно располагаются паравертебрально или пресакрально. Это опухоль гистогенетически связана с периневральными соединительнотканными элементами и клетками шванновского синцития.
Инкапсулированная невринома (нейролем-мома, шваннома). Доброкачественные невриномы в забрюшинном пространстве встречаются исключительно редко и по строению ничем не отличаются от опухолей другой локализации — возникают из шванновских клеток оболочки нерва, леммоцитов.
Злокачественная нейролеммома (злокачественная шваннома). Достаточно точная диагностика и определение гистогенеза опухоли в этих случаях бывает сопряжено со значительными трудностями. Злокачественные нейролеммомы различают по степени зрелости в зависимости от соотношения клеточных и волокнистых элементов. Эти опухоли, особенно низкодифференцированные, сравнительно бурно растут, рано рецидивируют и дают отдаленные метастазы.
Б. Опухоли из тканей симпатической нервной системы.
Ганглионеврома (невроганглиома), ганглионарная неврома. Редкая доброкачественная опухоль, построена из ганглиозных клеток. Злокачественным вариантом этой опухоли является ганглионейробластома, встречающаяся крайне редко, преимущественно у детей и в молодом возрасте. Склонна к прорастанию в соседние органы. Нередко метастазирует в кости, лимфатические узлы и во внутренние органы.
Симпатобластома. Редкая злокачественная опухоль, но забрюшинная локализация для неё наиболее обычна. Симпатобластому не всегда удается дифференцировать от симпатогониомы – еще более незрелой опухоли того же генеза.
Оба вида опухоли чаще имеют эмбриональное происхождение, как правило, наблюдаются у новорожденных и детей младшего возраста, у взрослых встречаются редко.
-
В. Нейроэндокринные.
Параганглиома может иметь более или менее злокачественное течение с отдаленными метастазами.
Эти образования, в зависимости от гистологического типа и степени дифференцировки имеют свои клинические особенности течения, в связи с наличием так называемых гормонопродуцирующих опухолей, сочетанием некоторых гистологических форм этих новообразований с наследственными синдромами множественной эндокринной неоплазии [6].
НЗО небольших размеров клинически протекают практически бессимптомно. Жалобы у пациентов чаще появляются при увеличении размеров образования, по мере сдавливания ими окружающих органов и магистральных сосудов. В связи с этим, образования чаще выявляют, когда они уже достигают значительных (более 10,0-15,0 см) размеров. Поэтому проблема улучшения диагностики НЗО приобретает большое практическое значение. Несмотря на существенные успехи, достигнутые в настоящее время в области инструментальных исследований НЗО, диагностика и дифференциальная диагностика остаются сложной проблемой, требующей дальнейшего изучения.
Ввиду сложностей дооперационной диагностики НЗО считаем целесообразным представить следующее клиническое наблюдение.
Пациент Х., 69 лет. При поступлении жалобы на дискомфорт в области эпигастрия.
Анамнез. При обследовании по месту жительства в ЦРБ г. Одинцово была выявлена опухоль, предположительно исходящая из забрюшинного пространства. Пациент направлен в Радиологический научный центр, где по данным компьютерной томографии выявлено забрюшинное образование с вовлечением в процесс нижней полой вены. При самостоятельном обращении пациента в Институт хирургии им. А.В. Вишневского было выполнено амбулаторное ультразвуковое исследование.
По данным ультразвукового исследования в брюшной полости, забрюшинном пространстве, а также в малом тазу свободной жидкости и отграниченных жидкостных скоплений не выявлено.
Печень, желчевыводящие пути и поджелудочная железа не изменены.
Площадь селезёнки – 45 см2, имеет чёткие ровные контуры, структура паренхимы однородна.
В забрюшинном пространстве, больше справа, определяется многоузловое образование неправильной формы, размерами 181,2х99,8х137,4 мм, нижний полюс образования визуализируется на уровне бифуркации аорты. Образование имеет чёткие и ровные контуры, по структуре неоднородное, преимущественно солидное (неоднородно пониженной эхогенности) с наличием кистозных полостей различной формы и размера (содержимое некоторых полостей диффузно неоднородное) (рис. 1). При дуплексном сканировании в структуре образования регистрируются множественные венозные сигналы (с ЛСК от 0,04 до 0,16 м/с), а также единичные артерии (с ЛСК до 0,27 м/с). Вокруг преимущественно верхнего полюса образования определяются огибающие артерии, источник которых проследить не удаётся. Сосуды брыжейки кишки имеют несколько усиленный кровоток. По переднему контуру образования распластана нижняя полая вена с неравномерной компрессией (диаметр от 5,7 до 9,8 мм), регистрируется фазный турбулентный кровоток (ЛСК от 0,12 до 0,45 м/с) (рис. 2). Оценка вены при положении пациента на спине затруднительна из-за отсутствия визуализации просвета и наличия фрагментарного окрашивания при цветовом картировании, при положении пациента на левом боку оценка вены более информативна. Аорта прослеживается по заднему контуру образования, фрагментарно контактируя с ним.
Чревный ствол, общая печеночная и селезеночная артерия смещены образованием кверху и влево, гемодинамически значимых изменений кровотока по ним не выявлено.
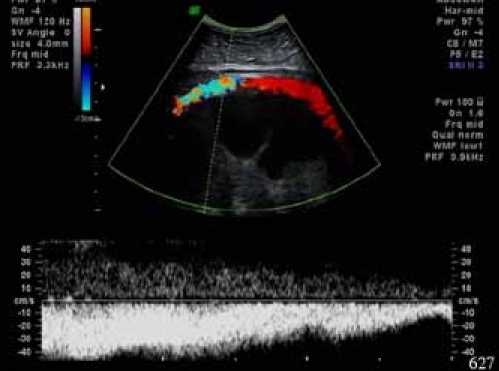
Рис. 2. УЗ-изображение экстравазальной компрессии нижней полой вены образованием в режиме дуплексного сканирования с регистрацией спектра допgлеровского сдвига частот
Верхняя брыжеечная вена в проксимальной части фрагментарно прослеживается по медиальному контуру образования без выраженных локальных изменений скорости кровотока.
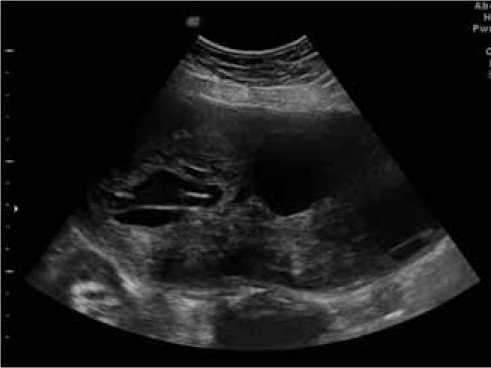
Рис. 1. УЗ-изображение опухоли правого забрюшинного пространства в В-режиме
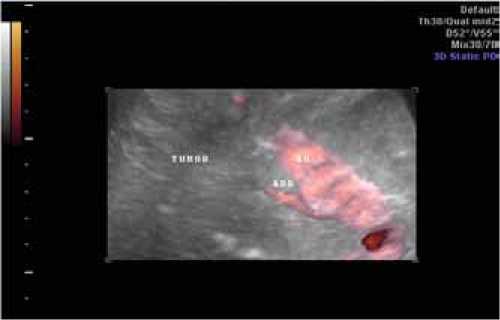
Рис. 3 а, б. УЗ-изображение правой почечной артерии (ARD), участвующей в кровоснабжении опухоли (TUMOR) (AO – аорта, REN D – правая почка): а – в режиме дуплексного сканирования с регистрацией спектра допплеровского сдвига частот; б – в режиме трехмерной УЗ-ангиографии.
Правая почечная артерия определяется по заднему контуру образования. Беря своё начало от аорты, она проходит в «борозде» образования, отдавая в средней трети коллатераль (Д=3,3 мм) в структуру опухоли (рис. 3). Далее артерия продолжается в ворота почки.
Правая почечная вена прослеживается по переднему контуру образования (распластана на нём) без выраженных локальных изменений скорости кровотока.
Левые почечные сосуды прослеживаются до ворот почки без локальных изменений скорости кровотока.
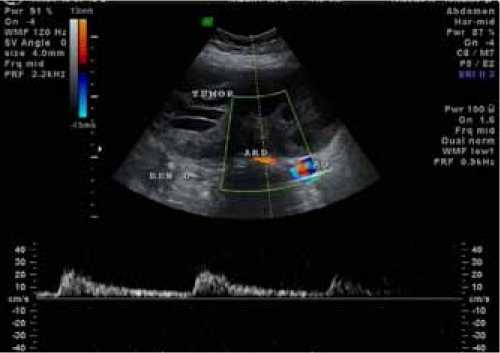
Немного выше уровня бифуркации аорты справа определяются две поясничные артерии (диаметром до 3,3 мм), участвующие в кровоснабжении образования. Образование в этом месте имеет отрог, в который идут поясничные артерии (рис. 4).
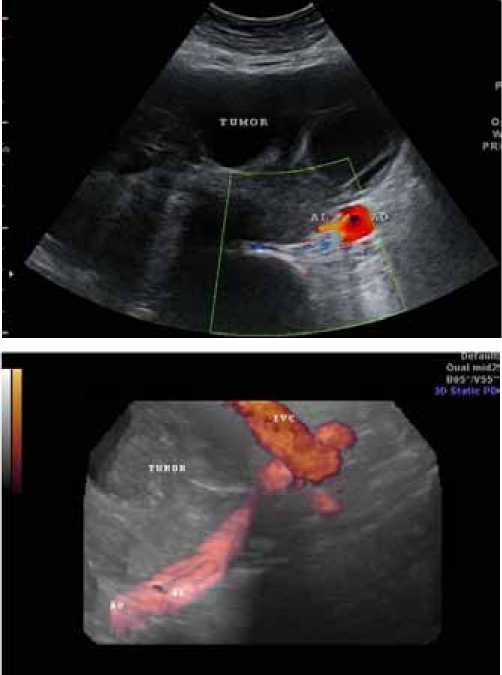
Рис. 4. УЗ-изображение поясничной артерии (AL), участвующей в кровоснабжении опухоли (TUMOR) (AO – аорта, IVC – нижняя полая вена): а – в режиме дуплексного сканирования с регистрацией спектра допплеровского сдвига частот; б – в режиме трехмерной УЗ-ангиографиии
При трёхмерной реконструкции УЗ-изобра-жения определяется «схождение» нижней полой вены и аорты в области бифуркации. Просвет общих подвздошных артерий и вен полностью окрашивается, локальных изменения скорости кровотока по ним не выявлено. Увеличенных регионарных лимфатических узлов не выявлено.
Почки не изменены.
Заключение: Неорганная забрюшинная опухоль; учитывая характер кровоснабжения и локализацию, наиболее вероятно, нейрогенного характера, наличие кистозных полостей может свидетельствовать о параганглиоме. Экстрава-зальная компрессия нижней полой вены.
По результатам ультразвукового исследования пациент был госпитализирован в Институт для дообследования и решении вопроса о возможности оперативного лечения.
При поступлении общее состояние больного удовлетворительное. Кожный покров и видимые слизистые обычной окраски. Гипертермии нет. Дыхание везикулярное, проводится во все отделы, хрипов нет ЧДД 16 в мин. Тоны сердца ритмичные, АД 120/70 мм рт. ст. Пульс 75 в мин. Язык чистый, влажный. Живот не вздут, при пальпации мягкий, безболезненный во всех отделах, участвует в акте дыхания. Перистальтика выслушивается. Перитонеальных симптомов нет. Симптом поколачивания отрицателен с обеих сторон. Стул, диурез адекватный. В области мезогастрия с переходом на эпигастрий имеется пальпируемое опухолевидное образование, достоверно не смещаемое, размерами до 13 см в диаметре, без четких границ.
Компьютерная томография. Свободной и осумкованной жидкости в брюшной полости не выявлено.
В забрюшинном пространстве ниже уровня отхождения почечных сосудов крупное кистозно-солидное образование размерами 180,0 х120,0 мм, протяженностью до 160,0 мм с четкими неровными контурами, толстой капсулой. Верхний край образования расположен на уровне L2, нижний – на уровне крыльев подвздошных костей. Задняя поверхность прилежит к позвоночнику, правой поясничной мышце, правой почке, аорте, оттесняя последнюю влево. Чревный ствол, верхняя брыжеечная артерия интактны. Нижняя полая вена прослеживается по переднему контуру образования. Солидный компонент образования расположен преимущественно в задних отделах опухоли. В структуре множественные толстые неровные внутренние перегородки, мелкие кальцинаты. При контра-
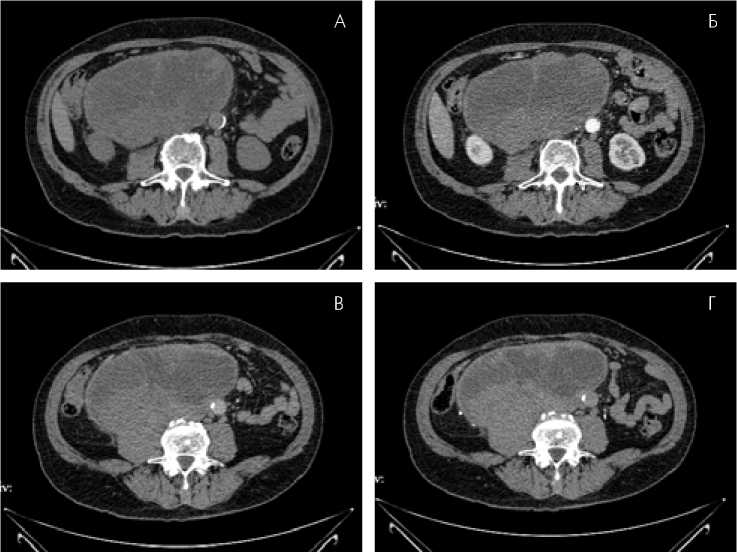
Рис. 5. Динамика накопления контрастного вещества при КТ-исследовании а – нативная фаза;
б – артериальная фаза;
в – венозная фаза исследования; г – отсроченная фаза исследования)
стировании образование неравномерно накапливает контрастный препарат (35-47-43-56 ед. Н.), определяются участки сниженной плотности (17 ед. Н.), не накапливающие контрастный препарат (рис. 5).
Печень, желчевыводящие пути и поджелудочная железа не изменены.
Надпочечники обычно расположены, объемных образований не выявлено.
Верхний полюс правой почки на уровне тела Th12. Продольный размер правой почки увеличен до 12 см. Контуры правой почки четкие, пара-нефральная клетчатка не изменена. Чашечнолоханочная система правой почки не расширена, наблюдается её удвоение полным удвоением мочеточников. В синусе множество кистозных образований общим размером 15х20 мм, контрастное вещество не накапливают (парапельвикальные кисты). Мочеточники оттеснены вправо образованием забрюшинного пространства, проходят по контуру последнего. Верхний полюс левой почки на уровне тела L1. Продольный размер 100,0 мм. В синусе несколько образований жидкостной плотности общими размерами 25,0х30,0 мм, не накапливающих контрастное вещество в выделительную фазу (парапельвикальные кисты). Контуры левой почки четкие, паранефральная клетчатка не изменена. ЧЛС, верхние отделы мочеточников не расширены. Выделительная функция почек не нарушена. Желудок, петли тонкой кишки и толстой обычно расположены. Петли толстой кишки заполнены содержимым, выявляется умеренное количество газа. Визуализированные отделы слепой, прямой и сигмовидной кишки не изменены. Лимфаденопатии в брюшной полости и малом тазу не выявлено.
Стенки брюшного отдела аорты, общих подвздошных артерий с наличием кальцинатов.
Заключение: Неорганное забрюшинное образование. Парапельвикальные кисты обеих почек. Удвоение чашечно-лоханочной системы правой почки и полное удвоение мочеточников справа. Атеросклероз брюшного отдела аорты, общих подвздошных артерий.
Магнитно-резонансная томография. На сериях МР-томограмм, выполненных в трех проекциях в режимах Т2, Т2 STIR, SPIR, Т1, жидкости в брюшной полости не выявлено.
В забрюшинном пространстве ниже уровня отхождения почечных сосудов крупное кистозно-солидное образование (18,0х12,0х16,0 мм), с четкими неровными контурами, толстой капсулой (рис. 6 а), оттесняющее брюшную аорту влево (рис. 6 б). Нижний полюс образования на уровне крыльев подвздошных костей. Солидный компонент образования расположен преимущественно в задних отделах опухоли, деформирует правую поясничную мышцу, возможно, исходит из нее. В структуре множественные толстые неровные внутренние перегородки, в двух крупных кистах продукты распада гемоглобина. Нижняя полая вена прослеживается по переднему контуру образова-
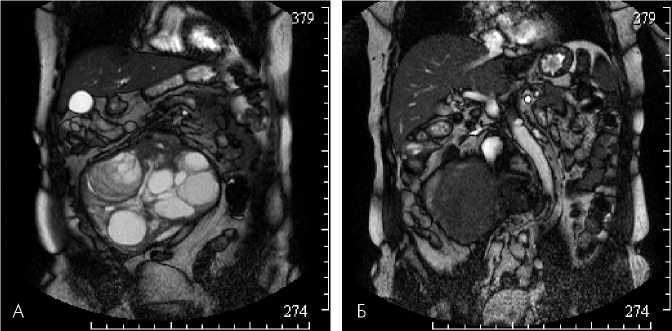
Рис. 6. МР-изображения опухоли правого забрюшинного пространства в режиме T2W_TSE (а, б – на разных уровнях)
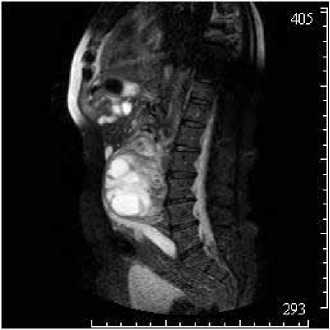
Рис. 7. МР-изображение взаимоотношения опухоли с нижней полой веной в режиме T2W_TSE
ния, кровоток резко замедлен (рис. 7).
Печень, желчевыводящие пути, поджелудочная железа и селезёнка не изменены.
Заключение: Гигантская забрюшинная неорганная опухоль кистозно-солидного строения, с кровоизлияниями в просвет кист (параганглиома?).
По данным обследования пациенту был поставлен диагноз неорганная забрюшинная опухоль, наиболее вероятно нейрогенного характера, и определена тактика хирургического лечения в объёме удаления неорганной забрюшинной опухоли. Учитывая возраст пациента, было проведено дополнительное обследование в объёме ЭГДС, колоноскопия и КТ-коронарография.
ЭГДС: Эндоскопические признаки микотического поражения пищевода. Смешанный гастрит. Недостаточность кардии.
Колоноскопия: Патологических изменений слизистой осмотренных отделов толстой кишки не выявлено.
КТ-коронарография: Атеросклеротическое поражение и кальциноз коронарных артерий, без развития значимых стенозов (мягкая бляшка ПМЖВ со стенозом артерии 40%). Сбалансированный тип кровоснабжения миокарда.
Пациенту выполнено оперативное вмешательство: удаление неорганной забрюшинной
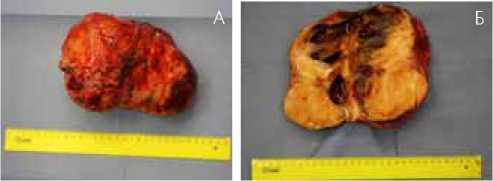
Рис. 8. Макропрепарат: а – общий вид, б – на разрезе опухоли. При ревизии брюшной полости и забрюшинного пространства всю правую половину забрюшинного пространства, начиная от нижнего края почки и до уровня бифуркации подвздошных сосудов занимает плотная бугристая опухоль, размерами 19х20х15 см (рис. 8а). Отдалённых метастазов и других патологических изменений в органах брюшной полости не выявлено.
Выполнена мобилизация правой половины ободочной и двенадцатиперстной кишки с отведением их медиально. По передней поверхности опухоли распластана нижняя полая вена. Произведено поэтапное отделение венозной стенки от сращений с капсулой опухоли от уровня почечных вен до общих подвздошных вен. Нижняя полая вена смещена с передней поверхности опухоли влево.
Опухоль поэтапно отделена слева от брюшного отдела аорты, справа от забрюшинной клетчатки с парными мочеточниками. Выяснилось, что своим основанием опухоль исходит из области межпозвоночного отверстия в проекции III – IV поясничного позвонка, что косвенно указывает на нейрогенное происхождение опухоли (вероятно параганглиома). Выполнено отсечение опухоли от предпозвоночной фасции и правой пояснично-подвздошной мышцы (препарат передан на плановое гистологическое исследование (рис. 8б). Произведён гемостаз и дренирование забрюшинного пространства.
Гистологическое исследование. В операционном материале инкапсулированная опухоль, построенная из вытянутых клеток, формирующих на отдельных участках ритмичные волнообразные структуры (рис. 9а), с выраженным миксоматозом и очаговым гиалинозом стромы, полями ксантомных клеток, давними крово- излияниями и кистообразованием, очаговой лимфоцитарной инфильтрацией. Митозы единичные. Капсула с очаговой лимфоцитарной инфильтрацией (рис. 9б).
Для уточнения диагноза выполнено иммуногистохимическое исследование.
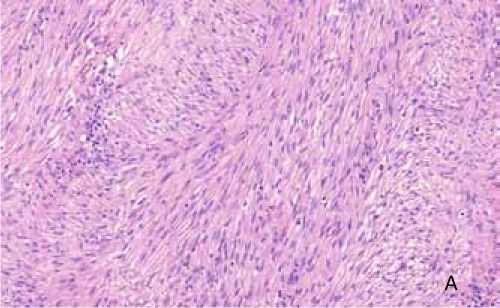
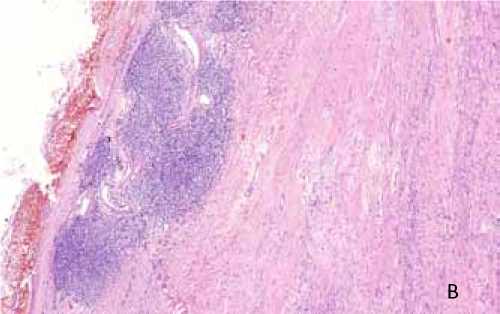
Рис. 9. Микропрепараты: а – опухоль построена из веретеновидных клеток, формирующих разнонаправленные пучки. Окраска гематоксилином и эозином. Увеличение х200. б – субкапсулярный лимфоцитарный инфильтрат. Окраска гематоксилином и эозином. Увеличение х50.
Иммуногистохимическое исследование.
При иммуногистохимическом исследовании клетки опухоли негативны к aSMA (клон 1A4), CD117 (клон 9.7), CD34 (клон QBEnd/10), пан-цитокератину (клон AE1/AE3), desmin (клон D33). Обнаруживается положительная экспрессия Vimentin (клон V9) (рис. 10а), S100 (поликлон) (рис. 10б). С учетом использованной панели моно- и поликлональных антител – иммунофенотип опухоли соответствует нейрональной дифференцировке.
Заключение по результатам исследований: с учетом клинических данных, результатов гистологического и иммуногистохимического исследования – морфологическая картина соответствует шванноме с выраженными вторич- ными изменениями в виде очагового гиалиноза, давних кровоизлияний, кистообразования.
В послеоперационном периоде проводили плановое лечение, гемостатическую терапию, гемотрансфузию, трансфузии. тромбомассы и свежезамороженной плазмы.
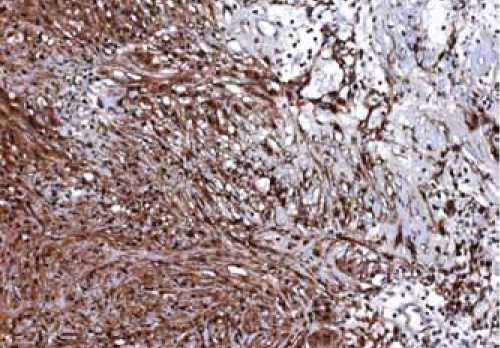
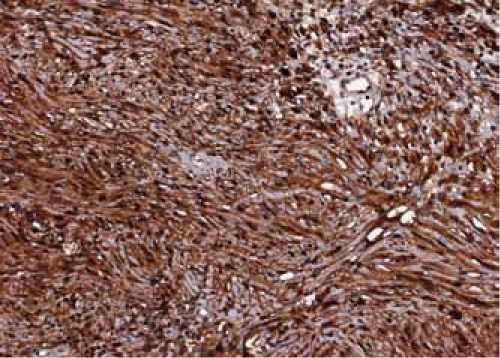
Рис. 10. Микропрепараты, иммунопероксидазный метод. ДАБ, гематоксилин, увеличение х200: а – выраженная экспрессия клон Vimentin (клон V9, DAKO) клетками опухоли.; б – выраженная экспрессия S100 (polyclonal, DAKO) клетками опухоли.
При ультразвуковом исследовании отмечено формирование забрюшинной гематомы, не потребовавшей дополнительных хирургических манипуляций. При контрольном ультразвуковом исследовании гематома разрешилась, в зоне оперативного вмешательства определялась незначительная зона воспалительноинфильтративных изменений.
Пациент был выписан домой в удовлетворительном состоянии под амбулаторное наблюдение хирурга по месту жительства.
Обсуждение. Шваннома — опухоль, растущая из шванновских клеток оболочки перифе- рических нервов. Ретроперитонеальные шванномы – редкие опухоли, которые составляют приблизительно от 1 до 5% всех ретроперитонеальных образований [7]. Забрюшинная локализация шванном встречается всего в 0,75%-2,6% случаев, чаще они локализуются в конечностях, голове и шее [8, 9]. Шванномы, как правило, доброкачественные, солитарные, медленно растущие опухоли, имеющие капсулу. Злокачественные шванномы в основном связаны с синдромом фон Реклингхаузена или другими типами нейрофиброматоза [10]. Зачастую шванномы достигают больших размеров (10-20 см в диаметре), что связано в основном с поздней диагностикой, так как шванномы, как и большинство опухолей забрюшинного пространства, характеризуются крайне скудными клиническими проявлениями и не имеют патогномоничных симптомов. Больные могут жаловаться на недомогание, дискомфорт в эпигастрии, боль в пояснице или спине, нарушение работы кишечника, могут сами пальпировать опухоль через переднюю брюшную стенку. Жалобы преимущественно связаны со смещением близлежащих органов или сосудистых структур [11]. Сложность диагностики НЗО обусловлена, прежде всего, анатомическими особенностями забрюшинного пространства. Его обширность и эластичность позволяют опухоли длительное время не проявлять себя клинически [12-14].
Золотым стандартом диагностики забрюшинных опухолей является МСКТ с внутривенным контрастированием, которая позволяет описать опухоль, выявить принадлежность ее к близлежащим органам, особенности роста, наличие инвазии [15]. Однако, верификация шванномы, как морфологической формы затруднительна, Так, Q. Li с соавт считают, что ультразвуковое исследование, КТ и МРТ не являются специфичными методами диагностики шванном, так как из 82 забрюшинных шванном авторы дооперационно верифицировали только 15,9% [14, 16].
При выявлении на дооперационном этапе шванномы у пациента большинство хирургов придерживаются активной хирургической тактики. Радикальное удаление опухоли является единственным методом лечения больного со шванномой, поскольку эта опухоль не чувствительна к химио- или лучевой терапии [16].
Нейрогенные НЗО и шванномы, в частности, чаще локализуются по ходу позвоночного столба, что обуславливает их возможный контакт с большим количеством органов, магистральных сосудов и их ветвей. В представленном клиническом наблюдении на дооперацион-ном этапе был принято решение о неоперабель-ности опухоли по причине вовлечения нижней полой вены в опухоль. Однако, для опухолей, исходящих из забрюшинного пространства, характерно смещение нижней полой вены кпереди, что не было учтено в совокупности со значительными размерами опухоли. При такой ситуации выраженная компрессия нижней полой вены затрудняет её визуализацию. В сложных случаях целесообразно использовать сочетание двух методов лучевой диагностики для определения взаимоотношений опухоли с окружающими её органами и сосудами. Сочетание КТ или МРТ с ультразвуковым исследованием при оценке взаимоотношения опухоли с сосудами даёт возможность оценить ситуацию полипозиционно и при форсированном дыхании.
Как до-, так и интраооперационно было высказано предположение, что данная опухоль является параганглиомой вследствие возможного наличия в этой опухоли кистозных полостей, что характерно для нейроэндокринных опухолей. [17]. Однако, забрюшинные шванномы обычно больше, чем аналогичные опухоли других локализаций, они имеют тенденцию подвергнуться непосредственному вырождению и кровоизлиянию [7]. Вследствие чего микроскопическое строение шванномы также может значительно варьировать в зависимости от содержания в ней соединительной ткани; степени пропитывания серозной жидкостью; развития кистозных полостей, жирового и гиалиноподобного перерождения опухолевой ткани; увеличения количества ядер и их полиморфизма; количества и вида сосудов. Так, в некоторых шванномах выявляется большое количество сосудов, нередко с утолщенной гиалинизированной стенкой, а иногда обнаруживаются крупные тонкостенные сосудистые лакуны [18]. Данная ситуация не было принята во внимание.
Заключение. Представленное клиническое наблюдение иллюстрирует сложности в диагностике шванномы забрюшинного пространства. Чёткое дооперационное определение взаимоотношения опухоли со всеми близлежащими органами и сосудами по данным различных методов лучевой диагностики даёт возможность определить тактику лечения пациента.
Список литературы Неорганная забрюшинная шваннома (клиническое наблюдение)
- Федоров В.Д., Цвиркун В.В. Хирургическое лечение больных с неорганными забрюшинными опухолями. Сб. науч. трудов к 50-летию Института хирургии им. А.В. Вишневского РАМН «Актуальные вопросы хирургии». М., 1995; 207-214.
- Louis D.N., Ohgaki H., Wiestler O.D. et al. The 2007 WHO Classification of Tumours of the Central Nervous System. Acta Neuropathol. 2007 Aug; 114(2): 97-109.
- Hughes M.J., Thomas J.M., Fisher C., Moskovic E.C. Imaging features of retroperitoneal and pelvic schwannomas. Clin Radiol. 2005 Aug; 60(8): 886-893.
- Ackerman L.V. Tumors of the retroperitoneaun, mesentery and peritoneum. Washington: 1954; 136 p.
- Степанова Ю.А. Диагностика неорганных забрюшинных образований по данным комплексного ультразвукового исследования. Дисс. … канд. мед. наук. М., 2002; 145 с.
- Меликов C.А. Нейрогенные опухоли забрюшинного пространства (современные методы диагностики и лечения). Дисс. … канд мед наук. М., 2012; 157 с.
- Goh B.K., Tan Y.M., Chung Y.F., et al. Retroperitoneal schwannoma. Am J Surg. 2006; 192(1): 14-18.
- Deshmukh S.N., Agarwal S.G., Bolde S.A., Shah V.R. Retroperitoneal schwannoma: common tumour in an uncommon place. Sri Lanka J Surg. 2013; 31: 59-60.
- Okuyama T., Tagaya N., Saito K. et al. Laparoscopic resection of a retroperitoneal pelvic schwannoma. J Surg Case Rep. 2014 Jan 14; 2014(1): pii: rjt122.
- Garcia G., Anfossi E., Prost J. et al. Benign retroperitoneal schwannoma: report of three cases. Prog. Urol., 2002; 12: 450-453.
- Тищенко А.М., Скорый Д.И., Смачило Р.М. с соавт. Шваннома забрюшинного пространства -диагностическая загадка для хирурга. Клин онкол 2016; 1 (21): 3-5.
- Daneshmand S., Youssefzadeh D., Chamie K. et al. Benign retroperitoneal schwannoma: a case series and review of the literature. Urology. 2003 Dec; 62(6): 993-997.
- Strauss D.C., Qureshi Y.A., Hayes A.J., Thomas J.M. Management of benign retroperitoneal schwannomas: a single-center experience. Am J Surg., 2011; 202(2): 194-198.
- Zhou H., Zhou Z., Liang J. et al. Clinical analysis of 53 cases of retroperitoneal schwannoma. Сhinese J. Оncology, 2014; 36(11): 867-70.
- Theodosopoulos T., Stafyla V.K., Tsiantoula P. et al. Special problems encountering surgical management of large retroperitoneal schwannomas. World J. Surg. Oncol., 2008; 6: 107-113.
- Li Q, Gao C, Juzi JT, Hao X. Analysis of 82 cases of retroperitoneal schwannoma. ANZ J Surg. 2007; 77: 237-40.
- Степанова Ю.А., Терещенко А.Д., Ахтанин Е.А. с соавт. Кистозная трансформация нейроэндокринных опухолей: обзор литературы и клиническое наблюдение. Анналы хирургической гепатологии. 2016; 21(1): 94-102.
- Патолого-анатомическая диагностика опухолей человека. Под ред. Н.А. Краевского, А.В. Смольянникова, Д.С. Саркисова. Руководство в 2 томах. 4-е изд., перераб. и доп. Т2. М.: Медицина, 1993; 688 с.


