Оптимизация диагностики мочеполовых и кишечно-влагалищных свищей
Автор: Елисеев Д.Э., Алексеев Б.Я., Качмазов А.А., Гурбанов Ш.Ш., Огай Д.С., Холодова Ж.Л., Абакумов Р.С., Черникова Е.Н.
Журнал: Экспериментальная и клиническая урология @ecuro
Рубрика: Реконструктивная урология
Статья в выпуске: 4, 2017 года.
Бесплатный доступ
Материалы и методы: С 2012 по 2017 гг. нами была обследована группа пациенток из 31 больной с генитальными свищами. Алгоритм обследования пациенток включал 2 этапа: амбулаторный и стационарный. Амбулаторный этап обследования при первичном обращении пациентки включал влагалищное исследование и цистоскопию, при отсутствии выраженного болевого синдрома, а также УЗИ почек. Амбулаторный этап обследования позволял ориентироваться в виде свища, состояния тканей, планировать объем стационарного обследования и сроки оперативного вмешательства. УЗИ почек позволило выявить уретерогидронефротическую трансформацию при мочеточниковых свищах и выполнить дренирование почки у данной группы больных на предоперационном этапе. Стационарный этап обследования включал физикальное обследование, лучевые, эндоскопические и функциональные методы исследования. Результаты: У 26 пациенток генитальные свищи образовались в результате лечения онкогинекологической патологии, у 5 - в результате лечения доброкачественной гинекологической патологии. У 19 из 26 больных с онкогинекологической патологией свищи образовались в результате лечения рака шейки матки (73 % онкогинекологических больных). У 15 больных свищи были травматической этиологии, у 16 - лучевой. На амбулаторном этапе обследования у 8 больных с мочеточниково-влагалищными свищами обнаружена уретерогидронефротическая трансформация, потребовавшая дренирования почки на предоперационном этапе. У 7 больных при цистоскопии и влагалищном исследовании были обнаружены инородные тела в уретре, мочевом пузыре и влагалище. Во всех случаях мочеточниково-влагалищных и комбинированных свищей использование ретроградной и антеградной пиелоуретерографии, фистулографии и вагинографии позволило уточнить топографию свища, его характер и протяженность стриктуры мочеточника. У двух больных мочеточниково-влагалищный свищ удалось выявить только при фистулографии, у 1 больной -при вагинографии. У 5 пациенток с постлучевыми пузырно-влагалищными свищами, 2 пациенток с пузырно-влагалищно-прямокишечными свищами и 1 пациентки с пузырно-влагалищнотолстокишечным свищом при вагиноцистографии обнаружено снижении емкости мочевого пузыря менее 100 мл. У 1 пациентки с пузырно-влагалищно-прямокишечным свищом была обнаружена ригидная шпора. Обсуждение: Накопленный нами опыт обследования и лечения больных с генитальными свищами подтверждает целесообразность двухэтапного алгоритма диагностики. Амбулаторный этап обследования позволяет ориентироваться в топографии свища, состоянии тканей влагалища в области свища, планировать подготовку больных и сроки операции, выделить группу больных для дренирования почек на предоперационном этапе. На стационарном этапе обследования уточняют топографию свища и состояние органов и систем, вовлеченных в патологический процесс.
Свищ, лучевая терапия, урогинекология, диагностика, цистоскопия, колоноскопия
Короткий адрес: https://sciup.org/142213097
IDR: 142213097
Текст научной статьи Оптимизация диагностики мочеполовых и кишечно-влагалищных свищей
экспериментальная и клиническая урология № 4 2 0 17
Уретроцистоскопия
Данный метод диагностики является одним из основных у пациенток с мочеполовыми свищами. Уретроскопия позволяет оценить состояние слизистой оболочки уретры, визуализировать свищ, оценить размеры и расстояние от проксимального края свища до шейки мочевого пузыря [10]. Если уретро-влагалищный свищ сформировался после слинговой урет-ропексии, в просвете уретры можно визуализировать фрагменты синтетического слинга (рис. 3). Для выполне-
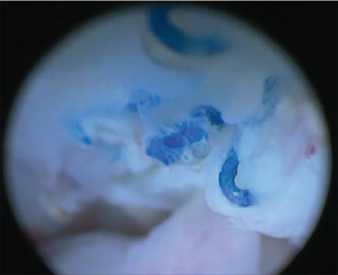
Рис. 3. Фрагменты синтетического слинга в обла- сти уретро-влагалищного свища ния уретроскопии удобнее использовать торцевую оптику. Уретроскопию можно выполнять как при введении цистоскопа в мочевой пузырь, так и при выведении его из мочевого пузыря. При пузырно-влагалищных и пузырно-маточных свищах цистоскопия является незаменимым исследованием, дающим крайне важную тактическую информацию. При цистоскопии необходимо оценить локализацию и размер свища, идентифицировать устья мочеточников и уточнить расположение свища относительно них (рис. 4). Постгистер-
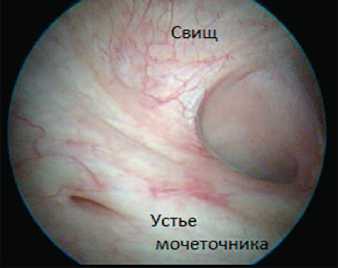
Рис. 4. Постгистерэктомический свищ рядом устьем правого мочеточника эктомические свищи обычно небольших размеров (5 – 15 мм), располагаются на задней стенке мочевого пузыря, немного выше межмочеточниковой складки [4]. Это так называемые супратригональные свищи. Постлучевые свищи обычно располагалются в проекции треугольника Льето, могут достигать больших размеров (5–6 см). При гигантских постлучевых пузырно-влагалищных свищах часто имеется деструкция проксимальной части треугольника Льето, а устья мочеточников открываются в крае пузырно-влагалищного свища или ниже, во влагалище (рис. 5). В таком случае терминологически правильнее говорить не об устьях мочеточников, а о полных мочеточникововлагалищных свищах, поскольку интрамуральные отделы мочеточников оказываются полностью разрушены. При больших свищах необходимо также оценить расположение дистального края свища относительно внутреннего отверстия уретры, поскольку это является
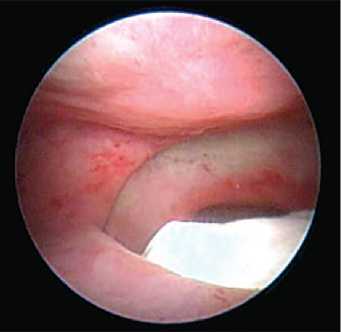
Рис. 5. Цистоскопия: пузырно-влагалищный свищ до 7 см, обтуратор во влагалище и прямокишечно-влагалищный свищ важным прогностическим моментом сохранения удержания мочи при мобилизации краев свища. Также во время исследования необходимо оценить форму и емкость мочевого пузыря, состояние слизистой оболочки. Часто при обширной деструкции треугольника Льето или вследствие выраженного буллезного отека слизистой оболочки мочевого пузыря устья мочеточников можно идентифицировать только по выбросам индигокармина (рис. 6). При цистоскопии важно
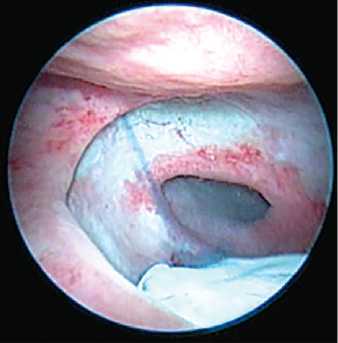
Рис. 6. Визуализация устья мочеточника по выбросу индигокармина также оценить состояние слизистой оболочки мочевого пузыря, степень выраженности лучевого цистита (рис. 7). При подозрении на реци-
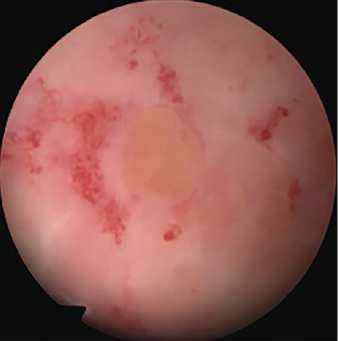
Рис. 7. Лучевой цистит див онкологического заболевания биопсия краев свища является обязательной [7]. Часто при обследовании пациенток с пузырно-влагалищными свищами в полости мочевого пузыря можно обнаружить различные инородные тела (нерас-сасывающиеся шовные лигатуры, мочевые камни, фрагменты катетеров, «забытые» мочеточниковые стенты, фрагменты синтетических протезов), которые поддерживают воспалительный процесс в мочевом пузыре, способствуют персистенции мочевой инфекции и формиро- ванию лигатурных камней (рис. 8, 9). Цистоскопия у больных с мочеполо-
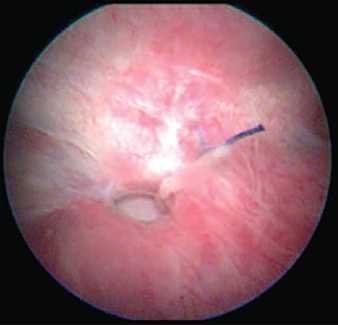
Рис. 8. Полипропиленовая лигатура в области пузырно-влагалищного свища
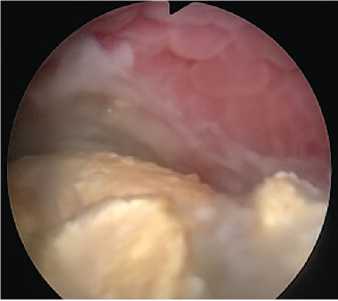
Рис. 9. Полипропиленовая лигатура в области пузырно-влагалищного свища выми свищами имеет определенные особенности. Во-первых, цистоскопию у больных с постлучевыми свищами выполняют под наркозом. Во-вторых, для обеспечения адекватного наполнения мочевого пузыря во влагалище вводят перчаточно-марлевый тампон, катетер Foly или обтуратор Годунова Б.Н. [4]. В-третьих, для лучшего понимания топографии свищевого хода во время цистоскопии возможна пальпация и зондирование свища со стороны влагалища.
Экскреторная урография
Данный метод исследования позволяет получить представление о морфологическом состоянии почек, лоханок и мочеточников, а также оценить их функциональное состояние [11]. Всем больным с мочеполовыми свищами обязательна оценка состояния верхних мочевых путей перед операцией. Во-первых, дилатация мочеточника, деформация его контура и наличие экстравазации контраста могут указывать на наличие мочеточникового свища [7]. Во-вторых, при экскреторной урографии могут быть диагностированы различные аномалии развития и сопутствующие заболевания верхних мочевых путей, которые могут повлиять на тактику лечения и технику операции (рис. 10, 11).
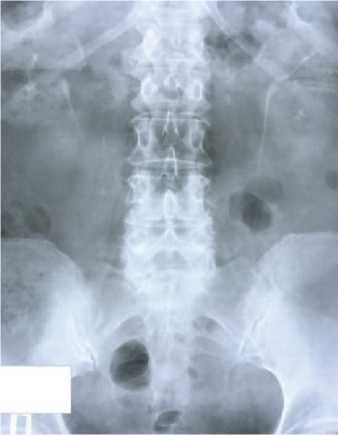
Рис. 10. Удвоение верхних мочевых путей с двух сторон
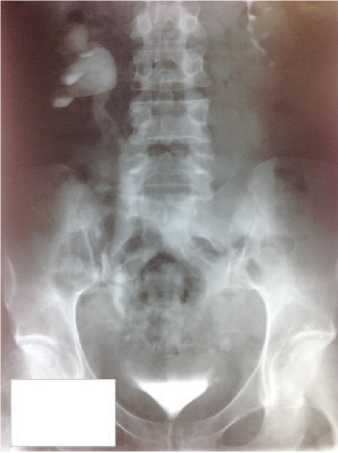
Рис. 11. Мочеточниково-влагалищный свищ справа, стриктура мочеточника на уровне свища, уретеро-гидронефротическая трансформация справа
Ретроградная уретеропиело-графия
По данным D. Lask и соавт. при экскреторной урографии мочеточ- никово-влагалищный свищ был обнаружен только у 3 из 10 пациенток [12]. Поэтому ретроградная урете-ропиелография – это более надежный метод для определения точной локализации мочеточникового свища, чем экскреторная урография [7,13,14]. Основные диагностические задачи, которые должна решить ретроградная уретеропиело-графия и другие рентген-контраст-ные методы исследования при мочеточниково-влагалищных свищах, это определение уровня свища, его характера (полный или неполный) и протяженность стриктуры мочеточника на уровне свища. Наиболее информативно выполнение ретроградной уретеропиелографии под контролем электронно-оптического преобразователя (рис. 12).
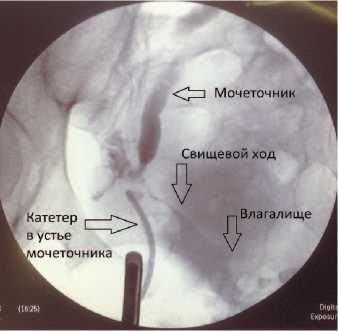
Рис. 12. Ретроградная уретеропиелография: неполный мочеточниково-влагалищный свищ справа
Вагинография и фистулография
Иногда при ретроградной уре-теропиелографии не удается визуализировать мочеточниково-влагалищный свищ. В этом случае обтурация и контрастирование влагалища либо селективная фистулогра-фия с использованием тонкого мочеточникового катетера позволяют контрастировать свищевой ход [5,7].
Антеградная пиелоуретерогра-фия и совмещенное исследование
Наличие у больной нефросто-мического дренажа позволяет выполнить антеградную пиелоурете-рографию, а также совместить ее с катетеризацией мочеточника и ретроградной уретеропиелографией.
Это позволяет точно определить уровень мочеточниково-влагалищного свища и протяженность стриктуры мочеточника, и, следовательно, планировать определенный объем операции (уретероцистоанастомоз, операция Боари, кишечная пластика мочеточника и т.д.) (рис. 13).
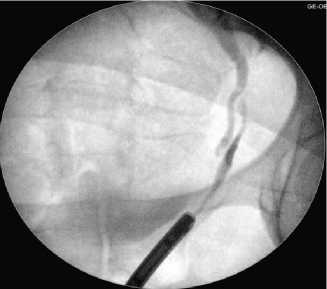
Рис. 13. Совмещённая антеградная и ретроградная уретеропиелография: облитерация мочеточника
Уретероскопия
Обычно не используется изолированно для диагностики мочеточниково-влагалищных свищей. Чаще всего уретероскопию сочетают с выполнением ретроградной уретеропиелографии и стентированием мочеточника с целью консервативного лечения «свежих» мочеточниково-влагалищных свищей.
Вагиноцистография
Это исследование при пузырновлагалищных свищах выполняют после обтурации влагалища катетером Foley. Влагалище и мочевой пузырь наполняют до ощущения сильного позыва на мочеиспускание. Исследование позволяет выявить мочеточниковые рефлюксы, а самое главное – точно оценить емкость мочевого пузыря (рис. 14).
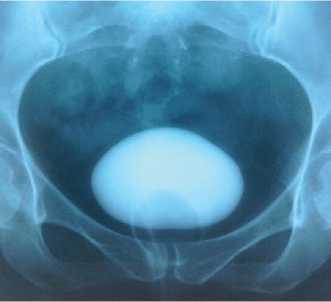
Рис. 14. Вагиноцистография: влагалище обтурировано баллоном катетера Foley, ёмкость мочевого пузыря 90 мл
Это один из наиболее важных показателей, который при постлучевом пузырно-влагалищном свище формирует показания к выполнению аугментационной цистопластики.
Компьютерная томография с контрастированием (КТ с контрастированием)
Метод исследования все чаще применяется при обследовании больных с мочеточниковыми и комбинированными пузырно-мочеточниково-влагалищными свищами [7] (рис. 15). Компьютерная томография в сочетании с пероральным контрастированием кишечника или фистулографией незаменима в диагностике тонкокишечно-влагалищ-ных свищей, поскольку позволяет визуализировать свищевой ход, полости и затеки по ходу свища, точно определить петлю тонкого кишечника, несущую свищ [15].
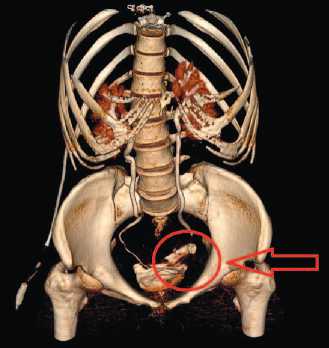
Рис. 15. Мочеточниково-влагалищный свищ слева, мочевой затёк в области тазового отдела левого мочеточника
Магнитно-резонансная томография малого таза (МРТ малого таза)
Данный метод исследования используют для исключения рецидива злокачественного заболевания перед планированием операции, для оценки топографии тазовых органов в сложных клинических случаях. Особое показание к МРТ малого таза – это оценка состояния рубца на матке после кесарева сечения при пузырно-маточных и мочеточниково-маточных свищах [16].
Ультразвуковое исследование почек (УЗИ почек)
У больных с мочеполовыми сви- щами используют УЗИ для оцен-ки состояния верхних мочевых пу-тей, толщины паренхима и размера почек, для исключения ретенции вследствие вовлечения мочеточников [7].
Ультразвуковое исследование органов малого таза (УЗИ органов малого таза)
Исследование выполняют при сохраненной матке для оценки состояния рубца на матке после кесарева сечения при пузырно-маточных и мочеточниково-маточных свищах. По данным Пучковой Н.В. УЗИ с применением цветового допплеровского картирования сосудов и энергетической допплерографией позволяет получить объективную информацию о размерах, структуре матки, состоянии рубца, наличии в нем ниш и деформаций, содержимом полости матки, характере кровотока в рубце и интактном миометрии. Чувствительность, специфичность и точность комплексного ультразвукового исследования при использовании допплеровских методик составили 91%, 92% и 91% соответственно [17].
Гистероскопия
Гистероскопия является лечебно-диагностическим методом, позволяющим оценить состояние рубца и полости матки, удалить некротические ткани, остатки шовного материала и подготовить пациенток к фистулопластике и метропластике [17].
Колоноскопия
Метод исследования позволяет определить размер и топографию свища [7,8,18-20] (рис 16, 17). Но единственная абсолютная отметка
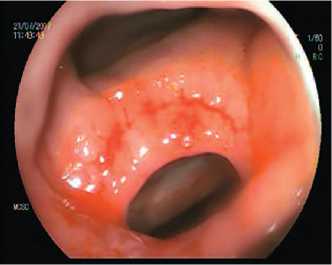
Рис. 16. Колоноскопия: постлучевой прямокишечно-влагалищный свищ
(точка ориентации в топографии свища) – это зубчатая линия [21].
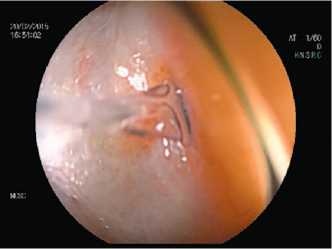
Рис. 17. Колоноскопия: выброс мочи из мочеточникового устья у пациентки с постлучевым пузырно-влагалищно-прямокишечным свищом
При постлучевых свищах важно оценить степень выраженности лучевого проктита. Обследование всего толстого кишечника имеет большое значение, поскольку позволяет диагностировать болезнь Крона, которая могла послужить причиной образования прямокишечно-влагалищного свища. При наличии у пациентки одноствольной или двуствольной колостомы исследование также выполняют через колостому в антеградном и ретроградном направлении. При этом важно оценить длину отводящей кишки, несущей свищ. У пациенток с постлучевыми свищами исследование также целесообразно сочетать с влагалищным и ректальным исследованием и выполнять под наркозом. При подозрении на рецидив онкологического заболевания биопсия краев свища является обязательной [7].
Проктография и ирригогра-фия
Методы исследования позволяют уточнить топографию свища при его трубчатом характере, обнаружить полости и затеки по ходу свища [8,18-20].
Функциональное исследование запирательного аппарата прямой кишки
Аноректальнюя манометрию, профилометрию и электромиографию мышц тазового дна целесообразно выполнять при низких прямокишечно-влагалищных свищах, при которых в патологический процесс вовлекаются элементы наруж- ного и внутреннего анального сфинктера. Наиболее часто это акушерские свищи, являющиеся следствием разрыва промежности III степени, и воспалительные свищи вследствие вскрытия во влагалище так называемого «переднего» парапроктита.
Цель работы – оптимизировать алгоритм диагностики мочеполовых и кишечно-влагалищных свищей.
МАТЕРИАЛЫ И МЕТОДЫ
С 2012 по 2017 гг. нами была обследована группа пациенток из 31 больной с генитальными свищами. Алгоритм обследования пациенток включал 2 этапа: амбулаторный и стационарный. Амбулаторный этап обследования при первичном обращении пациентки включал влагалищное исследование и цистоскопию, при отсутствии выраженного болевого синдрома, а также УЗИ почек. Амбулаторный этап обследования позволял ориентироваться в виде свища, состояния тканей, планировать объем стационарного обследования и сроки оперативного вмешательства. УЗИ почек позволило выявить уретерогидронефро-тическую трансформацию при мочеточниковых свищах и выполнить дренирование почки у данной группы больных на предоперационном этапе. Стационарный этап обследования включал физикальное обсле-
Таблица 1. Структура свищей
|
Вид свища |
Количество больных |
|
Пузырно-влагалищный свищ |
13 |
|
Множественные пузырно-влагалищные свищи |
1 |
|
Прямокишечно-влагалищный свищ |
1 |
|
Сложный пузырно-влагалищно-прямокишечный свищ |
3 |
|
Сложный пузырно-влагалищно-прямокишечный свищ и стриктура тазового отдела мочеточника |
1 |
|
Сложный пузырно-влагалищно-толстокишечный свищ |
1 |
|
Тонкокишечно-влагалищный свищ |
1 |
|
Односторонний мочеточниково-влагалищный свищ |
6 |
|
Двусторонние мочеточниково-влагалищные свищи |
1 |
|
Комбинированный пузырно-мочеточниково-влагалищный свищ |
1 |
|
Комбинированный пузырно-мочеточниково-влагалищный свищ и мочеточниково-влагалищный свищ |
1 |
|
Уретро-влагалищный свищ |
1 |
дование, лучевые (УЗИ, экскреторная урография, ретроградная и антеградная пиелоуретерография, ва-гинография, цистография, фистуло-графия, проктография, ирригогра-фия, КТ и магнитно-резонансная томография), эндоскопические (урет-роцистоскопия, уретероскопия, гистероскопия, колоноскопия) и функциональные (комбинированное уро-динамическое исследование и функциональное исследование запирательного аппарата прямой кишки) методы исследования. Обследование пациенток строилось по индивидуальному плану, который должен был дать ответы на следующие вопросы: определение топографии свища, оценка морфологического и функционального состояния органов и систем, вовлеченных в формирование свища. Ультразвуковое исследование и магнитно-резонансную томографию органов малого таза, цитологическое исследование мазков из влагалища и гистологическое исследование биоптатов края свища использовали для исключения онкологического заболевания, если свищ являлся следствием лечения такового.
РЕЗУЛЬТАТЫ
Структура свищей, обнаруженных при обследовании 31 больной, представлена в таблице 1.
-
У 26 пациенток генитальные свищи образовались в результате
экспериментальная и клиническая урология № 4 2 0 17 лечения онкогинекологической патологии, у 5 – в результате лечения доброкачественной гинекологической патологии. У 19 из 26 больных с онкогинекологической патологией свищи образовались в результате лечения рака шейки матки (73% он-когинекологических больных). У 15 больных свищи были травматической этиологии, у 16 – лучевой.
На амбулаторном этапе обследования у 8 больных с мочеточниково-влагалищными свищами обнаружена уретерогидронефротиче-ская трансформация, потребовавшая дренирования почки на предоперационном этапе. У 3 больных выполнена чрезкожная пункционная нефростомия, у 3 больных – стентирование мочеточника, у 1 больной – стентирование обоих мочеточников, у 1 больной – чрез-кожная пункционная нефростомия с одной стороны и стентирование мочеточника с другой.
У 7 больных при цистоскопии и влагалищном исследовании были выявлены инородные тела в уретре, мочевом пузыре и влагалище. У 4 пациенток обнаружены нерассасываю-щиеся шовные лигатуры в области свища и в мочевом пузыре, у 1 больной – нерассасывающаяся шовная лигатура и мочевой камень, у 1 больной – «забытые» внутренние мочеточниковые стенты, мигрировавшие в мочевой пузырь, у 1 – фрагменты синтетических протезов (субуретральных слингов) в области уретровлагалищного свища.
Во всех случаях мочеточниково-влагалищных и комбинированных свищей использование ретроградной и антеградной пиелоурете-рографии, фистулографии и вагино-графии позволило уточнить топографию свища, его характер и протяженность стриктуры мочеточника. У двух больных мочеточниково-вла-галщный свищ удалось выявить только при фистулографии, у 1 больной – при вагинографии.
У 5 пациенток с постлучевыми пузырно-влагалищными свищами, 2 пациенток с пузырно-влагалищно- прямокишечными свищами и 1 пациентки с пузырно-влагалищно-толстокишечным свищом при вагиноцисто-графии обнаружено снижении емкости мочевого пузыря менее 100 мл. Это в последующем заставило нас отказаться от выполнения фистулопла-стики у этих больных и выполнить аугментационную илеоцистофисту-лопластику или уретероилеокутане-остомию по Bricker.
При экскреторной урографии у 1 пациентки с пузырно-влагалищным свищом обнаружено полное удвоение мочевых путей с обеих сторон и у 1 пациентки с пузырно-влагалищно-толстокишечным свищом – полное удвоение верхних мочевых путей с одной стороны. Во втором случае в последующем это потребовало выполнения реимплантации трех мочеточников при аугментационной илеоцистофисту-лопластики.
У 1 пациентки с пузырно-влагалищно-прямокишечным свищом была обнаружена ригидная шпора на задней поверхности прямой кишки на уровне свища, что довольно типично для постлучевых свищей [22-24].
ОБСУЖДЕНИЕ
Накопленный нами опыт обследования и лечения больных с генитальными свищами подтверждает целесообразность двухэтапного алгоритма диагностики. Амбулаторный этап обследования позволяет ориентироваться в топографии свища, состоянии тканей влагалища в области свища, планировать подготовку больных и сроки операции, выделить группу больных для дренирования почек на предоперационном этапе. На стационарном этапе обследования уточняют топографию свища и состояние органов и систем, вовлеченных в патологический процесс.
Большой удельный вес комбинированных и сложных свищей, многоэтапность реабилитации больных, сложность и нестандартность операций требуют от врача, занимающегося проблемой генитальных свищей знания всех смежных областей. Только такой подход позволяет выбрать правильную тактику и этапность лечения больных, обеспечить преемственность этапов реабилитации.
Считаем необходимым разработку и внедрение клинических рекомендаций по диагностике и лечению больных с генитальными свищами. Главный аргумент в пользу использования клинических рекомендаций состоит в том, что применение достижений современной доказательной медицины в клинической практике способствует повышению качества медицинской помощи, сокращает количество тяжелых и неизлечимых клинических ситуаций [25].
Резюме:
Цель работы: Оптимизация алгоритма диагностики мочеполовых и кишечно-влагалищных свищей.
Материалы и методы: С 2012 по 2017 гг. нами была обследована группа пациенток из 31 больной с генитальными свищами. Алгоритм обследования пациенток включал 2 этапа: амбулаторный и стационарный. Амбулаторный этап обследования при первичном обращении пациентки включал влагалищное исследование и цистоскопию, при отсутствии выраженного болевого синдрома, а также УЗИ почек. Амбулаторный этап обследования позволял ориентироваться в виде свища, состояния тканей, планировать объем стационарного обследования и сроки оперативного вмешательства. УЗИ почек позволило выявить уретерогидронефротическую трансформацию при мочеточниковых свищах и выполнить дренирование почки у данной группы больных на предоперационном этапе. Стационарный этап обследования включал физикальное обследование, лучевые, эндоскопические и функциональные методы исследования.
Результаты: У 26 пациенток генитальные свищи образовались в результате лечения онкогинекологической патологии, у 5 – в результате лечения доброкачественной гинекологической патологии. У 19 из 26 больных с онкогинекологической патологией свищи образовались в результате лечения рака шейки матки (73 % онкоги-некологических больных). У 15 больных свищи были травматической этиологии, у 16 – лучевой. На амбулаторном этапе обследования у 8 больных с мочеточниково-влагалищными свищами обнаружена уретерогидронефротическая трансформация, потребовавшая дренирования почки на предоперационном этапе. У 7 больных при цистоскопии и влагалищном исследовании были обнаружены инородные тела в уретре, мочевом пузыре и влагалище. Во всех случаях мочеточниково-влагалищных и комбинированных свищей использование ретроградной и антеградной
Список литературы Оптимизация диагностики мочеполовых и кишечно-влагалищных свищей
- Елисеев Д.Э., Алексеев Б.Я., Качмазов А.А. Хирургическое лечение пузырно-влагалищных свищей: эволюция концепции. РМЖ;2017(8):510-514.
- Мажбиц А.М. Оперативная урогинекология. Л.: Медицина, 1964. 416 с.
- de Quervan. Частная хирургическая диагностика для студентов и врачей. Саратов: Издание П.К. Галлера, 1911. 568 с.
- Лоран О.Б., Липский В.С. Медицинская и социальная реабилитация женщин, страдающих пузырно-влагалищными свищами. Саратов: Приволжск. кн. изд-во, 2001. 110 с.
- Кан Д.В. Руководство по акушерской и гинекологической урологии. М.: Медицина, 1986. 488 с.
- Matthew P. Rutman, Larissa V. Rodrigues, Shlomo Raz. Vesicovaginal fistula: vaginal approach. In: Raz S., Rodriguez LV Female Urology, 3rd ed. WB Saunders, Philadelphia, Pa., P. 794-801.
- Пушкарь Д.Ю., Касян Г.Р. Ошибки и осложнения в урогинекологии. М.: ГЭОТАР-Медиа, 2017. 384 с.
- Шелыгин Ю.А., Благодарный Л.А. Справочник по колопроктологии. М.: Литера,2012. 608 с.
- O'Brien W.M., Lynch J.H. Simplification of double-dye test to diagnose various types of vaginal fistulas. Urology 1990;36(5):456.
- Jason P. Gilleran, Philippe E. Zimmern. Urethrovaginal fistula. In: Raz S., Rodriguez LV Female Urology, 3rd ed. WB Saunders, Philadelphia, Pa., P. 794-801.
- Пытель А.Я., Пытель Ю.А. Рентгенодиагностика урологических заболеваний. М.: Медицина, 1966. 480 с.
- Lask D, Abarbanel J, Luttwak Z, Manes A, Mukamel E. Changing trends in the management of iatrogenic ureteral injuries. J Urol 1995;154(5):1693-5.
- Мартов А.Г., Меринов Д.С., Гурбанов Ш.Ш., Маслов С.А. Рентгеноэндоскопическое лечение мочеточниково-влагалищных и мочеточниково-маточных свищей. Consilium medicum 2007;9(4): 42-46.
- Мартов А.Г., Гурбанов Ш.Ш., Степанов В.С., Корниенко С.И. Рентгеноэндоскопическая диагностика и лечение ятрогенных повреждений верхних мочевыводящих путей. Урология 2009;(2):25-32.
- Kuhlman JE, Fishman EK. CT evaluation of enterovaginal and vesicovaginal fistulas. J Comput Assist Tomogr 1990; 14(3):390-4.
- Dicle O, Küçükler C. Pirnar T, Erata Y, Posaci C. Magnetic resonance imaging evaluation of incision healing after cesarean sections. Eur Radiol 1997;7(1):31-4 DOI: 10.1007/s003300050103
- Пучкова Н.В. Несостоятельный рубец на матке после кесарева сечения: диагностика, тактика ведения, репродуктивный прогноз: Дис.. канд. мед. наук. М., 2014. 126 с.
- Воробьев Г.И. Основы колопроктологии. М.: 2006. 432 с.
- Проценко В.М., Додица А.Н., Мурадов Б.Т. Хирургическое лечение толстокишечно-влагалищных свищей. М.: ПК НПО «Союзмединформ». 1993. 14 с.
- Федоров В.Д., Дульцев Ю.В. Проктология. М.: Медицина, 1984. С. 107-114.
- Андреас М. Кайзер. Колоректальная хирургия. М.: Бином; 2011. С. 382-387.
- Bricker EM, Kraybill WG, Lopez MJ. Functional results after postirradiation rectal reconstruction. World J Surg 1986;10(2):249-58.
- Bricker EM, Johnston WD, Kraybill WG, Lopez MJ. Reconstructive surgery for the complications of pelvic irradiation. Am J Clin Oncol 1984;7(1):81-9.
- Bricker EM, Johnston WD, Patwardhan RV. Repair of postirradiation damage to colorectum: a progress report. Ann Surg 1981;193(5):555-64.
- Найговзина Н.Б., Филатов В.Б., Бороздина О.А., Николаева Н.А. Стандартизация в здравоохранении. Преодоление противоречий законодательства, практики, идей. М.: ГЭОТАР-Медиа, 2015, 208 с.


