Опыт применения субакромиального баллона в лечении пациентов с большими, массивными невосстанавливаемыми повреждениями вращательной манжеты плеча
Автор: Лазко Максим Фдорович, Призов Алексей Петрович, Лазко Фдор Леонидович, Беляк Евгений Александрович, Маглаперидзе Ивано Георгиевич, Кузнецов Александр Владимирович, Ахпашев Александр Анатольевич
Журнал: Клиническая практика @clinpractice
Рубрика: Оригинальные исследования
Статья в выпуске: 4 т.11, 2020 года.
Бесплатный доступ
Обоснование. Большие невосстанавливаемые повреждения вращательной манжеты плеча (ВМП) на фоне выраженного болевого синдрома приводят к значительному снижению функции плечевого сустава (ПС). Такие повреждения сложны в своем лечении, а количество рецидивов при попытке их восстановления достаточно высоко. Установка субакромиального баллона является методом выбора для данной группы пациентов и позволяет в той или иной степени восстановить функцию ПС. Цель - оценить результаты лечения пациентов с массивными невосстанавливаемыми повреждениями ВМП в проспективном исследовании. Методы. Представлены результаты артроскопического лечения больших невосстанавливаемых повреждений ВМП у 25 пациентов (средний возраст 67 ± 5 лет) с установкой субакромиального баллона. Во всех клинических случаях присутствовала выраженная жировая дистрофия (надостной или в комбинации с подостной) мышц ВМП 3-4-й степени по классификации D. Goutallier. Всем больным выполнен релиз субакромиального пространства с тщательной бурсэктомией и последующей установкой субакромиального баллона. Результаты. Средний балл по шкале UCLA до операции составил 14 ± 3 (11-17), через 12 мес после операции - 31 ± 2 (29-33), все полученные результаты расценены как хорошие и отличные. Заключение. Полученные результаты позволяют оценить описанную методику как малотравматичную, простую и быструю в своем исполнении, направленную на снижение болевого синдрома и восстановление функции верхней конечности.
Артроскопия, вращательная манжета плечевого сустава, невосстанавливаемые повреждения вращательной манжеты плеча, плечевой сустав, субакромиальный баллон
Короткий адрес: https://sciup.org/143175827
IDR: 143175827 | DOI: 10.17816/clinpract19268
Текст научной статьи Опыт применения субакромиального баллона в лечении пациентов с большими, массивными невосстанавливаемыми повреждениями вращательной манжеты плеча
кт ГА
баллона происходит смещение головки плечевой кости вниз, за счет чего восстанавливаются центр ротации ПС и вектор работы дельтовидной мышцы, что необходимо для правильного функционирования ПС и обеспечивает как снижение болевого синдрома, так и улучшение ранних и отдаленных результатов лечения пациентов [9, 10].
Начиная с июля 2012 г. мы стали применять установку субакромиального баллона у пациентов с большими, массивными невосстанавливаемыми повреждениями ВМП, ретракцией сухожилий по классификации Patte 3-й степени, выраженным болевым синдромом и значительным снижением функции ПС.
Цель исследования — оценить результаты лечения пациентов с массивными невосстанавливае-мыми повреждениями ВМП.
МЕТОДЫ
Дизайн исследования
Проспективное исследование.
Критерии соответствия
Критерии включения: пациенты с диагностированными по магнитно-резонансной томографии большими, массивными невосстанавливаемыми повреждениями ВМП (3–4-я степень перерождения мышечной ткани в жировую, по классификации Goutallier [11]); с признаками артропатии плечевого сустава (1–3-я степень по классификации Goutallier); ретракцией сухожилий (3-я степень по классификации Patte ) [12].
Критерии исключения: пациенты с повреждением n. axillaris , атрофией дельтовидной мышцы, тяжелыми сопутствующими заболеваниями, синдромом «замороженного плеча», местными воспалительными процессами в области артроскопических доступов.
Условия проведения
Исследование проведено в период с июля 2016 по декабрь 2018 г. на базе ГБУЗ «ГКБ имени В.М. Буянова ДЗМ».
Описание медицинского вмешательства
Пролечено 25 пациентов (7 мужчин и 18 женщин; средний возраст 67 ± 5 лет), которым был установлен субакромиальный баллон. У всех пациентов диагностирован большой или массивный невосстанавливаемый разрыв ВМП (сухожилий надостной или в комбинации с подостной мыш- цей) при интактных сухожилиях подлопаточной и малой круглой мышц. Жировая перестройка мышечной ткани поврежденных сухожилий по классификации Goutallier имела 3–4-ю степень [11]. В исследование также включены пациенты с 3-й степенью ретракции сухожилий по классификации Patte [12]. У 16 (64%) пациентов выявлено изолированное повреждение сухожилия надостной мышцы, у 9 (46%) — комбинированное повреждение сухожилий надостной и подостной мышц. Из сопутствующей патологии у 14 (56%) пациентов отмечена патология сухожилия длинной головки бицепса в виде тендинита или частичного повреждения сухожилия, которая потребовала одномоментной тенотомии сухожилия во всех случаях. У 9 (36%) пациентов выявлены дегенеративно-дистрофические изменения передненижнего сегмента фиброзно-хрящевой губы гленоида, которые потребовали дебридмента (очищение воспаленного участка от хрящевых обломков) при помощи шейверной фрезы. Явления артрозных изменений ПС выявлены у 7 (28%) пациентов: 1-я степень по классификации Outerbridge — у 2; 2-я — у 4; 3-я — у 1 [13]. Костная акромиопластика проведена 10 (40%) пациентам при помощи бура. Всем пациентам выполнена артроскопия ПС с использованием трех классических доступов (заднего, переднего и латерального), дебридмента субакромиального пространства с последующей установкой в него баллона InSpace (OrthoSpace Ltd., Израиль).
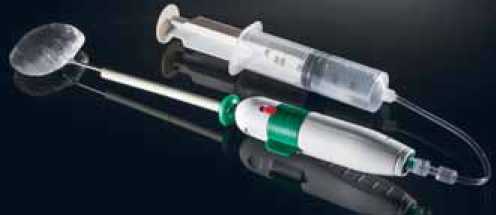
Субакромиальный баллон состоит из проводника с клапаном, кондуктора, на котором зафиксирован баллон, и защитного тубуса. Сам баллон состоит из биосовместимого сополимера молочной кислоты и капролактона (L-lactide-co-e-caprolactone), который полностью биодеградирует в течение 8–12 мес с момента операции и не вызывает рубцово-спаечного процесса в зоне установки имплантата. Баллон находится в сложенном состоянии и прикрыт защитным тубусом. После наполнения баллона при помощи поворотного механизма клапан фиксируется в баллоне, что предотвращает отток физиологического раствора из его полости, и баллон отсоединяется от кондуктора вместе с проводником (рис. 1).
В качестве контрольной группы использованы результаты комплексного консервативного лечения (магнитотерапия; лазеротерапия; массаж; фонофорез с гидрокортизоном; миостимуляция; занятия с инструктором лечебной физической культуры в лечебном бассейне, № 10) 25 пациентов,
<линическая 2020
п эакти ка Том 11 №4
Рис. 1. Субакромиальный баллон, присоединенный к нему проводник со шприцем, наполненным физиологическим раствором
сопоставимых с пациентами основной группы по полу (6 мужчин и 19 женщин), возрасту (69 ± 4 года), характеру повреждений сухожилий ВМП, степени ретракции сухожилий и уровню перестройки мышечной ткани.
Техника артроскопического вмешательства
Все операции проводили под комбинированной анестезией (проводниковая анестезия + эндотра- хеальный наркоз), в полусидячем (по типу «пляжного кресла») положении пациента на операционном столе. Операцию проводили в несколько этапов.
Этап 1 . Через стандартный задний артроскопический порт выполняли диагностику ПС. Визуализировали и оценивали внутренние структуры сустава: суставные поверхности, фиброзно-хрящевую губу, состояние сухожилия длинной головки бицепса; определяли размер и характер повреждения ВМП (рис. 2). При выявлении патологических изменений в структуре сухожилия длинной головки бицепса (см. рис. 2, А) одномоментно проводили тенотомию сухожилия (см. рис. 2, Б).
Этап 2 . Артроскоп переводили в субакромиальное пространство, выполняли латеральный порт.
Этап 3 . При помощи шейвера и аблятора проводили субакромиальную декомпрессию, бурсэк-томию, релиз субакромиального пространства от рубцовых тканей, релиз и дебридмент поврежден-
Рис. 2. Этапы подготовки субакромиального пространства к последующей установке баллона
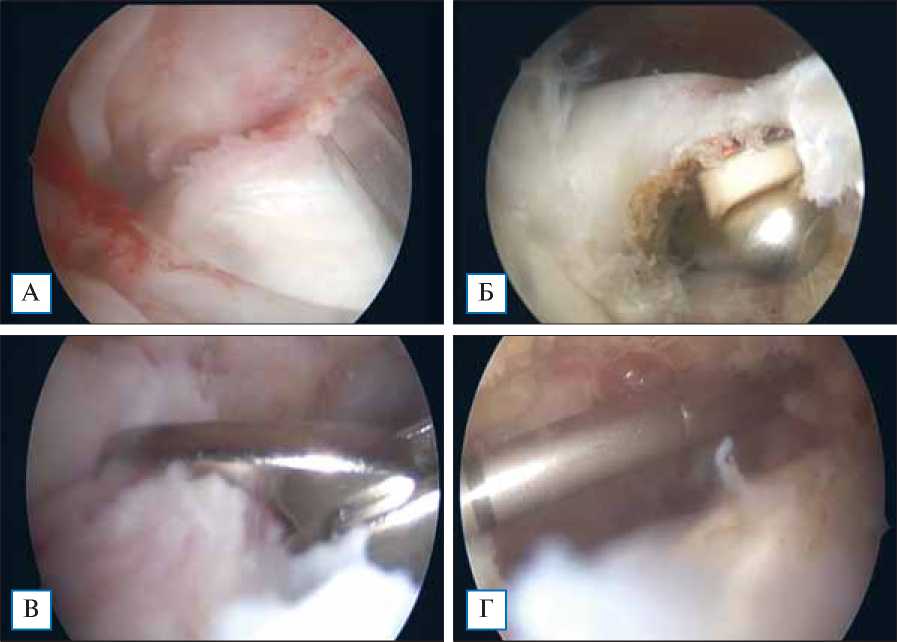
Примечание. А — участок разволокнения сухожилия длинной головки бицепса вблизи места прикрепления к верхнему краю суставной впадины лопатки; Б — тенотомия сухожилия длинной головки бицепса методом холодноплазменной абляции; В — попытка тракции сухожилия с целью диагностики его смещения и возможности рефиксации к большому бугорку плечевой кости (в данном случае сухожилия абсолютно интактны); Г — введение артроскопического щупа в полость субакромиального пространства с целью определения размера баллона.
ГАТАТ


ных сухожилий с последующим тестом на их ретракцию (см. рис. 2, В).
Этап 4 . Используя артроскопический щуп с лазерной отметкой, определяли размер необходимого баллона (см. рис. 2, Г).
Этап 5 . Производили расширение латерального доступа до 1 см. В полость субакромиального пространства вводили баллон в защитном тубусе, затем тубус удаляли, а баллон заполняли необходимым объемом физиологического раствора согласно рекомендациям компании-производителя (рис. 3).
Этап 6 . Проводили контроль пассивных движений в суставе на предмет стабильности баллона в субакромиальном пространстве.
Курс послеоперационной реабилитации состоял из трех этапов.
Первый этап — иммобилизация: прооперированную верхнюю конечность фиксировали при помощи косыночной повязки в течение 3–7 дней с момента операции.
Второй этап — разработка пассивных движений в суставе. После снятия иммобилизации пациенты приступали к разработке пассивных движений в суставе. Этап длился до 2–3 нед в зависимости от выраженности болевого синдрома. Пациенты выполняли ряд упражнений на растяжку капсулы плечевого сустава.
Третий этап — разработка активных движений в суставе — длился до 6 нед с момента операции. Пациенты приступали к статическому укреплению мышц плечевого пояса с последующей работой с утяжелителями.
Все пациенты вернулись к прежнему образу жизни спустя 12 нед от момента операции.
Методы регистрации исходов
Полученные результаты исследования анализировали при помощи аналоговой шкалы оценки функции плечевого сустава (University of California Los Angeles, UCLA).
Этические нормы
При проведении данной работы пациенты были уведомлены о предполагаемом исследовании. Пациенты подписывали информированное согласие, которое вкладывалось в историю болезни.
Статистический анализ
Статистическую обработку производили с помощью программы STATISTICA for Windows 6.1. Сравнение показателей в двух исследуемых груп-
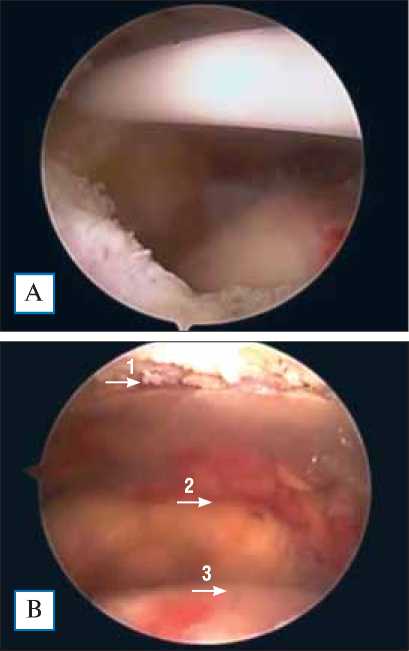
Рис. 3. Артроскопическая картина установки баллона в субакромиальное пространство
Примечание. А — вид баллона в защитном тубусе в субакромиальном пространстве; Б — расправление баллона в субакромиальном пространстве в момент заполнения физиологическим раствором; В — вид установленного баллона: акромиальный отросток лопатки (стрелка 1); баллон (стрелка 2); головка плечевой кости (стрелка 3).
<линическая 2020
п эакти ка Том 11 №4
пах осуществляли с помощью t-критерия Стьюдента. Различия между выборками считали достоверными при p < 0,05, доверительный интервал 95%.
РЕЗУЛЬТАТЫ
Объекты (участники) исследования
В исследование включены 50 пациентов, проходивших лечение в ГБУЗ «ГКБ имени В.М. Буянова ДЗМ» в период с 2016 по 2018 г. В 1-ю группу вошли 25 пациентов, получивших хирургическое лечение в объеме установки биодеградируемого субакромиального баллона, во 2-ю — 25 пациентов, которым было проведено комплексное консервативное лечение.
Основные результаты исследования
С целью оценки результатов и функции ПС мы использовали шкалу оценки Калифорнийского университета Лос-Анджелеса (UCLA), согласно которой при сумме баллов от 0 до 20 результаты расценивались как плохие, от 21 до 27 — как удовлетворительные, от 28 до 33 — как хорошие, выше 33 — как отличные (максимальная оценка могла составить 35 баллов). Среднее значение показателей в исследуемой группе до операции составило 14 ± 3 (11–17) балла, в контрольной — 18 ± 4 (14–22). Результаты в обеих группах были расценены как плохие, однако средний балл в контрольной группе пациентов был выше.
Спустя 3 мес от начала лечения в исследуемых группах получены следующие результаты. В группе 1 у 15 пациентов показатели в среднем составили 34 ± 1 (33–35) балл и были расценены как отличные. Результаты у 7 пациентов в среднем составили 29 ± 3 (28–32) балла и были расценены как хорошие. Результаты оставшихся 3 пациентов были расценены как удовлетворительные — в среднем 24 ± 2 (23–26) балла. Пациенты контрольной группы на этом сроке наблюдения имели схожие результаты: у 19 расценены как хорошие — в среднем 29 ± 2 (28–31) балла; у 5 как удовлетворительные — в среднем 24 ± 3 (22–27) балла; у 1 как плохой — в среднем 17 баллов.
Спустя 6 мес наблюдения мы получили следующие результаты: у 17 пациентов исследуемой группы показатели расценены как отличные — в среднем 33 ± 1 (32–34) балл; у 5 как хорошие — в среднем 28 ± 1 (27–29) балл; у 3 как удовлетворительные — в среднем 23 ± 2 (21–25) балла. В контрольной группе мы отметили постепенное снижение среднего балла, что свидетельствовало о снижении функ- ции ПС: у 16 пациентов результаты расценены как хорошие — в среднем 28 ± 1 (27–29) балл; у 5 как удовлетворительные — в среднем 25 ± 2 (23–27) балла; у 4 пациентов как плохие — в среднем 16 ± 3 (14–19) балла.
Спустя 1 год от начала лечения результаты 21 пациента исследуемой группы в среднем составляли 33 ± 1 (33–34) балл и были расценены как отличные; у 2 пациентов были расценены как хорошие — в среднем по 29 ± 2 (27–30) балла; еще у 2 как удовлетворительные — 24 и 26 баллов соответственно. В контрольной группе отмечалось постепенное снижение среднего балла, что свидетельствовало о регрессе функции ПС. Результаты 15 пациентов в среднем составили 28 ± 1 (27–29) балл и были расценены как хорошие; у 7 пациентов — в среднем 24 ± 2 (22–26) балла и расценены как удовлетворительные; у 3 пациентов — в среднем 15 ± 3 (13–18) балла и расценены как плохие.
Оценивая результаты по критерию Стьюдента, мы получили статистически достоверные данные в обеих группах пациентов — р = 0,03, из чего можно сделать вывод, что методика артроскопической установки субакромиального баллона превосходит комплексный консервативный метод лечения больших и массивных невосстанавливаемых повреждений ВМП.
Оценка результата для всех участников исследования показала, что средний предоперационный балл в обеих группах был сопоставим на этапе до проведенного лечения, в сроки до 3 мес после лечения был практически на одинаковом уровне, однако спустя 6 и 12 мес показатель результативности в основной группе продолжал постепенно расти, чего нельзя сказать о самочувствии пациентов контрольной группы (рис. 4). Мы связываем это с тем, что установка субакромиального баллона позволила восстановить центр ротации головки плечевой кости и, соответственно, вектор действия дельтовидной мышцы, что необходимо для нормального функционирования ПС. Ежедневные упражнения, которые выполняли пациенты, были направлены на активизацию мышц-антагонистов верхней ротаторной манжеты, которые продолжили стабилизировать головку плеча в отдаленные сроки лечения.
Нежелательные явления
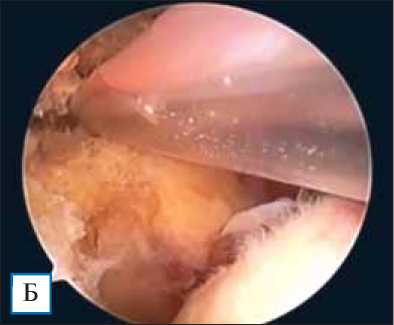
Среди осложнений в раннем послеоперационном периоде отмечен эпизод вывиха субакромиального баллона кпереди у одного пациента (рис. 5).

Рис. 4. Среднее значение баллов по шкале UCLA в двух группах пациентов за весь период наблюдения, р = 0,03

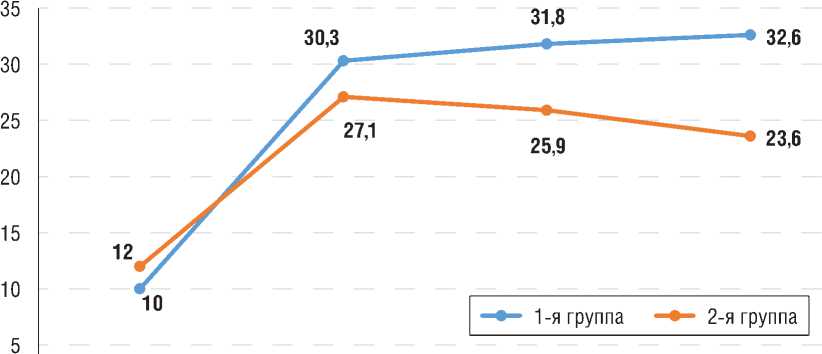
До лечения
3 мес
6 мес
1 год
Примечание. 1-я группа — установка субакромиального баллона, 2-я группа — консервативное лечение.
Пациент на фоне снижения болевого синдрома в послеоперационном периоде отметил выбухание мягких тканей по передней порции дельтовидной мышцы (см. рис. 5, А). С помощью ультразвукового исследования мы диагностировали смещение баллона кпереди в зону ротаторного интервала (см. рис. 5, Б), что объяснили неправильным подбором размера имплантата при ятрогенном повреждении клювовидно-акромиальной связки. Данное осложнение не потребовало ревизионного вмешательства или других мероприятий и регрессировало самостоятельно вследствие биодеградирующего свойства баллона.
ОБСУЖДЕНИЕ
ВМП — сложная анатомо-биологическая структура ПС, динамически стабилизирующая головку плечевой кости относительно суставной впадины лопатки. При невосстанавливаемом повреждении отмечается изменение центра ротации сустава, приводящее к смещению головки плечевой кости вверх с развитием субакромиального
Рис. 5. Пациент с вывихом субакромиального баллона кпереди в раннем послеоперационном периоде
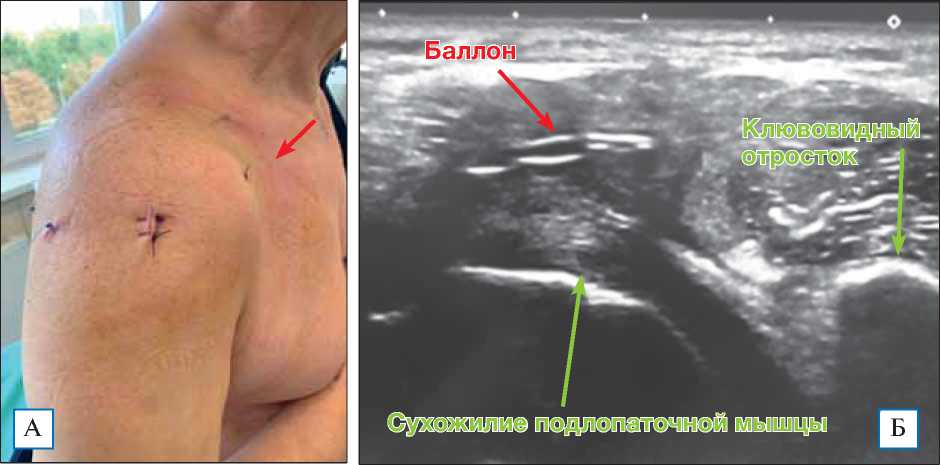
Примечание. А — вывих баллона кпереди; Б — ультразвуковая картина вывиха баллона кпереди.

<линическая 2020
п эакти ка Том 11 №4
(импинджмент-синдром) и, как следствие, болевого синдрома с нарушением функции сустава. Использование таких техник, как трансфер широчайшей или трапециевидной мышц, использование системы SCR, реверсивное эндопротезирование плечевого сустава, бесспорно, являются методом выбора в лечении этой группы пациентов, но все они сложны в своем исполнении, а количество рецидивов и послеоперационных осложнений остаются высокими. Е. Savarese (2012), впервые описавший баллонную методику, показал хорошие и отличные ранние послеоперационные результаты. В свою очередь, V. Senekovic и соавт. [9] оценили отдаленные пятилетние результаты пациентов после установки субакромиального баллона как хорошие. Поддерживая методику, J. Deranlot и соавт. [10] описали результаты своих 39 пациентов и расценили их как хорошие и отличные.
Наш опыт по использованию субакромиального баллона в раннем и отдаленном периоде можно охарактеризовать успешным, так как он позволил получить хорошие и отличные результаты и в большей степени восстановить функцию плечевого сустава относительно контрольной группы.
ЗАКЛЮЧЕНИЕ
Методика изолированной установки субакромиального баллона является простой, щадящей, малотравматичной и позволяет в ранние сроки не только снизить уровень болевого синдрома, но и улучшить функцию ПС в сравнении с альтернативными методами. Однако, учитывая небольшой накопленный материал, данная методика требует дальнейшего изучения с последующей оценкой результатов.
ИНФОРМИРОВАННОЕ СОГЛАСИЕ
Все пациенты, включенные в данное исследование, заранее были проинформированы обо всех этапах лечения и реабилитации, возможных осложнениях и рисках и дали осознанное и добровольное согласие на участие в исследовании.
ИСТОЧНИК ФИНАНСИРОВАНИЯ
Исследование не имело спонсорской поддержки и осуществлялось на личные средства авторов.
Список литературы Опыт применения субакромиального баллона в лечении пациентов с большими, массивными невосстанавливаемыми повреждениями вращательной манжеты плеча
- Bartolozzi A, Andreychik D, Ahmad S. Determinants of outcome in the treatment of rotator cuff disease. Clin Orthop Relat Res. 1994;308:90-97.
- Galatz LM, Ball CM, Teefey SA, et al. The outcome and repair integrity of completely arthroscopically repaired large and massive rotator cuff tears. J Bone Joint Surg Am. 2004;86(2):219-224. doi: 10.2106/00004623-200402000-00002.
- Burkhart SS, Barth JR, Richards DP, et al. Arthroscopic repair of massive rotator cuff tears with stage 3 and 4 fatty degeneration. Arthroscopy. 2007;23(4):347-354. doi: 10.1016/j.arthro.2006.12.012.
- Keener JD, Wei AS, Kim HM, et al. Revision arthroscopic rotator cuff repair: Repair integrity and clinical outcome. J Bone Joint Surg Am. 2010;92(3):590-598. doi: 10.2106/JBJS.I.00267.
- Abouelela AK, Abou Elsoud M. Latissimus dorsi transfer for irreparable rotator cuff tears. Egypt Orthop J. 2014;49(4):330. doi: 10.4103/1110-1148.154097.
- Burkhart SS, Pranckun JJ, Hartzler RU. Superior capsular reconstruction for the operatively irreparable rotator cuff tear: clinical outcomes are maintained 2 years after surgery. Arthroscopy. 2019; 36(2):373-380. doi: 10.1016/j.arthro.2019.08.035.
- Juhan T, Stone M, Jalali O, et al. Irreparable rotator cuff tears: Current treatment options. Orthop Rev (Pavia). 2019;11(3):8146. doi: 10.4081/or.2019.8146.
- Savarese E and Rocco Romeo. New Solution for Massive, Irreparable Rotator Cuff Tears: The Subacromial "Biodegradable Spacer". Arthroscopy Techniques. 2012; 1(1) : e69-e74.
- Senekovic V, Poberaj B, Kovacic L, et al. The biodegradable spacer as a novel treatment modality for massive rotator cuff tears: a prospective study with 5-year follow-up. Arch Orthop Trauma Surg. 2017;137(1):95-103. doi: 10.1007/s00402-016-2603-9.
- Deranlot J, Herisson O, Nourissat G, et al. Arthroscopic subacromial spacer implantation in patients with massive irreparable rotator cuff tears: clinical and radiographic results of 39 retrospectives cases. Arthroscopy. 2017;33(9):1639-1644. doi: 10.1016/j.arthro.2017.03.029.
- Goutallier D, Postel JM, Bernageau J, et al. Fatty muscle degeneration in cuff ruptures. Pre- and postoperative evaluation by CT scan. Clin Orthop Relat Res. 1994;304:78-83.
- Patte D. Classification of rotator cuff lesions. Clin Orthop Relat Res. 1990;254:81-86.
- Outerbridge RE. The etiology of chondromalacia patellae. 1961. Clin Orthop Relat Res. 2001;(389):5-8. doi: 10.1097/00003086-200108000-00002.


