Особенности хирургической коррекции нейромышечных сколиозов
Автор: Шавырин И.А., Кудряков С.А., Колесов С.В., Брижань Л.К., Давыдов Д.В.
Журнал: Вестник Национального медико-хирургического центра им. Н.И. Пирогова @vestnik-pirogov-center
Рубрика: Обзоры литературы
Статья в выпуске: 2 т.15, 2020 года.
Бесплатный доступ
Хирургическая коррекция паралитических деформаций позвоночника проводится при использовании дорсальных доступов путем коррекции и полисегментарной протяженной фиксации позвоночника. В результате хирургического лечения сколиоза у данной группы пациентов улучшается баланс туловища, предотвращается прогрессирование деформации позвоночника и грудной клетки, улучшается самообслуживание пациентов.
Оперативное лечение, нейромышечный сколиоз, коррекция и фиксация позвоночника
Короткий адрес: https://sciup.org/140260000
IDR: 140260000 | DOI: 10.25881/BPNMSC.2020.50.61.025
Текст обзорной статьи Особенности хирургической коррекции нейромышечных сколиозов
лиозами относятся: дефицит массы тела, выраженные нарушения функции внешнего дыхания (ОФВ за секунду менее 40%, ФЖЕЛ менее 30%), гемодинамически значимые нарушения сердечной функции (аритмии, снижение фракция выброса менее 50%), ригидные деформации более 70°, перекос таза более 30°, остеопороз, неспособность удержания тела и головы, ротация поясничных позвонков более 45°, бульбарные нарушения.
При выявлении деформации в раннем возрасте пациентам, как правило, назначается консервативное лечение — корсетотерапия. При положительном эффекте данный метод может использоваться до окончания роста костной ткани [8].
Корсетотерапия Шено позволяет замедлить, но не предотвратить прогрессирование деформации. Применение корсета способствует коррекции сколиоза, устраняет перекос таза и позволяет равномерно распределить нагрузку на седалищные бугры, что предотвращает образование пролежней. Помимо этого, применение корсета в долгосрочной перспективе уменьшает объем и травматичность оперативного вмешательства при коррекции сколиоза.
Основными целями оперативной коррекции нейромышечного сколиоза являются: остановка прогрессирования, коррекция деформации, восстановление правильного сагиттального и фронтального баланса туловища, исправление формы и объема сколиотически деформированной грудной клетки, предотвращение неврологических расстройств и болевого синдрома [12; 16].
При планировании хирургического лечения деформации позвоночного столба необходимо учитывать
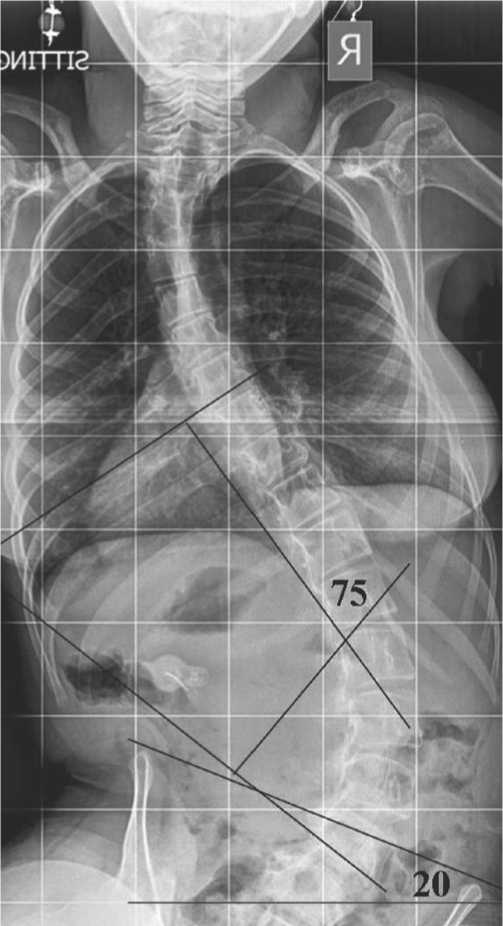
Рис. 1. На рентгенограмме позвоночника пациента с нейромышечным сколиозом в прямой проекции отмечается протяженная односторонняя сколиотическая дуга, которая захватывает большое количество позвонков и сопровождается выраженным перекосом таза.

сопутствующую ортопедическую патологию — наличие контрактур в тазобедренных, коленных и локтевых суставах, затрудняющих позиционирование пациента на операционном столе и затрудняющих вертикализацию в послеоперационном периоде [13].
Предоперационное обследование включает R-граммы всего позвоночника с захватом таза и тазобедренных суставов в прямой и боковой проекции «сидя» и «лёжа», Bending-test, тест с тракцией по оси позвоночника, КТ, МРТ грудного и поясничного отделов позвоночника, ФВД, ЭХО КГ.
Учитывая протяженность сколиотической дуги, значительную ротацию позвонков, относительную мо-
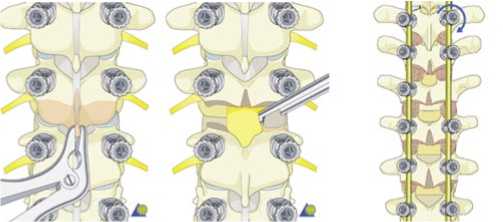
Рис. 2. Схема проведения оперативного вмешательства задней мобилизующей вертебротомии по Смит-Петерсону, при которой на 5–7 уровнях проводят резекцию остистых, суставных отростков, корригирующую ляминотомию, иссечение желтой связки.
бильность, зачастую присутствующий перекос таза, при проведении коррекции и фиксации нейромышечных деформаций используют задние методики. Типичный протяженный C-образный грудопоясничный сколиоз с перекосом таза подразумевает многоуровневую фиксацию от верхнегрудных позвонков Th2 до L5+гребней подвздошных костей.
Из-за крайне высокого риска развития осложнений, во всех клинических случаях, где возможно обойтись без передних хирургических доступов к позвоночному столбу, используются только дорсальные методики [7; 11].
Использование винтовых конструкций позволяет надежно фиксировать позвоночник, дает более выраженную коррекцию, в некоторых случаях позволяет провести лечение в один этап (без вентрального релиза), уменьшает время пребывания больного в стационаре [9; 17 ].
После скелетирования паравертебральной мускулатуры в целях задней мобилизации проводят многоуровневую корригирующую остеотомию по Смит-Петерсону (SPO) (Рис. 2).
Большинство нейромышечных деформаций сопровождаются перекосом таза. Если последний имеет величину в положении сидя более 15 градусов, то при монтаже конструкции в нижнем полюсе используют узел пельвик/сакропельвик фиксации [3; 10].
Частота осложнений при хирургическом лечении данной патологии снизилась лишь в последние два десятилетия, это связано с развитием диагностических методик, методов хирургического лечения и изучением патогенеза заболеваний, приводящих к деформациям позвоночника. По данным метаанализа Shallu Sharma et. al. (2013) из 218 пациентов с нейромышечными сколиозами лёгочные осложнения (пневмония, пневмоторакс, ателектаз, плеврит) отмечались у 22 %, раневая инфекция — у 10,91%, гастроэнтерологические — у 11,42%, сердечно-сосудистые — у 4,0% пациентов. Перелом, миграция имплантата наблюдались у 12,51% больных, неврологические осложнения отмечались в 3,01% случаев. Также пациенты с нейромышечными сколиозами имеют высокий процент внезапной смерти (Mors celeris), которая по данным мета-анализа составляет до 7% [14].
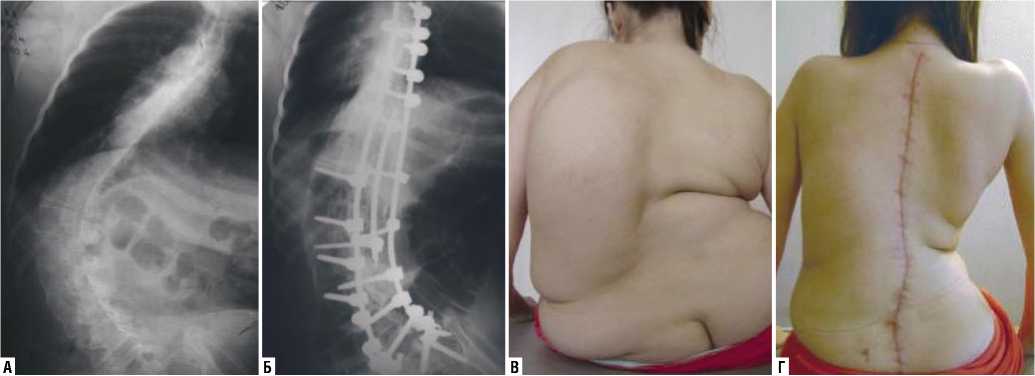
Рис. 3. Рентгенограммы позвоночника в прямой проекции (А, Б) и внешний вид пациентки (В, Г), страдающей нейромышечным сколиозом до (А, В) и после (Б, Г) оперативной коррекции сколиоза. Отмечено устранение дисбаланса туловища, значительная коррекция деформации позвоночника, устранение перекоса таза.
Риск послеоперационных легочных осложнений значительно возрастает, у пациентов с показателями жизненной емкости легких 40% и менее от возрастной нормы, при выраженной интраоперационной кровопотере (например, после проведения VCR), а также у больных с проведенным вентральным вмешательством, что в условиях неполноценной межреберной и диафрагмальной мускулатуры также значительно снижает вентиляционную функцию легких [2].
В таких ситуациях показана продолженная послеоперационная вентиляция до 48–72 часов и обязательная установка назо-гастрального, либо назо-интестинального зонда для предотвращения аспирации [18].
После перевода больного из отделения реанимации необходимо активное наблюдение средним и старшим медицинским персоналом, мониторинг жизненных показателей (АД, ЧСС, ЧДД, SPO2), доступ к ингаляционному кислороду [5].
В послеоперационном периоде у пациентов, которые не контролируют функции тазовых органов, большое значение имеет сохранение в чистоте раневых повязок, что является профилактикой инфекционных осложнений [6; 15].
Перед проведением вмешательств на позвоночнике у пациентов с нейромышечными деформациями позвоночника в ряде случаев проводят устранение сопутствующей патологии — контрактур и вывихов в суставах.
Учитывая протяженность сколиотической дуги, значительную ротацию позвонков, относительную мобильность, практический постоянно присутствующий перекос таза, при проведении коррекции и фиксации нейромышечных деформаций используют дорсальные методики.
Для фиксации позвоночника у пациентов с нейромышечными деформациями применяют винтовые, либо комбинированные конструкции (транс- педикулярные винты и субламинарные фиксаторы — крючки, проволока). При оперативной коррекции сколиоза важным моментом является многоуровневая фиксация с установкой большого числа опорных элементов (желательно фиксировать каждый сегмент сколиотической дуги), а также задняя мобилизация позвоночника с использованием остеотомии по Смит-Петерсону (Рис. 3).
Многоуровневая фиксация позволяет равномерно распределить нагрузку на опорные элементы позвоночника (в которых зачастую отмечается остеопения) и в условиях неполноценной паравертебральной мускулатуры надежно удерживать позвоночный столб.
В результате хирургической коррекции нейромышечного сколиоза у пациентов наступает:
-
• коррекция деформации позвоночника;
-
• остановка прогрессии сколиоза, уменьшение болевого синдрома;
-
• восстановление правильного сагиттального и фронтального баланса туловища, облегчение передвижения в кресле-каталке;
-
• исправление формы и объема деформированной грудной клетки, улучшение функции внешнего дыхания;
-
• улучшение самообслуживания пациентов.
Таким образом, в связи с развитием медицинских технологий, появлением новых знаний о природе заболеваний, нового инструментария и имплантантов, совершенствованием хирургических методик, анестезиологической поддержки, появилась возможность проведения оперативной коррекции деформаций позвоночника группе пациентов, страдающих нейромышечным сколиозом, с меньшим интраоперационным риском, более быстрым восстановлением пациентов и меньшим числом осложнений.
Авторы заявляют об отсутствии конфликта интересов (The authors declare no conflict of interest).
Doi: 10.1016/j.ocl.2007.07.001.
Doi: 10.1186/1749-799X-3-23.
Список литературы Особенности хирургической коррекции нейромышечных сколиозов
- Бакланов А.Н. Хирургические технологии в лечении тяжелых сколиотических деформаций: Автореф. дис. ... док-ра мед. наук. — М., 2017. — 34 с. [Baklan-ov AN. Khirurgicheskie tekhnologii v lechenii tyazhelykh skolioticheskikh deformatsii. [dissertation abstract] Moscow; 2017. 34 p. (In Russ).]
- Berven S, Bradford DS. Neuromuscular scoliosis: causes of deformity and principles for evaluation and management. Semin Neurol. 2002;22(2):167-178. Doi: 10.1055/ s-2002-36540.
- Vialle R, Thévenin-Lemoine C, Mary P. Neuromuscular scoliosis. Orthop Traumatol Surg Res. 2013;99(1 Suppl):S124-139. Doi: 10.1016/j.otsr.2012.11.002.
- Kotwicki T, Durmala J, Czubak J. Bracing for neuromuscular scoliosis: orthosis construction to improve the patient's function. Disabil Rehabil Assist Technol. 2008; 3(3):161—169. Doi: 10.1080/17483100801905900.
- Rumalla K, Yarbrough CK, Pugely AJ, et al. Spinal fusion for pediatric neuromuscular scoliosis: national trends, complications, and in-hospital outcomes. J Neurosurg Spine. 2016;25(4):500-508. Doi: 10.3171/2016.2.SPINE151377.
- Suk S, Kim J, Kim W, et al. Posterior vertebral column resection for severe spinal deformities. Spine (Phila Pa 1976). 2002;27(21):2374-2382. Doi: 10.1097/00007632-200211010-00012.
- Sarwark J, Sarwahi V. New strategies and decision making in the management of neuromuscular r scoliosis. Orthop Clin North Am. 2008;38(4):485-495. Doi: 10.1016/j.ocl.2007.07.001.
- Keeler K, Lenke L, Good C, Bridwell K. Spinal fusion for spastic neuromuscular scoliosis: is anterior releasing necessary when intraoperative halo-femoral traction is used? Spine (Phila Pa 1976). 2010;35(10):E427-433. Doi: 10.1097/BRS.0b013e 3181d9527e.
- Ravindra VM, Christensen MT, Onwuzulike K, et al. Risk factors for progressive neuromuscular scoliosis requiring posterior spinal fusion after selective dorsal rhizotomy. J Neurosurg Pediatr. 2017;20(5):456-463. Doi: 10.3171/2017.5.PEDS16630.
- Modi H, Suh S, Song H, Fernandez H. Treatment of neuromuscular scoliosis with posterior-only pedicle screw fixation. J Orthop Surg Res. 2008;3:23. Doi: 10.1186/1749-799X-3-23.
- Takaso M, Nakazawa T, Imura T, et al. Segmental pedicle screw instrumentation and fusion only to L5 in the surgical treatment of flaccid neuromuscular scoliosis. Spine (Phila Pa 1976). 2018;43(5):331-338. Doi: 10.1097/BRS.0000000000000996.
- Bellaire LL, Bruce RW Jr, Ward LA, et al. Use of an accelerated discharge pathway in patients with severe cerebral palsy undergoing posterior spinal fusion for neuromuscular scoliosis. Spine Deform. 2019;7(5):804—811. Doi: 10.1016/j.jspd.2019.02.002.
- Phillips J, Gutheil J, Knapp D. Iliac screw fixation in neuromuscular scoliosis. Spine (Phila Pa 1976). 2007;32(14):1566-1570. Doi: 10.1097/BRS.0b013e318067dcff.
- Sharma S, Wu C, Andersen T, et al. Prevalence of complications in neuromuscular scoliosis surgery: a literature meta-analysis from the past 15 years. Eur Spine J. 2013;22(6):1230-1249. Doi: 10.1007/s00586-012-2542-2.
- Колесов С.В. Хирургия деформаций позвоночника. / Под ред. С.П. Миронова. — М.: Авторская Академия, 2014. — 272 с. [Kolesov SV. Khirurgiya deformatsii pozvonochnika. Ed by S.P. Mironov. Moscow: Avtorskaya Akademiya; 2014. 272 p. (In Russ).]
- Teli M, Elsebaie H, Biant L, Noordeen H. Neuromuscular scoliosis treated by segmental third-generation instrumented spinal fusion. J Spinal Disord Tech. 2005;18(5): 430-438. Doi: 10.1097/01.bsd.0000171873.99803.9f.
- Comstock C, Leach J, Wenger D. Scoliosis in total body involvement cerebral palsy: analysis of surgical treatment and patient and caregiver satisfaction. Spine (Phila Pa 1976). 1998;23(12):1412-1425. Doi: 10.1097/00007632-199806150-00022.
- Cohen JL, Klyce W, Kudchadkar SR, et al. Respiratory complications after posterior spinal fusion for neuromuscular scoliosis: children with rett syndrome at greater risk than those with cerebral palsy. Spine (Phila Pa 1976). 2019;44(19):1396-1402. Doi: 10.1097/BRS.0000000000003075.
- Sponseller P, LaPorte D, Hungeford M, Eck K. Deep wound infections after neuromuscular scoliosis surgery. A multicenter study of risk factors and treatment outcomes. Spine (Phila Pa 1976). 2000;25(19):2461-2466 Doi: 10.1097/00007632-200010010-00007.


