Острое повреждение почек у пациентов с COVID-19
Автор: Сакаева Эльвира Раисовна, Шутов Александр Михайлович, Ефремова Елена Владимировна, Попондополо Ирина Олеговна
Журнал: Ульяновский медико-биологический журнал @medbio-ulsu
Рубрика: Клиническая медицина
Статья в выпуске: 4, 2022 года.
Бесплатный доступ
Острое повреждение почек (ОПП) нередко осложняет течение COVID-19, повышает внутрибольничную летальность. Цель - изучить частоту ОПП, время его развития и возможность использования отношения азота мочевины крови к креатинину крови (АМК/Кр) как биомаркера развития острого повреждения почек при COVID-19. Материалы и методы. Обследовано 329 пациентов, поступивших в стационар с COVID-19. Женщин было 157 (47,7 %), мужчин - 172 (52,3 %). Средний возраст составил 58,0±14,3 года, период наблюдения - 12 мес. Диагноз COVID-19 подтвержден ПЦР-тестом. У всех больных изучена частота, тяжесть и время развития ОПП, рассчитано отношение азота мочевины крови к креатинину крови (АМК/Кр, мг/длмг/дл). Результаты. ОПП диагностировано у 70 (21,3 %) больных, из них у 12 (17,1 %) чел. повышение уровня креатинина наблюдалось во время лечения в стационаре - внутрибольничное ОПП, у 58 (82,9 %) - уже при госпитализации - внебольничное ОПП. ОПП 1-й стадии имело место у 55 (78,6 %) больных, 2-й стадии - у 11 (15,7 %), 3-й стадии - у 4 (5,7 %) больных. Внутрибольничная летальность у больных COVID-19 с ОПП составила 10 %, относительный риск смерти у больных COVID-19 при наличии ОПП - 5,3 (95 % ДИ 1,7-16,1, р=0,01). При внебольничном ОПП АМК/Кр>20 в день госпитализации наблюдалось у 16 (27,6 %) чел. При внутрибольничном ОПП АМК/Кр>20 выявлено только у 1 (8 %) чел. Выводы. У каждого четвертого госпитализированного больного с COVID-19 развивается ОПП преимущественно 1-й стадии. Острое повреждение почек повышает внутрибольничную летальность. У большинства больных ОПП развивается еще на догоспитальном этапе лечения. У 27,6 % пациентов с внебольничным ОПП АМК/Кр в день госпитализации составляет более 20, что может свидетельствовать о преренальном характере ОПП и значимости дегидратации (гиповолемии) как фактора риска развития ОПП при COVID-19.
Острое повреждение почек, covid-19, отношение азота мочевины крови к креатинину крови (амк/кр), гиповолемия
Короткий адрес: https://sciup.org/14126334
IDR: 14126334 | УДК: 616.61-002.17 | DOI: 10.34014/2227-1848-2022-4-49-57
Текст научной статьи Острое повреждение почек у пациентов с COVID-19
Введение. Острое повреждение почек (ОПП) нередко осложняет течение COVID-19, характеризуется неблагоприятным ближайшим и отдаленным прогнозом, повышает внутрибольничную летальность, риск развития хронической болезни почек и сердечно-сосудистых осложнений [1, 2]. При этом вопросы ранней диагностики ОПП, основанной на выявлении предикторов ее развития, недостаточно изучены [3].
Пандемия новой коронавирусной болезни 2019 (COVID-19, COronaVIrus Disease 2019), вызванной РНК-содержащим вирусом SARS-CoV-2 (Severe Acute Respiratory Syndrome CoronaVirus 2), является одной из актуальных проблем современного здравоохранения ввиду возможного тяжелого течения и развития
осложнений (вирусной пневмонии, острого респираторного дистресс-синдрома (ОРДС), полиорганной недостаточности) [4, 5].
По данным литературы, у многих госпитализированных пациентов с COVID-19 наблюдаются протеинурия, гематурия или ОПП [6]. ОПП является предиктором летальности и характеризуется неблагоприятным отдаленным прогнозом у выживших пациентов, может приводить к хронической болезни почек и повышать риск сердечно-сосудистых осложнений [7]. Приоритетными задачами для клиницистов являются прогнозирование развития ОПП, его ранняя диагностика и своевременное лечение [8]. Одним из факторов риска развития ОПП является дегидратация (гиповолемия) [9], при этом диагностика
Таблица 1
Table 1
Clinical characteristics of COVID-19 patients
|
Параметр Parameter |
Пациенты Patients |
|
Женщины, n (%) Women, n (%) |
157 (47,7) |
|
Мужчины, n (%) Men, n (%) |
172 (52,3) |
|
Возраст, M±SD, лет Age, M±SD, years |
58,0±14,3 |
|
Параметр Parameter |
Пациенты Patients |
|
Наличие пневмонии, n (%) Patients with pneumonia, n (%) двусторонняя bilateral односторонняя unilateral без пневмонии no pneumonia |
296 (90) 13 (4) 20 (6) |
|
Креатинин, мкмоль/л Creatinine, µmol/l |
102,1±68,8 (IQR 80,7–116,9) |
|
Мочевина, ммоль/л Urea, µmol/l |
6,4±3,59 (IQR 4,5–8,5) |
|
Калий, ммоль/л Potassium, µmol/l |
4,1±0,57 (IQR 2,6–6,7) |
|
ОПП, n (%) AKI, n (%) |
70 (21,3) |
|
Стадия ОПП, n (%) Stage of AKI, n (%) 1 2 3 |
55 (78,6) 11 (15,7) 4 (5,7) |
|
Сахарный диабет, n (%) Diabetes mellitus, n (%) |
56 (17,0) |
|
Артериальная гипертония, n (%) Arterial hypertension, n (%) |
164 (49,9) |
|
Хроническая сердечная недостаточность, n (%) Chronic heart failure, n (%) |
137 (41,6) |
|
Ишемическая болезнь сердца, n (%) Coronary heart disease, n (%) |
95 (28,9) |
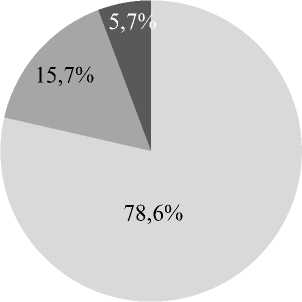
ОПП 1 стадии AKI 1 stage (55 больных 55 patients)
-
■ ОПП 2 стадии AKI 2 stage (11 больных 11 patients)
-
■ ОПП 3 стадии AKI 3 stage (4 больных 4 patients)
Рис. 1. Распределение острого повреждения почек по стадиям у больных с COVID-19
Fig. 1. Stages of acute kidney injury in patients hospitalized with COVID-19
30,0%
25,0%
20,0%
15,0%
10,0%
5,0%
0,0%
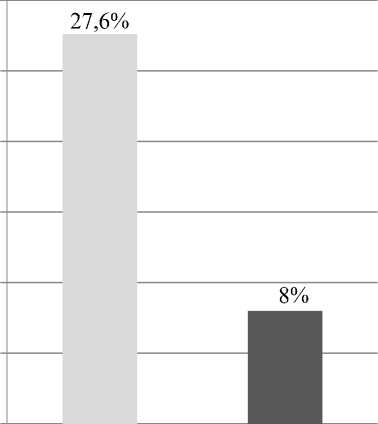
Внебольничное ОПП при АМК/Кр>20 Pre-hospital AKI with BUN/PCr>20 (16 больных 16 patients)
-
■ Внутрибольничное ОПП при АМК/Кр >20
In-hospital AKI with BUN/PCr>20
(1 больной 1 patient)
Рис. 2. Распределение внебольничного и внутрибольничного ОПП среди больных с высоким значением отношения АМК/Кр
Fig. 2. Pre-hospital and in-hospital AKI in patients with a high BUN/P Cr ratio
Обсуждение. По данным литературы, частота развития ОПП при COVID-19 составляет от 5 % до 60 %, с преобладанием первой стадии ОПП [17]. В нашем исследовании ОПП наблюдалось у 70 (21,3 %) больных. ОПП 1-й стадии встречалось у большинства больных – у 55 (78,6 %) чел., 2-й стадии – у 11 (15,7 %), 3 стадии – у 4 (5,7 %) пациентов.
Острое повреждение почек значительно повышает внутрибольничную летальность [18]. В нашем исследовании у больных COVID-19 с ОПП относительный риск внутрибольничной летальности при сравнении с больными без ОПП составил 5,3 (95 % ДИ 1,7–16,1; р=0,01).
Традиционно ОПП делят на ренальное, преренальное и постренальное [15].
По данным литературы, частота внеболь-ничного ОПП при COVID-19 варьирует от 19 % до 50 % и более [19], что, вероятно, может быть объяснено разным контингентом пациентов. В нашем исследовании внебольнич-ное ОПП встречалось чаще – у 82,9 % больных. Показано, что у пациентов с COVID-19 и повышенным уровнем креатинина при поступлении введение альбумина приводило к снижению уровню креатинина сыворотки крови, что может свидетельствовать о прере-нальном ОПП [20].
Для диагностики преренального ОПП используют отношение азота мочевины сыворотки крови к креатинину сыворотки крови, объясняя это рядом факторов, по-разному влияющих на уровни мочевины и креатинина крови [15]. В нашем исследовании АМК/Кр>20 при поступлении в стационар чаще наблюдалось при внебольничном ОПП, что указывает на существенный вклад прере-нального механизма развития ОПП.
Причинами преренального ОПП могут быть гиповолемия вследствие дегидратации за счет увеличения потерь жидкости (лихорадка, диарея) или недостаточного ее потребления (потеря аппетита) [21], снижение сердечного выброса, системная вазодилатация (в частности, при системном воспалительном ответе) [22]. Ряд исследований свидетель-
ствует о частом развитии гиповолемии и сложностях ее диагностики при COVID-19 [23, 24]. Как по нашим данным, так и по данным литературы, у большинства больных ОПП развивается еще на догоспитальном этапе лечения, что диктует необходимость профилактики его развития с первых дней инфекции.
Показано, что мужской пол, возраст, курение, ожирение, артериальная гипертензия, другая сердечно-сосудистая патология, сахарный диабет, онкологические заболевания, хроническая болезнь почек, механическая вентиляция и использование вазопрессоров являются независимыми факторами риска развития ОПП у взрослых больных COVID-19 [25].
Заключение. Почти у четверти госпитализированных больных COVID-19 развивается ОПП преимущественно 1-й стадии. Острое повреждение почек значительно повышает внутрибольничную летальность, при этом у большинства пациентов ОПП развивается еще на догоспитальном этапе лечения. В день госпитализации у четверти больных с догоспитальной ОПП отношение азота мочевины крови к креатинину составляло более 20, что может свидетельствовать о преренальном характере ОПП и значимости дегидратации (гиповолемии) как фактора риска ее развития. Профилактика ОПП должна начинаться на догоспитальном этапе и включать оценку и коррекцию гидратации.
Список литературы Острое повреждение почек у пациентов с COVID-19
- Chan L., Coca S.G. Acute Kidney Injury in the Time of COVID-19. Kidney 360. 2020; 1 (7): 588–590. DOI: 10.34067/KID.0003722020.
- Chawla L.S., Eggers P.W., Star R.A., Kimmel P.L. Acute kidney injury and chronic kidney disease as interconnected syndromes. N Engl J Med. 2014; 371 (1): 58–66. DOI: 10.1056/NEJMra1214243. PMID: 24988558.
- Srisawat N., Hoste E.E., Kellum J.A. Modern classification of acute kidney injury. Blood Purif. 2010; 29 (3): 300–307.
- Алексеева Е.И., Тепаев Р.Ф., Шилькрот И.Ю., Дворяковская Т.М., Сурков А.Г., Криулин И.А. COVID-19-индуцированный «цитокиновый шторм» – особая форма синдрома активации макрофагов. Вестник РАМН. 2021; 76 (1): 51–66. DOI: https://doi.org/10.15690/vramn1410.
- Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». Версия 14. URL: https://xn--80aesfpebagmfblc0a.xn--p1ai/ai/doc/1213/attach/vmr_COVID-19_V14_27-12-2021.pdf (дата обращения: 27.12.2021).
- Mohamed M.M.B., Velez J.C.Q. Proteinuria in COVID-19. Clin Kidney J. 2021; 14 (Suppl. 1): i40–i47. DOI: 10.1093/ckj/sfab036.
- Qureshi A.I., Baskett W.I., Huang W. Acute Ischemic Stroke and COVID-19: An Analysis of 27 676 Patients. Stroke. 2021; 52 (3): 905–912. DOI: 10.1161/STROKEAHA.120.031786.
- Rahman M., Shad F., Smith M.C. Acute kidney injury: a guide to diagnosis and management. Am Fam Physician. 2012; 86 (7): 631–639.
- Lameire N., Van Massenhove J., Van Biesen W. What is the difference between prerenal and renal acute kidney injury? Acta Clin Belg. 2012; 67 (5): 309–314. DOI: 10.2143/ACB.67.5.2062681.
- Maioli M., Toso A., Leoncini M., Musilli N. Pre-procedural bioimpedance vectorial analysis of fluid status and prediction of contrast-induced acute kidney injury. J Am Coll Cardiol. 2014; 63: 1387–1394.
- Mehta R.L. International Society of Nephrology's 0by25 initiative for acute kidney injury (zero preventable deaths by 2025): a human rights case for nephrology. The Lancet. 2015; 385: 2616–2643.
- Смирнов А.В., Добронравов В.А., Румянцев А.Ш., Каюков И.Г. Острое повреждение почек. Москва: МИА; 2015.
- Manoeuvrier G., Bach-Ngohou K., Batard E., Masson D., Trewick D. Diagnostic performance of serum blood urea nitrogen to creatinine ratio for distinguishing prerenal from intrinsic acute kidney injury in the emergency department. BMC Nephrol. 2017; 18 (1): 173. DOI: 10.1186/s12882-017-0591-9.
- KDIGO Clinical Practice Guideline for Acute Kidney Injury / Kidney Disease: Improving Global Outcomes (KDIGO) Acute Kidney Injury Work Group. Kidney inter. 2012; 2: 1–138.
- Клинические рекомендации. Острое повреждение почек, 2020. URL: https://www.rusnephrology.org/wp-content/uploads/2020/12/AKI_final.pdf (дата обращения: 16.04.2022).
- Bellomo R., Goldsmith D. The meaning of the blood urea nitrogen/creatinine ratio in acute kidney injury. Clin Kidney J. 2012; 5 (2): 187–191. DOI: 10.1093/ckj/sfs013.
- Gabarre P. Acute kidney injury in critically ill patients with COVID-19. Intensive Care Med. 2020; 46 (7): 1339–1348.
- Hoste E.A.J., Kellum J.A., Selby N.M. Global epidemiology and outcomes of acute kidney injury. Nat Rev Nephrol. 2018; 14 (10): 607–625. DOI: 10.1038/s41581-018-0052-0.
- Armando J.M-R., Rigoberto D.Á., Méndez-Pérez R.A. Community- and Hospital-Acquired Acute Kidney Injury in COVID-19: Different Phenotypes and Dismal Prognosis. Blood Purif. 2021; 50 (6): 931–941. DOI: 10.1159/000513948.
- Violi F., Cangemi R., Romiti G.F., Ceccarelli G. Is Albumin Predictor of Mortality in COVID-19? Antioxid Redox Signal. 2021; 35 (2): 139–142. DOI: 10.1089/ars.2020.8142.
- Tarragón B., Valdenebro M., Serrano M.L. Acute kidney failure in patients admitted due to COVID-19. Nefrologia (Engl Ed). 2021; 41 (1): 34–40. DOI: 10.1016/j.nefro.2020.08.005.
- Pelayo J., Bryan Lo K., Bhargav R. Clinical Characteristics and Outcomes of Community- and Hospital- Acquired Acute Kidney Injury with COVID-19 in a US Inner City Hospital System. Cardiorenal Med. 2020; 10 (4): 223–231. DOI: 10.1159/000509182.
- Maioli M., Toso A., Leoncini M., Musilli N. Pre-procedural bioimpedance vectorial analysis of fluid status and prediction of contrast-induced acute kidney injury. J Am Coll Cardiol. 2014; 63: 1387–1394.
- Tzoulis P., Waung J.A., Bagkeris E., Hussein Z. Dysnatremia is a Predictor for Morbidity and Mortality in Hospitalized Patients with COVID-19. J Clin Endocrinol Metab. 2021; 106 (6): 1637–1648. DOI: 10.1210/clinem/dgab107.
- Lin L., Wang X., Ren J., Sun Y., Yu R., Li K., Zheng L., Yang J. Risk factors and prognosis for COVID-19-induced acute kidney injury: a meta-analysis. BMJ Open. 2020; 10 (11): e042573. DOI: 10.1136/bmjopen-2020-042573.


