Ожирение первой степени - фокус на хирургию
Автор: Цепковский А.C., Яшков Ю.И., Евдошенко В.В., Бордан Н.С.
Журнал: Московский хирургический журнал @mossj
Рубрика: Бариатрическая хирургия
Статья в выпуске: 1 (79), 2022 года.
Бесплатный доступ
В статье проанализирована современная тенденция расширения показаний к бариатрическим операциям для пациентов с ожирением начальной степени, ввиду возможности развития у них ассоциированных с ожирением заболеваний и метаболических нарушений, а также социально-психологических проблем и снижения качества жизни. На основании литературных данных PubMed, Medline, Embase, Elibruary, проведена оценка эффективности и безопасности хирургических методов лечения ожирения при индексе массы тела (ИМТ) менее 35 кг/м2.Предложено определить следующие показания для оперативного лечения начальной степени ожирения: 1) наличие сахарного диабета 2 типа при недостаточной эффективности гликемического контроля сахароснижающими препаратами или инсулином и сохранения адекватной инкреторной функции поджелудочной железы; 2) прогрессирующее по мере повышения ИМТ нарушение менструального цикла и фертильности; 3) абдомино-висцеральная форма ожирения, в том числе, без метаболических нарушений, в случае наследственной предрасположенности к их развитию; 4) психологическая и социальная дезадаптация, значительно снижающая качество жизни (психологическое неприятие лишнего веса, дисморфофобия, булимия); 5) недостаточный эффект или его отсутствие от длительного консервативного лечения ожирения I степени.
Бариатрическая операция, ожирение 1 степени, метаболический синдром, лечение ожирения
Короткий адрес: https://sciup.org/142234542
IDR: 142234542 | УДК: 617-089.844
Текст научной статьи Ожирение первой степени - фокус на хирургию
Ожирение – хроническое, непрерывно прогрессирующее при естественном течении заболевание, характеризующееся избыточным отложением жировой ткани в организме.
Основная часть
Ожирение является актуальной проблемой современной медицины, поскольку оно приводит к развитию целого списка тяжелых заболеваний: сахарного диабета 2 типа (СД 2 типа) и предиабетических нарушений углеводного обмена, сердечнососудистых заболеваний, дислипидемии, синдрома обструктивного апноэ сна, некоторых заболеваний опорно-двигательной системы, злокачественных опухолей отдельных локализаций, неалкогольной жировой болезни печени, некоторых репродуктивных нарушений [1], утяжеляет течение COVID-19 [2], а также приводит к эмоциональной и социальной дезадаптации [3]. Отмечается бурный рост заболеваемости ожирением: до 1980 г. частота ожирения в мире не превышала 10 %., а уже к 2000 г. число людей с различной его степенью возросло почти на 30 % и превысило 300 млн., в 2005 г. – 400 млн. Это побудило Всемирную организацию здравоохранения признать ожирение неинфекционной эпидемией XXI века. По оценкам экспертов, при сохранении такой тенденции, к 2025 году около 20 % населения планеты будут страдать от ожирения [4]. Ожирение также влияет и на продолжительность жизни [5]. Если принять смертность лиц с нормальной массой тела за 100 %, то при ожирении I степени величина данного показателя составляет 178 %, а с ростом ИМТ на каждые 5 кг/м2 отмечается повышение общей смертности на 29 %, сердечно-сосудистой смертности на 41% и смертности от осложнений СД 2 типа на 210 % [6–8].
Морбидное ожирение (МО) – избыточное отложение жировой массы у пациентов с ИМТ ≥40 кг/м2. Риск развития перечисленных заболеваний при МО определяется как чрезвычайно высокий.
Доказано, что ИМТ в значительной мере зависит от наследственных факторов. Идентифицировано множество генов, кодирующих работу тех или иных звеньев регуляции массы тела и обмена веществ [9–11]. Кроме того выделяют нарушения некоторых нейрогуморальных механизмов, гормональные и нейротрансмиттерные нарушения в работе оси «кишечник – головной мозг», количественные и качественные изменения кишечной микробиоты [12], а так же факторы внешней среды, к которым можно отнести окружение, обычаи, культурные ценности [13].
Однако наиболее значимым фактором в развитии ожирения является дисбаланс между потреблением пищи и расходом энергии – высококалорийные продукты питания, увеличение размера порций, нарушенный суточный ритм приема пищи, расстройства пищевого поведения и малоподвижный образ жизни [14].
Жировая ткань секретирует большое количество биологически активных веществ: провоспалительные цитокины, острофазовые белки, ангиотензин II, лептин, резистин, адипонектин, PAI-1 и другие [15]. Чрезмерное накопление жировой ткани приводит к изменению её секреторной функции (например, в продукции адипокинов и цитокинов) [16], развитию хронического воспаления и нарушению процесса подавления высвобождения свободных жирных кислот (СЖК) [17], инсулинорезистент-ности, подавлению секреции инсулина β-клетками и их апоптозу. Данный комплекс патологических событий, получивший название «липотоксичность», раскачивает механизм развития метаболических осложнений ожирения [18].
При абдоминально-висцеральном типе накопления жировой ткани указанные нарушения развиваются раньше и выражены сильнее [19, 20]. В частности, у лиц азиатского происхождения, представляющей одну пятую часть населения земли, вероятность развития метаболических нарушений, в том числе СД 2 типа и атерогенных дислипидемий, значимо повышена , даже при относительно малых показателях избытка массы тела (при ИМТ не только менее 35, но и менее 30 кг/м2) [21, 22, 23], в связи с чем в свое время и были расширены показания к применению хирургических методов у данного контингента больных. «Азиатский» опыт показал эффективность и достаточную безопасность применения не только рестриктивных, но и шунтирующих операций у лиц с ИМТ менее 35 и даже менее 30 кг/м2 [24]. Общие геномные линии между людьми азиатской и европеоидных этнических принадлежностей, обусловливающие генетическое сходство, у европейцев нередко могут быть причиной особенностей и метаболических синдромов, характерных для азиатов [25].
У женщин ожирение нередко становится причиной нарушения ритма и соотношения гонадотропных гормонов, что приводит к патологическим изменениям менструального цикла, сексуальной дисфункции, критическому течению беременности и даже бесплодию, ассоциированному с синдромом хронической ановуляции. Риск нарушений репродуктивной системы уже начиная с ожирения I степени оценивается как высокий [26]. Эффективность лечебных мероприятий, направленных на восстановление фертильной функции, у таких пациенток во многом связана со снижением избытка веса [27].
Необходимо отметить, что увеличение объема жировой ткани не обязательно приводит к метаболическим нарушениям. Существует понятие метаболически здорового ожирения, когда диагностируется меньше метаболических нарушений, чем при метаболическом синдроме с его тремя обязательными составляющими [28]. При указанном подходе, около 50 % людей с ожирением «метаболически здоровы». Однако если здоровье определяется как отсутствие любых нарушений, связанных с ожирением, здоровыми можно назвать лишь около 5 % [29, 30].
Таким образом, данное заболевание нередко «выходит за рамки» увеличенного индекса массы тела уже при простом избытке веса, особенно в случаях генетической предрасположенности к абдоминально-висцеральной форме распределения жировой клетчатки, обусловливая развитие метаболических нарушений. По мнению Американской ассоциации эндокринологов, помимо показателя ИМТ, наличие и тяжесть сопутствующих заболеваний, напрямую ассоциированных с ожирением, имеет значение для определения стадии ожирения, что отражено в предложенной в 2014 году классификации [31] (табл. 1).
Таблица 1
Классификация ожирения по стадиям в зависимости от ИМТ и наличия ассоциированных с ожирением заболеваний
Table 1
Obesity stages depending on BMI and the presence of obesity-associated diseases
|
Антропометрические данные Anthropometric component |
Клинические данные Clinical component |
Диагноз Diagnosis |
|
ИМТ ≥25,0–29,9 кг/м2 BMI ≥ 25 – 29.9 kg/m2 |
Нет осложнений, связанных с ожирением No obesity-related complications |
Избыточная масса тела Overweight |
|
ИМТ≥30,0 кг/м2 BMI ≥ 30 kg/m2 |
Нет осложнений, связанных с ожирением No obesity-related complications |
Ожирение стадии 0 Obesity Stage 0 |
|
ИМТ≥25,0 кг/м2 BMI ≥ 25 kg/m2 |
Имеется одно или несколько осложнений средней тяжести, связанных с ожирением Presence of one or more mild-to-moderate obesity related complications |
Ожирение I стадии Obesity Stage 1 |
|
ИМТ≥25,0 кг/м2 BMI ≥ 25 kg/m2 |
Имеется одно или несколько тяжелых осложнений, связанных с ожирением Presence of one or more severe obesity |
Ожирение II стадии Obesity Stage II |
В результате лечения ожирения, даже в начальной стадии, отмечаются весьма заметные позитивные изменения в клиническом статусе, проявляющиеся в улучшении показателей систолического и диастолического артериального давления, углеводного обмена, уровней общего холестерина, триглицеридов и холестерина липопротеинов низкой плотности, в повышении концентрации липопротеинов высокой плотности, снижении выраженности стеатоза печени, уменьшении гирсутизма, восстановлении менструального цикла и т.д. [32].
Изменение образа жизни посредством коррекции питания и расширения объема физических нагрузок рекомендуется как обязательная составная часть в комплексе мер по лечению ожирения. С целью повышения его эффективности при I стадии ожирения, а при наличии ассоциированных заболеваний, начиная уже с ИМТ 27 кг/м2, рекомендуют рассмотреть фармакотерапию. Однако выявление у пациента сопутствующих ожирению заболеваний на его ранней стадии, как правило, не становится мотивацией к долгосрочному лечению. При этом большинство (70,4 %) пациентов не готово менять пищевое поведение, а понимание необходимости долгосрочного системного подхода возникает еще реже (24 %) [33], и заболевание нередко переходит во вторую стадию. Наблюдения показывают, что даже после успешного лечения сохранить эффект значительной редукции массы тела на длительное время чаще всего не удается [34]. В этой связи, при ожирении II стадии могут быть определены показания к бариатрической операции [35]. Это диктует необходимость дальнейшего развития хирургических методов лечения, как наиболее эффективных.
В последние десятилетия во всем мире отмечается неуклонный рост популярности бариатрической хирургии. Очевидными являются не только тенденция ежегодного увеличения количества выполняемых операций и учреждений, оказывающих такой вид медицинской помощи, но и расширение контингента пациентов за счет тех, чей вес еще не достиг критериев, регламентированных Международной федерацией хирургии ожирения и метаболических нарушений (IFSO), а так же Российскими Национальными клиническими рекомендациями по лечению морбидного ожирения у взрослых.
Показания к хирургическому лечению ожирения, впервые сформулированные Национальным институтом здоровья США (NIH) в 1991 году в виде рекомендаций [36] и принятые Международной федерацией хирургии ожирения (IFSO) в 1997-м [37], а затем уточненные в клиническом руководстве NIH в 1998 году [38], на сегодняшний день уже претерпели определенные изменения.
Хирургическое лечение ожирения абсолютно показано при морбидном ожирении (ИМТ свыше 40 кг/м2), поскольку оно чаще всего ассоциировано с коморбидными состояниями. К морбидному было приравнено ожирение при ИМТ ≥35 кг/ м2 в случае имеющихся серьезных осложнений, либо при наличии социально-психологических факторов, приводящих к снижению качества жизни пациентов.
С 2006 года в Европейских междисциплинарных клинических рекомендациях по бариатрической и метаболической хирургии указывается, что потеря веса, достигнутая посредством лечения во время подготовки к бариатрической операции, в том числе и при снижении ИМТ ниже 35 кг/м2, противопоказанием для неё не являются. Было отмечено, что бариатрическая хирургия также показана тем пациентам, которым удалось снизить вес консервативными (и хирургическими – авт.) методиками, но они не смогли долгосрочно удерживать полученный результат и начали вновь набирать вес (даже в случае, если к моменту операции ИМТ не достиг 35 кг/м2).
В 2011 году FDA одобрила операцию лапароскопического бандажирования желудка для пациентов с ИМТ 30 кг/м2 и более [39]. Такое расширение показаний продемонстрировало, во-первых, признание большой частоты развития коморбидных состояний и значимых метаболических нарушений уже при первой степени ожирения, особенно в случаях абдоминальновисцеральной формы заболевания, а во вторых, – потребность в хирургических методах лечения ожирения в его начальной стадии.
Как результат постоянного увеличения потребности в бариатрической /метаболической хирургии и благодаря накопленным к тому времени научным данным, в 2014 году IFSO сформулировала свое отношение к возможности хирургического лечения ожирения 1 степени (ИМТ более 30 кг/м2), признав относительную условность критерия ИМТ, и отметив именно коморбидные состояния, а также перспективу воздействия на них посредством снижения лишнего веса, как определяющий показатель в выборе хирургического лечения для таких пациентов [40].
Например, в ходе изучения влияния шунтирующих вмешательств на метаболизм глюкозы, СД 2 типа стал почти самостоятельным показанием к бариатрической операции, в меньшей зависимости от степени избыточной МТ пациента. Метаболическая хирургия давно и прочно вошла в рекомендации Международной диабетической федерации (IDF) и Российские клинические рекомендации, правда с поправкой, что она должна применяться при недостаточной эффективности медикаментозного лечения. Кроме того, известно об успешном применении бариатрических операций для лечения ассоциированных с начальной степенью ожирения гипогонадизма, нарушения фертильных функций, нервной булимии, синдрома сонного апноэ, артериальной гипертензии и некоторых других заболеваний, особенно в случае абдоминальной формы ожирения.
В 2006 году Ю.И. Яшков с соавт. впервые представили результаты применения операции билиопанкреатического шунтирования у пациентов, страдавших нервной булимией, в числе которых были и пациенты с ИМТ менее 35 кг/м2. У некоторых из пациентов в прошлом отмечались более высокие показатели ИМТ. Диагноз ставился по критериям, предложенным G.Russel в 1979 г. Во всех случаях было зафиксировано снижение частоты, либо полное прекращение булимических атак. По существу, эффект операции сводился не столько к снижению МТ, сколько к ликвидации «очистительного поведения», зачастую значимо уменьшающего степень ожирения, но сильно ухудшающего качество жизни. Таким образом, было положено начало новому направлению в метаболической хирургии – хирургии нарушений пищевого поведения – теме, активно обсуждавшейся в рамках специальных заседаний на нескольких съездах IFSO. У лиц с незначительным избытком МТ, а в отдельных, пока еще немногочисленных наблюдениях, и при нормальных показа- телях МТ, значительно менее инвазивная лапароскопическая продольная резекция желудка показала себя как эффективная операция, избавлявшая пациентов от булимических атак и необходимости применения «очистительных» мер [41].
Результаты бариатрических операций фиксируются в регистре IFSO [42]. В 2017 г. были опубликованы данные регистра, отражающие эффективность наиболее часто выполняемых бариатрических операций в отношении избытка веса (рис. 1), при анализе которых можно следующий вывод: чем ниже первоначальный ИМТ, тем выше процент снижения избыточной массы тела. Пациенты при первой степени ожирения после оперативного лечения почти всегда достигают медианы своего идеального веса, тогда как при второй степени этот показатель в среднем около 85 %, а при третьей степени и суперожирении в среднем 75 %.
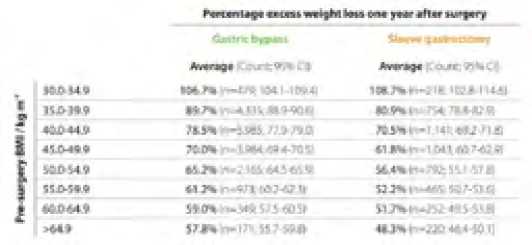
Рис 1. Процент снижения избытка массы тела через год после операции (из Регистра IFSO 2017 г.) Fig. 1. Percentage excess weight loss one year after surgery (5th ifso global registry report 2017)
Данные всемирного регистра также демонстрирует значительный рост числа пациентов с индексом массы тела от 30 до 40 кг/м2. В 2019 г. их доля составила уже 38 % от общего числа оперированных по поводу ожирения в мире (рис. 2).
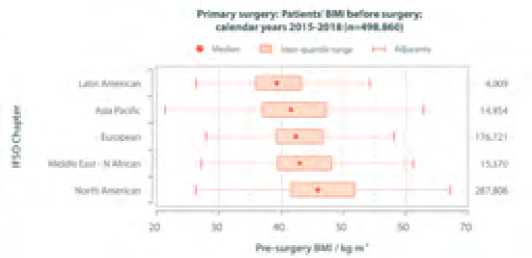
Рис 2. ИМТ перед операцией по данным регистра IFSO (2019 г.)
Fig 2. Patients BMI before surgery (5th ifso global registry report 2019)
На момент написания данной статьи, из 24588 пациентов, внесенных в Российский национальный бариатрический ре- естр, 16 % имели предоперационный ИМТ менее 35 кг/м2 [43]. Таким образом, потребность в бариатрической хирургии и ее применение в практике работы бариатрических центров уже стало вполне очевидной реальностью применительно к лицам с ИМТ менее не только 35, но иногда и менее 30 кг/м2.
Спорным является вопрос о применении хирургических методов лечение ожирения у пациентов, страдающих ожирением первой и второй степени при отсутствии ассоциированных заболеваний, в том числе, когда на первый план выходят социально-психологические проблемы, связанные с лишним весом: дисморфофобии, психологическое неприятие лишнего веса, профессиональное несоответствие и т. п. Сравнительная оценка эффективности и безопасности бариатрических операций с результатами консервативной терапии во-многом отвечают на этот вопрос.
Традиционные немедикаментозные методы лечения – коррекция питания и увеличение физической активности – вполне актуальны, но не всегда оказываются столь же эффективными в перспективе [44]. В целом ряде исследований было доказано, что соответствующее изменение образа жизни является достаточной мерой, позволяющей снизить как степень ожирения, так и его нежелательные метаболические последствия. Однако такой подход требует значительных волевых усилий: изменить рацион привычных для себя продуктов и размер порции, соблюдать распорядок приема пищи, ежедневно заставлять себя выполнять физические упражнения для многих может быть сложно и даже неприемлемо с точки зрения качества жизни, графика работы, семейных устоев, традиций и т.д., особенно в случае долгосрочности этих мероприятий. Поэтому борьба с ожирением часто сводится к кратковременным диетическим мероприятиям, по завершении которых происходит возврат веса.
Мировой опыт показывает, что пациенты с ИМТ более 30 кг/м2 значительно эффективнее снижают массу тела в результате бариатрических вмешательств, нежели с использованием консервативных методов лечения [45, 46, 47]. Редукция избытка массы тела у пациентов в группе ожирения первой степени часто превышает 100 % и нередко 150 %. Это даже послужило основанием для перерасчета формулы оценки послеоперационной потери МТ с акцентом на процент снижения от исходной, нежели от избыточной МТ. О преимуществе операций свидетельствует и то, что целевой показатель терапии – снижение массы тела на 5–10% от исходных значений – после хирургического вмешательства расцениваются как неудовлетворительный [48].
В ретроспективном исследовании Antonio Vitiello и соавт., опубликованном в World J.Surgery в 2019 г., проведена оценка результатов коррекции питания и уровня физической активности в сравнении с хирургическим лечением при ожирении первой степени. В группе хирургии через 1, 3, 5, 7 и даже 10 лет, процент снижения избытка массы тела был более значительным, чем у нехирургических пациентов [49]. По результатам другого исследования, в группе пациентов со средним ИМТ 32,8±1,6 кг/ м2 через 5 лет после бариатрической операции не отмечалось ни одного рецидива ожирения (ИМТ составлял 3±26,5 кг/м2) [50]. Конечно, многое зависит от комплаентности и личной мотивации пациентов, но общеизвестным является факт, что после бариатрической операции всегда легче контролировать достигнутый результат, нежели с не оперированным желудком.
Исходя из анализа осложнений современных бариатрических операций, всевозможные неудачные исходы больше связаны с их выполнением на этапе освоения методик, что побуждает к ограничению выполнения вмешательств «по сомнительным показаниям» в неспециализированных отделениях.
По данным Ю.И. Яшкова с соавт., в группе из 98 пациентов, перенесших лапароскопическую ПРЖ при ИМТ менее 35 кг/м2, лишь одной пациентке потребовалась дренирование скопления жидкости в перигастральном пространстве, и частота осложнений, таким образом, составила около 1 %. [51].
По данным крупнейшего на сегодняшний день исследования безопасности бариатрических операций с предоперационным ИМТ 33,7±1,1 кг/м2, частота осложнений, в т.ч. незначительных, составила 3,8 %, из них тяжелые осложнения – 0,7 %, а смертность в течение 30 дней после операции 0,046% (4 случая из 8628 пациентов) [52]. Вероятно, не всегда оправданными для данной группы пациентов выглядят риски билиопанкре-атического шунтирования, но при лечении СД 2 типа данная операция наиболее эффективна.
Указанные показатели послеоперационных осложнений вполне сопоставимы с результатами липосакции и абдоминопластики, выполнение которых у данной группы пациентов давно стало повседневным явлением. Однако необходимо отметить, что косметические вмешательства не препятствуют прогрессированию ожирения и не улучшают прогноза в отношении сопутствующих заболеваний.
Бариатрические операции способствуют достижению впечатляющих результатов в части снижения веса и компенсации коморбидных заболеваний, однако порой не менее впечатляющими могут быть проблемы послеоперационного периода, связанные с дефицитом белков, витаминов и микроэлементов. Наиболее часто отмечается недостаток тиамина, В12, фолиевой кислоты, витамина D, меди, витамина Е [53]. В первую очередь это актуально после шунтирующих операций, например, после желудочного или билио-панкреатического шунтирования. Такие вмешательства при начальной стадии ожирения выполняются, как правило, с целью лечения резистентного к терапии СД 2. Бесспорно, что необходимость регулярного приема пищевых добавок для них менее ущербна, чем недостаточно эффективная инсулинотерапия.
Согласно данным бариатрического реестра IFSO, при I стадии ожирения гораздо чаще выполняются рестриктивные операции. Они иногда тоже могут приводить к развитию состояний, связанных с дефицитом некоторых микроэлементов и витаминов. Наиболее характерными для данной категории являются недостаток железа и витамина В12 [54]. Но это происходит обычно при несоблюдении рекомендаций их профилактического приема. В большинстве случаев указанные дефицитные состояния не приобретают значимой степени тяжести и легко поддаются медикаментозной коррекции.
И наконец, решение о возможности выполнения бариатрической операции пациенту, имеющему ИМТ менее 35, должно базироваться не только на данных о его эффективности и безопасности, но также на юридической стороне вопроса. Юридические основания отражены в клинических рекомендациях по лечению ожирения, одобренных Министерством здравоохранения Российской Федерации в 2020 г.: «при ожирении 2 стадии с целью более интенсивной потери массы тела и лечения имеющихся осложнений в том числе предлагается рассмотреть возможность проведения бариатрических операций», «потеря веса, достигнутая посредством интенсивного лечения непосредственно во время подготовки к бариатрической операции, и снижение ИМТ ниже 35, не является противопоказанием для операции», «бариатрическая хирургия также показана тем пациентам, которым удалось снизить массу тела консервативными методиками, но они не смогли долгосрочно удерживать полученный результат и начали вновь набирать массу тела (даже в случае, если ИМТ не достиг 35 кг/м2)». Таким образом, существующие НКР обеспечивают достаточно широкие возможности применения бариатрических операций у лиц с ИМТ от 30 кг/м2, тем более, если в анамнезе у пациентов наблюдались более высокие показатели МТ, соответствующие общепринятым регламентам.
Несмотря на доказанную эффективность и безопасность бариатрических операций при ИМТ менее 35 кг/м2, в настоящее время, имеется относительный дефицит методов хирургического лечения. Так, бандажирование желудка – операция, популярная еще 10 лет назад и применяемая в США у лиц с ИМТ от 30 кг/м2, сегодня имеет мало сторонников. К 2019 году число первичных операций бандажирования желудка в мире составляло не более 5 % от общего количества бариатрических процедур и продолжает неуклонно снижаться [42]. Это связано с низкой комфортностью питания, возможным развитием эзофагита, дилатации пищевода, ночных забросов содержимого пищевода в трахею, миграции бандажа в просвет желудка, высокой частотой повторных операций. Гастропликация также не сохранила позиций в структуре вмешательств для лечения ожирения. Применение внутри-желудочных баллонов у данной группы пациентов показало свою низкую эффективность у многих пациентов, к тому же являются временной мерой.
Таким образом, если отбросить редко применяемые процедуры, на сегодняшний день из рестриктивных операций в арсенале бариатрических хирургов, по существу, осталась только одна продольная резекция желудка, которая, в свою очередь, может быть противопоказана при гастроэзофагеальной рефлюксной болезни и является необратимым вмешательством. К тому же, у значительной части оперированных пациентов ГЭРБ развивается спустя несколько лет, и это осложнение трудно прогнозировать заранее [55]. Это обусловливает необходимость поиска для пациентов с ИМТ менее 35 кг/м2 дополнительных вариантов оперативного лечения, которые должны характеризоваться ещё более высокой степенью безопасности, а в случае необходимости – возможностью реконструкции для усиления эффекта или восстановления первоначальной анатомии.
Эффективное и безопасное лечение пациентов с ожирением, в том числе при первой его степени (ИМТ 30–35 кг/м2), целесообразно проводить в специализированных бариатрических структурах многопрофильной командой, в которой каждый не только владеет всеми методами лечения таких больных в рамках своей специальности, но и повседневно «подключает» возможности смежных специалистов [56].
Заключение
Хотя на сегодняшний день очевидна потребность в расширении показаний к применению хирургических методов при лечении ожирении I степени, однако критериев, определяющих показания к операции, не существует. После оценки соотношения потенциальной пользы оперативного лечения и риска для каждого конкретного пациента, такое решение принимается хирургами всё чаще, о чем свидетельствует достаточно высокий процент (16 % в Российском национальном бариатрическом реестре) пациентов, оперированных на фоне ИМТ менее 35 кг/м2.
На основании анализа результатов исследований, можно предложить следующие показания к бариатрической операции при начальной степени ожирения:
-
1) наличие сахарного диабета 2 типа при недостаточной эффективности гликемического контроля сахароснижающими препаратами или инсулином, и сохранения адекватной инкреторной функции поджелудочной железы;
-
2) прогрессирующее по мере повышения ИМТ нарушение менструального цикла и фертильности;
-
3) абдомино-висцеральная форма ожирения, в том числе, без метаболических нарушений, в случае наследственной предрасположенности к их развитию;
-
4) психологическая и социальная дезадаптация, значительно снижающая качество жизни (психологическое неприятие лишнего веса, дисморфофобия, булимия);
-
5) недостаточный эффект или его отсутствие от длительного (более года) консервативного лечения ожирения I степени.
Список литературы Ожирение первой степени - фокус на хирургию
- Дедов И.И., Мельниченко Г.А., Шестакова М.В., Трошина Е.А., Мазурина Н.В., Шестакова Е.А., Яшков Ю.И., Неймарк А.Е., Биркова Е.В., Бондаренко И.З., Бордан Н.С., Дзгоева Ф.Х., Ершова Е.В., Комшилова К.А., Мкртумян А.М., Петунина Н.А., Романцова Т.И., Старостина Е.Г., Стронгин Л.Г., Суплотова Л.А., Фадеев В.В. Лечение морбидного ожирения у взрослых. Ожирение и метаболизм, 2018, № 1. С .53–70. https://doi.org/10.14341/OMET2018153-70
- Nakeshbandi M., Maini R., Daniel P., Rosengarten S., Parmar P., Wilson C., Kim J.M., Oommen A., Mecklenburg M., Salvani J., Joseph M.A., Breitman I. The impact of obesity on COVID-19 complications: a retrospective cohort study. Int J Obes (Lond), 2020, № 44(9). https://doi.org/10.1038/s41366-020-0648-x
- Fried M., Yumuk V., Oppert J.M., Scopinaro N., Torres A.J., Weiner R., Yashkov Y., Frühbeck G. European Association for the Study of Obesity; International Federation for the Surgery of Obesity – European Chapter. Interdisciplinary European Guidelines on metabolic and bariatric surgery. Obes Facts, 2013, № 6, pp. 49–68. https://doi.org/10.1159/000355480
- NCD Risk Factor Collaboration. Trends in adult body-mass index in 200 countries from 1975 to 2014: a pooled analysis of 1698 population-based measurement studies with 19,2 million participants. Lancet, 2016, April, № 2. https:// doi.org/10.1016/S0140-6736(16)30054-X
- Smith K.B., Smith M.S. Obesity Statistics. Prim Care, 2016, № 1, рр. 21–35. https://doi.org/10.1016/j.pop.2015.10.001
- Apovian CM. Obesity: Definition, Comorbidities, Causes, and Burden. Am J Manag Care, 2016, № 22, pp. 176–185.
- Bowman K., Atkins J.L., Delgado J., Kos K., Kuchel G.A., Ble A., Ferrucci L., Melzer D. Central adiposity and the overweight risk paradox in aging: follow-up of 130,473 UK Biobank participants. Am J Clin Nutr, 2017, № 1, рр. 130–135. https://doi.org/10.3945/ajcn.116.147157
- Global BMI Mortality Collaboration. Body-mass index and all-cause mortality: individual-participant-data meta-analysis of 239 prospective studies in four continents. Lancet, 2016, Aug № 20. https://doi.org/10.1016/S0140-6736(16)30175-1
- Heymsfield S.B., Wadden T.A. Mechanisms, Pathophysiology, and Management of Obesity. The New England Journal of Medicine. 2017, № 3, pp. 254–266. https://doi.org/10.1056/NEJMra1514009
- Apovian C.M. Obesity: Definition, Comorbidities, Causes, and Burden. Am J Manag Care, 2016, June № 2, published online. https://www.ajmc.com/view/obesity-definition-comorbidities-causes-burden
- Вaron M., Froguel P., Bonnefond A. Du nouveau dans la génétique des formes monogéniques d’obésité et son impact pour mieux en comprendre la physiopathologie [Something new in the genetics of monogenic obesity and its insights into pathophysiology]. Med Sci (Paris), 2020, № 10,pp. 859–865. French. https://doi.org/10.1051/medsci/2020156
- Zhi C., Huang J., Wang J., Cao H., Bai Y., Guo J. Zhengquan S. Connection between gut microbiome and the development of obesity. European Journal of Clinical Microbiology & Infectious Diseases, 2019, Epub. Jul № 31. https://doi.org/10.1007/s10096-019-03623-x
- Biddle S., García Bengoechea E, Pedisic Z. Screen Time, Other Sedentary Behaviours, and Obesity Risk in Adults: A Review of Reviews. Curr Obes Rep, 2017, № 2, pp. 134–147. https://doi.org/10.1007/s13679-017-0256-9
- Campbell E., Franks A., Joseph P. Adolescent obesity in the past decade: A systematic review of genetics and determinants of food choice. J Am Assoc Nurse Pract, 2019, № 6, pp. 344–351. https://doi.org/10.1097/JXX.0000000000000154
- Kershaw E.E., Flier J.S. Adipose tissue as an endocrine organ. J Clin Endocrinol Metab, 2004, № 89, I 6, pp. 2548–2556. https://doi.org/10.1210/jc.2004-0395
- Kadowaki T., Yamauchi T., Kubota N., et al. Adiponectin and adiponectin receptors in insulin resistance, diabetes, and the metabolic syndrome. The Journal of Clinical Investigation, 2006, № 7, pp. 1784–1792. https://doi.org/10.1172/JCI29126
- Bastard J., Maachi M., Lagathu C., et al. Recent advances in the relationship between obesity, inflammation, and insulin resistance. Eur Cytokine Netw, 2006, № 17(1), pp. 4–12.
- Аметов А.С., Тертычная Е.A. Инсулинорезистентность и липотоксичность – две грани одной проблемы при сахарном диабете типа 2 и ожирении. Эндокринология: новости, мнения, обучение, 2019. № 2 (27). C. 25–33. https://doi.org/10.24411/2304-9529-2019-12003;
- Руяткина Л.А., Руяткин Д.С. Ожирение: «перекрестки» мнений, знаний и возможностей. Медицинский совет, 2020. № 7. С. 108–120. https://doi.org/10.21518/2079-701X-2020-7-108-120
- Longo M., Zatterale F., Naderi J., Parrillo L., Formisano P., Raciti G.A. et al. Adipose Tissue Dysfunction as Determinant of Obesity-Associated Metabolic Complications. International Journal Molecular Sciences, 2019, № 20(9), pp. 23–58. https://doi.org/10.3390/ijms20092358
- Misra A., Jayawardena R., Anoop S. Obesity in South Asia: Phenotype, Morbidities, and Mitigation. Current Obesity Reports, 2019, № 8(1), pp. 43–52. https://doi.org/10.1007/s13679-019-0328-0
- Kalra D., Vijayaraghavan K., Sikand G., Desai N.R., Joshi P.H., Mehta A., Karmally W., Vani A., Sitafalwalla S.J., Puri R., Duell P.B., Brown A. Prevention of atherosclerotic cardiovascular disease in South Asians in the US: A clinical perspective from the National Lipid Association. Journal of Clinical Lipidology, 2021, № 15(3), pp. 402–422. https://doi.org/10.1016/j.jacl.2021.03.007
- Williams R., Periasamy M. Genetic and Environmental Factors Contributing to Visceral Adiposity in Asian Populations. Endocrinology and Metabolism, 2020, № 35(4), Epub. https://doi.org/10.3803/EnM.2020.772
- Huang Y.M., Lin Y.K., Lee W.J., Hur K.Y., Kasama K., Cheng A.K.S., Lee M.H., Wong S.K., Soong T.C., Lee K.T., Lomanto D., Lakdawala M., Su Y.H., Wang W. Long-term outcomes of metabolic surgery in overweight and obese patients with type 2 diabetes in Asia. Diabetes Obesity and Metabolism, 2021, № 23(3), pp. 742–753. https://doi.org/10.1111/dom.14279
- Babenko V., Babenko R., Gamieldien J., Markel A. FTO haplotyping underlines high obesity risk for European populations. BMC Med Genomics, 2019, № 12(2), Epub. https://doi.org/10.1186/s12920-019-0491-x
- Дедов И.И., Шестакова М.В., Мельниченко Г.А., Мазурина Н.В., Андреева Е.Н., Бондаренко И.З., Гусова З.Р., Дзгоева Ф.Х., Елисеев М.С., Ершова Е.В., Журавлева М.В., Захарчук Т.А., Исаков В.А., Клепикова М.В., Комшилова К.А., Крысанова В.С., Недогода С.В., Новикова А.М., Остроумова О.Д., Переверзев А.П., Роживанов Р.В., Романцова Т.И., Руяткина Л.А., Саласюк А.С., Сасунова А.Н., Сметанина С.А., Стародубова А.В., Суплотова Л.А., Ткачева О.Н., Трошина Е.А., Хамошина М.Б., Чечельницкая С.М., Шестакова Е.А., Шереметьева Е.В. Междисциплинарные клинические рекомендации «Лечение ожирения и коморбидных заболеваний». Ожирение и метаболизм, 2021. № 1. C. 5–99. https://doi.org/10.14341/omet12714
- Андреева Е.Н., Шереметьева Е.В., Фурсенко В.А. Ожирение – угроза репродуктивного потенциала России. Ожирение и метаболизм, 2019. № 3. С. 20-28. https://doi.org/10.14341/omet10340
- Smith G.I., Mittendorfer B., Klein S. Metabolically healthy obesity: facts and fantasies. The Journal of Clinical Investigation, 2019, № 129(10), pp.3978–3989. https://doi.org/10.1172/JCI129186
- Liu C., Wang C., Guan S., Liu H., Wu X., Zhang Z. et al. The Prevalence of Metabolically Healthy and Unhealthy Obesity according to Different Criteria. Obesity Facts, 2019, №12(1), pp. 78–90. https://doi.org/10.1159/000495852
- Vliet-Ostaptchouk J., Nuotio M., Slagter S.N., Doiron D., Fischer K., Foco L., Gaye A., Gögele M., Heier M., Hiekkalinna T., Joensuu A., Newby C., Pang C., Partinen E., Reischl E., Schwienbacher C., Tammesoo M., Swertz M.A., Burton P., Ferretti V., Fortier I., Giepmans L., Harris J.R, Hillege H.L., Holmen J., Jula A., Kootstra-Ros J.E., Kvaløy K., Holmen T.L., Männistö S., Metspalu A., Midthjell K., Murtagh M.J., Peters A., Pramstaller P.P., Saaristo T., Veikko S., Stolk R.P., Uusitupa M., Harst P., M ., Klauw M., Waldenberger M., Perola M., Wolffenbuttel B. The prevalence of metabolic syndrome and metabolically healthy obesity in Europe: a collaborative analysis of ten large cohort studies. BMC Endocrine Disorders, 2014, № 14(1), Epub. https://doi.org/10.1186/1472-6823-14-9
- Garvey W., Garber A., Mechanick J. et al. American Association of Clinical Endocrinologists and American College of Endocrinology Position Statement on the 2014 Advanced Framework for a New Diagnosis of Obesity as a Chronic Disease. Endocrine Practice, 2014, № 20(9), pp. 77–89. https://doi.org/10.4158/EP14280.PS
- Bray G.A., Ryan D.H. Evidence-based weight loss interventions: Individualized treatment options to maximize patient outcomes. Diabetes Obesity and Metabolism, 2021, № 23 (S1), pp. 50–62. https://doi.org/10.1111/dom.14200
- Лобыкина Е.Н. Лечение ожирения у пациентов центров здоровья: выбор методов и оценка эффективности. Журнал для непрерывного медицинского образования врачей, 2014. № 2. С. 38–40.
- Hainer V., Toplak H., Mitrakou A. Treatment modalities of obesity: What fits whom? Diabetes Care, 2008, № 2(2), pp. 269–277. https://doi.org/10.2337/dc08-s265
- Дедов И.И., Мокрышева Н.Г., Мельниченко Г.А., Трошина Е.А., Мазурина Н.В., Ершова Е.В., Комшилова К.А., Андреева Е.Н., Анциферов М.Б., Бирюкова Е.В., Бордан Н.С., Вагапова Г.Р., Волкова А.Р., Волкова Н.И., Волынкина А.П., Дзгоева Ф.Х., Киселева Т.П., Неймарк А.Е., Романцова Т.И., Руяткина Л.А., Суплотова Л.А., Халимов Ю.Ш., Яшков Ю.И. Ожирение. Клинические рекомендации. Consilium Medicum, 2021, № 23 (4). https://doi.org/10.26442/20751753.2021.4.200832
- Gastrointestinal Surgery for Severe Obesity 25–27 March 1991. Obesity Surgery, 1991, № 1(3), pp. 257–265. https://doi.org/10.1381/096089291765560962
- Statement on Patient Selection for Bariatric Surgery. Obesity Surgery, 1997, № 7(1), pp. 41–41. https://doi.org/10.1381/096089297765556259
- Clinical guidelines on the identification, evaluation, and treatment of overweight and obesity in adults: executive summary. Expert Panel on the Identification, Evaluation, and Treatment of Overweight in Adults. The American Journal of Clinical Nutrition, 1998, № 68(4), pp. 899–917. https://doi.org/10.1093/ajcn/68.4.899
- P000008/S017: FDA Summary of Safety and Effectiveness Data 2011. https://www.accessdata.fda.gov/cdrh_docs/pdf/P000008S017b.pdf
- Busetto L, Dixon J, De Luca M, Shikora S, Pories W, Angrisani L. Bariatric surgery in class I obesity: a Position Statement from the International Federation for the Surgery of Obesity and Metabolic Disorders (IFSO). Obes Surg., 2014, № 24(4), pp. 487–519. https://doi.org/10.1007/s11695-014-1214-1
- Yashkov Y., Lutsevich O., Bordan N. Sleeve Gastrectomy in patients with BMI <35. European Obesity Summit (EOS) – Joint Congress of EASO and IFSO-EC, Gothenburg, Sweden, June 1–4, 2016: Abstracts. Obes Facts, 2016, № 9(S1), p 376. https://doi.org/10.1159/000446744
- The IFSO Global Registry Report 2019. https://www.ifso.com/pdf/5th-ifso-global-registry-report-september-2019
- Российский национальный бариатрический реестр. https://bareoreg.ru/
- Трошина Е.А., Ершова Е.В. Фармакотерапия ожирения: что нового? Проблемы эндокринологии, 2018. № 4. С. 270–276. https://doi.org/10.14341/probl9315
- Colquitt J.L., Pickett K., Loveman E., Frampton G.K. Surgery for weight loss in adults. Cochrane Database Syst Rev, 2014. https://doi.org/10.1002/14651858.CD003641.pub4
- Яшков Ю.И. Луцевич О.Э., Бордан Н.С. Ивлева О.В. Эффективность лапароскопической продольной резекции желудка у больных ожирением. Ожирение и метаболизм, 2015. №1. С. 20–28. https://doi.org/10.14341/OMET2015120-28
- Amin A., Siddiq G., Haider M. I., Choudry U. K., Izza Nazir. Laparoscopic Sleeve Gastrectomy versus Lifestyle Modification in Class I Obesity in Pakistani Population: A Prospective Cohort Study. Cureus, 2019, № 11(6), Epub. https://doi.org/10.7759/cureus.5031
- Grover B.T., Morell M.C., Kothari S.N. Defining Weight Loss After Bariatric Surgery: a Call for Standardization. Obes Surg., 2019, № 29(11), pp. 3493–3499. https://doi.org/10.1007/s11695-019-04022-z
- Vitiello A., Angrisani L., Santonicola A., Iovino P., Pilone V., Forestieri P. Bariatric Surgery Versus Lifestyle Intervention in Class I Obesity: 7–10-Year Results of a Retrospective Study. World J Surg, 2019, № 43(3), pp. 758–762. https://doi.org/10.1007/s00268-018-4847-8
- Seki Y., Kasama K., Kikkawa E., Yokoyama R., Nabekura T., Sano A., Amiki M., Kurokawa Y. Five-Year Outcomes of Laparoscopic Sleeve Gastrectomy in Japanese Patients with Class I Obesity. Obes Surg., 2020, № 11, pp. 4366–4374. https://doi.org/10.1007/s11695-020-04789-6
- Yashkov Y., Lutsevich O., Bordan N., Bekuzarov D., Malykhina A.. Results of laparoscopic Sleeve Gastrectomy in patients with preoperative BMI less than 35 kg/m2. 2-nd IFSO-EC Symposium 2-4 May 2019, Lyon, France. Book of abstracts, 2019, p. 24.
- Feng X., Andalib A., Brethauer S. A., Schauer P.R., Aminian A. How safe is bariatric surgery in patients with class I obesity (body mass index 30-35 kg/m2)? Surg Obes Relat, 2019, № 2, pp. 253–260. https://doi.org/10.1016/j.soard.2018.12.006
- Koffman B.M., Greenfield L.J., Ali II., Pirzada N.A. Neurologic complications after surgery for obesity. Muscle and Nerve, 2006, № 33(2), pp. 166–176. https://doi.org/10.1002/mus.20394
- Волкова А.Р., Семикова Г.В., Дыгун О.Д., Фишман М.Б., Мозгунова В.С. Особенности ведения больных ожирением после бариатрических операций: по материалам практических рекомендаций Европейской ассоциации по изучению ожирения (2017 г.). Consilium Medicum, 2020. № 22 (4). С. 36–42. https://doi.org/10.26442/20751753.2020.4.200114
- Tai K., Yeung 1 D., Penney N., Ashrafian L., Darzi A., Ashrafian H. Does sleeve gastrectomy expose the distal esophagus to severe reflux? A Systematic Review and Meta-analysis. Annals of Surgery Volume XX, 2020, № 20, pp. 257–265. https://doi.org/10.1097/SLA.0000000000003275
- Sudlow A. C., Roux C. W., Pournaras D.J. Review of Advances in Anti-obesity Pharmacotherapy: Implications for a Multimodal Treatment Approach with Metabolic Surgery. Obes Surg., 2019, № 12, pp. 4095–4104. https://doi.org/10.1007/s11695-019-04206-7


