Периоперационные факторы риска осложнений и рецидивов при гематогенном остеомиелите позвоночника: анализ моноцентровой когорты
Автор: Базаров Александр Юрьевич, Сергеев Константин Сергеевич, Лебедев Илья Аркадьевич, Паськов Роман Владимирович, Цветкова Александра Константиновна
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 6 т.27, 2021 года.
Бесплатный доступ
Дизайн исследования. Ретроспективный анализ одноцентровой когорты больных гематогенным остеомиелитом позвоночника. Цель. Провести анализ периоперационных факторов риска развития осложнений и рецидивов у пациентов с диагнозом «Гематогенный остеомиелит позвоночника». Материалы и методы. Проанализирована 141 медицинская карта стационарного больного ОКБ № 2 г. Тюмень с гематогенным остеомиелитом позвоночника. Пациенты были разделены на группы «А» (n = 66) при наличии осложнений, неврологического дефицита и рецидивов и «В» (n = 75) - безрецидивное, неосложнённое течение. Результаты. Изучены периоперационные факторы риска, рецидивы, осложнения и неврологические нарушения при различных методах лечения. При хронических процессах значимо выше риск рецидивов с одновременным снижением неврологических осложнений, аналогичная тенденция отмечена у наркозависимых пациентов. При поражении грудного отдела отмечена тенденция к снижению риска интра- и послеоперационных осложнений, имеется значимое повышение риска неврологического дефицита при локализации в шейном отделе и его снижение - в поясничном. Риск неврологических нарушений значимо ниже при поражениях типа «А» и «В» и увеличивается при поражениях типа «С» по E. Pola. При разделении пациентов по типам поражения закономерностей в развитии рецидивов не выявлено. Наличие иммунодефицита на фоне ВИЧ-инфекции не повышало риск осложнений и рецидивов. Количество инфекций области хирургического вмешательства на позвоночнике на фоне выполненной транспедикулярной фиксации составило 8,1 %, после вентральных вмешательств - 6,9 %. Зависимости количества пациентов с рецидивирующим течением и наличием осложнений от метода хирургического лечения не выявлено. Суммарно после лечения рецидивов выздоровление или стойкая ремиссия достигнуты в 88,6 % наблюдений. Заключение. Несвоевременная диагностика, сопутствующая патология, наличие неврологического дефицита явились основными причинами рецидивирующего течения заболевания и развития осложнений. Зависимости количества рецидивов и осложнений от метода хирургического лечения не выявлено. При хронической форме риск рецидивов выше при одновременном снижении неврологических осложнений, у наркозависимых пациентов отмечается аналогичная тенденция. Неврологические нарушения характерны для поражения шейных позвонков. Вероятность развития осложнений зависит от типа поражения по E. Pola. Отмечено снижение риска неврологических нарушений при поражениях типа «А» и «В» при статистически значимом увеличении при поражениях типа «С».
Позвоночник, гематогенный остеомиелит, спондилодисцит, спондилит, факторы риска, рецидив, осложнения, неврологические нарушения
Короткий адрес: https://sciup.org/142231571
IDR: 142231571 | УДК: 616.711-018.46-002:616-089.168.1-06 | DOI: 10.18019/1028-4427-2021-27-6-750-757
Текст научной статьи Периоперационные факторы риска осложнений и рецидивов при гематогенном остеомиелите позвоночника: анализ моноцентровой когорты
Гематогенный остеомиелит позвоночника (ГОП) является заболеванием, требующим мультидисциплинар-ного подхода на всех этапах лечения – от диагностики до реабилитации пролеченных пациентов. Редкость и тяжесть данной патологии требуют отдельно остановиться на периоперационных факторах риска развития рецидивов и осложнений. Это подкреплено рядом факторов.
Поздняя диагностика является характерной чертой воспалительных поражений позвоночника [1]. В последние годы ведётся активная работа по алгоритмированию и внедрению тактических классификаций при инфекционных поражениях позвоночника [2–5], однако большей частью они используются в исследовательской работе и широкого распространения среди представителей практического здравоохранения не получили. Средние сроки постановки диагноза подвержены значительным колебаниям и составляют 2–4 мес. [6–8]. Диагностика основывается не только на данных лучевых методов, но и на клинической картине, данных лабораторных и микробиологических исследований [9].
Неврологический дефицит встречается в 18,5–75 %, риск данного осложнения выше при локализации в шейном отделе позвоночника и при заболевании, вызванном Staphylococcus aureus [5, 10, 11]. Общее количество осложнений зависит от многих факторов и может достигать 12,5 %. Одной из причин является использование «мягких» систем фиксации, применяемых для лечения дегенеративных поражений позвоночника [12]. Уровень осложнений хирургического лечения в два раза выше в возрастной группе старше 65 лет и достигает 40,6 %, включая отдалённые результаты и летальные исходы, в то время как при консервативной терапии – 21,9 %. Осложнения на госпитальном этапе среди оперированных составили 28,1 %, среди леченых консервативно 16,6 % [13]. Консервативное лечение является оправданным, безопасным и эффективным методом у пациентов при условии ранней диагностики, отсутствии значительной костной деструкции и неврологического дефицита, а также методом выбора у больных с декомпенсированной сопутствующей патологией и органной недостаточностью [14].
Хирургическое лечение спондилодисцитов сопровождается риском рецидива, особенно при имплантации стабилизирующих конструкций [15]. Хотя в некоторых работах количество рецидивов при консервативном и хирургическом лечении сопоставимо, можно с уверенностью сказать, что риск выше при длительности антибактериальной терапии менее 6 недель [16–18]. Количество рецидивов, по данным различных исследований, варьирует от 1 до 22 % [19], основными факторами риска при этом являются пояснично-крестцовая локализация процесса, ВИЧ-инфекция, лечение на фоне неизвестного возбудителя, а также резистентная микрофлора и полимикробное поражение. Наибольшее количество рецидивов развивается через 4 месяца после стабилизирующих операций, крайне редко – через год и более [15, 20], но при этом всегда требуется повторное выполнение диагностического алгоритма, включая лабораторную, лучевую диагностику и микробиологическое исследование с последующим назначением курса антибактериальной терапии, а в ряде случаев хирургического лечения [21].
Известны работы по ранжированию рисков повторных вмешательств при гнойных осложнениях спинальной хирургии [22], а также показаний к хирургическому лечению спондилодисцита [16], авторами выделены шесть основных предрасполагающих факторов: наличие отдалённого очага инфекции и сопутствующих заболеваний, иммунодефицит, деструкция тел позвонков и формирование абсцессов по данным МРТ, пояснично-крестцовая локализация, неврологический дефицит [16]. Касательно риска ревизионных вмешательств значимыми являются полимикробное поражение или метициллин-резистентный золотистый стафилококк (MRSA), наличие имплантированных спинальных систем, использование костнопластических материалов (особенно синтетических) [22].
Цель исследования : провести анализ периоперационных факторов риска развития осложнений и рецидивов у пациентов с гематогенным остеомиелитом позвоночника.
МАТЕРИАЛЫ И МЕТОДЫ
Проведён ретроспективный анализ 141 медицинской карты стационарных больных (МКСБ), находившихся на лечении в ОКБ № 2 г. Тюмень с диагнозом «гематогенный остеомиелит позвоночника». Все больные лечились хирургическими методами. В группу «А» включены пациенты с рецидивирующей формой, интра- и послеоперационными осложнениями, неврологическим дефицитом, в группу «В» (контроль) – с неосложнённым, безрецидивным течением заболевания. Подробная информация представлена в блок-схеме (рис. 1). Критерии исключения: отсутствие прослеженного катамнеза в течение года, специфический характер воспалительного процесса, послеоперационный остеомиелит, консервативный метод лечения.
В работе представлен клинический материал за 2006–2017 гг., использованы данные МКСБ, КТ и/или
МРТ, ОАК, СОЭ, СРБ, анкетирования, проведённого не ранее чем через год после выписки пациента. Проведён статистический анализ длительности стационарного лечения, сроков постановки диагноза, форм заболевания и типа поражения по E. Pola, наличие факторов риска интра- и послеоперационных осложнений и способов их коррекции.
Все пациенты были разделены на группы в зависимости от наличия осложнений, неврологического дефицита и рецидивов – группа А (n = 66) и больные с безрецидивным, неосложнённым течением заболевания – группа В (n = 75) (рис. 1).
Мужчины составили 71,6 % (n = 101), женщины – 28,4 % (n = 40), соотношение 2,5:1. Средний возраст 48,0 ± 14,3 года.
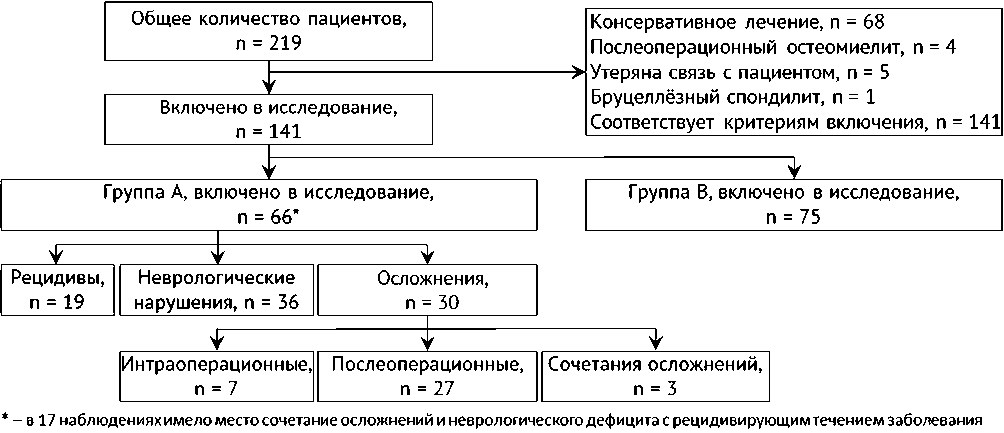
Рис. 1. Графическое изображение дизайна исследования
Пациенты были разделены по локализации инфекционного процесса: шейный отдел 7,1 % (n = 10), грудной – 36,2 % (n = 51), поясничный – 48,2 % (n = 68), многоуровневые – 3,5 % (n = 5), полисегментарные 5,0 % (n = 7). Полисегментарные поражения локализовались в шейном отделе у четырёх больных, в грудном – у одного, в поясничном – у двух. Многоуровневые воспалительные процессы характеризовались сочетанием поражений шейного и поясничного отделов в двух наблюдениях, в двух - располагались в грудном отделе и в одном сочетались грудная и поясничная локализации процесса.
Из пяти пациентов с многоуровневым поражением у двух отмечен неврологический дефицит, в обоих случаях в воспалительный процесс были вовлечены шейные позвонки. Суммарно шейный отдел был поражён в 16 наблюдениях, неврологические нарушения различной степени тяжести отмечены в 81,3 % (n = 13) наблюдений.
Пациенты с острой и подострой формой заболевания составили 50,4 % (n = 71), с хронической 49,6 % (n = 70). Распределение пациентов по видам хирургических вмешательств представлено на рисунке 2.
Статистический анализ проводился на базе программного обеспечения IBM SPSS Statistics 21.0 и
Statistica 6.0. Количественные данные представлены в виде среднего и стандартного отклонения среднего (М ± SD) или в виде медианы и интерквартильного размаха Ме [25–75 %]. Для проверки распределения количественных признаков использовали критерий Колмогорова-Смирнова. Сравнение данных с нормальным распределением проводили, используя t-критерий Стьюдента для независимых выборок, с распределением, отличным от нормального – критерий Манна-Уитни. Для выявления различий между качественными показателями использовали критерий χ-квадрат и точный критерий Фишера. Значимыми считали различия показателей при уровне р < 0,05.
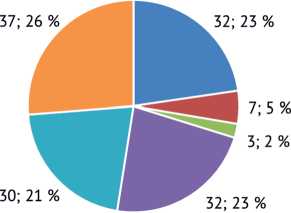
■ Санация, вентральный доступ
■ Санация, вентральный доступ+ТПФ
■ Ляминэктомия
■ Санация, вентральный доступ, спондилодез
■ Реконструкция 360 гр.
Внеочаговая ТПФ
Рис. 2. Распределение пациентов по видам хирургических вмешательств
РЕЗУЛЬТАТЫ
Средний койко-день в группах «А» и «В» составил 31,0 ± 15,2 и 35,4 ± 22, соответственно, и определялся не только объёмом хирургического вмешательства, но и сроками антибактериальной терапии.
Значимых различий при анализе риска рецидива и осложнений в зависимости от вида хирургического вмешательства не выявлено.
Средние сроки постановки диагноза для группы «А» составили 2,1 ± 2,2, для группы «В» – 3,3 ± 2,7 мес.
При анализе форм заболевания выявлено, что при хронических процессах значимо выше риск рецидивов (р = 0,042) при одновременном снижении неврологических осложнений (р < 0,001). Локализация процесса также имеет определяющее значение при формировании осложнений: для грудного отдела имеется тенденция к снижению риска интра- и послеоперационных осложнений (р = 0,069), а также достоверно значимое повышение риска неврологического дефицита при локализации в шейном отделе и его снижение – в поясничном (р < 0,001).
Согласно классификации гнойных поражений позвоночника по E. Pola [5] выявлены некоторые закономерности: снижение риска неврологических нарушений при поражениях типа «А» (р = 0,003) и «В» (р < 0,001) при их статистически значимом увеличении при поражениях типа «С» (р < 0,001). Разделение осте- омиелитических процессов на подтипы дополнительно выявило снижение количества рецидивов (р = 0,031), а также интра- и послеоперационных осложнений (р = 0,038) для поражений А.3. По прочим подтипам подтверждены высоко значимые риски неврологического дефицита для поражений типа «С» – С.3 и С.4 (р < 0,001) и их снижения для типов «А» – А.3 (р = 0,021), «В» – В.1 (р < 0,001) и В.2 (р = 0,011). При разделении пациентов по основным типам поражения закономерностей в развитии рецидивов не выявлено.
Наличие иммунодефицита на фоне ВИЧ-инфекции, по данным анализа представленного клинического материала, не повышало риск осложнений и рецидивов, однако у наркозависимых пациентов отмечается тенденция к увеличению количества рецидивов (р = 0,072) и снижению числа неврологических осложнений (р = 0,083).
У пациентов с травмой позвоночника в анамнезе отмечено достоверное снижение интра- и послеоперационных осложнений (р = 0,041), а также неврологических нарушений (р = 0,008).
Четверо больных не были классифицированы по E. Pola, так как в трёх наблюдениях имел место моно-вертебральный тип поражения с локализацией в задних структурах позвонков без вовлечения тел и межпозвонковых дисков, в одном – поражение сегмента CI-CII, в то время как одним из основных классификационных критериев является наличие спондилодис-цита – поражения позвоночно-двигательного сегмента (ПДС). Наличие сопутствующего сахарного диабета на количестве рецидивов и осложнений не отразилось, при анализе индекса коморбидности Чарлсона (CCI) значимых различий не выявлено.
Таблица 1
Частота и процент рецидивов и осложнений, неврологического дефицита по группам в зависимости от факторов риска
|
Фактор риска |
Рецидив (отсутствие / наличие) |
Осложнения, в т.ч. неврологические (отсутствие / наличие) |
Интра-, послеоперационные осложнения (кроме неврологич.) (отсутствие / наличие) |
Неврологический дефицит (отсутствие / наличие) |
Группа «А» (отсутствие / наличие) |
|||||
|
n (%) |
Р |
n (%) |
Р |
n (%) |
Р |
g (%) |
Р |
n (%) |
Р |
|
|
Острая / подострая форма |
115 (61,2) / 8 (38,1) |
0,042 |
84 (56,8) / 39 (63,9) |
< 0,001 |
108 (60,7) / 15 (48,4) |
> 0,1 |
91 (53,2) / 32 (84,2) |
< 0,001 |
79 (57,2) / 44 (62,0) |
0,015 |
|
Хроническая форма |
73 (38,8) / 13 (61,9) |
64 (43,2) / 22 (36,1) |
70 (39,3) / 16 (51,6) |
80 (46,8) / 6 (15,8) |
59 (42,8) / 27 (38,0) |
|||||
|
Шейный отдел |
13 (10,7) / 1 (5,3) |
> 0,1 |
3 (3,6) / 11 (19,0) |
0,004 |
11 (9,9) / 3 (10,0) |
0,069 |
3 (2,9) / 11 (30,6) |
< 0,001 |
2 (2,7) / 12 (18,2) |
0,002 |
|
Грудной отдел |
46 (37,7) / 7 (36,8) |
32 (38,6) / 21 (36,2) |
46 (41,4) / 7 (23,3) |
36 (34,3) / 17 (47,2) |
30 (40,0) / 23 (34,9) |
|||||
|
Поясничный отдел |
58 (47,5) / 11 (57,9) |
45 (54,2) / 24 (41,4) |
50 (45,1) / 19 (63,4) |
63 (59,9) / 6 (16,6) |
40 (53,3) / 29 (43,9) |
|||||
|
Многоуровневые, полисегментарные |
5 (4,1) / 0 |
3 (3,6) / 2 (3,4) |
4 (3,6) / 1 (3,3) |
3 (2,9) / 2 (5,6) |
3 (4,0) / 2 (3,0) |
|||||
|
Тип поражения* «А» |
21 (17,5) / 5 (26,3) |
> 0,1 |
19 (23,5) / 7 (12,1) |
< 0,001 |
20 (18,3) / 6 (20,0) |
> 0,1 |
25 (24,3) / 1 (2,8) |
0,003 < 0,001 < 0,001 |
16 (21,9) / 10 (15,2) |
< 0,001 |
|
Тип поражения «В» |
66 (55,0) / 10 (52,6) |
55 (67,9) / 21 (36,2) |
60 (55,1) / 16 (53,3) |
70 (67,9) / 6 (16,7) |
51 (69,9) / 25 (37,8) |
|||||
|
Тип поражения «С» |
33 (27,5) / 4 (21,1) |
7 (8,6) / 30 (51,7) |
29 (26,6) / 8 (26,7) |
8 (7,8) / 29 (80,5) |
6 (8,2) / 31 (47,0) |
|||||
|
Тип поражения «А.2» |
13 (10,8) / 1 (5,3) |
> 0,1 |
14 (17,3) / 0 |
< 0,001 |
14 (12,8) / 0 |
0,04 |
14 (13,6) / 0 |
0,021 |
13 (17,8) / 1 (1,5) |
0,001 |
|
Тип поражения «А.3» |
6 (5,0) / 4 (21,1) |
0,031 |
4 (4,9) / 6 (10,3) |
> 0,1 |
5 (4,6) / 5 (16,7) |
0,038 |
9 (8,7) / 1 (2,8) |
> 0,1 |
2 (2,7) / 8 (12,1) |
0,045 |
|
Тип поражения «А.4» |
2 (1,7) / 0 |
> 0,1 |
1 (1,2) / 1 (1,7) |
> 0,1 |
1 (0,9) / 1 (3,3) |
> 0,1 |
2 (1,9) / 0 |
> 0,1 |
1 (1,4) / 1 (1,5) |
> 0,1 |
|
Тип поражения «В.1» |
30 (25,0) / 4 (21,1) |
> 0,1 |
27 (33,4) / 7 (12,1) |
0,005 |
27 (24,8) / 7 (23,3) |
> 0,1 |
34 (33,0) / 0 |
< 0,001 |
25 (34,2) / 9 (13,6) |
0,006 |
|
Тип поражения «В.2» |
25 (20,8) / 3 (15,8) |
> 0,1 |
21 (25,9) / 7 (12,1) |
0,045 |
22 (20,2) / 6 (20,0) |
> 0,1 |
26 (25,3) / 2 (5,6) |
0,011 |
20 (27,4) / 8 (12,1) |
0,034 |
|
Тип поражения «В.3.1» |
11 (9,2) / 3 (15,8) |
> 0,1 |
7 (8,7) / 7 (12,1) |
> 0,1 |
11 (10,1) / 3 (10,0) |
> 0,1 |
10 (9,7) / 4 (11,1) |
> 0,1 |
6 (8,2) / 8 (12,1) |
> 0,1 |
|
Тип поражения «С.2» |
8 (6,7) / 0 |
> 0,1 |
6 (7,4) / 2 (3,4) |
> 0,1 |
7 (6,4) / 1 (3,3) |
> 0,1 |
7 (6,8) / 1 (2,8) |
> 0,1 |
6 (8,2) / 2 (3,0) |
> 0,1 |
|
Тип поражения «С.3» |
9 (7,5) / 1 (5,3) |
> 0,1 |
0 / 10 (17,2) |
< 0,001 |
7 (6,4) / 3 (10,0) |
> 0,1 |
0 / 10 (27,7) |
< 0,001 |
0 / 10 (15,2) |
< 0,001 |
|
Тип поражения «С.4» |
16 (13,3) / 3 (15,8) |
> 0,1 |
1 (1,2) / 18 (31,1) |
< 0,001 |
15 (13,8) / 4 (13,3) |
> 0,1 |
1 (1,0) / 18 (50,0) |
< 0,001 |
0 / 19 (28,8) |
< 0,001 |
|
ВИЧ-инфекция |
16 (13,1) / 6 (31,6) |
> 0,1 |
12 (14,5) / 10 (17,2) |
> 0,1 |
16 (14,4) / 6 (20,0) |
> 0,1 |
17 (16,2) / 5 (13,9) |
> 0,1 |
10 (13,3) / 12 (18,2) |
> 0,1 |
|
Наркозависимость |
23 (19,3) / 7 (38,9) |
0,072 |
20 (24,4) / 10,(18,2) |
> 0,1 |
23 (21,1) / 7 (25,0) |
> 0,1 |
26 (25,5) / 4 (11,4) |
0,083 |
17 (23,0) / 13 (20,6) |
> 0,1 |
|
Травма позвоночника |
14 (11,5) / 0 |
> 0,1 |
6 (7,2) / 8 (13,8) |
> 0,1 |
14 (12,6) / 0 |
0,041 |
6 (5,7) / 8 (22,2) |
0,008 |
6 (8,0) / 8 (12,1) |
> 0,1 |
|
Сахарный диабет |
10 (8,2) / 1 (5,3) |
> 0,1 |
7 (8,4) / 4 (6,9) |
> 0,1 |
7 (6,3) / 4 (13,3) |
> 0,1 |
9 (8,6) / 2 (5,6) |
> 0,1 |
7 (9,3) / 4 (6,1) |
> 0,1 |
– типы поражения согласно классификации E. Pola, 2017.
Различные факторы риска были выявлены у 78 пациентов (55,3 % от общего количества больных), у 32 (22,7 %) имелось их сочетание, например, ВИЧ-инфекция + вирусный гепатит + наркозависимость наблюдались у 18 (12,8 %). У ряда пациентов анамнестически отмечено парентеральное употребление синтетических психоактивных веществ (ПАВ) с последующим развитием клиники остеомиелита позвоночника в течение 1–3 недель (химико-токсикологическое исследование не проводилось). Сахарным диабетом страдали 11 пациентов (7,8 %); циррозом печени – 2 (1,4 %); онкологические заболевания имел в анамнезе 1 (0,7 %); системная гормональная терапия отмечена у 2 (1,4 %); операция на позвоночнике в анамнезе – у 4 (2,8 %); алкоголизм – у 2 (1,4 %); лечение в отделении реанимации и операции на брюшной полости – у 6 (4,3 %) больных; спинномозговая анестезия выполнена у двух (1,4 %) пациентов. Операция на мочевыделительной системе, перипротезная инфекция в области эндопротеза тазобедренного сустава, длительное стояние периферического венозного катетера, позвоночно-спинномозговая травма в анамнезе, бактериальный эндокардит отмечены однократно – по 0,7 % каждый.
Причиной подавляющего количества интраоперационных осложнений является формирование паравертебрального рубцово-спаечного процесса, в который неизбежно вовлекаются сосудистые образования (n = 6). Однократно имелось тракционное повреждение нисходящего отдела ободочной кишки при удалении мигрировавшего межтелового имплантата. Впоследствии сформировался толстокишечный свищ, закрывшийся на фоне консервативного лечения.
Осложнения в послеоперационном периоде отмечены у 28 больных (в одном отмечалось их сочетание), некоторые из них были непосредственно связанны с выполненным вмешательством, у остальных – обусловлены течением основного или сопутствующего заболевания. Виды и количество и осложнений в послеоперационном периоде представлены в таблице 2.
Таблица 2
Виды и количество осложнений в послеоперационном периоде и их процентное соотношение
|
№ |
Осложнение |
Количество |
% |
|
1 |
Инфекция в области ТПФ |
6 |
21,4 |
|
2 |
Нестабильность межтелового имплантата |
4 |
14,3 |
|
3 |
Тотальное нагноение раны |
3 |
10,7 |
|
4 |
Синдром полиорганной недостаточности (СПОН) |
3 |
10,7 |
|
5 |
Повреждение транспедикулярного фиксатора |
3 |
10,7 |
|
6 |
Пневмония |
2 |
7,1 |
|
7 |
Восходящий отёк спинного мозга |
2 |
7,1 |
|
8 |
Формирование псоасабсцесса |
1 |
3,6 |
|
9 |
Лигатурный свищ |
1 |
3,6 |
|
10 |
Верхний парапарез |
1 |
3,6 |
|
11 |
Кифоз на уровне передней реконструкции с формированием спондилодеза |
1 |
3,6 |
|
12 |
Свернувшийся гемоторакс |
1 |
3,6 |
|
13 |
Гнойный коксит |
1 |
3,6 |
|
14 |
Массивное кровотечение из послеоперационной раны |
1 |
3,6 |
|
Итого: |
30* |
||
* – 30 представленных осложнений отмечено у 28 больных (в одном случае сочетание № 1, 2, 13).
Доля инфекций области хирургического вмешательства на позвоночнике (ИОХВп) на фоне выполненной ТПФ составила 8,1 % из 73 пациентов, после вентральных вмешательств – 6,9 % из 101 пациента.
В 25 наблюдениях осложнения в послеоперационном периоде потребовали выполнения 27 хирургических вмешательств. Удаление ТПФ на фоне сформированного костного блока выполнено в 8-ми наблюдениях (29,6 %); повторная санация очага поражения – в 5-ти (18,5 %); ревизионная ТПФ – в 3-х (11,1 %); ревизия послеоперационной раны – в 3-х (11,1 %); ТПФ первично – в 2-х (7,4 %); удаление межтелового имплантата – в 2-х (7,4 %); резекция головки бедра, установка спейсера – в 2-х (7,4 %); некрэктомия пролежней – в 1-ом (3,7 %); трахеостомия – в 1-ом (3,7 %).
Рецидивирующее течение заболевания отмечено у 19 пациентов (13,5 %), их распределение в зависимости от вида хирургического вмешательства представлено на рисунке 3.
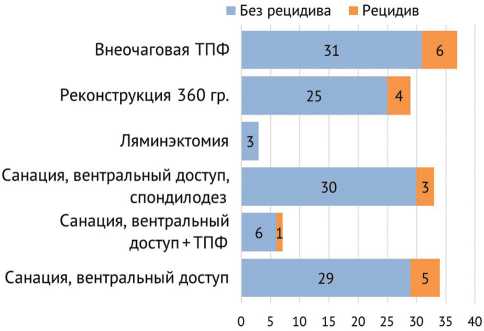
Рис. 3. Распределение пациентов в зависимости от вида хирургического вмешательства
Основными причинами осложнений явились локализация и тип поражения, продолжающееся парентеральное употребление синтетических ПАВ, грубое нарушение предписанных рекомендаций. У шестерых пациентов факторов, провоцировавших рецидив заболевания, не выявлено. Рецидив в течение года отмечен у 13 (6,2 %), в более поздние сроки от 15 месцев до 7 лет – у шести (3,3 %) пациентов. Зависимости количества пациентов с рецидивирующим течением и наличием осложнений от метода хирургического лечения не выявлено.
Все пациенты получали комплексное лечение по поводу рецидивов, 17 из них повторно оперированы, стойкая ремиссия в сроки от 1,5 до 13 лет достигнута у девяти.
У большинства пациентов в результате проведённого лечения получены хорошие результаты. Выздоровление нами расценивалось при отсутствии рецидива заболевания в течение года и при восстановлении опорной и двигательной функций позвоночника, нормализации острофазовых показателей в анализах крови. Суммарно после лечения рецидивов выздоровление или стойкая ремиссия достигнуты в 88,6 % (n = 125) наблюдений.
ОБСУЖДЕНИЕ
Как правило, лечение больных с воспалительными поражениями позвоночника проводится в многопрофильных стационарах, где есть возможность концентрировать больных и накапливать профессиональный опыт. Уровень диагностики и лечения спондилодисцита в общей лечебной сети достаточно низкий, поэтому закономерно наличие значительного количества больных с несвоевременно выставленными диагнозами либо наличием осложнений. Нередки примеры «случайного» выявления септической деструкции в позвоночнике по данным МРТ, выполненной по инициативе пациента.
Сохраняет своё значение выявление факторов риска у пациентов с ГОП, максимальное прогностическое значение отмечено при наличии отдалённых очагов инфекции, сопутствующих заболеваний (особенно сахарного диабета), иммунодефицита, данных МРТ, анатомической локализации (поясничный отдел), неврологического дефицита [16]. Рецидивы после хирургических вмешательств более вероятны при парентеральной наркомании, полимикробной и резистентной микрофлоре, наличии имплантированных конструкций [18, 22, 23]. Также весомое значение имеют опухолевые поражения, заболевания печени, почек, неустановленный возбудитель. Максимальный риск рецидива сохраняется первые шесть месяцев после операции, а общее их количество достигает 9,9–18,8 % [1, 15, 19, 24]. Полимикробное поражение в сочетании с высокой вирулентностью возбудителя, сахарным диабетом или иммунодефицитом значимо усугубляет течение заболевания, повышает риск осложнений или неудач проведённого лечения [17]. При целенаправленном исследовании группы ВИЧ-инфицированных пациентов не обнаружено увеличения количества осложнений или рецидивов среди оперированных больных [25]. Следует отметить одну из наиболее строгих рекомендаций по результатам рандомизированных клинических исследова- ний – длительность антибактериальной терапии должна быть не менее 6 недель. Увеличение длительности анти-биотикотерапии более 6 недель не приводит к уменьшению смертности и неудовлетворительных результатов лечения [18]. Продолжительность лечения антибиотиками 8 недель и более обоснована только у пациентов с MRSA, наличием недренированных паравертебральных абсцессов и у больных, получающих хрониодиализ [26]. При наличии показаний к хирургическому лечению в группе пациентов с вентральными доступами отдалённые результаты лечения лучше [27]. Каждое вмешательство вентральным доступом имеет высокий риск повреждения как сегментарных, так и магистральных сосудов, максимально на уровне пояснично-крестцового перехода. Согласно нашему исследованию, количество гнойных осложнений в области хирургического вмешательства на позвоночнике при вентральных и дорзальных вмешательствах сопоставимо. Суммарно рецидивы после оперативного лечения составили 13,5 % (n = 19), после консервативного – 4,4 % (n = 3).
Некоторые однотипные осложнения могут иметь различные последствия, например, купироваться консервативными методами или быть причиной объёмных ревизионных вмешательств. В связи с данным фактом нами проведён анализ интра- и послеоперационных осложнений согласно критериев Dindo-Clavien (2004) [28, 29, 30], при этом сходные осложнения были отнесены в различные группы в зависимости от мероприятий, потребовавшихся для их коррекции: операционная кровопотеря, восполненная трансфузией препаратов крови, различная степень мальпозиции транспедикулярных винтов [31], миграция межтелового имплантата. Также V группа включает в себя 9 больных с госпитальными летальными исходами, в то время как представленная нами работа не предполагала проведение анализа летальности.
Таблица 3
Виды и количество осложнений в послеоперационном периоде с распределением в соответствии с критериями классификации Dindo-Clavien (2004 г.)
|
Группа* |
Вид осложнения |
Количество (%) |
|
I |
Кифоз на уровне передней реконструкции с формированием спондилодеза |
1 (0,7) |
|
II |
Миграция межтелового имплантата |
1 (0,7) |
|
Верхний парапарез |
1 (0,7) |
|
|
Пневмония |
1 (0,7) |
|
|
Формирование толстокишечного свища |
1 (0,7) |
|
|
Мальпозиция транспедикулярного винта 1-2 ст. по Rao |
2 (1,4) |
|
|
Кровопотеря более 500 мл с гемотрансфузией |
35 (24,8) |
|
|
III-a |
Лигатурный свищ |
1 (0,7) |
|
ИОХВ (тотальное нагноение послеоперационной раны) |
1 (0,7) |
|
|
III-b |
ИОХВ в области ТПФ на фоне сформированного костного блока |
4 (2,8) |
|
ИОХВ в области ТПФ без формирования костного блока |
1 (0,7) |
|
|
Гнойный коксит |
2 (1,4) |
|
|
Повреждение транспедикулярного фиксатора на фоне сформированного костного блока |
3 (2,1) |
|
|
Формирование псоасабсцесса |
1 (0,7) |
|
|
Нестабильность межтелового имплантата |
1 (0,7) |
|
|
Свернувшийся гемоторакс |
1 (0,7) |
|
|
ИОХВ (тотальное нагноение послеоперационной раны) |
2 (1,4) |
|
|
Миграция межтелового имплантата |
2 (1,4) |
|
|
Массивное кровотечение из послеоперационной раны |
1 (0,7) |
|
|
Мальпозиция винта 3 ст. |
2 (1,4) |
|
|
V |
Восходящий отёк спинного мозга |
2 (1,4) |
|
Пневмония |
2 (1,4) |
|
|
Неконтролируемый сепсис |
2 (1,4) |
|
|
Полиорганная недостаточность |
3 (2,1) |
Учитывая сочетание осложнений у одного пациента, согласно критериям Dindo-Clavien* в таблице представлены данные 47 больных (33,3 %).
При проведении консервативного лечения нами получены результаты лучше, чем при хирургическом, однако необходимы строгие показания для его применения (неосложнённое течение с отсутствием формирования протяжённых абсцессов, септической нестабильности и неврологической симптоматики) и параметры, определяющие несопоставимость групп. Подавляющее количество осложнений и рецидивов от- мечено в группе оперированных больных, что обусловлено длительностью заболевания, общим состоянием больного, наличием уже имеющихся при поступлении в стационар осложнений.
В конечном итоге, выбор метода лечения и его результаты во многом зависят от своевременности постановки диагноза и наличия сопутствующей патологии.
ЗАКЛЮЧЕНИЕ
Несвоевременная диагностика, сопутствующая патология, наличие неврологического дефицита явились основными причинами рецидивирующего течения заболевания и развития осложнений. При этом зависимости количества рецидивов и осложнений от метода хирургического лечения не выявлено.
При хронической форме риск рецидивов выше (р = 0,042) при одновременном снижении неврологических осложнений (р < 0,001), у наркозависимых пациентов отмечается аналогичная тенденция: увеличение числа рецидивов (р = 0,072) и снижение коли- чества неврологических осложнений (р = 0,083). Неврологические нарушения характерны для поражения шейных позвонков (р < 0,001).
Отмечена зависимость вероятности развития осложнений от типа поражения по E. Pola. Достоверное снижение риска неврологических нарушений при поражениях типа «А» (р = 0,003) и «В» (р < 0,001) при статистически значимом увеличении при поражениях типа «С» (р < 0,001).
Суммарно после лечения рецидивов выздоровление или стойкая ремиссия достигнуты в 88,6 % наблюдений.
Список литературы Периоперационные факторы риска осложнений и рецидивов при гематогенном остеомиелите позвоночника: анализ моноцентровой когорты
- Spondylodiscitis: Diagnosis and Treatment Options / C. Herren, N. Jung, M. Pishnamaz, M. Breuninger, J. Siewe, R. Sobottke // Dtsch. Arztebl. Int. 2017. Vol. 114, No 51-52. P. 875-882. DOI: 10.3238/arztebl.2017.0875.
- Возможно ли тактическое алгоритмирование при инфекционном поражении позвоночника? Обзор литературы / М.А. Мушкин, А.К. Дула-ев, Д.Н. Абуков, А.Ю. Мушкин // Хирургия позвоночника. 2020. Т. 17, № 2. С. 64-72. DOI: 10.14531/ss2020.2.64-72.
- Spondylodiscitis severity code: scoring system for the classification and treatment of non-specific spondylodiscitis / L. Homagk, N. Homagk, J.R. Klauss, K. Roehl, G.O. Hofmann, D. Marmelstein // Eur Spine J. 2016. Vol. 25, No 4. P. 1012-1020. DOI: 10.1007/s00586-015-3936-8.
- SponDT (Spondylodiscitis Diagnosis and Treatment): spondylodiscitis scoring system / L. Homagk, D. Marmelstein, N. Homagk, G.O. Hofmann // J. Orthop. Surg. Res. 2019. Vol. 14, No 1. P. 100. DOI: 10.1186/s13018-019-1134-9.
- New classification for the treatment of pyogenic spondylodiscitis: validation study on a population of 250 patients with a follow-up of 2 years / E. Pola, G. Autore, V.M. Formica, V. Pambianco, D. Colangelo, R. Cauda, M. Fantoni // Eur. Spine J. 2017. Vol. 26, No Suppl. 4. P. 479-488. DOI: 10.1007/s00586-017-5043-5.
- Cheung W.Y., Luk K.D. Pyogenic spondylitis // Int. Orthop. 2012. Vol. 36, No 2. P. 397-404. DOI: 10.1007/s00264-011-1384-6.
- Pyogenic vertebral osteomyelitis: identification of microorganism and laboratory markers used to predict clinical outcome / S.H. Yoon, S.K. Chung, K.J. Kim, H.J. Kim, Y.J. Jin, H.B. Kim // Eur. Spine J. 2010. Vol. 19, No 4. P. 575-582. DOI: 10.1007/s00586-009-1216-1.
- Тиходеев С.А., Вишневский А.А. Отдаленные результаты хирургического лечения неспецифического остеомиелита позвоночника // Хирургия позвоночника. 2007. № 1. С. 52-59. DOI: 10.14531/ss2007.1.52-59.
- Long-term outcome of pyogenic vertebral osteomyelitis: a cohort study of 260 patients / A. Gupta, T.J. Kowalski, D.R. Osmon, M. Enzler, J.M. Steckelberg, P.M. Huddleston, A. Nassr, J.M. Mandrekar, E.F. Berbari // Open Forum Infect. Dis. 2014. Vol. 1, No 3. ofu107. DOI: 10.1093/ ofid/ofu107.
- Вторичный спондилогенный эпидуральный абсцесс / А.Ю. Базаров, К.С. Сергеев, В.М. Осинцев, И.А. Лебедев, А.Л. Баринов, А.О. Фа-рйон, Г.А. Катречко // Вопросы нейрохирургии им. Н.Н. Бурденко. 2019. Т. 83, № 1. С. 75-82. DOI: 10.17116/neiro20198301175.
- Spinal epidural abscess: clinical presentation, management, and outcome / W.T. Curry Jr., B.L. Hoh, S. Amin-Hanjani, E.N. Eskandar // Surg. Neurol. 2005. Vol. 63, No 4. P. 364-371. DOI: 10.1016/j.surneu.2004.08.081.
- Menon K.V., Sorour T.M. Epidemiologic and Demographic Attributes of Primary Spondylodiscitis in a Middle Eastern Population Sample // World Neurosurg. 2016. Vol. 95. P. 31-39. DOI: 10.1016/j.wneu.2016.07.088.
- Spondylodiscitis in the elderly patient: clinical mid-term results and quality of life / R. Sobottke, M. Röllinghoff, K. Zarghooni, K. Zarghooni, K. Schlüter-Brust, K.S. Delank, H. Seifert, T. Zweig, P. Eysel // Arch. Orthop. Trauma Surg. 2010. Vol. 130, No 9. P. 1083-1091. DOI: 10.1007/ s00402-009-0972-z.
- Отдаленные результаты консервативного лечения остеомиелита позвоночника / И.П. Ардашев, В.Р. Гатин, Е.И. Ардашева, Т.Н. Стариков, В.П. Носков, И.Ю. Веретельникова, О.И. Петрова, М.А. Каткова // Вестник новых медицинских технологий. 2014. Т. 21, № 3. С. 108-112. DOI:10.12737/5912.
- Factors associated with treatment failure in vertebral osteomyelitis requiring spinal instrumentation / R. Arnold, C. Rock, L. Croft, B.L. Gilliam, D.J. Morgan // Antimicrob. Agents Chemother. 2014. Vol. 58, No 2. P. 880-884. DOI: 10.1128/AAC.01452-13.
- Predicting the need for surgical intervention in patients with spondylodiscitis: the Brighton Spondylodiscitis Score (BSDS) / N. Appalanaidu, R. Shafafy, C. Gee, K. Brogan, S. Karmani, G. Morassi, S. Elsayed // Eur. Spine J. 2019. Vol. 28, No 4. P. 751-761. DOI: 10.1007/s00586-018-5775-x.
- Clinical characteristics, treatments, and outcomes of hematogenous pyogenic vertebral osteomyelitis, 12-year experience from a tertiary hospital in central Taiwan / W.S. Chang, M.W. Ho, P.C. Lin, C.M. Ho, C.H. Chou, M.C. Lu, Y. J. Chen, H.T. Chen, J.H. Wang, C.Y. Chi // J. Microbiol. Immunol. Infect. 2018. Vol. 51, No 2. P. 235-242. DOI: 10.1016/j.jmii.2017.08.002.
- Outcome of conservative and surgical treatment of pyogenic spondylodiscitis: a systematic literature review / J.P. Rutges, D.H. Kempen, M. van Dijk, F.C. Oner // Eur. Spine J. 2016. Vol. 25, No 4. P. 983-999. DOI: 10.1007/s00586-015-4318-y.
- Pyogenic Spondylitis: Clinical Features, Diagnosis and Treatment / K. Sato, K. Yamada, K. Yokosuka, T. Yoshida, M. Goto, T. Matsubara, S. Iwahashi, T. Shimazaki, K. Nagata, N. Shiba; Research Group for Spine and Spinal Cord Disorders (Honnekai) // Kurume Med. J. 2019. Vol. 65, No 3. P. 83-89. DOI: 10.2739/kurumemedj.MS653001.
- Вишневский А.А. Неспецифический остеомиелит позвоночника как проблема нозокомиальной инфекции // Вопросы травматологии и ортопедии. 2013. № 1 (6). С. 14-19.
- 2015 Infectious Diseases Society of America (IDSA) Clinical Practice Guidelines for the Diagnosis and Treatment of Native Vertebral Osteomyelitis in Adults / E.F. Berbari, S.S. Kanj, T.J. Kowalski, R.O. Darouiche, A.F. Widmer, S.K. Schmitt, E.F. Hendershot, P.D. Holtom, P.M. Huddleston 3rd G.W. Petermann, D.R. Osmon; Infectious Diseases Society of America // Clin. Infect. Dis. 2015. Vol. 61, No 6. P. e26-e46. DOI: 10.1093/cid/civ482.
- Postoperative infection treatment score for the spine (PITSS): construction and validation of a predictive model to define need for single versus multiple irrigation and debridement for spinal surgical site infection / C.P. Dipaola, D.D. Saravanja, L. Boriani, H. Zhang, M.C. Boyd, B.K. Kwon, S.I. Paquette, M.F. Dvorak, C.G. Fisher, J.T. Street // Spine J. 2012. Vol. 12, No 3. P. 218-230. DOI: 10.1016/j.spinee.2012.02.004.
- Primary pyogenic infection of the spine in intravenous drug users: a prospective observational study / Z. Wang, B. Lenehan, E. Itshayek, M. Boyd, M. Dvorak, C. Fisher, B. Kwon, S. Paquette, J. Street // Spine (Phila Pa 1976). 2012. Vol. 37, No 8. P. 685-692. DOI: 10.1097/BRS.0b013e31823b01b8.
- Factors associated with sequelae after treatment of hematogenous pyogenic vertebral osteomyelitis / Y.M. Lee, O.H. Cho, S.Y. Park, C. Moon, Y.P. Chong, S.H. Kim, S.O. Lee, S.H. Choi, M.S. Lee, I.G. Bae, Y.S. Kim, J.H. Woo, K.C. Kang, J.H. Lee, K.H. Park // Diagn. Microbiol. Infect. Dis. 2019. Vol. 94, No 1. P. 66-72. DOI: 10.1016/j.diagmicrobio.2018.11.024.
- Treatment of spondylodiscitis in human immunodeficiency virus-infected patients: a comparison of conservative and operative therapy / R. Sobottke, K. Zarghooni, M. Krengel, S. Delank, H. Seifert, G. Fatkenheuer, I. Ernestus, T. Kallicke, T. Frangen, K. Arasteh, M. Oette, P. Eysel // Spine (Phila Pa 1976). 2009. Vol. 34, No 13. P. E452-E458. DOI: 10.1097/BRS.0b013e3181a0aa5b.
- Optimal Duration of Antibiotic Therapy in Patients With Hematogenous Vertebral Osteomyelitis at Low Risk and High Risk of Recurrence / K.H. Park, O.H. Cho, J.H. Lee, J.S. Park, K.N. Ryu, S.Y. Park, Y.M. Lee, Y.P. Chong, S.H. Kim, S.O. Lee, S.H. Choi, I.G. Bae, Y.S. Kim, J.H. Woo, M.S. Lee // Clin. Infect. Dis. 2016. Vol. 62, No 10. P. 1262-1269. DOI: 10.1093/cid/ciw098.
- Anterior versus posterior fixation for the treatment of lumbar pyogenic vertebral osteomyelitis / M. Si, Z.P. Yang, Z.F. Li, Q. Yang, J.M. Li // Orthopedics. 2013. Vol. 36, No 6. P. 831-836. DOI: 10.3928/01477447-20130523-33.
- Dindo D., Demartines N., Clavien P.A. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey // Ann. Surg. 2004. Vol. 240, No 2. P. 205-213. DOI: 10.1097/01.sla.0000133083.54934.ae.
- Willhuber G.C., Elizondo C., Slullitel P. Analysis of Postoperative Complications in Spinal Surgery, Hospital Length of Stay, and Unplanned Readmission: Application of Dindo-Clavien Classification to Spine Surgery // Global Spine J. 2019. Vol. 9, No 3. P. 279-286. DOI: 10.1177/2192568218792053.
- Влияние реконструкции сагиттального баланса на результаты лечения пациентов пожилого и старческого возраста с дегенеративным спондилолистезом низкой степени градации: анализ моноцентровой четырехлетней когорты / В.С. Климов, И.И. Василенко, С.О. Рябых, Е.В. Амелина, А.В. Булатов, А.В. Евсюков // Гений ортопедии. 2020. Т. 26, № 4. С. 555-564. DOI 10.18019/1028-4427-2020-26-4-555-564.
- Inter- and intraobserver reliability of computed tomography in assessment of thoracic pedicle screw placement / G. Rao, D.S. Brodke, M. Rondina, K. Bacchus, A.T. Dailey // Spine (Phila Pa 1976). 2003. Vol. 28, No 22. P. 2527-2530. DOI: 10.1097/01.BRS.0000092341.56793.F1.


