Пневмоцистная пневмония, мимикрирующая под COVID-19
Автор: Аверьянов Александр Вячеславович, Сотникова Анна Геннадиевна, Лесняк Виктор Николаевич
Журнал: Клиническая практика @clinpractice
Рубрика: Описание клинических случаев
Статья в выпуске: 2 т.11, 2020 года.
Бесплатный доступ
Обоснование. Новая коронавирусная инфекция COVID-19, вызываемая зоонозным бетакоронавирусом SARS-CoV-2, во многом перевернула наши представления об участии иммунной системы в инфекционном процессе. Успешное применение антиинтерлейкиновых моноклональных антител и ингибиторов Янус-киназ при COVID-19, традиционно противопоказанных при инфекциях, свидетельствует о том, что иммунный ответ на возбудителя может быть опаснее самой инфекции. Однако, назначая иммуносупрессивную терапию пациентам с COVID-19, не следует забывать, что некоторые интерстициальные пневмонии, вызываемые оппортунистической микрофлорой, такой как Pneumocystis jirovecii, имеют сходные клинические и рентгенологические проявления. Описание клинического случая. Пациентка Я., 29 лет, поступила в инфекционный стационар с жалобами на фебрильную лихорадку, одышку в покое, малопродуктивный кашель, выраженную слабость. Больна в течение 14 дней, на догоспитальном этапе выявлена РНК SARS-CoV-2. При поступлении выполнена компьютерная томография грудной клетки, выявившая субтотальное повреждение легких с характерными рентгенологическими проявлениями интерстициальной пневмонии в виде зон «матового стекла», наличия «воздушных ловушек», что первоначально было расценено как проявления двусторонней вирусной пневмонии (КТ3/4). Дальнейшее обследование, подтвердившее впервые выявленную ВИЧ-инфекцию и положительный анализ мокроты на P. jirovecii, позволило поставить правильный клинический диагноз пневмоцистной пневмонии на фоне ВИЧ-инфекции и легкого течения COVID-19, провести терапию ко-тримоксазолом и получить благоприятный исход. Заключение. Данное наблюдение демонстрирует необходимость индивидуализированного подхода к каждому пациенту, поступающему в ковидный стационар, и проведения дифференциального диагноза даже при наличии лабораторно подтвержденного COVID-19, чтобы не пропустить другие интерстициальные пневмонии, в частности пневмоцистную пневмонию, возникающую на фоне иммунодефицита.
Интерстициальная пневмоцистная пневмония, дифференциальный диагноз
Короткий адрес: https://sciup.org/143172657
IDR: 143172657 | DOI: 10.17816/clinpract34995
Текст научной статьи Пневмоцистная пневмония, мимикрирующая под COVID-19
курящей (с её слов), не имевшей профессиональных вредностей и хронических заболеваний. Женщина поступила в ФНКЦ ФМБА России (в период перепрофилирования для оказания медицинской помощи пациентам с COVID-19) с жалобами на повышение температуры до фебрильной (40°C), одышку 4-й степени по шкале mMRC (modified Medical Research Council) при минимальной физической нагрузке и в покое, малопродуктивный кашель со слизистой мокротой, выраженную общую слабость.
Из анамнеза известно, что пациентка больна 14 дней, с момента, когда отметила кратковременное повышение температуры до субфебрильных цифр, сухого кашля, астении. При амбулаторном обследовании методом полимеразной цепной реакции (ПЦР) выявлена РНК SARS-CoV-2; компьютерная томография (КТ) органов грудной клетки в тот период не выполнялась. Лечилась амбулаторно антибактериальными, симптоматическими препаратами с положительным клиническим эффектом: температура тела нормализовалась, кашель не беспокоил. Через 2 нед от начала симптомов заболевания отметила повышение температуры тела и появление нарастающей одышки, в связи с чем была доставлена в ФНКЦ с подозрением на коронавирусную инфекцию.
Диагностические процедуры
Физикальная диагностика
Состояние при поступлении расценивалось как тяжелое. При осмотре: кожные покровы бледные, повышенной влажности, чистые. При осмотре ротовой полости — орофарингеальный кандидоз. Частота дыхания 28/мин. Сатурация О2 на атмосферном воздухе 88%, на малопоточной кисло-родотерапии со скоростью потока 4 л/мин — 95%. Гемодинамические показатели стабильны.


Инструментальная и лабораторная диагностика
При компьютерной томографии органов грудной полости выявлены распространенные субтотальные зоны «матового стекла», в верхних отделах на фоне наиболее интенсивных зон — «воздушные ловушки»: первоначально КТ-картина расценена как проявления двусторонней вирусной пневмонии (КТ-3/4) (рис. 1).
По лабораторным данным в день поступления: в клиническом анализе крови : лейкоциты 14 × 109/л, гемоглобин 112 г/л, тромбоциты 236,1 × 109/л, лимфоциты 1,8% (в абсолютных значениях 0,25), скорость оседания эритроцитов по Вестергрену 110 мм/ч; биохимические показатели без существенных отклонений от нормы: ферритин 660,6 нг/мл; D-димер 0,45 (норма 0,02–0,5) мкг/мл, С-реактивный белок 96 мг/л, интерлейкин 6 (ИЛ6) 1316 пг/мл, прокальцитонин (колич.) 1,93 нг/мл; ПЦР-тест на РНК SARS-CoV-2 отрицательный.
Предварительный диагноз
С учетом анамнеза заболевания, клинико-рентгенологической картины и положительной ПЦР на РНК SARS-CoV-2 на амбулаторном этапе был уста- новлен диагноз подтвержденного COVID-19, двусторонней полисегментарной вирусной пневмонии тяжелого течения, острой дыхательной недостаточности.
Лечение и исходы
В связи с прогрессирующим течением, выраженными лабораторными воспалительными изменениями, высоким уровнем ИЛ6, а также в соответствии с временными Методическими рекомендациями Минздрава России пациентке было проведено внутривенное введения моноклональных антител к рецепторам ИЛ-6 сарилумаба в дозе 400 мг внутривенно капельно с быстрым клиническим эффектом в виде снижения температуры тела до субфебрильных цифр в течение 6 ч, улучшения общего самочувствия, но с сохранением дыхательной недостаточности.
При пересмотре КТ-данных заведующим отделением рентгенологии было высказано мнение, что в данном случае с учетом диффузного характера распределения «матового стекла» и наличия «воздушных ловушек» КТ- картина более всего соответствует пневмоцистной пневмонии, а не COVID-19. В этой связи, а также с учётом того, что из КДЛ
Рис. 1. Пациентка Я., 29 лет: компьютерная томография грудной клетки в день госпитализации
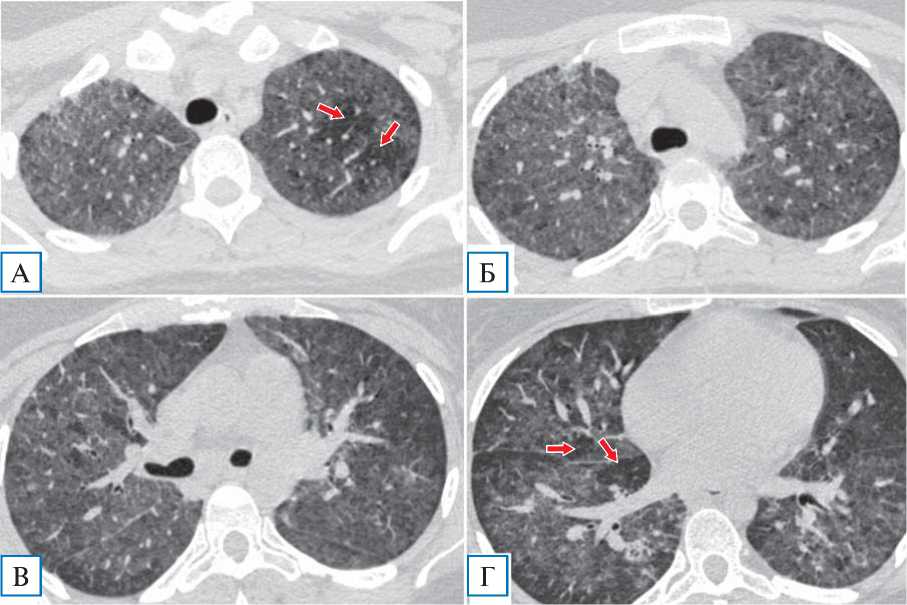
Примечание. Диффузные сливные зоны «матового стекла», почти равномерно распределенные как в верхних (А, Б), так и в нижних отделах лёгких (В,Г), на фоне которых визуализируются участки повышенной прозрачности — «воздушные ловушки» (показаны стрелками на А и Г).
иническаяьп20 эакти ка Том 11 №2
Рис. 2. Пациентка Я., 29 лет: контрольная компьютерная томография грудной клетки на 7-й день госпитализации
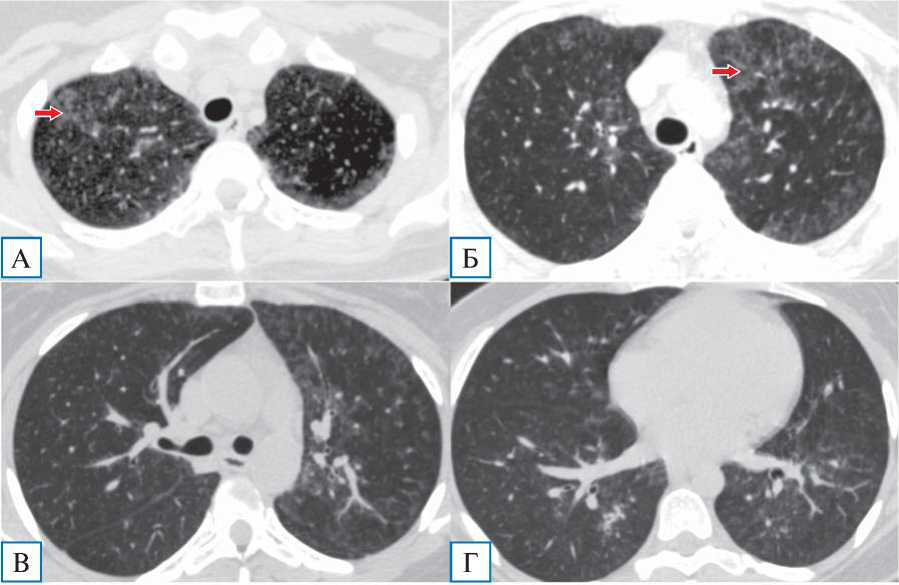
Примечание. Отмечается существенная положительная динамика: сохраняются отдельные фокусы «матового стекла» преимущественно в верхних долях (А, Б, показаны стрелками), в нижних долях минимальные интерстициальные изменения (В, Г). «Воздушные ловушки» не визуализируются.
к этому моменту поступил положительный результат анализа на антитела к ВИЧ и в дальнейшем ВИЧ-инфекция была подтверждена с помощью — иммуноблота, пациентке назначено исследование методом ПЦР мокроты на P. Jirovecii , давшее положительный результат.
Диагноз коронавирусной инфекции изменен на диагноз пневмоцистной пневмонии на фоне ВИЧ-инфекции, в связи с чем начата терапия ко-тримокса-золом (в дозе 1920 мг внутривенно капельно 4 раза в день), глюкокортикостероидами (метилпреднизолон по 250 мг внутривенно капельно в первые трое суток, далее перорально по 16–12 мг/сут), а также антикоагулянтная, дезинтоксикационная терапия. В течение первых 12 ч от начала терапии отмечалась дальнейшая положительная клиническая динамика в виде полной нормализации температуры тела, регресса дыхательной недостаточности (сатурация О2 на атмосферном воздухе составляла 97%), уменьшения кашля и астении. В дальнейшем отмечено улучшение лабораторных показателей: нормализация уровней лейкоцитов, С-реактивного белка (3,1 мг/л), ИЛ6, прокальцитонина, снижение лимфопении до 7,5% (0,67 в абсолютных значени- ях). Также была обнаружена положительная КТ-динамика в виде значительного регресса зон «матового стекла» (рис. 2). Пациентка была выписана с рекомендациями продолжения терапии ко-три-моксазолом и метилпреднизолоном перорально еще не менее 2 нед и обращения в СПИД-центр для дальнейшего обследования и назначения антиретровирусной терапии.
ОБСУЖДЕНИЕ
Данное наблюдение демонстрирует необходимость индивидуализированного подхода к каждому пациенту, поступающему в ковидный стационар, сохранения настороженности к другим похожим заболеваниям и проведения дифференциального диагноза. Случай интересен тем, что у пациентки уже была подтверждена коронавирусная инфекция, а клинические, рентгенологические и лабораторные симптомы вполне соответствовали диагнозу COVID-19.
Клинически пневмоцистная пневмония проявляется обычно фебрильной лихорадкой и нарастающей дыхательной недостаточностью [1]. Коронавирус, поражая иммунную систему, при
тяжелом течении также вызывает существенное снижение уровня лимфоцитов в крови, поэтому изменения в периферической крови также могут быть очень похожи на те, что выявляются при иммунодефицитном состоянии, на фоне которого развивается пневмоцистная пневмония. КТ-характеристики P. Jirovecii-обусловленного поражения легких в целом неспецифичны и включают в себя фокусы или зоны «матового стекла» в начале заболевания, тяготеющие сначала к распределению в верхних отделах легких и захватывающие большую часть паренхимы по мере прогрессирования заболевания. Возможно утол- щение междольковых перегородок, создающее картину «булыжной мостовой», и появление «воздушных ловушек» [2]. Похожая картина может наблюдаться при COVID-19, экзогенном аллергическом альвеолите и десквамативной интерстициальной пневмонии, однако для двух последних не характерны высокая лихорадка и лимфопения в крови [3].
В нашем случае коронавирусная инфекция COVID-19, имевшая исходно нетяжелое течение, по-видимому, явилась катализатором развития пневмоцистной пневмонии у иммунокомпромети-рованной пациентки с ВИЧ-инфекцией, усугубив исходно имеющуюся лимфопению и другие иммунологические сдвиги. Однако, поскольку оба заболевания очень похожи, нельзя полностью исключить одновременное поражение легких коронавирусом и P. Jirovecii , хотя быстрый регресс клинической и рентгенологической симптоматики на фоне отсутствия этиотропной терапии COVID-19, все-таки более характерен для пневмоцистной пневмонии.
Новый коронавирус SARS-CoV-2 во многом перевернул наши представления об участии иммунной системы в инфекционном процессе. Так, по данным Р. Vizcarra и др. [4], у 32% пациентов ВИЧ в целом не утяжелял течения COVID-19, но способствовал более длительному — свыше 40 дней — персистированию коронавируса. Успешное применение антиинтерлейкиновых моноклональных антител и ингибиторов Янус-киназ при COVID-19, традиционно противопоказанных при инфекциях, свидетельствует о том, что иммунный ответ на возбудителя может быть опаснее самой инфекции. В нашем случае до установления диагноза ВИЧ больной был введен сарилумаб с быстрым клиническим эффектом. По-видимо-му, с учетом высокого уровня ИЛ-6 «цитокиновый шторм» у пациентки мог быть обусловлен поражением P. Jirovecii.
Возможно, в будущем при фульминантном течении как пневмоцистной пневмонии, так и других инфекций с диффузным поражением легких показатели ИЛ-6 следует рассматривать в качестве маркера гипериммунного ответа, а антиинтерлей-киновые препараты — использовать для купирования данного состояния.
ЗАКЛЮЧЕНИЕ
Описываемый клинический случай продемонстрировал необходимость проведения диффе- ренциального диагноза у пациентов, поступающих в ковидный стационар, даже при наличии лабораторно подтвержденного COVID-19, с тем чтобы не пропустить другие интерстициальные пневмонии, в частности пневмоцистную, возникающую на фоне иммунодефицита.
ИНФОРМИРОВАННОЕ СОГЛАСИЕ
От пациента получено письменное добровольное информированное согласие на участие в клиническом исследовании и публикацию описания клинического случая.
ИСТОЧНИК ФИНАНСИРОВАНИЯ
Исследование выполнено в рамках финансирования на перепрофилирование и работу ФГБУ «ФНКЦ» ФМБА России в качестве инфекционного стационара.
Список литературы Пневмоцистная пневмония, мимикрирующая под COVID-19
- Enomoto T, Azuma A, Kohno A, et al. Diff erences in the clinical characteristics of pneumocystis jirovecii pneumonia in immunocompromized patients with and without HIV infection. Respirology. 2010;15(1):126-131. DOI: 10.1111/j.1440-1843.2009.01660.x
- Kanne J, Yandow D, Meyer C. Pneumocystis jiroveci pneumonia: high-resolution CT-findings in patients with and without HIV infection. AJR Am J Roentgenol. 2012;198(6):W555-561. DOI: 10.2214/AJR.11.7329
- Аверьянов А.В., Лесняк В.Н., Коган Е.А. Редкие заболевания легких: диагностика и лечение / Под ред. А.В. Аверьянова. - М.: Медицинское информационное агентство, 2016. - 248 с.
- Vizcarra P, Pérez-Elías MJ, Quereda C, et al. Description of COVID-19 in HIV-infected individuals: a single-centre, prospective cohort. Lancet HIV. 2020;28:S2352-3018(20)30164-8. DOI: 10.1016/S2352-3018(20)30164-8


