Повреждения нервов при хирургии плечевого сустава
Автор: Тутуров А.О., Петросян А.С., Панин М.А., Захарян Б.И., Аль-баварид О.
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Обзор литературы
Статья в выпуске: 4 т.30, 2024 года.
Бесплатный доступ
Введение. Активное развитие хирургии плечевого сустава во многом связано с усилением технического оснащения операционных, усовершенствованием оперативных пособий, а также появлением малоинвазивных методик. Теперь нервы и сосуды редко повреждают прямым пересечением или утягиваются в толще швов. Однако краевые надрывы, сдавления и ущемление нервных стволов при ретракции доступа, катетеризации, некорректном положении пациента на операционном столе и ошибках в реабилитации до сих пор случаются часто.Цель работы - выявить факторы, предрасполагающие к повреждению периферических нервов верхней конечности при хирургии плечевого сустава, предложить варианты их исключения.Материалы и методы. Проанализированы основные исследования в области анатомии и хирургии плечевого сустава, опубликованные с 1984 по 2023 г., для выявления анатомических, биомеханических и периоперационных факторов, приводящих к повреждениям периферических нервов. Поиск осуществлен в базах данных GoogleScholar, PubMed, ScienceDirect, РИНЦ, Scopus. Для четкой структуризации, максимально краткого и информативного изложения полученных данных результаты анализа распределены по четырем направлениям. Каждое из них включает возможные варианты повреждения периферического нерва верхней конечности.Результаты и обсуждение. Проведенный анализ позволил выявить факторы, предрасполагающие к повреждению периферических нервов верхней конечности при хирургии плечевого сустава. Возможности их исключения: размещение пациента на операционном столе с адекватной фиксацией головы и туловища вне зависимости от выбранного положения; тракция за оперируемую верхнюю конечность грузом не более 9 кг при помощи специализированного фиксатора; предоперационная разметка операционного поля с окрашиванием костных ориентиров; при длительной операции смещение артроскопических портов на 1-2 см дистальнее и минимизирование поступления жидкости в сустав. В послеоперационном периоде обязательно следует направлять пациента к специалистам по реабилитации для формирования программы ранней активизации и оценивать риски появления признаков неврологических расстройств.Заключение. Детальное изучение анатомии плечевого сустава и локализации опасных зон плечевой области, а также рисков при выполнении той или иной манипуляции, позволяет эффективнее осуществлять предоперационное планирование и исключать неврологические осложнения лечения хирургической патологии плечевого сустава.
Плечевой сустав, хирургия нервов, повреждения нервов, артроскопия, протезирование
Короткий адрес: https://sciup.org/142242625
IDR: 142242625 | УДК: 616.727.2-089-06:616.833.34-001 | DOI: 10.18019/1028-4427-2024-30-4-597-607
Текст обзорной статьи Повреждения нервов при хирургии плечевого сустава
При различных травмах и оперативных вмешательствах в области плечевого сустава присутствует риск повреждения нервов. Особое внимание стоит уделять ятрогенным поражениям нервных стволов. Частота травм нервов зависит не только от навыков и опыта хирурга, но и от вида операции и используемого доступа. Патологическая неврологическая симптоматика выявляется примерно после 0,2–3 % артроскопических процедур, 4 % артропластик и 8 % открытых операций по поводу нестабильности плечевого сустава [1]. Большая часть этих травм представляет собой парестезии или гипестезии и переходные нейропраксии [2]. К наиболее серьезным неврологическим последствиям приводят повреждения основных стволов надлопаточного (НН), мышечно-кожного (МКН) и подмышечного нервов (ПН), а также черепно-мозговых нервов (ЧМН) [3].
Как известно, имеется множество классификаций повреждений нервов, которые разделяются по этиологии, локализации, форме и степени повреждения. Ятрогенные же травмы отличаются выраженным полиморфизмом, поскольку могут быть вызваны компрессией от ретракции или отека, термическим рассечением от некорректной аблации/коагуляции окружающих тканей, ущемлением в толще швов и якорных фиксаторов и др. Особенностью травматизации нервов является трудность его обнаружения во время оперативного вмешательства, поскольку в большинстве случаев необходимость в интраоперационном нейромониторинге отсутствует, а явных визуальных признаков, как при пересечении сосудов, не наблюдается. Таким образом, неврологическая симптоматика выявляется лишь на следующие сутки после операции и часто вызывает сомнения в течение долгого времени, что может быть связано также с предоперационной блокадой сплетения.
Для предотвращения развития любого нейротравмирующего фактора актуально выполнение тщательной предоперационной подготовки и корректных интраоперационных и послеоперационных манипуляций.
Цель работы — выявить факторы, предрасполагающие к повреждению периферических нервов верхней конечности при хирургии плечевого сустава, предложить варианты их исключения.
МАТЕРИАЛЫ И МЕТОДЫ
Проанализированы основные исследования в области анатомии и хирургии плечевого сустава, опубликованные в 1984–2023 г., для выявления анатомических, биомеханических и периоперационных факторов, приводящих к повреждениям периферических нервов. Поиск литературных источников осуществлен в базах данных GoogleScholar, PubMed, ScienceDirect, РИНЦ, Scopus. Для четкой структуризации, максимально краткого и информативного изложения полученных данных результаты анализа распределены по четырем направлениям: размещение пациента на операционном столе, артроскопическая хирургия плечевого сустава, открытая хирургия плечевого сустава, мультифакториальное осложнение хирургии плечевого сустава. Каждое из них включает возможные варианты повреждения периферического нерва верхней конечности, проясняет топографическое проецирование нервов и связанные с этим риски их повреждений при различных манипуляциях перед операцией, интраоперационно, а также в период реабилитации. Тем самым, рассмотрев эти особенности, мы рекомендуем способы минимизации повреждения нервов.
РЕЗУЛЬТАТЫ
Размещение пациента на операционном столе
J.R. Andrews et al. [4] пришли к выводу, что не только неправильное размещение портов может повредить сосудисто-нервные структуры, и указали на основные осложняющие факторы: некорректное позиционирование пациента и вытяжение более 9 кг.
Хирургию плечевого сустава проводят в двух основных положениях: положение «шезлонга» (англ.: beach-chair) и боковое горизонтальное положение ( англ .: lateral decubitus) [4].
Положение «шезлонга»
Эта позиция реже ассоциируется с травмами нервов, так как верхняя конечность за счет своей массы опущена, и плечевое сплетение не растягивается, максимально смещается книзу подмышечной области, в связи с чем повреждения МКН и ПН наименее вероятны [5]. При этом позиция «шезлонга» имеет недостаток: неустойчивое положение головы. Имеются данные о развитии послеоперационных неврологических симптомов из-за компрессии малого затылочного и большого ушного нервов за счет держателей головы [6] и даже средней шейной квадриплегии [7].
Нередки и другие ятрогенные варианты поражения нервов: применение ремня для удержания головы, опора ассистента или хирурга на область шеи со сдавлением угла нижней челюсти, чрезмерное боковое сгибание и излишние движения головы в условиях миорелаксации при потере фиксации (компрессия XII черепно-мозгового нерва) [8]. Об этом также сообщают A. Cogan et al. [9], указывая, что любое изменение угла, образованного туловищем и головой, отличного от 180°, повышает риск травмы XII черепно-мозгового нерва.
Рекомендации
Голову в положении «шезлонга» необходимо закреплять аккуратно боковыми упорами или специализированным фиксатором с защитой шеи. Важно отслеживать на протяжении операции её расположение, а также любое прикосновение в её области [10].
Боковое положение
Другая позиция Lateral decubitus имеет свои преимущества: в этом положении обеспечивается лучшая церебральная перфузия, нет повышенного риска гипотонии и брадикардии, пузыри в суставной жидкости от коагуляции движутся в сторону от области обзора, свободный доступ к задней и верхней областям плеча, лучшая визуализация субакромиального пространства [11]. Большинство из положительных свойств объясняется латеральной тракцией верхней конечности и закреплением пациента на боку. С другой стороны, происходит натяжение плечевого сплетения, в связи с чем значительно повышается риск повреждения МКН и ПН при выполнении артроскопических портов, а также тяговое усилие приводит к сдавлению мягких тканей, сосудов и нервов, и нагрузка на контралатеральное плечо способна приводить к компрессионным повреждениям.
Рекомендации
При боковом положении особенно важно выполнять корректное вытяжение не более 9 кг, а также располагать пациента с поворотом тела в дорсальном направлении до 30 ° , отведением руки около 45 ° , которое целесообразно уменьшать при работе в субакромиальном пространстве [12].
Артроскопическая хирургия плечевого сустава
Артроскопическая хирургия позволяет минимизировать рассечение мягких тканей по сравнению с операцией на открытом плечевом суставе. Но, тем не менее, установка портов несет в себе риск прямой травмы нервов [4].
Частота интраоперационных или ятрогенных травм нервов напрямую коррелирует с некоторыми факторами. Во-первых, многое зависит от опыта хирурга, количества проведенных самостоятельных операций, багажа знаний и навыков, приобретенных им во время кадаверных курсов. Во-вторых, это анатомические особенности пациента [13]. Возможные отклонения и аномалии в развитии или посттравматические изменения также могут быть причиной таких осложнений. Предсказать это сложно, но, основываясь на уже описанных в литературе вариантах анатомии нервных стволов, мы можем снизить риск их повреждения.
Формирование доступов
Перед тем, как приступить к этому этапу, необходимо выполнить разметку при помощи маркера (рис. 1). Это в значительной степени облегчит правильное проведение доступов. Но нужно учитывать, что такие ориентиры могут стать ошибочными в случае длительной операции. После наполнения тканей водой, когда наши маркеры смещаются, они уже могут привести к различным осложнениям. В таком случае более целесообразно за точку отсчета брать уже сформированные ранее порты [14].
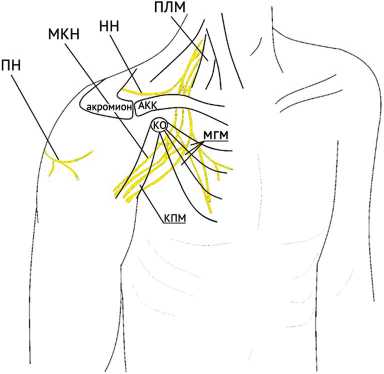
Рис. 1. Схематичное изображение предоперационно отмеченных костно-мышечных ориентиров плечевой области, позволяющих рассчитывать расположение нервов. Сокращения: ПН — подмышечный нерв, МКН — мышечно-кожный нерв, НН — надлопаточный нерв, АКК — акромиальный конец ключицы, КО — клювовидный отросток, КПМ — клювовидно-плечевая мышца, МГМ — малая грудная мышца, ПЛМ — передняя лестничная мышца (иллюстрация авторская)
Задний порт
Задний порт обычно устанавливают первым, путем пальпации и прокалывания «мягкого места» ( англ .: soft spot). Ориентир для разреза кожи составляет примерно 2 см ниже и 1 см медиальнее заднебокового угла акромиона [15].
Техника выполнения
Как только кожа прорезана, троакар должен быть направлен к клювовидному отростку. Если порт сделан слишком низко и/или троакар направлен ниже плечевого сустава, появляется высокий риск повреждения ПН. Если порт сделан слишком медиально, вероятно поражение НН. Для того чтобы проведение троакара было верным, можно использовать следующий прием. Рядом с местом входа установить I палец правой или левой руки, в зависимости от того, какое плечо вы оперируете. На верхушке клювовидного отростка поставить II палец. Таким образом, направление введения инструмента будет контролироваться на основании эффекта пальпируемого и легко визуализируемого вектора [14]. В некоторых случаях этот порт допустимо сделать на 1 см проксимальнее. Такой прием применяют, когда основные манипуляции проходят в субакромиальном пространстве. Тем самым размещают артроскоп субакро-миально, практически параллельно акромиону, который теперь не будет мешать перемещению инструмента [16]. Это позволяет значительно увеличить зону обзора. Обратите внимание, что такой порт лучше выполнять, если операция планируется не длительная (в течение 1 часа). Более продолжительные процедуры приведут к экстравазации, и эффективность этого доступа станет низкой.
Передний порт
Следующий порт, который формируется, — это передний. К выполнению этой процедуры необходимо относиться крайне аккуратно. Ведь именно при его выполнении происходит большинство осложнений [3].
Анатомия
При установке переднего порта имеется риск повреждения ПН и МКН. Наибольший травматичный риск для ПН связан с размещением портов при артроскопии в переднее-нижнем положении: чреспод-лопаточный порт, иногда используемый при реконструкции лабрального комплекса, может находиться на расстоянии 1,5 см от ПН [17]. В связи с этим хирургам рекомендуется соблюдать минимальное расстояние «безопасной зоны» в районе 1 см от гленоида для размещения капсульных швов. МКН особенно уязвим в проксимальном направлении, где он лежит на подлопаточной мышце. Это связано с тем, что точка входа нерва в клювовидно-плечевую мышцу непредсказуема, а нерв иногда раздваивается [18]. Расстояние между КО и точкой входа нерва в мышцу колеблется от 3,1 до 8,2 см. Размещение любых передних портов, медиальных к КО и объединенному сухожилию, может привести к травматическому повреждению МКН и латерального ствола плечевого сплетения. К счастью, в руках опытных хирургов при артроскопии плечевого сустава постоянные повреждения этих нервов крайне редки (< 0,1 %) [3].
Техника выполнения
Передний порт устанавливают с использованием техники изнутри-наружу с использованием стержня Висинджера или путем прокола кожи спереди под прямым обзором артроскопа от заднего порта. Если передний порт провести слишком медиально и низко от клювовидного отростка, МКН находится в зоне риска. Порт, который расположен выше и латеральнее КО и латерального края сухожилия короткой головки бицепса, относительно безопасен [3].
Латеральный порт
В большинстве оперативных вмешательств следующим устанавливается латеральный порт, при формировании которого особо важно знать расположение конечных ветвей ПН [19].
Анатомия
ПН расположен в среднем на расстоянии 5,5 см ниже от заднего угла акромиона, в 8 см от средней части акромиона, в 7 см от переднелатерального угла акромиона и на 5,8 см дистальнее акромиальноключичного сустава. Отведение в плечевом суставе до 90 ° приближает нерв к краю акромиона примерно на 30 % [20]. Нарушение этих границ приводит к некорректному введению латерального порта и связывается с повреждением сенсорных ветвей ПН в 10 % случаев [21].
НН лежит на нижней поверхности сухожилий надостной и подостной мышц. Поэтому он находится очень близко к операционному полю, приблизительно в 2,9 см от верхнего края гленоида и в 1,8 см от ости лопатки. НН может быть поврежден компрессией от якорей, расположенных в верхней части гленоида, например, при операциях по поводу SLAP [22]; НН обычно находится на расстоянии 2 см от точек введения этих якорей [23].
Техника выполнения
Латеральный порт располагают в условиях визуализации из заднего порта, примерно в 4 см дистальнее средней части латерального края акромиона [21]. Мы рекомендуем первоначально выполнить тестовый прокол иглой для лучшего понимания точки разреза. Далее производят его проведение в направлении нижней поверхности акромиона.
Фактор времени
Другим интраоперационным фактором, способствующим повреждению нервов, является экстрава-зация, в статье мы уже упоминали об этом. Большие разрезы при организации доступов, в частности в капсуле и синовиальной оболочке, создают предпосылки к выходу жидкости в окружающую клетчатку с последующим образованием отека. Однако не только грубый подход к размещению портов приводит к этому. Экстравазацию усиливает увеличение времени операции, чрезмерное повышение давления в полости сустава для лучшей визуализации и выполнение артроскопии в условиях острой травмы и при ярко выраженном воспалении. Несмотря на это, самым негативным последствием экстравазации является снижение растяжимости полости сустава, что ограничивает работу инструментария и даже не позволяет корректно его ввести через организованные порты, что чревато поражением сосудисто-нервных структур [24]. Таким образом, это сложно предсказуемое интраоперационное явление заставляет более внимательно относиться к анатомическим образованиям возле портов. В случае риска экстравазации полезным будет заранее смещать порты, если планируется длительное оперативное вмешательство.
Открытая хирургия плечевого сустава
Открытая хирургия плечевого сустава также чревата повреждением периферических нервов, так как подразумевает применение ретракторов, расположенных спереди от гленоида вблизи плечевого сплетения, которое проходит всего на 10–25 мм медиальнее от гленоида [25]. Как сказано ранее, интраоперационное позиционирование руки также вызывает нагрузку на плечевое сплетение и создает предпосылки для его повреждения.
Операции на открытом плечевом суставе чаще всего заключаются в восстановлении вращательной манжеты, стабилизации плечевого сустава, его полной или частичной замене и остеосинтезе переломов. Однако во многом правильная организация хирургического доступа позволяет избежать осложнений [26].
Передний доступ
Наиболее часто используется при хирургии передних отделов плечевого сустава, передней нестабильности, остеосинтезах проксимального отдела плечевой кости, а также при эндопротезировании [27].
Техника выполнения
Передний (дельтопекторальный) доступ подразумевает расширение интервала между дельтовидной и грудными мышцами. Головная вена отводится кверху и латерально вместе с дельтовидной мышцей, тем самым обнажая соединенное сухожилие, образованное сухожилием клювовидно-плечевой мышцы и короткой головкой бицепса. Подлопаточная мышца располагается под ним. Разведение волокон подлопаточной мышцы или её поперечное пересечение позволяет получить доступ к капсуле сустава. Открытые стабилизирующие плечевой сустав операции выполняют чаще с помощью дель-топекторального доступа и его модификаций. Сообщаемая частота неврологических повреждений варьирует от 0,8 до 8,2 % [28]. При выполнении дельтопекторального доступа особенно важно аккуратно и минимально смещать объединенное сухожилие, так как ниже него сквозь мышечные волокна проникает МКН. МКН подвергается особому риску получения травм из-за сжатия ретракторами, расположенными под объединенным сухожилием. Поэтому рекомендуется соблюдать осторожность при ретракции мышц. ПН проходит под подлопаточной мышцей и направляется через четырехугольное пространство, в связи с этим рекомендуется сохранять самую нижнюю четверть подлопаточной мышцы, чтобы защитить этот нерв. Операция Bristow – Latarjet является достаточно показательной в плане рисков повреждения сразу нескольких нервов через представленный доступ [29]. Такой вид костной аутопластики дефекта суставной поверхности лопаточной кости используют для стабилизации плечевого сустава: выполняют остеотомию клювовидного отростка и перемещают с прикрепленным к нему объединенным сухожилием к передненижнему дефекту гленоида [28]. Систематический обзор, опубликованный в 2013 г., демонстрирует 21 случай повреждения нерва среди 1904 операций (1,2 %): наиболее часто повреждается МКН, за которым следуют ПН и диффузная плечевая плексопатия [29]. Имеются сообщения о случаях травмирования НН, вероятно, из-за того, что винты, проходя через гле-ноид, сталкиваются с ним, когда он направляется вдоль заднего края суставного отростка лопаточной кости, или из-за чрезмерного проникновения при сверлении. Поэтому анатомические исследования рекомендуют избегать медиального отклонения винтов в гленоиде [30].
Латеральный доступ
Под латеральный доступом чаще всего подразумевается разрез, параллельный латеральному краю акромиона, позволяющий получить широкую визуализацию субакромиального пространства. Другими доступами являются разрезы по Neer (переднелатеральный), по Mackenzie (более смещен ла-терально), по Bigliani, которые, так или иначе, начинаются от акромиально-ключичного сочленения, а также варианты дельта-сплита [31, 32]. Их используют при повреждении вращательной манжеты, импиджмент-синдроме, при протезировании и остеосинтезе проксимального отдела плечевой кости. В настоящее время активно развивается применение минимально инвазивных методик остеосинтеза MIPO ( англ .: Minimally invasive plate osteosynthesis — MIPO), которые в случае переломов проксимального отдела плечевой кости осуществляются через дельта-сплит. Корректное малотравматичное размещение пластины требует интактного положения ПН [33].
Анатомия
Дельтовидную мышцу не рекомендуется рассекать более чем на 5 см ниже акромиона, чтобы избежать повреждения ПН. C. Yildirim et al. сообщают, что длина верхней конечности также может влиять на это и отмечают безопасный диапазон не более 5,5 см [34]. Тем не менее, расстояние от акромиона до передней ветви ПН может быть переменным, как указано ранее [35], а также уменьшается при абдукции [36]. В недавнем исследовании E.B. Wilkinson et al. изучили 755 МРТ плечевых суставов: выявлено, что нижний суставной край головки плечевой кости является горизонтальным ориентиром прохождения подмышечного сосудисто-нервного пучка, а окно размером 22 мм ниже этой проекции является наиболее опасной зоной [37].
Техника выполнения
Латеральный доступ и дельта-сплит предполагают субпериостальное отсечение дельтовидной мышцы от акромиона или разведение её волокон соответственно. Особенно важно для доступа при MIPO выполнять шов для защиты ПН [33]. Этот шов препятствует дальнейшему расхождению мышечной ткани при ретракции доступа.
Задний доступ
Этот доступ выполняют при хирургии заднего отдела плечевого сустава, при повреждениях задней порции вращательной манжеты, задней нестабильности [31].
Техника выполнения
Задний доступ заключается в использовании интервала между подостной мышцей и малой круглой мышцей. Дельтовидную мышцу отделяют от ости лопатки или расщепляют напрямую (по Роквуду) [38]. Задняя капсула плеча лежит непосредственно под ними. Чрезмерная медиальная ретракция подостной мышцы может повредить НН [3].
Мультифакториальное осложнение хирургии плечевого сустава
Несмотря на то, что больше всего описаны повреждения нервов в оперируемой области, имеется и другой редкий вариант развития неврологических нарушений в послеоперационном периоде: дистальная периферическая нейропатия (ДПН) [39]. Это осложнение ставит под сомнение любую выполненную во время оперативного вмешательства манипуляцию на плечевом суставе, так как создает трудности в дифференциальной диагностике повреждения и его уровня (рис. 2).
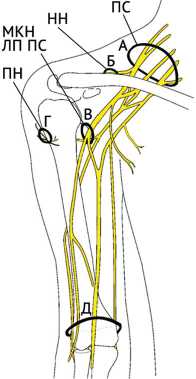
Рис. 2. Схематичное изображение наиболее часто повреждаемых нервных структур области верхней конечности во время хирургии плечевого сустава: А — межлестничная блокада плечевого сплетения, позиционирование пациента на операционном столе, интраоперационные манипуляции и движения хирурга, а также возможны более проксимальные повреждения, приводящие к поражению X и XII черепно-мозговых нервов; Б — задние доступы и артроскопические порты; В — передние доступы, в частности, дельтопекторальный; Г — латеральные доступы и артроскопические порты; Д — область дистальных периферических нервов, которая может быть повреждена при интраоперационном позиционировании пациента и верхней конечности, экстравазации, наложении турникета, некорректной иммобилизации и реабилитационном периоде. Сокращения: ПС — плечевое сплетение, НН — надлопаточный нерв, МКН — мышечнокожный нерв, ЛП ПС — латеральный пучок плечевого сплетения, ПН — подмышечный нерв (иллюстрация авторская)
ДПН идентифицировали в 0–0,24 % анатомических артропластик плечевого сустава [39], от 0,9 до 5,2 % при реверсивной артропластике [40] и от 0 до 2 % после артроскопической хирургии плечевого сустава. Прямой причинно-следственной связи с хирургией плечевого сустава до сих пор не установлено, однако имеются мнения о возможных предпосылках развития ДПН, включая все вышеперечисленные причины: позиционирование верхней конечности, межлестничный блок плечевого сплетения [41], экстравазация жидкости, наложение турникета и длительная иммобилизация. Таким образом, ДПН после операций в области плечевого сустава является мультифакториальным заболеванием.
Наложение турникета
Турникеты раздувают до высокого давления, которое способно повредить нервы механическим сжатием и/или ишемией. Преимущественно поражаются крупные нервы, а высокое давление может привести к временной потере моторики и ухудшению сенсорного восприятия [42].
Длительная иммобилизация
Другим вариантом поражения нервов может быть длительная иммобилизация в ортезе. Описано несколько случаев поражения переднего межкостного нерва у пациентов, носивших ортез или бандаж типа Роберта Джонса после остеосинтеза ключицы [43]. Через 6 недель на контрольном осмотре курирующим хирургом выявлена дисфункция I пальца кисти пациента. На МРТ в Т2-режиме отмечен выраженный отек в мышечной ткани предплечья, иннервируемой передним межкостным нервом. Развилась постиммобилизационная контрактура, которая обусловлена, в том числе, и возникновением травматической болезни, представленной функциональной, а затем морфологической денервацией тканей и атрофией мышц, приводящих к укорочению мышечных волокон, снижению эластичности капсулы сустава с развитием ригидности [44].
Таким образом, в локте и запястье развивается синдром сдавления из-за отека, механической компрессии упорами для руки во время операции или некорректного ношения ортеза, отсутствия ранней реабилитации. Образуются типичные туннельные синдромы лучевого, локтевого, срединного нервов и их ветвей, которые чаще всего купируются консервативным лечением, однако в некоторых случаях радикально разрешаются с помощью хирургической декомпрессии [38].
ОБСУЖДЕНИЕ
Интраоперационные травмы нервов плечевой области встречаются не часто, однако приводят к катастрофическим последствиям. Они происходят чаще всего во время операций по поводу нестабильности переднего отдела плечевого сустава, его замены и при остеосинтезе многофрагментарных переломов проксимального отдела плечевой кости. Очень важно корректно выполнять предоперационную подготовку, заключающуюся в правильном анестезиологическом обеспечении и адекватном расположении пациента на операционном столе с достаточной фиксацией головного конца и туловища.
Оперирующая бригада должна иметь широкую осведомленность в анатомии плеча, а также знать особенность вариаций сосудисто-нервных образований. Необходимо соблюдать особую осторожность при организации доступа через «безопасные зоны». Перед началом самой операции стоит уделить время для пальпации костных ориентиров и очерчивания их контура с целью прогноза безопасного доступа, а также сохранения «карты анатомии» при развитии отека тканей. Кроме того, необходимо тщательно контролировать время операции, особенно при артроскопии, чтобы снизить риск повреждения нервов от экстравазации. Любое позиционирование руки должно быть физиологичным и последовательным.
Несмотря на достижения в хирургических технологиях, включая использование инструментов, позволяющих проводить менее инвазивные процедуры, полностью исключить риски повреждения нервов невозможно. Знание периоперационных предпосылок развивающейся нейропатии остается важным. Повышенная интраоперационная осведомленность и знание анатомии, независимо от того, выполнялась открытая или артроскопическая операция, всё же обязывают тщательно проводить послеоперационные осмотры, чтобы определить, произошла ли травма [45]. Кроме исключения опасных манипуляций и наличия знаний о безопасных зонах при хирургии плеча целесообразным является применение непрерывного интраоперационного мониторинга нервов. Так, в 2005 г. A.N. Esmail et al. [46] и 2007 г. S.H. Nagda et al. [47] использовали этот метод при артроскопии и эндопротезировании плечевого сустава. После эндопротезирования у 17 пациентов из 30 были эпизоды нарушения проведения импульса по нервам во время операции. Причем ни одно из этих предупреждений не нормализовалось после удаления или ослабления давления ретрактора. Первоначально предполагалось, что именно это и стало причиной ответа аппаратуры. Однако возвращение руки в нейтральное положение привело к нормализации состояния в 77 % случаев.
Тогда были сделаны выводы, что мониторинг может быть полезен при операции на тугоподвижном суставе или у пациентов с открытыми операциями на плече в анамнезе. Пред- и интраоперацион- ный тщательный контроль позволяет избежать рисков дальнейших осложнений. Как указано выше, в раннем послеоперационном периоде трудно выявить повреждение периферического нерва ввиду иммобилизации в ортезе. Традиционно в сомнительных случаях назначается электрофизиологическое исследование. Более ранние исследования позволяют определить, является ли травма электрофизиологически частичной или полной, потому что даже наличие одной моторной единицы указывает, что повреждение нерва не является полным [48]. При подозрении на острое повреждение нерва рекомендуется выполнять стимуляционную электронейромиографию через 10–14 дней после травмы [49]. Исследования, проведенные примерно через три месяца после травмы, могут обнаружить раннюю реиннервацию с помощью наличия зарождающихся потенциалов. Как правило, хирургию периферического нерва планируют не ранее 3–6 месяцев с момента травмы, если в этот период отсутствуют клинические или электрофизиологические доказательства реиннервации [50, 51]. Отдельно стоит отметить наличие навыков микрохирургического шва нерва у хирургов, оперирующих плечо. Сообщается, что раннее восстановление нерва при повреждении позволяет добиться лучших функциональных результатов [52, 53, 54, 55].
В процессе реабилитации необходимо уделять особое внимание адекватному закреплению и ношению ортеза. Пациент должен быть осведомлен оперирующим хирургом о сроках его использования, а также знать, как часто его следует снимать и как безопасно выполнять упражнения. Это позволит снизить риски развития контрактур в локтевом и лучезапястном суставах и минимизирует вероятность создания предпосылок к появлению туннельных синдромов и других нейропатий.
ЗАКЛЮЧЕНИЕ
Проведенный в нашей работе анализ позволил выявить факторы, предрасполагающие к повреждению периферических нервов верхней конечности при хирургии плечевого сустава. Важным является каждый этап, начиная с подготовки к операции и заканчивая проведением корректного реабилитационного протокола. При размещении пациента на операционном столе вне зависимости от выбранного латерального положения или положения «в шезлонге» необходимо учитывать адекватную фиксацию головы и туловища, а также тракцию за оперируемую верхнюю конечность грузом не более 9 кг при помощи специализированного фиксатора. Тщательная предоперационная разметка операционного поля с окрашиванием костных ориентиров должна быть проведена после анализа возможной продолжительности операции. При длительной операции целесообразно сместить артроскопические порты дистальнее на 1–2 см и максимально минимизировать поступление промывной жидкости внутрисуставно. В послеоперационном периоде обязательно следует направлять пациента к специалистам по реабилитации для формирования программы ранней активизации и оценивать риски появления признаков неврологических расстройств.
Список литературы Повреждения нервов при хирургии плечевого сустава
- Carofino BC, Brogan DM, Kircher MF, et al. Iatrogenic nerve injuries during shoulder surgery. J Bone Joint Surg Am. 2013;95(18):1667-1674. doi: 10.2106/JBJS.L.00238
- Lafosse T, Lafosse L. Neurological Complications in Shoulder Arthroscopy. In: Lafosse L, Agneskirchner J, Lafosse T. (eds) Complications in Arthroscopic Shoulder Surgery. Springe: Cham Publ.; 2020:139-148. doi: 10.1007/978-3-030-24574-0_14
- Rashid A., Abdul-Jabar H., Lam F. Nerve injury associated with shoulder surgery. Current Orthopaedics. 2008;22(4):284-288. doi: 10.1016/j.cuor.2008.04.009
- Andrews JR, Carson WG Jr, Ortega K. Arthroscopy of the shoulder: technique and normal anatomy. Am J Sports Med. 1984;12(1):1-7. doi: 10.1177/036354658401200101
- Murphy GS, Greenberg SB, Szokol JW. Safety of Beach Chair Position Shoulder Surgery: A Review of the Current Literature. Anesth Analg. 2019;129(1):101-118. doi: 10.1213/ANE.0000000000004133
- Park TS, Kim YS. Neuropraxia of the cutaneous nerve of the cervical plexus after shoulder arthroscopy. Arthroscopy. 2005;21(5):631. doi: 10.1016/j.arthro.2005.02.003
- Rains DD, Rooke GA, Wahl CJ. Pathomechanisms and complications related to patient positioning and anesthesia during shoulder arthroscopy. Arthroscopy. 2011;27(4):532-541. doi: 10.1016/j.arthro.2010.09.008
- Hung NK, Lee CH, Chan SM, et al. Transient unilateral hypoglossal nerve palsy after orotracheal intubation for general anesthesia. Acta Anaesthesiol Taiwan. 2009;47(1):48-50. doi: 10.1016/S1875-4597(09)60022-9
- Cogan A, Boyer P, Soubeyrand M, et al. Cranial nerves neuropraxia after shoulder arthroscopy in beach chair position. Orthop Traumatol Surg Res. 2011;97(3):345-348. doi: 10.1016/j.otsr.2010.09.020
- Higgins JD, Frank RM, Hamamoto JT, et al. Shoulder Arthroscopy in the Beach Chair Position. Arthrosc Tech. 2017;6(4):e1153-e1158. doi: 10.1016/j.eats.2017.04.002
- Li X, Eichinger JK, Hartshorn T, et al. A comparison of the lateral decubitus and beach-chair positions for shoulder surgery: advantages and complications. J Am Acad Orthop Surg. 2015;23(1):18-28. doi: 10.5435/JAA0S-23-01-18
- Hamamoto JT, Frank RM, Higgins JD, et al. Shoulder Arthroscopy in the Lateral Decubitus Position. Arthrosc Tech. 2017;6(4):e1169-e1175. doi: 10.1016/j.eats.2017.04.004
- Cate G, Barnes J, Cherney S, et al. Current status of virtual reality simulation education for orthopedic residents: the need for a change in focus. Global SurgEduc. 2023;2(1):46. doi: 10.1007/s44186-023-00120-w
- Burkhart SS. Shoulder arthroscopy: a bridge from the past to the future. J Shoulder Elbow Surg. 2020;29(8):e287-e296. doi: 10.1016/j.jse.2020.04.011
- Park J, Kim JY, Kim D, et al. Single-Portal Arthroscopic Posterior Shoulder Stabilization. Arthrosc Tech. 2021;10(12):e2813-e2817. doi: 10.1016/j.eats.2021.08.031
- Dunn ASM, Petterson SC, Plancher KD. The Shoulder Trans-pectoralis Arthroscopic Portal Is a Safe Approach to the Arthroscopic Latarjet Procedure: A Cadaveric Analysis. Arthroscopy. 2021;37(2):470-476. doi: 10.1016/j. arthro.2020.09.044
- Bharati S, Karmakar M, Ghosh S. Ipsilateral paralysis of hypoglossal nerve following interscalene brachial plexus block. JAnaesthesiol Clin Pharmacol. 2014;30(3):446-447. doi: 10.4103/0970-9185.137304
- Shah AC, Barnes C, Spiekerman CF, Bollag LA. Hypoglossal nerve palsy after airway management for general anesthesia: an analysis of 69 patients. Anesth Analg. 2015;120(1):105-120. doi: 10.1213/ANE.0000000000000495
- Meyer M, Graveleau N, Hardy P, Landreau P. Anatomic risks of shoulder arthroscopy portals: anatomic cadaveric study of 12 portals. Arthroscopy. 2007;23(5):529-536. doi: 10.1016/j.arthro.2006.12.022
- Leechavengvongs S, Teerawutthichaikit T, Witoonchart K, et al. Surgical anatomy of the axillary nerve branches to the deltoid muscle. Clin Anat. 2015;28(1):118-122. doi: 10.1002/ca.22352
- Segmüller HE, Alfred SP, Zilio G, et al. Cutaneous nerve lesions of the shoulder and arm after arthroscopic shoulder surgery. J Shoulder Elbow Surg. 1995;4(4):254-258. doi: 10.1016/s1058-2746(05)80017-5
- Kim SH, Koh YG, Sung CH, et al. Iatrogenic suprascapular nerve injury after repair of type II SLAP lesion. Arthroscopy. 2010;26(7):1005-1008. doi: 10.1016/j.arthro.2010.01.005
- Chan H, Beaupre LA, Bouliane MJ. Injury of the suprascapular nerve during arthroscopic repair of superior labral tears: an anatomic study. J Shoulder Elbow Surg. 2010;19(5):709-715. doi: 10.1016/j.jse.2009.12.007
- Memon M, Kay J, Gholami A, Simunovic N, Ayeni OR. Fluid Extravasation in Shoulder Arthroscopic Surgery: A Systematic Review. Orthop J Sports Med. 2018;6(5):2325967118771616. doi: 10.1177/2325967118771616
- McFarland EG, Caicedo JC, Guitterez MI, et al. The anatomic relationship of the brachial plexus and axillary artery to the glenoid. Implications for anterior shoulder surgery. Am J Sports Med. 2001;29(6):729-733. doi: 10.1177/036354 65010290061001
- Fu MC, Hendel MD, Chen X, et al. Surgical anatomy of the radial nerve in the deltopectoral approach for revision shoulder arthroplasty and periprosthetic fracture fixation: a cadaveric study. J Shoulder Elbow Surg. 2017;26(12):2173-2176. doi: 10.1016/j.jse.2017.07.021
- Patel MS, Daher M, Fuller DA, Abboud JA. Incidence, Risk Factors, Prevention, and Management of Peripheral Nerve Injuries Following Shoulder Arthroplasty. Orthop Clin North Am. 2022;53(2):205-213. doi: 10.1016/j.ocl.2021.11.006
- Provencher MT, Bhatia S, Ghodadra NS, et al. Recurrent shoulder instability: current concepts for evaluation and management of glenoid bone loss. J Bone Joint Surg Am. 2010;92 Suppl 2:133-151. doi: 10.2106/JBJS.J.00906
- Hovelius L, Körner L, Lundberg B, et al. The coracoid transfer for recurrent dislocation of the shoulder. Technical aspects of the Bristow-Latarjet procedure. J Bone Joint Surg Am. 1983;65(7):926-934.
- Lädermann A, Denard PJ, Burkhart SS. Injury of the suprascapular nerve during latarjet procedure: an anatomic study. Arthroscopy. 2012;28(3):316-321. doi: 10.1016/j.arthro.2011.08.307
- Hoyen H, Papendrea R. Exposures of the shoulder and upper humerus. Hand Clin. 2014;30(4):391-399. doi: 10.1016/j. hcl.2014.08.003
- Chawla H, Gamradt S. Reverse Total Shoulder Arthroplasty: Technique, Decision-Making and Exposure Tips. Curr Rev MusculoskeletMed. 2020;13(2):180-185. doi: 10.1007/s12178-020-09613-3
- Knezevic J, Mihalj M, Cukelj F, Ivanisevic A. MIPO of proximal humerus fractures through an anterolateral acromial approach. Is the axillary nerve at risk? Injury. 2017;48 Suppl 5:S15-S20. doi: 10.1016/S0020-1383(17)30733-7
- Yildirim C, Demirel M, Bayram E, et al. Acromion-axillary nerve distance and its relation to the arm length in the prediction of the axillary nerve position: a clinical study. J Orthop Surg Res. 2022;17(1):248. doi: 10.1186/s13018-022-03085-6
- Cheung S, Fitzpatrick M, Lee TO. Effects of shoulder position on axillary nerve positions during the split lateral deltoid approach. J Shoulder Elbow Surg. 2009;18(5):748-755. doi: 10.1016/j.jse.2008.12.001
- Chuaychoosakoon C, Suwannaphisit S. The Relationship Between Arm Abduction Position and the Risk of Iatrogenic Anterior Branch of the Axillary Nerve Injuries: A Cadaveric Study. Orthop J Sports Med. 2021;9(5):23259671211008834. doi: 10.1177/23259671211008834
- Wilkinson EB, Williams JF, Paul KD, et al. MRI evaluation of axillary neurovascular bundle: Implications for minimally invasive proximal humerus fracture fixation. JSESInt. 2021;5(2):205-211. doi: 10.1016/j.jseint.2020.11.002
- Wirth MA, Butters KP, Rockwood CA Jr. The posterior deltoid-splitting approach to the shoulder. Clin Orthop Relat Res. 1993;(296):92-98.
- Thomasson BG, Matzon JL, Pepe M, et al. Distal peripheral neuropathy after open and arthroscopic shoulder surgery: an under-recognized complication. J Shoulder Elbow Surg. 2015;24(1):60-66. doi: 10.1016/j.jse.2014.08.007
- Walch G, Bacle G, Lädermann A, et al. Do the indications, results, and complications of reverse shoulder arthroplasty change with surgeon's experience? J Shoulder Elbow Surg. 2012;21(11):1470-1477. doi: 10.1016/j.jse.2011.11.010
- Lenters TR, Davies J, Matsen FA 3rd. The types and severity of complications associated with interscalene brachial plexus block anesthesia: local and national evidence. J Shoulder Elbow Surg. 2007;16(4):379-387. doi: 10.1016/j. jse.2006.10.007
- Hogan OH. Pathophysiology ofperipheral nerve injury during regional anesthesia. Reg Anesth Pain Med. 2008;33(5):435-441. doi: 10.1016/j.rapm.2008.03.002
- Anderson DM, White RA. Ischemic bandage injuries: a case series and review of the literature. Vet Surg. 2000;29(6):488-498. doi: 10.1053/jvet.2000.17847
- Murphy EP, Fenelon C, Alexander M, Quinlan J. Anterior interosseous nerve palsy as a result of prolonged shoulder immobilisation. BMJ Case Rep. 2019;12(5):e229010. doi: 10.1136/bcr-2018-229010
- Scully WF, Wilson DJ, Parada SA, Arrington ED. Iatrogenic nerve injuries in shoulder surgery. J Am Acad Orthop Surg. 2013;21(12):717-726. doi: 10.5435/JAAOS-21-12-717
- Esmail AN, Getz CL, Schwartz DM, et al. Axillary nerve monitoring during arthroscopic shoulder stabilization. Arthroscopy. 2005;21(6):665-671. doi: 10.1016/j.arthro.2005.03.013
- Nagda SH, Rogers KJ, Sestokas AK, et al. Neer Award 2005: Peripheral nerve function during shoulder arthroplasty using intraoperative nerve monitoring. J Shoulder Elbow Surg. 2007;16(3 Suppl):S2-S8. doi: 10.1016/j.jse.2006.01.016
- Robinson LR. Traumatic injury to peripheral nerves. Muscle Nerve. 2022;66(6):661-670. doi: 10.1002/mus.27706
- Pripotnev S, Bucelli RC, Patterson JMM, et al. Interpreting Electrodiagnostic Studies for the Management of Nerve Injury. J Hand SurgAm. 2022;47(9):881-889. doi: 10.1016/j.jhsa.2022.04.008
- Gupta R, Patel NA, Mazzocca AD, Romeo A. Understanding and Treating Iatrogenic Nerve Injuries in Shoulder Surgery. J Am Acad Orthop Surg. 2020;28(5):e185-e192. doi: 10.5435/JAAOS-D-18-00608
- Kamble N, Shukla D, Bhat D. Peripheral Nerve Injuries: Electrophysiology for the Neurosurgeon. Neurol India. 2019;67(6):1419-1422. doi: 10.4103/0028-3886.273626
- Tuturov AO. The role of peripheral nerve surgery in a tissue reinnervation. Chin Neurosurg J. 2019;5:5. doi: 10.1186/ s41016-019-0151-1
- Петросян А.С., Егиазарян К.А., Панин М.А., и др. Эволюция эндопро-тезирования плечевого сустава. Вестник Российского университета дружбы народов. Серия: Медицина. 2022;26(2):117-128. doi: 10.22363/2313-0245-202226-2-117-128
- Гиясова Н., Алилов Х., Садуллаев О. И др. Визуализация травматических повреждений плечевого пояса. Innovation Scientific Journal. 2022;1(11):59-75.
- Шершнев А.М., Доколин С.Ю., Кузьмина В.И. и др. Варианты сухожильных трансферов при передневерхних разрывах вращательной манжеты плечевого сустава: обзор зарубежной литературы. Травматология и ортопедия России. 2023;29(1):135-142. doi: 10.17816/2311-2905-2017


