Редкий случай диссеминированного перитонеального лейомиоматоза
Автор: Смирнова Г.Ф., Кириченко А.Д., Фетисова Т.И., Лопатин О.Л., Вержбицкая Н.Е., Eгоров А.А.
Журнал: Сибирский онкологический журнал @siboncoj
Рубрика: Случай из клинической практики
Статья в выпуске: 1 (37), 2010 года.
Бесплатный доступ
Представлен редкий клинический случай диссеминированного перитонеального лейомиоматоза.
Диссеминированный перитонеальный лейомиоматоз
Короткий адрес: https://sciup.org/14055601
IDR: 14055601 | УДК: 616-006.363.03
Текст научной статьи Редкий случай диссеминированного перитонеального лейомиоматоза
Несмотря на прогресс в области диагностических технологий, внематочная форма леоймиомы остается серьезной проблемой в онкологии. Данные литературы указывают, что внематочная лейомиома встречается крайне редко и трудна для диагностики. Она может возникать в мочеполовом тракте (вульве, яичниках, уретре, мочевом пузыре). Возможен доброкачественный метастазирующий рост, диссеминированный перитонеальный лейомиоматоз (ДПЛ), интравенозный лейомиоматоз, паразитарная лейомиома и ретроперитонеальный рост. Перитонеальный лейомиоматоз характеризуется множественными, мелкими лейомиомоподобными узелками-диссеминатами по париетальной и висцеральной брюшине, имеющими строение лейомиомы. Предполагается, что они возникают в результате метаплазии стволовых мезенхимальных клеток в гладкомышечные клетки, фибробласты, миофибробласты и децидуальные клетки под воздействием эстрогенов и прогестерона. Причем эстрогены запускают процесс образования узелков из клеток мезенхимы. При этом процессе на органах брюшной полости формируется множество лейомиоподобных узелков различного размера (от микроскопических до 10 см в диаметре), которые располагаются на поверхности органов брюшной полости и малого таза, сальнике, брыжейке и париетальной брюшине [3–5].
Заболевание встречается у женщин чаще всего в репродуктивном периоде, обычно связано с беременностью или длительным применением гормональных противозачаточных средств [2]. Макроскопически картина напоминает диссе-минаты злокачественной метастатической опухоли. По клиническому течению ДПЛ сходен с распространенными формами злокачественной опухоли яичников, что вызывает трудности в диагностике и лечении. В диагностике помогают УЗИ, КТ и, особенно, МРТ, при микроскопическом исследовании обнаруживают обыкновенную лейомиому. Опухоль имеет низкую степень злокачественности и характеризуются хорошим благоприятным прогнозом. Во всех случаях рекомендуется отмена препаратов, содержащих эстрогены. Лечение хирургическое, показана экстирпация матки с придатками, резекция большого сальника и по возможности удаление всех опухолевых узлов. Эффективна также
Г.Ф. СМИРНОВА, А.Д. КИРИЧЕНКО, Т.И. ФЕТИСОВА И ДР.
терапия прогестагенами, которая приводит к регрессии остаточных опухолей [1].
Особенностью представленного редкого клинического наблюдения являются трудности клинической и морфологической диагностики при первичном обращении пациентки, а также сложности в выборе правильной тактики лечения.
Больная Н., 50 лет. В анамнезе менструальный цикл с 12 лет, регулярный. Родов – 1, медицинских абортов – 1. Соп. заболевания: Сахарный диабет, II тип. Гипертоническая болезнь. Ожирение II–III степени. Наблюдение гинеколога не проводилось с января 2008 г.
В сентябре 2008 г. выявлен асцит и высокий уровень СА-125 до 120 ЕД/мл (норма – 20 ЕД/мл). 15.10.08 проведена диагностическая лапароскопия, при которой в брюшной полости выявлено 150 мл жидкости бурого цвета. Большой сальник представлял собой опухолевый конгломерат, плотноэластической консистенции с отдельными образованиями кистозно-солидно-го строения, размером до 5 х 6 см. На париетальной брюшине малого таза и брюшной полости – множественные возвышающиеся высыпания белесоватого цвета, размером до 0,3 см. В стенке сигмовидной кишки, брыжейке тонкой и толстой кишки – опухолевидные образования. Матка несколько увеличена. Маточные трубы и яичники визуально не изменены. Произведена
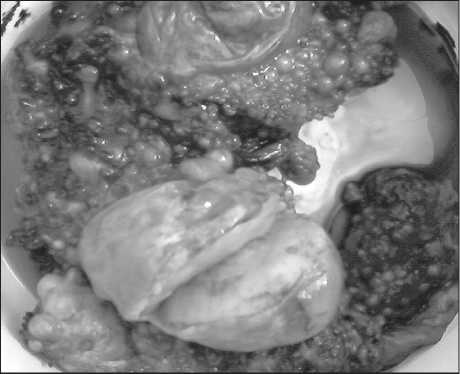
Рис. 1. Диффузный перитонеальный лейомиоматоз. Макропрепарат резецированного большого сальника биопсия париетальной брюшины и большого сальника.
Гистологическое заключение: мелкоклеточная злокачественная опухоль, трудно дифференцировать между лимфоподобным раком и лимфомой. Иммуногистохимическое исследование биопсийного материала (№р 4071–4072/08): эндометриальная стромальная саркома.
Для подтверждения первичного очага 14.11.08 проведено диагностическое выскабливание полости матки. Гистологический материал неинформативен в плане диагностики (№№ 13641–13650р, 14.11.08): эндометрий неполноценной фазы секреции. В связи с неясностью процесса 25.11.08 вновь выполнена диагностическая лапароскопия, с повторной биопсией париетальной брюшины, большого сальника, правого яичника. Асцитическая жидкость взята на цитологическое исследование.
Цитологическое исследование жидкости из брюшной полости (№№ 13121–13124, 25.11.08): клетки, подозрительные по принадлежности к злокачественному новообразованию. Гистологическое заключение (№№ 14084–14091р, 9.12.08 (ИГХ№748-749): диссеминированный перитонеальный лейомиоматоз (фрагменты правого яичника, большого сальника, париетальной брюшины).
В связи с распространенностью процесса оперативное лечение не было предложено, пациентка выписана под амбулаторное наблюдение. Через 5 мес у больной появились жалобы на боли в животе, его увеличение в объеме, нарастающую умеренную слабость, потерю в весе на 6 кг. Отмечено увеличение уровня СА-125 до 333,3 ЕД/мл. В связи с прогрессированием процесса и ухудшением состояния тактика ведения была пересмотрена, 6.05.09 пациентке выполнена лапаротомия. При ревизии: печень и внутрибрюшные лимфоузлы не изменены. Асцит – 4 л соломенной жидкости. По брюшине определяются мелкие отсевы, размером от 0,3 до 5 см. В большом сальнике – множественные сливающиеся узлы кистозного и солидного характера от 0,5 до 5х6 см, на разрезе представленные волокнистой тканью серого цвета (рис. 1). Стенка толстой кишки от ректосигмоидного отдела до селезеночного изгиба инфильтрирована, утолщена, с мелкими отсевами до 3 мм. Придатки визуально не изменены. Матка обычной величины, полость – щелевидная, эндометрий низкий. Была выполнена экстирпация матки с придатками, резекция большого сальника.
Послеоперационное морфологическое заключение (№№ 5616–5645, 13.05.09): диссеминированный перитонеальный лейомиоматоз (большой сальник). Лейомиомы тела матки. Эндометриоз тела матки. Железистая гиперплазия эндометрия. Наботовы кисты шейки матки. В левом яичнике – фрагмент опухоли.
Послеоперационный период протекал без осложнений. При контрольном обследовании через 1,5 мес уровень СА-125 в пределах нормы –5,2 ЕД/мл. При контрольном обследовании через 4 мес после операции общее состояние удовлетворительное, жалоб не предъявляет, по данным УЗИ органов брюшной полости: признаков рецидива заболевания нет.
Таким образом, комплексное использование ультразвукового мониторинга, КТ, МРТ, диагностической лапароскопии, исследование в динамике СА-125 позволяют улучшить результаты диагностики и лечения такой редко встречающейся патологии, как диссеминированный перитонеальный лейомиоматоз брюшины.


