Редкое наблюдение случая гематогенного остеомиелита лобной кости, осложнившегося развитием абсцесса головного мозга
Автор: Ильиных Александр Сергеевич, Ларин Анатолий Иванович, Бочаров Андрей Александрович, Бобровская Ада Николаевна, Дуров Олег Владимирович, Сафин Александр Владимирович
Журнал: Клиническая практика @clinpractice
Рубрика: Случай из практики
Статья в выпуске: 2 (14), 2013 года.
Бесплатный доступ
Остеомиелит черепа относится к редким гнойно-некротическим поражениям костей. Распространенность его составляет около 1,5% среди остеомиелитов плоских костей. В отечественной нейрохирургической литературе за последние 10 лет сведения по данной проблеме отсутствуют, а в иностранных изданиях публикуются единичные наблюдения. В настоящей работе приведен клинический случай успешного хирургического лечения остеомиелита лобной кости, осложнившегося абсцессом лобной доли головного мозга.
Остеомиелит черепа осложненного течения, абсцесс головного мозга
Короткий адрес: https://sciup.org/14338452
IDR: 14338452
Текст научной статьи Редкое наблюдение случая гематогенного остеомиелита лобной кости, осложнившегося развитием абсцесса головного мозга
Остеомиелит представляет собой гнойное или гнойно-некротическое поражение костной ткани, костного мозга, надкостницы, окружающих мягких тканей. [2]. Удельный вес больных остеомиелитом среди больных гнойными заболеваниями составляет 6 - 10%. Различные отделы скелета поражаются неодинаково: в 85% – длинные трубчатые кости, в 10% – плоские кости, в 5 % – короткие [6, 7]. Остеомиелит костей черепа составляет около 1,5% случаев остеомиелита плоских костей, а гематогенный остеомиелит черепа встречается крайне редко. Данные по частоте встречаемости гематогенного остеомиелита черепа отсутствуют, описания представлены единичными случаями. Недо-cтаточность клинического опыта, особенности строения и расположения костей черепа (губчатая структура кости, соседство с важными анатомическими структурами и головным мозгом, небольшая толщина покрывающих кости мягких тканей) приводят к определенным трудностям в диагностике и лечении остеомиелита черепа. Остеомиелит черепа может наблюдаться в любом возрасте, но преимущественно им страдают дети и молодые люди. Наиболее часто поражаются лобная, височная и теменная кости [1, 2, 3].
Причиной остеомиелита черепа могут быть осложненная ЧМТ, перенесенное оперативное вмешательство на костях черепа, гнойные заболевания мягких тканей головы и придаточных пазух носа [5-8]. Гематогенный остеомиелит черепа возникает крайне редко по причине устойчивости к инфекции плоских костей. Предрасполагающими факторами развития остеомиелита черепа, ведущими к снижению васкуляри- зации кости, являются сахарный диабет, анемия, диспротеинемия, воздействие ионизирующего излучения, опухолевое поражение кости, остеопороз, болезнь Педжета [5-8]. Кроме того, в патогенезе острого гематогенного остеомиелита имеют значение эндогенные источники хронической инфекции или перенесенное острое инфекционное заболевание. Состояние иммунитета у больных с остеомиелитом свидетельствует в большинстве случаев об угнетении клеточного иммунитета, что подтверждается снижением числа Т-лимфоцитов крови .
Остеомиелит черепа протекает в острой, подострой и хронической формах, характеризующихся определенными клиническими и структурными изменениями [3]. По механизму воз-никовения остеомиелит черепа делят на посттравматический, посткраниотомический, контактный гематогенный и криптогенный. Наиболее часто в нейрохирургической практике имеет место остеомиелит костного лоскута после краниотомии. При этом, в зависимости от характера и распространенности патологического процесса, различают поверхностный и глубокий остеомиелит; последний подразделяется на ограниченный и диффузный [3]. Поверхностная форма остеомиелита черепа характеризуется вовлечением в патологический процесс поверхностной костной пластинки, в то время как при глубоких остеомиелитах поражаются все слои кости. Поражение наружной костной пластинки часто приводит к формированию поднадкостничного абсцесса, который при расплавлении надкостницы становится подапоневротическим, а затем и подкожным. Поражение внутренней костной пластинки делает возможным распространение гнойно-септического процесса на оболочки и вещество мозга, что обусловливает возникновение зачастую фатальных интракраниальных осложнений в виде эпидурального абцесса, субдуральной эмпиемы, абсцесса мозга, тромбоза синусов, менингита. Диффузные формы глубоких остеомиелитов возникают, как правило, при тромбофлебите диплоических вен, что приводит к «метастазированию» инфекции и обширному поражению кости [1-7]. В качестве этиологических факторов могут выступать как грам-положительные, так и грам-отрицатель-ные бактерии, как аэробы, так и анаэробы, грибы и специфические возбудители. Но чаще всего – золотистый и эпидермальный стафилококки.
Процесс начинается в костном мозге с развития отека и гиперемии. Возникает серозный отек, по мере наполнения нейтрофильными лейкоцитами постепенно переходящий в флегмону. Гной по гаверсовым каналам проникает через надкостницу, отслаивает ее, приводит к развитию поднадкостничной флегмоны. При прогрессировании процесса гной прорывается в мягкие ткани, где также развивается флегмона. В дальнейшем при прорыве гноя наружу возникают свищи. Так развивается вторичный хронический остеомиелит.
Клиническая картина остеомиелита черепа зависит от этиологии, распространенности и характера патологического процесса и характеризуется преобладанием местных воспалительных изменений. Поражение наружной костной пластинки характеризуется отеком мягких тканей и формированием подкожного или подапоневротического абсцесса, внутренней пластинки – локальной головной болью, болезненностью при перкуссии по пораженной области [1, 2, 5]. Хронический остеомиелит черепа нередко проявляется формированием свища.
Рентгенологически изменения черепа регистрируются лишь в поздних стадиях заболевания, в виде деструктивных очагов, форма которых может быть различной, но чаще приближается к округлой. Решающим рентгенологическим признаком остеомиелита является секвестр, располагающийся либо в деструктивном очаге, либо в мягких тканях вблизи него. В случае хронизации процесса отмечается развитие не только костных дефектов, но и утолщение окружающих тканей, в виде фиброза. Наиболее информативными являются МРТ и РКТ головы, особенную ценность эти методы представляют для диагностики интракраниальных осложнений.
Течение остеомиелита черепа, как правило, носит неблагоприятный характер. При распространении инфекции за пределы костной ткани развиваются интракраниальные осложнения – гнойный менингит, менингоэнцефалит и абсцессы головного мозга. Летальность может достигать 40%. При возникновении внутричерепных осложнений присоединяются общемозговая и очаговая симптоматика, выраженные признаки интоксикации, ухудшается общее состояние больного.
Лечение остеомиелита черепа подразделяется на хирургическое и общее. Радикальное оперативное лечение проводят при условии стихания воспалительного процесса. Оно заключается в остеонекрэктомии и хирургической обработке окружающих мягких тканей. При поверхностном остеомиелите кусачками или бором удаляют пораженную кость до ее неизмененных структур, рану санируют растворами антисептиков, дренируют и ушивают наглухо. В случае глубокого остеомиелита широко обнажают остеомиелитический очаг, удаляют секвестры наружной и внутренней костных пластинок, скусывают пораженные края кости до визуально неизмененных тканей, проводят ревизию эпидурального пространства и удаляют все гнойные грануляции с поверхности твердой мозговой оболочки, рану дренируют или ушивают наглухо. Краниопластику производят не ранее чем через 6 месяцев при условии отсутствия прогрессирования воспалительного процесса в кости [1, 3, 7]. Хирургическое лечение дополняют антибиотикотерапией. Согласно стандартам Американской ассоциации нейрохирургов, до верификации возбудителя наиболее целесообразным является сочетание ванкомицина с цефалоспоринами 2 или 3 поколения.
В качестве примера приводим следующее клиническое наблюдение.
Больная Ш., 23 лет, госпитализирована в отделении нейрохирургии 01.08.2012 г. с направительным диагнозом: «Деструкция лобной кости».
Жалобы на головные боли, припухлость лобной области, отечность глаз. Со слов родственников, пациентка 1 год тому назад перенесла фурункул носовой области, проходила стационарное лечение в г. Душанбе, получала ампиокс в течение 7 дней. Спустя 2 недели от начала заболевания появилась припухлость и болезненность в правой лобной области. При обследовании в тот период было высказано мнение о наличии остеомиелита лобной кости, предложено хирургическое лечение, от которого пациентка отказалась из-за наличия у нее беременности. В дальнейшем пациентка родила, роды протекали без осложнений. Головные боли в период беременности беспокоили редко, но в июле 2012 г. участились до 2-3 раз в неделю, больная обращалась в поликлинику по месту жительства, наблюдалась у невролога, была направлена на обследование. При РКТ головного мозга от 30.07.12 г. выявлены мно- жественные деструктивные изменения в лобной кости, явления отека в белом веществе лобных долей, и двусторонний субтотальный гайморит. Пациентка авиарейсом 31.07.2012 г. транспортирована в ФНКЦ ФМБА России. В самолете во время полета наблюдался генерализованный эпилептический припадок.
01.08.2012 г. поступила в НХО для обследования и лечения.
При поступлении – общее состояние больной относительно удовлетворительное. Частота сердечный сокращений – 75 уд в 1 мин. Пульс ритмичный, АД – 120/80 мм рт. ст. Температура тела 36,8°С. Соматической патологии не выявлено.
Status localis: На лице больной имелась отечность мягких тканей параорбитальных областей. Визуально определялось объемное образование в лобной области справа размером 4 x 4 см, в центре которого имелась деструкция костной ткани около 15 x 10мм, при пальпации данного образования отмечалась болезненность. В неврологическом статусе: сознание ясное, общемозговых, менингеальных и очаговых симптомов не выявлено.
Данные обследований больной:
Общий анализ крови, 01.08.2012: лейкоциты - 15.9 х 10 9 /л, эритроциты - 4.57 х 10 12 /л, гемоглобин – 12.3 г/дл, Гематокрит – 35.0 %, тромбоциты - 368 х 109/л, СОЭ - 28 мм/час. Анализ мочи общий, 01.08.2012: без патологии.
Биохимические анализы крови без патологии. С-реактивный белок 04.08.2012г. – 20,10 мг/л.
Рентгенография грудной клетки (2 проекции), 01.08.2012: Легкие без очаговых и инфильтративных изменений. На МРТ, МСКТ головного мозга, 01.08.2012: МР-томографи-ческая картина деструкции лобной кости (по типу остеомиелита), больше справа, вызванная, вероятнее всего, гнойным процессом интра-экстракраниального расположения. Подозрение на созревающий абсцесс правой лобной доли и абсцесс над твердой мозговой оболочкой в левой доле. Маловероятно образование неопластической природы (рис. 1, 2).
На основании анамнеза, клинической картины, МРТ данных был установлен клинический диагноз: Остеомиелит лобной кости. Абсцесс правой лобной доли.
Больной назначено лечение: антибиотико-терапия – ванкомицин 1,0 внутривенно капельно 2 раза в сутки.
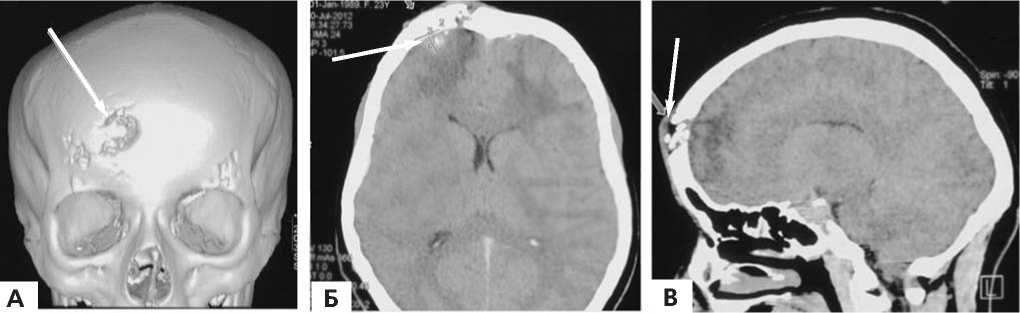
Рис. 1. МСКТ до операции. А – КТ черепа – 3D реконструкция; Б – аксиальный срез; В – фронтальный срез. КТ-томографическая картина: деструкция лобной кости справа и слева. Абсцесс правой лобной доли.
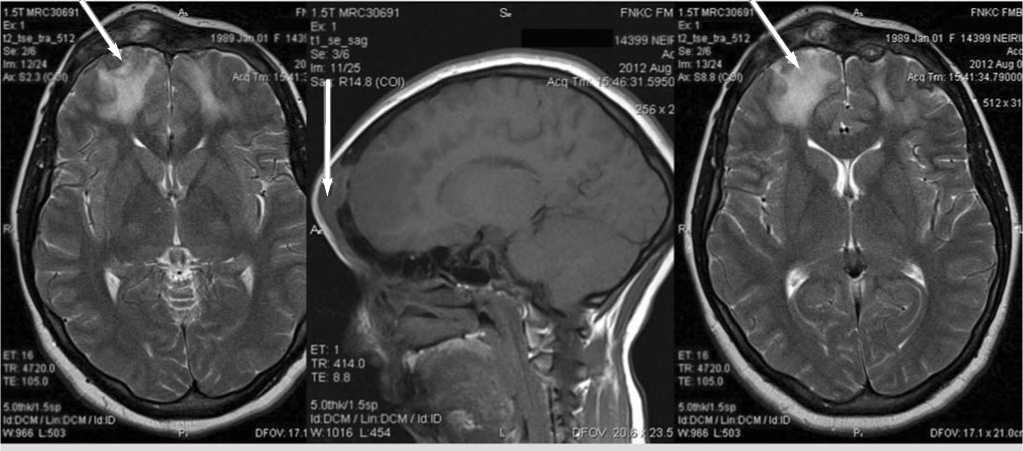
Рис. 2. МРТ до операции.
МР-томографическая картина: деструкция лобной кости справа и слева, вызванная гнойным процессом интра-экстракраниального распространения. Абсцесс правой лобной доли. Перифокальный отек лобных долей.
03.08.2012 года пациентке произведена операция удаление абсцесса правой лобной доли, резекция остеомиелитических фрагментов лобной кости.
Проведен разрез кожи бифронтальный по Зуттеру. Кожный лоскут откинут к основанию черепа. В лобной кости справа обнаружена узу-рированная костная ткань на участке размером 3x4 см. Выполнена резекционная трепанация в данной области. Прилежащая твердая мозговая оболочка гранулематозно изменена, отечна. При УЗИ-сканировании было выявлено объемное образование размером 3x2 см, интимно связанное с твердой мозговой оболочкой. Абсцесс удален единым блоком с прилежащей твердой мозговой оболочкой. Выполне- на пластика твердой мозговой оболочки неизмененным лоскутом надкостницы. Также резецирована остеомиелитически измененная костная ткань в лобной кости слева. При вскрытии абсцесса получено 2 мл сливкообразного, светло-зеленого гноя. Бактериологический материал отправлен на микробиологическое исследование. Рана интраоперационно промывалась многократно растворами антисептиков. Рана ушита наглухо (рис. 3).
Из материала выделен золотистый стафилококк и грибы рода Candida.
В послеоперационном периоде продолжена антибиотикотерапия ванкомицином, фортумом с добавлением противогрибкового препарата микосист.
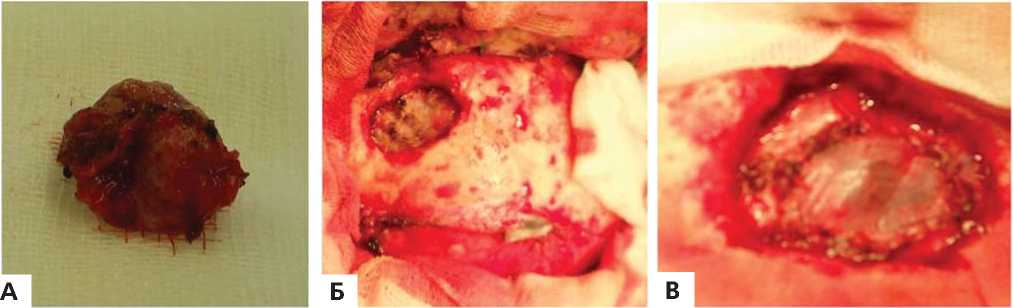
Рис. 3. Этапы операции:
А – удаленный абсцесс головного мозга с капсулой; Б, В – удаленные остеомиелитические участки лобной кости.
На контрольных МСКТ и МРТ головного мозга измененная костная ткань в области лба резецирована, отек белого вещества лобных долей головного мозга в значительной степени регрессировал (рис. 4). В клинических анали- зах крови – лейкоциты и нейтрофилы – в норме. В удовлетворительном состоянии с рекомендацией пластического закрытия пострезекционных дефектов через 6 месяцев пациентка была выписана на амбулаторное лечение.
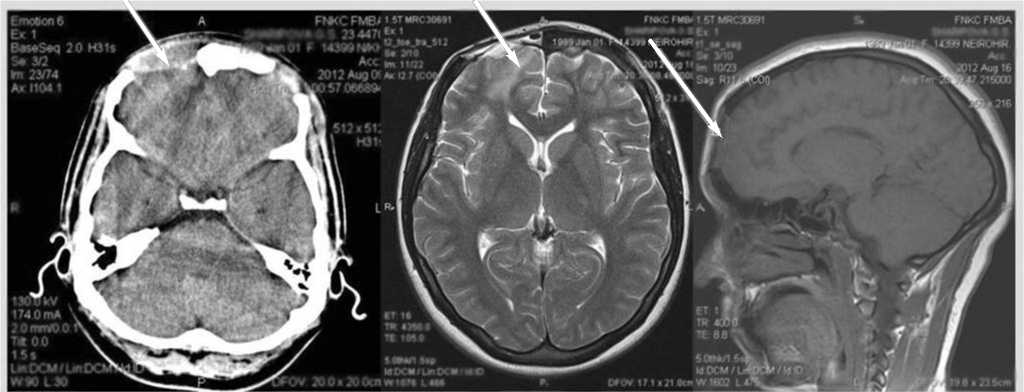
Рис. 4. МСКТ И МРТ после операции. КТ, MР-томографическая картина.
Состояние после операции, с наличием посткраниотомических костных дефектов лобной области с двух сторон.
Отмечена положительная динамика в виде уменьшения отека вещества головного мозга.
Обсуждение
Выявленные деструктивные изменения в лобной кости с явлениями отека белого вещества лобных долей головного мозга, без знания детального анамнеза, оценки неврологического и локального статуса, более всего, по нашему мнению, соответствовали либо бластоматозному, либо специфическому характеру процесса. Однако, анамнестическая связь с фурункулом лица, осложнившимся развитием отечности и припухлости мягких тканей в правой лобной области около 1 года назад, проведенный при этом короткий курс антибиотикотерапии, молодой возраст пациетки (23 года), имеющиеся в анализе крови лейкоцитоз, нейтрофилез, ускоренное СОЭ, а также отсутствие онкологического анамнеза, свидетельствовали в пользу инфекционного характера данного заболевания. Головная боль, возникшая уже через 2-3 недели от начала заболевания, постепенное нарастание ее по интенсивности и частоте, а также появление пароксизмальной симптоматики в позднем периоде заболевания свидетельствовали о развитии интракраниальных осложнений, что и подтвердилось при МРТ головного мозга.
Проведенное хирургическое лечение с одновременным удалением остеомиелитически измененной лобной кости и абсцесса правой лобной доли головного мозга в сочетании с ан-тибиотикотерапией оказались эффективными. Краниопластика может быть проведена после стихания воспалительного процесса не только в мозге, но и в костной ткани не менее чем через 6 месяцев после первой операции.
Список литературы Редкое наблюдение случая гематогенного остеомиелита лобной кости, осложнившегося развитием абсцесса головного мозга
- Войно-Ясенецкий В.Ф. Очерки гнойной хирургии. М: БИНОМ 2000; 720 с.
- Коновалов А.Н., Лихтерман Л.Б., Потапов A.A. Черепно-мозговая травма. Клиническое руководство. Москва: Антидор; Институт нейрохирургии им. Н.Н. Бурденко РАМН. 2002. Том 1, стр.113, 507. Том 3, стр. 431.
- Избранный курс лекций по гнойной хирургии. Под ред. В.Д. Федорова, Л.М. Светухина. М.: 2007; 364 с.
- Нейротравматология. Под ред. А.Н. Коновалова. М: ИПЦ «Вазар-Ферро», 1994, 416 c.
- Clark MP, Pretorius PM, Byren I, Milford CA. Central or atypical Skull Base osteomyelitis: diagnosis and treatment. Skull Base 2009; 19: 4: 247-54.
- Sayhan MB, Kavalci C, Soght O, Sezenler E. Skull base osteomyelitis in the emergency department: a case report. Emerg Med Int. 2011;2011:947327 DOI: 10.1155/2011/947327
- Osei-Yeboach C., Neequaye J., Bulley H., Darkwa A. Osteomyelitis of the fronal bone. Ghana Med J. 2007 Jun;41(2):88-90.
- Prasad K.C., Prasad S.C., Mouli N., Agarwal S. Osteomyelitis in the head and neck. Acta OtoLaryngologica 2007; 127: 2: 194-205.
- Tuon F.F., Russo R. Nicodemo AC. Brain abscess secondary to frontal osteomyelitis. Rev Inst Med Trop Sao Paulo. 2006 Jul-Aug;48(4):233-5.


