Сочетанный перелом тела и заднего отростка таранной кости с перитаранным вывихом (клинический случай)
Автор: Зацепин В. А., Новиков С. В., Панин М. А., Алиев Р. Н., Прохоров А. А.
Журнал: Вестник медицинского института "РЕАВИЗ": реабилитация, врач и здоровье @vestnik-reaviz
Рубрика: Клинический случай
Статья в выпуске: 1 т.13, 2023 года.
Бесплатный доступ
Уникальность данного клинического случая обусловлена редким сочетанием перитаранного вывиха таранной кости с переломом её тела и заднего отростка. Описания такого же клинического случая в литературе не было обнаружено, однако доказано, что подобные травмы имеют неблагоприятный прогноз и чреваты множественными осложнениями. Также ограниченность информации, связанная с низкой встречаемостью такого вида тяжёлых травм, ставит практикующих специалистов перед трудностями диагностики и лечения. Мужчина 35-ти лет получил травму во время игры в баскетбол. При поступлении на компьютерной томографии (КТ) выявлен перелом тела таранной кости со смещением дистального отломка и вывихом его в таранно-ладьевидном, подтаранном и таранно-большеберцовом суставах, а также перелом заднего отростка таранной кости. После неудачной попытки закрытого вправления выполнено открытое устранение вывиха и репозиция отломков с последующим остеосинтезом перелома тела таранной кости. В послеоперационном периоде проводилась дополнительная иммобилизация в аппарате наружной фиксации с последующей заменой на функциональный ортез. Через 6 месяцев после травмы пациент восстановил уровень своей повседневной активности практически полностью, на контрольной КТ не обнаружено признаков посттравматического артроза подтаранного и голеностопного суставов, однако обнаружены признаки развития частичного асептического некроза таранной кости. Эта травма уникальна, и, несмотря на всю её тяжесть, применение правильной тактики лечения может обеспечить удовлетворительный клинический и функциональный результат.
Перитаранный вывих, перелом тела таранной кости, остеосинтез
Короткий адрес: https://sciup.org/143179921
IDR: 143179921 | УДК: 617.3 | DOI: 10.20340/vmi-rvz.2023.1.CASE.3
Текст научной статьи Сочетанный перелом тела и заднего отростка таранной кости с перитаранным вывихом (клинический случай)
УДК 617.3
Переломы тела таранной кости являются редкими и серьёзными травмами. Высокая вариабельность переломов таранной кости и относительно низкая частота в сочетании с высоким процентом последующих осложнений делают лечение этих травм сложной задачей для хирурга [1, 2]. Они составляют менее 1 % всех переломов и 13–23 % переломов таранной кости [3]. Вывих, при котором происходит разобщение суставных поверхностей как в таранно-ладьевидном, так и в подтаранном суставах, более правильно с анатомической точки зрения называть «перитаранным вывихом», чем подтаранным вивихом [4]. Однако, одновременный перелом тела и заднего отростка таранной кости совместно с её перитаранным вывихом является ещё более редкой травмой, и в литературе описания однотипного переломо-вывиха обнаружено не было. Соответствующим лечением, как рекомендуют другие авторы, является анатомическая репозиция и внутренняя фиксация [1, 5, 6]. Травма с переломо-вывихом таранной кости может иметь неблагоприятный прогноз. Послеоперационные осложнения, вызванные нарушением кровоснабжения таранной кости и дисконгруэнтностью суставных поверхностей, могут привести к аваску-лярному некрозу и/или посттравматическому остеоартрозу [7].
Клинический случай
Мужчина 35-ти лет без сопутствующей патологии был доставлен бригадой скорой медицинской помощи в приёмное отделение с травмой левого голеностопного сустава. Пострадавший в прошлом профессиональный баскетболист, весом больше 100 килограмм, ростом 2 метра (вес 110, рост 212 см). Из анамнеза известно, что пациент получил травму во время игры в баскетбол, после прыжка неудачно приземлился на левую стопу, находящуюся в положении подошвенного сгибания и супинации. Сразу после травмы пострадав- ший отметил выраженную боль и деформацию в области левого голеностопного сустава, не опо-роспособность левой нижней конечности.
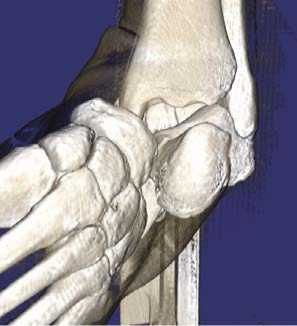
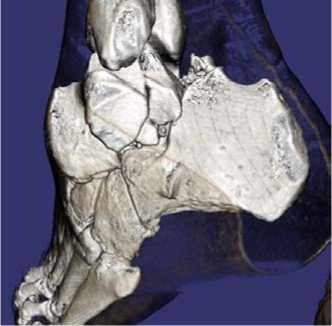
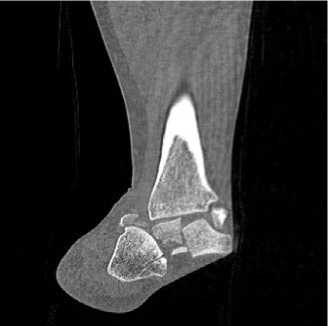
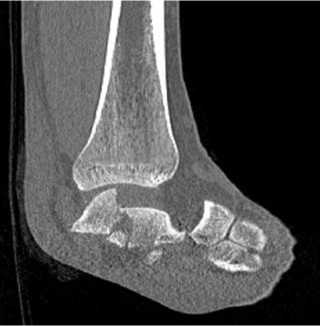
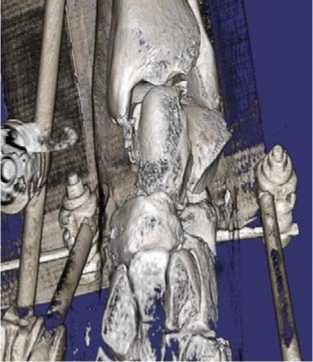
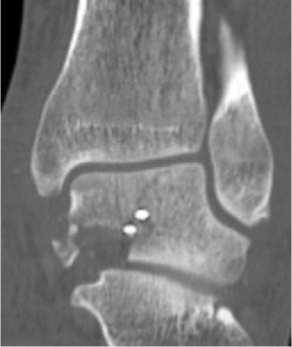
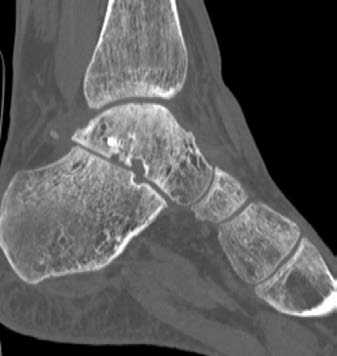
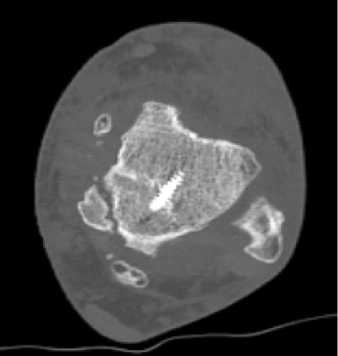
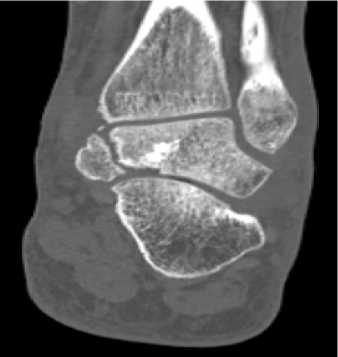
При физикальном осмотре левая стопа находилась в вынужденном положении, отмечалась супинация и приведение стопы. Активные и пассивные движения в голеностопном суставе отсутствовали, движения пальцев стопы были сохранены в полном объёме. Кожа в области переднелатеральной поверхности голеностопного сустава была натянутой, бледной. Стопа была тёплой на ощупь, острых нейроциркуляторных расстройств обнаружено не было. На КТ левого голеностопного сустава и стопы был обнаружен переломовывих таранной кости: определялось полное разобщение в таранно-ладьевидном и подтаранном суставах, медиальное смещение стопы и оскольчатый перелом тела таранной кости (рис. 1).
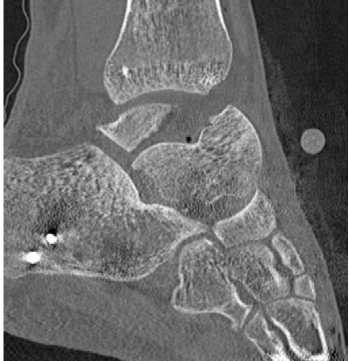
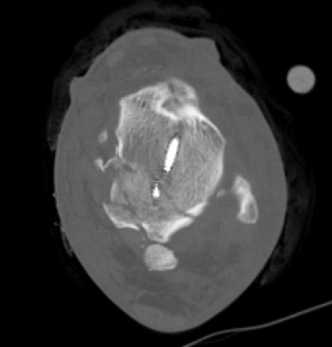
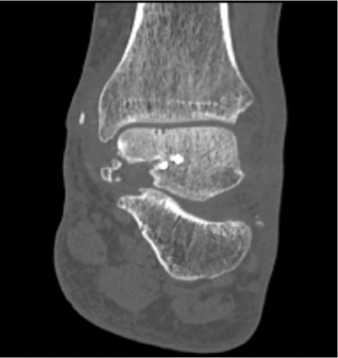
После дополнительного обследования пациент был поднят в операционную, где под спинальной анестезией выполнена попытка закрытого вправления вывиха и репозиции таранной кости, которая не увенчалась успехом. Учитывая риски нарушения кровоснабжения таранной кости, формирования пролежня кожи в области переднелатеральной поверхности голеностопного сустава, риски нарастания отёка и развития нейроциркуляторных расстройств в левой стопе, в течение трёх часов было проведено открытое вправление вывиха и репозиция отломков. Выполнен переднелатеральный доступ к таранной кости, был рассечён натянутый нижний удерживатель разгибателей пальцев стопы, устранена интерпозиция мягких тканей, после чего удалось устранить медиальное смещение стопы. Ось левой нижней конечности визуально была восстановлена, однако не удавалось устранить смещение таранной кости, из-за чего сохранялось разобщение в таранно-ладьевидном, тараннобольшеберцовом и подтаранном суставах. Для определения дальнейшей тактики лечения интра- операционно было принято решение о проведении дополнительной КТ-диагностики, фиксации достигнутого положение в стержневом аппарате наружной фиксации (АНФ) голень-стопа и временном закрытии раны провизорными швами. На повторной КТ выявлено, что стопа находилась на своём месте, но сохранялся полный вывих в таранно-ладьевидном и подтаранном суставах, а также удалось до конца понять полную картину перелома таранной кости. Определялся коро-нальный перелом тела и оскольчатый перелом заднего отростка таранной кости (рис. 2).
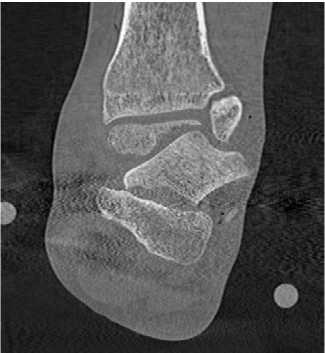
После повторной КТ пациент был вновь поднят в операционную. Дальнейшая тактика лечения заключалась в выполнении дополнительного, переднемедиального, доступа к таранной кости, переднелатеральный доступ также использовался. Манипулируя отломками из двух доступов достаточно легко удалось устранить смещение таранной кости и осуществить репозицию отломков в нормальное положение. В последующем под ЭОП-контролем был проведён остеосинтез перелома таранной кости двумя канюлированными спонгиозными винтами с неполной резьбой, проведёнными из головки через шейку в блок таранной кости. Выполнялось послойное ушивание ран, восстановление нижнего удерживателя сухожилий разгибателей пальцев стопы. В связи с тем, что пациенту уже был наложен АНФ «голень-стопа», принято решение о сохранении иммобилизации в послеоперационном периоде в аппарате. На итоговой контрольной КТ: вывих таранной кости устранён, блок таранной кости восстановлен, положение отломков и фиксаторов корректное, но был обнаружен костный дефект таранной кости, переходящий на подтаранный сустав (рис. 3). Послеоперационный период протекал без особенностей, и пациент был выписан на амбулаторное долечивание на третьи сутки.
А
B
C
D
Рисунок 1. Компьютерная томография при поступлении: A – 3D-реконструкция вид спереди; B – 3D-реконструкция вид сзади;
C – фронтальный срез; D – сагиттальный срез
-
Figure 1. CT scan at admission: A – 3D reconstructed anterior view; B – 3D reconstructed posterior view; C – frontal slice; D – sagittal slice
А
B
C
D
Рисунок 2. Компьютерная томография после попытки открытого вправления и иммобилизации в АНФ: A – 3D-реконструкция вид спереди; B – сагиттальный срез; C – фронтальный срез; D – аксиальный срез
-
Figure 2. Computed tomography scan after attempted open reduction and immobilisation in ANF: A – 3D reconstructed anterior view; B – sagittal slice; C – frontal slice; D – axial slice
A
B
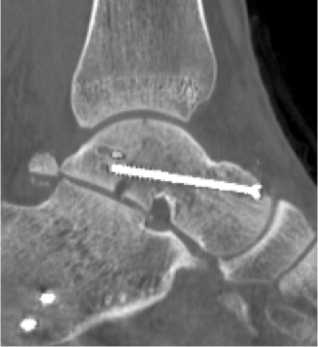
C
Рисунок 3. Компьютерная томография после вправления вывиха и остеосинтеза таранной кости: A – фронтальный срез;
B – аксиальный срез; C – сагиттальный срез
-
Figure 3. Computed tomography after reduction and osteosynthesis of the talus: A – frontal view; B – axial section; C – sagittal section
Через 3 недели пострадавший был вновь госпитализирован в больницу, выполнен демонтаж АНФ. Пациент испытывал трудности с заживлением раны по наружной поверхности стопы, жаловался на умеренные парестезии в области латеральной поверхности стопы, что соответствует зоне прохождения поверхностного малоберцового нерва. Отмечено сохранение раны по переднелатеральной поверхности: образовались краевые некрозы кожи, сформировался пролежень кожи в этой же области вследствие сдавления и натяжения кожи, смещённой таранной костью (рис. 4). Были продолжены перевязки, рана заживала вторичным натяжением. Проблем с заживлением раны в области переднемедиального доступа не было. Последующая иммобилизация продолжалась в функциональном ортезе без нагрузки на травмированную конечность в течение 9 недель, разработка движений была начата сразу после демонтажа АНФ. Через 12 недель с момента травмы на контрольной рентгенографии левого голеностопного сустава определялись консолидированный перелом таранной кости и частичный признак Хокинса, что может говорить об аваскулярном некрозе блока таранной кости (рис. 5). Активных жалоб не было, ортез был снят, пациент присту- пил к активной реабилитационной программе, разрешена ходьба с постепенно увеличивающейся нагрузкой на левую нижнюю конечность.
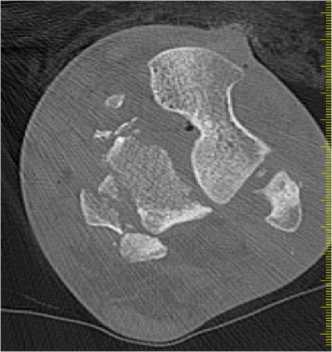
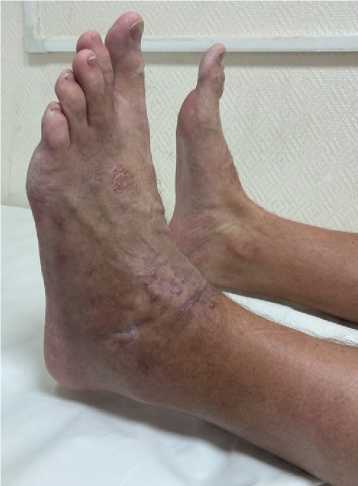
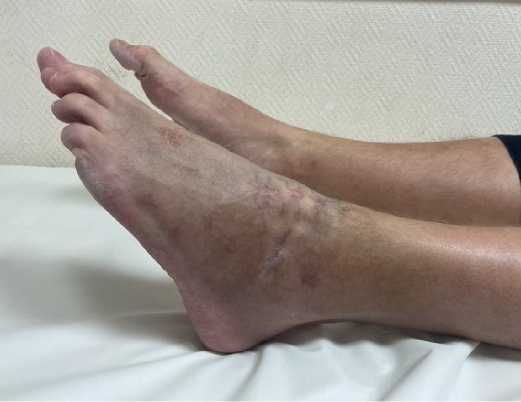
На 6-м месяце пациент полностью перенёс вес на травмированную конечность и вернулся к повседневному уровню активности, предшествующему травме за исключением интенсивных спортивных нагрузок (спринтерский бег, прыжки на большое расстояние и т.п.). Жалоб на боли или дискомфорт в области голеностопного сустава не предъявлял и сообщал об удовлетворённости курсом проведённого лечения. При физикальном осмотре у пациента отмечено восстановление полного объёма движений в голеностопном, подтаранном суставах и поперечном суставе предплюсны, равного контралатеральной стороне (рис. 6). Компьютерные томограммы показали консолидированный перелом тела и заднего отростка таранной кости. Суставные поверхности, образующие голеностопный, подтаранный и таранноладьевидный суставы конгруэнтны, однако сохранялся костный дефект таранной кости, определялся склероз заднемедиальной части блока таранной кости, что может говорить о частичном аваскулярном некрозе. Признаков посттравматического остеоартроза обнаружено не было (рис. 7).
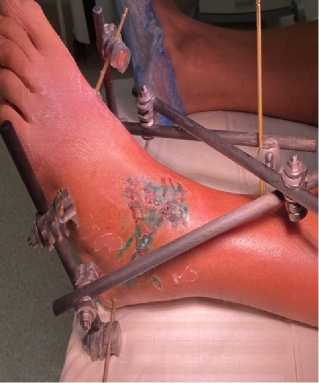
A
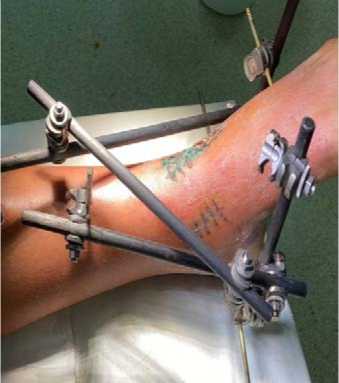
B
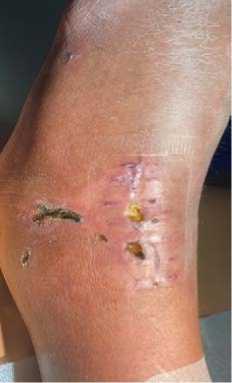
C
Рисунок 4. Вид ран и состояние кожных покровов перед демонтажом АНФ и после демонтажа спустя 3 недели: A – вид с латеральной стороны в АНФ; B – вид с медиальной стороны в АНФ; C – вид раны по латеральной поверхности
-
Figure 4. Wound view and skin condition before ANF reduction and after reduction at 3 weeks: A – lateral view of ANF; B – medial view of ANF; C – lateral view of wound
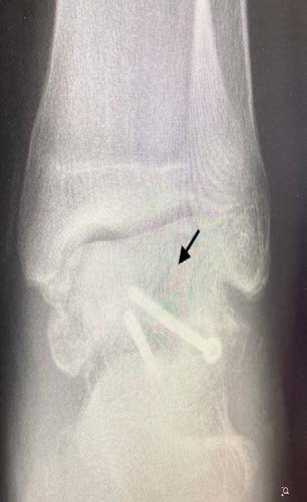
A
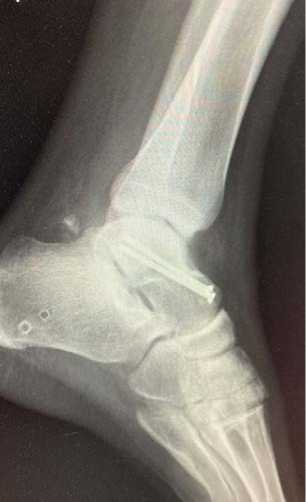
B
Рисунок 5. Рентгенография голеностопного сустава через 12 недель с момента операции, стрелкой указан частичный признак Хокинса: A – прямая проекция; B – боковая проекция
-
Figure 5. Radiograph of the ankle 12 weeks after surgery, arrow indicates partial Hawkins sign: A – direct view; B – lateral view
A
B
Рисунок 6. Объём движений в голеностопном суставе: A – тыльное сгибание; B – подошвенное сгибание
Figure 6. Range of motion of the ankle: A – dorsiflexion; B – plantar flexion
A
B
C
D
Рисунок 7. Компьютерная томография через 6 месяцев после травмы: A – сагиттальный срез; B – аксиальный срез;
C – фронтальный срез; D – фронтальный срез на уровне дефекта таранной кости
Figure 7. Computed tomography scan 6 months after injury: A – sagittal slice; B – axial slice; C – frontal slice; D – frontal slice at the level of the talus defect
Обсуждение
Примерно в 85 % вывихов вокруг таранной кости происходит медиальное смещение стопы, а головка таранной кости занимает латеральное положение. Всё это результат инверсионной (су-пинационной) силы, действующей на стопу [8, 9]. Механические препятствия закрытому вправлению встречаются от 10 до 30 % случаев, и связано это может быть с интерпозицией коротким разгибателем пальцев, удерживателем разгибателей или фрагментами перелома. В таких ситуациях требуется открытое вправление [10–12]. Нам также удалось устранить медиальное смещение стопы после рассечения натянутого удерживателя разгибателей и устранения интерпозиции мягкими тканями.
Типичным механизмом, приводящим к перелому тела таранной кости, является высокоэнергетическая травма, полученная в результате падения с высоты или дорожно-транспортного происшествия, вследствие чего происходит осевое сжатие таранной кости между дистальным метаэпифизом большеберцовой кости и пяточной костью [4, 13]. Другие авторы подтверждали схожесть механизма травмы – нефизиологические усилия, например, выраженное каудальное сжатие во время пронации и особенно при супинации стопы [5]. Описываемый механизм травмы совпадает с анамнезом травмы в представленном случае. Закономерно напрашивается вывод о том, что инверсионные силы, действующие на стопу в момент травмы, могут приводить как к вывиху, так и к пе- релому тела таранной кости или же к сочетанному переломо-вывиху.
Наиболее распространённой классификацией переломов тела таранной кости является классификация Снеппена, согласно которой все переломы тела таранной кости можно разделить на шесть типов: 1) вдавленный перелом блока; 2) ко-рональный срезающий перелом тела; 3) сагиттальный срезающий перелом тела; 4) перелом заднего отростка; 5) перелом латерального отростка; 6) раздавленный, многооскольчатый перелом [5]. Соответственно, представленный перелом тела таранной кости можно классифицировать как перелом 2-го, 4-го типа по Снеппену, однако в этой классификации не описывается сочетание переломов с вывихом таранной кости. В связи с этим в классификации переломов шейки таранной кости Хокинса определяется 4-й тип перелома, при котором происходит вывих в таранноладьевидном, подтаранном и тараннобольшеберцовом суставах [14]. Что интересно, представленный случай аналогичен перелому Хокинса 4-го типа, только перелом проходит через купол тела и задний отросток таранной кости, а не через шейку. Другие авторы также подчёркивают, что вывихи могут возникать вокруг таранной кости в сочетании с переломом в теле таранной кости, хотя и реже, чем с переломом в шейке таранной кости [15].
Классификация переломов шейки таранной кости доктора Хокинса дает представление о будущем риске развития аваскулярного некроза (АВН), при котором при 4-м типе перелома риск составляет от 70 до 100 % [10, 14]. При сравнении переломов тела и шейки таранной кости другое исследование выявило более чем в два раза большую частоту АВН при переломах шейки (55 %), чем при переломах тела (27 %) [16]. Попробовать дать ответ на вопрос, почему так происходит, представляется возможным, если проанализировать данные о кровоснабжении таранной кости. От задней большеберцовой артерии, проксимальнее её деления на медиальную и латеральную подошвенные артерии, отходит артерия канала предплюсны. Эта артерия проникает в канал предплюсны и анастомозирует с артерией тар-сального синуса (пазухи предплюсны), которая является ветвью прободающей малоберцовой артерии. Артерия канала предплюсны представляет собой основную артерию, снабжающую от 1/2 до 2/3 тела таранной кости [17, 18]. Вполне вероятно, что минимально смещенные переломы шейки таранной кости не прерывают основного вклада этого сосуда в тело таранной кости [1]. Таким образом, мы экстраполируем этот вывод и на переломы тела таранной кости, которые не затрагивают этот сосуд.
Тем не менее в рассматриваемом клиническом случае были обнаружены признаки частичного аваскулярного некроза небольшого участка тела таранной кости. Об этом говорит склероз заднемедиального отдела купола таранной кости, который можно увидеть на КТ, выполненной спустя 6 месяцев с момента травмы, а также частичный признак Хокинса, наблюдаемый на рентгенограмме через 12 недель. Нарушение кровоснабжения всего или части купола таранной кости приводит к отсутствию признака Хокинса, что указывает на лежащий в основе аваскулярный некроз [19]. Возможно, что имеющийся оскольчатый перелом заднего отростка привёл к дополнительному нарушению кровоснабжения купола таранной кости. Однако, признаков коллапса и разрушения купола таранной кости нет. Костный дефект таранной кости, переходящий на подтаранный сустав, не даёт о себе знать клинически и никак не беспокоит пациента.
Переломы тела таранной кости связаны с самой высокой частотой дегенеративных изменений как в подтаранном, так и в голеностопном суставах [20]. Некоторые авторы описывают 65 % случаев посттравматического большеберцовотаранного артроза и 34 % случаев посттравматического подтаранного артроза [16]. Другие авторы в их серии из 26 пациентов обнаружили 100 %-ю частоту посттравматического артроза. Неудовлетворительные исходы наблюдались в связи с тяжёлыми оскольчатыми переломами, открытыми травмами и сопутствующими переломами шейки таранной кости [21]. У нашего пациента признаки посттравматического артроза не выявлены, что может быть связано с небольшим сроком, прошедшим с момента травмы. Для того, чтобы сделать окончательный вывод, требуется дальнейшее наблюдение.
Лечение переломов тела таранной кости основано на восстановлении целостности большеберцовотаранного и подтаранного суставов [16]. Текущим стандартом лечения переломов шейки и тела таранной кости с любым смещением является открытая репозиция и внутренняя фиксация. Открытое вправление рекомендуется для прямой визуализации переломов, обеспечивая установление анатомической репозиции [1, 5, 6]. Даже величина смещения чуть более 1 мм при переломах тела является показанием для хирургического лечения [16].
Исторически сложилось, что экстренное лечение и фиксация были рекомендованы при переломах шейки таранной кости из-за высокого риска остеонекроза [22]. В последнее время эта парадигма несколько изменилась. Открытые повреждения, как и при любом другом переломе, требуют неотложной хирургической обработки и стабилизации [23]. Также необходимо срочное вправление вывихов таранной кости, так как это сведёт к минимуму повреждение мягких тканей и сократит сроки ишемии [6]. Закрытые травмы, однако, поддаются более ситуативному подходу к выбору времени операции. Отсроченное лечение защищает от осложнений мягких тканей (расхождение краёв раны, некроз кожи и инфекция) при сравнении с немедленной фиксации (2–10 % против 77 %) [24]. Кроме того, в настоящее время нет доказательств, связывающих сроки фиксации и развитие посттравматического остеонекроза [6, 21, 23]. Скорее, смещение перелома и сопутствующее повреждение мягких тканей являются предикторами некроза таранной кости [25]. Имеются некоторые ограниченные доказательства того, что отсроченная фиксация может обеспечить лучшие результаты, что, как предполагается, связано с лучшим восстановлением мягких тканей и передачей пациента более опытным хирургам, а также возможностью более тщательного планирования операции [22].
Существуют различные хирургические доступы к таранной кости: переднемедиальный, заднемедиальный, переднелатеральный, заднелатеральный
-
[1] . Обычно характер и локализация перелома определяют оптимальный выбор доступа [16]. Наиболее часто используется двойной переднемедиальный и переднелатеральный доступ к шейке и передней части тела таранной кости, который обеспечивает хороший обзор и максимальную экспозицию таранной кости [1, 16, 26]. Однако, в случае сложного перелома тела таранной кости этих традиционных доступов бывает недостаточно для осуществления возможности адекватного манипулирования отломками и проведения репозиции, что вызывает необходимость использовать медиальную лодыжечную остеотомию. Она используется для получения доступа к телу таранной кости в ситуациях, когда стандартные доступы не обеспечивают адекватного выделения [27]. Мы испытывали трудности с репозицией и окончательным вправлением таранной кости из одного переднелатерального доступа, но как только был выполнен второй переднемедиальный доступ, практически сразу, без технических трудностей, удалось достигнуть анатомической репозиции и правильного положения таранной кости.
Заключение
В заключении следует отметить, что переломы таранной кости являются уникальными и очень сложными травмами для хирурга, особенно если речь идёт о редко встречающемся сочетанном переломо-вывихе. Для пациента это тяжёлая травма, которая имеет большие риски различных осложнений и неудовлетворительного функционального исхода. Тем не менее применение правильной лечебной тактики может давать благоприятный результат. Надеемся, что наш опыт лечения в представленном клиническом случае будет полезен и интерес для всех врачей и специалистов, занимающихся травмами стопы и голеностопного сустава.
Список литературы Сочетанный перелом тела и заднего отростка таранной кости с перитаранным вывихом (клинический случай)
- Sundararajan S., Badurudeen A., Ramakanth R., Rajasekaran S. Management of Talar Body Fractures. Indian J Orthop. 2018;52(3):258. https://doi.org/10.4103/ORTHO.IJORTHO_563_17
- Schwartz A., Runge W., Hsu A., Bariteau J.. Fractures of the Talus: Current Concepts. Foot Ankle Orthop. 2020;5(1). https://doi.org/10.1177/2473011419900766
- Rush S., Jennings M., Hamilton G. Talus fractures: surgical principles. Clin Podiatr Med Surg. 2009;26(1):91-103. https://doi.org/10.1016ZJ.CPM.2008.09.007
- Lawrence S., Singhal M. Open hindfoot injuries. J Am Acad Orthop Surg. 2007;15(6):367-376. https://doi.org/10.5435/00124635-200706000-00006
- Sneppen O, Christensen S., Krogs0e O., Lorentzen J. Fracture of the body of the talus. Acta Orthop Scand. 1977;48(3):317-324. https://doi.org/10.3109/17453677708988775
- Vallier H. Fractures of the Talus: State of the Art. J Orthop Trauma. 2015;29(9):385-392. https://doi.org/10.1097/BOT.0000000000000378
- Sayegh F., Nikolaides A., Anagnostidis K., Kapetanos G. Simultaneous bilateral fracture-dislocation of the talus: A case report. Foot (Edinb). 2009;19(2):125-129. https://doi.org/10.1016ZJ.F00T.2008.11.001
- Merchan E. Subtalar dislocations: long-term follow-up of 39 cases. Injury. 1992;23(2):97-100. https://doi.org/10.1016/0020-1383(92)90041 -P
- Bohay D., Manoli A. Subtalar joint dislocations. Foot Ankle Int. 1995;16(12):803-808. https://doi.org/10.1177/107110079501601212
- Stirton J., Ebraheim N., Ramineni S. Medial peritalar fracture dislocation of the talar body. Trauma Case Reports. 2015;1(3-4):32. https://doi.org/10.1016/J.TCR.2015.08.002
- Bibbo C., Anderson R., Davis W. Injury characteristics and the clinical outcome of subtalar dislocations: a clinical and radiographic analysis of 25 cases. Foot Ankle Int. 2003;24(2):158-163. https://doi.org/10.1177/107110070302400210
- Heck B., Ebraheim N., Jackson W. Anatomical considerations of irreducible medial subtalar dislocation. Foot Ankle Int. 1996;17(2):103-106. https://doi.org/10.1177/107110079601700208
- Ebraheim N., Patil V, Owens C, Kandimalla Y. Clinical outcome of fractures of the talar body. Int Orthop. 2008;32(6):773-777. https://doi.org/10.1007/S00264-007-0399-5
- Day M., Compton J., Buckwalter J. Leland G. Hawkins, MD-His Life and Orthopaedic Legacy: Talus Fractures and the Hawkins Classification. Iowa Orthopaedic Journal. 2018;38:1. Accessed May 4, 2022. /pmc/articles/PMC6047388/
- Galanopoulos I., Fogg Q., Ashwood N. Unusual presentation of more common disease/injury: Posterior talar fracture with dislocation of both talo-navicular and subtalar joints: a variant type II of the Sneppens classification. BMJ Case Rep. 2012;2012. https://doi.org/10.1136/BCR-2012-006457
- Vallier H., Nork S., Benirschke S., Sangeorzan B. Surgical treatment of talar body fractures. J Bone Joint Surg Am. 2004;86-A Suppl 1(Pt 2):180-192. https://doi.org/10.2106/00004623-200409001 -00008
- Miller A., Prasarn M., Dyke J., Helfet D., Lorich D. Quantitative assessment of the vascularity of the talus with gadolinium-enhanced magnetic resonance imaging. J Bone Joint Surg Am. 2011;93(12):1116-1121. https://doi.org/10.2106/JBJSJ.00693
- Gelberman R., Mortensen W. The arterial anatomy of the talus. Foot Ankle. 1983;4(2):64-72. https://doi.org/10.1177/107110078300400204
- Donnelly E. The Hawkins sign. Radiology. 1999;210(1):195-196. https://doi.org/10.1148/RADIOLOGY.210.1.R99JA08195
- Elgafy H., Ebraheim N., Tile M., Stephen D., Kase J. Fractures of the talus: experience of two level 1 trauma centers. Foot Ankle Int. 2000;21(12):1023-1029. https://doi .org/10.1177/107110070002101208
- Lindvall E., Haidukewych G., DiPasquale T., Herscovici D., Sanders R. Open reduction and stable fixation of isolated, displaced talar neck and body fractures. J Bone Joint Surg Am. 2004;86(10):2229-2234. https://doi.org/10.2106/00004623-200410000-00014
- Grear B. Review of Talus Fractures and Surgical Timing. Orthop Clin North Am. 2016;47(3):625-637. https://doi.org/10.1016/J.OCL.2016.03.008
- Vallier H., Nork S., Barei D., Benirschke S., Sangeorzan B. Talar neck fractures: results and outcomes. J Bone Joint Surg Am. 2004 Aug;86(8):1616-24.
- Whitaker C., Turvey B., Illical E. Current Concepts in Talar Neck Fracture Management. Curr Rev Musculoskelet Med. 2018;11(3):456-474. https://doi.org/10.1007/S12178-018-9509-9
- Vallier H., Reichard S., Boyd A., Moore T. A new look at the Hawkins classification for talar neck fractures: which features of injury and treatment are predictive of osteonecrosis? J Bone Joint Surg Am. 2014;96(3):192-197. https://doi.org/10.2106/JBJS.L01680
- Canale S. Fractures of the neck of the talus. Orthopedics. 1990;13(10):1105-1115. doi:10.3928/0147-7447-19901001-06
- Ziran B., Abidi N., Scheel M. Medial malleolar osteotomy for exposure of complex talar body fractures. J Orthop Trauma. 2001;15(7):513-518. https://doi.org/10.1097/00005131-200109000-00009


