Современные подходы к лечению больных с переломами позвонков на фоне постменопаузального остеопороза позвоночника
Автор: Худяев Александр Тимофеевич, Прудникова Оксана Германовна, Ларионова Татьяна Адиславовна, Овчинников Евгений Николаевич, Михайлова Елена Александровна
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Оригинальные статьи
Статья в выпуске: 3, 2009 года.
Бесплатный доступ
Разработана и изучена эффективность программ комплексного лечения больных с легким и умеренным неврологическим дефицитом и болевыми синдромами в результате позвоночно-спиномозговой травмы на фоне постменопаузального остеопороза. Комплексный подход в лечение больных с переломами позвонков на фоне постменопаузального остеопороза позвоночника, кроме оперативного лечения, должен включать заместительную гормональную терапию, бисфосфонаты, препараты кальция, курс реабилитационных мероприятий.
Остеопороз, минеральная плотность костной ткани, травматические переломы тел позвонков, бисфосфонаты
Короткий адрес: https://sciup.org/142121220
IDR: 142121220 | УДК: 616.711-001.5-007.234:
Текст научной статьи Современные подходы к лечению больных с переломами позвонков на фоне постменопаузального остеопороза позвоночника
Остеопороз (ОП) – системное заболевание скелета, характеризующееся уменьшением костной массы и нарушением микроархитектоники кости, что проявляется снижением прочности и повышением хрупкости костей, а также увеличением риска перелома костей. Снижение минеральной плотности костной ткани (МПКТ) развивается с периода пременопаузы, в значительной степени проявляется в постменопаузе. К 65 годам у большинства женщин костная ткань достигает нижней границы нормы механической прочности [4]. Выделяют четыре типа первичного ОП: ювенильный, идиопатический, постменопаузальный (I тип) и сенильный (II тип), наиболее типичными проявлениями постменопаузального ОП являются переломы грудных и поясничных позвонков, дистального отдела лучевой кости, проксимального отдела бедренной кости [2]. Переломы позвонков могут проявляться снижением роста, увеличением грудного кифоза и функциональными ограничениями [1, 3, 5]. Переломы позвонков сопровожда- ются болью в спине, хотя этот симптом не является специфичным. В реальной практике диагноз ОП в 98 % случаев выявляется у пациента только после случившегося перелома, и более чем в 75 % случаев - после повторных переломов, зачастую интероперационно. Частота переломов позвонков у женщин увеличивается с возрастом, и к 75 годам регистрируется у каждой третьей женщины, проявляясь так называемым «каскадом переломов позвонков» - эффектом присоединения новых переломов позвонков в течение последующей жизни. Задача врача – как можно раньше остановить этот каскад с помощью диагностики перелома позвонков и назначения адекватного лечения.
Цель исследования: разработать и изучить эффективность программ комплексного лечения больных с легким и умеренным неврологическим дефицитом и болевыми синдромами в результате позвоночно-спинномозговой травмы на фоне постменопаузального остеопороза.
МАТЕРИАЛЫ И МЕТОДЫ
В исследовании приняли участие 60 пациенток в возрасте от 47 до 72 лет с травматическими переломами тел позвонков в грудном и/или поясничном отделах в остром периоде. Всем больным проводилось клинико-неврологическое обследование. В качестве инструментальных методов обследования использовались – магнитно-резонансная и компьютерная томография, двухэнергетическая рентгеновская абсорбциометрия, электромиография.
При анализе анамнеза было выявлено, что наиболее частыми причинами переломов были незначительные травмирующие агенты – падения или ушибы – у 46 (76,7 %) пациенток, резкие или неловкие движения – у 6 (10 %) пациенток. У 8 (13,3 %) пациенток травмы в результате ДТП. Лишь у 16 (26,7 %) пациенток был выставлен диагноз ОП при рентгенологическом исследовании до травмы.
Показанием для оперативного лечения являлась кифосколиотическая деформация позвоночника с компрессией спинного мозга. Оперативное вмешательство произведено 28 больным: всем пациентам выполнен остеосинтез аппаратом наружной транспедикулярной фиксации. Учитывая клинические и рентгенологические данные, у 16 человек проведен закрытый остеосинтез позвоночника, у 12 пациентов произведено открытое вмешательство с декомпрессией спинного мозга. У остальных пациентов фиксация позвоночника на уровне перелома проводилась корсетом.
У всех больных интраоперационно выявлялся ОП, выражавшийся в снижении плотности тел позвонков и нестабильности при проведении стержней-шурупов (рис. 1). У 29 пациенток значения Т-критерия составили -2,5 – -3,0 SD. У 31 пациентки Т-критерий был от -1,1 до -2,5 при наличии 2 и более факторов риска.
В основу выбора терапии ОП положен патогенетически обоснованный подход к проведению фармакологической коррекции [6]. У 17 пациенток в условиях доминирования менопаузальных симптомов обязательным компонентом лечения являлась заместительная гормонотерапия (ЗГТ). У 44 пациенток с клинически подтвержденным остеопорозом без сопутствующей постменопаузальной симптоматики были рекомендованы бисфосфонаты (Осталон в дозе 70 мг – 1 раз в неделю № 12). Всем пациенткам назначались препараты кальция и витамина D. Нами предложена пятикомпонентная схема реабилитации больных:
-
1. Постепенное увеличение уровня физической активности пациентов (ЛФК);
-
2. Применение лекарственных средств по схеме – преимущественно селективных ингибиторов ЦОГ2 (мелоксикам – мирлокс 7,5 мг – 2 раза в день № 10 дней), ненаркотические анальгетики - Кеторол 1,0 – от 3 до 5 раз в сутки, антиспастическая терапия – миорелаксанты – Ми-докалм 1,0 в/м – 2 раза в день № 5 дней, затем Мидокалм 150 мг – 3 раза в день № 10 дней. Для лечения нейропатической боли применяли антиконвульсант Тебантин (габапентин) в дозе 6001200 мг в сутки в течение 30-50 дней в зависимости от выраженности нейропатического болевого синдрома [1] – принимали 26 пациентов;
-
3. Физиотерапевтические методы воздействия, включающие электронейроаналгезию, электростимуляцию мышц поясничного отдела позвоночника и нижних конечностей, электрофорез на поясничный отдел позвоночника 5 % раствором Лидокаина.
-
4. Препараты сосудистого действия – Трен-тал (10 пациентов), кавинтон (24 пациента); де-гидратационная терапия – Магнезия 5,0 мл в/в на 5,0 мл 5 % Глюкозы (17 пациентов).
-
5. Антидепрессанты (параксетин – Рексетин 20 мг (14 больных).
Для анализа эффективности предложенной схемы использованы и проанализированы в динамике визуально-аналоговая шкала боли (ВАШ), опросник боли Мак Гилла, шкала пятибалльной оценки вертеброневрологической симптоматики, Освестровский опросник нарушения жизнедеятельности при боли в нижней части спины [7, 8, 9]. Обследование проводилось до и после хирургического вмешательства, через 2 недели, 1, 3 и 6 месяцев лечения.
Для статистической обработки использовалось значение среднего арифметического и достоверность отклонения.
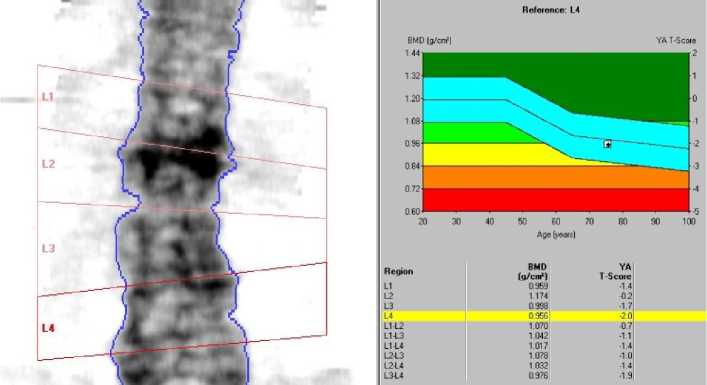
Рис. 1. Денситограмма пациентки Д., 52 лет, с остеопоретическим компрессионно-клиновидным переломом тел L 1 -L 2 .
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
С помощью МакГилловского опросника удалось уточнить характер и клинические особенности болевого синдрома у пациенток с переломами тел позвонков в поясничном отделе до и после проведенного лечения и оценить интенсивность болевого синдрома в динамике – слабая боль оценивалась как 1 балл, умеренная - 2, сильная – 3 балла (табл. 1). Из представленных данных на рисунке 2 видно, что до лечения наиболее часто пациенты характеризовали болевой синдром как стреляющие – 42 (70 %) пациентов, утомительно-изнуряющие 40 (66,7 %) больных, пронизывающие 38 (63,3 %), несколько реже пациенты отмечали тупой у 26 (43,3 %) и тягостный характер боли у 27 (45 %) пациенток, ряд больных отметил пульсирующий – 19 (31,7 %), скручивающий – (28,3 %), обжигающий – 18 (30 %) и колющий 14 (23,3 %) характер боли. Все пациенты при опросе отмечали несколько видов боли.
Согласно данным МакГилловского болевого опросника, проведенное лечение уменьшило число пациентов, предъявлявших жалобы на тот или иной характер болевого импульса, достоверно уменьшились показатели интенсивности болевого синдрома (пульсирующей, стреляющей, колющей, обжигающей) ниже слабого уровня (от 0,4±0,5 до 0,93±0,92) реже отмечено сохранение болевых феноменов на уровне слабых болей (при тупом, тягостном, утомительно-изнуряющем характере болей – от 1,1±0,3 до 1,7±0,6 баллов).
Со стороны неврологического статуса до лечения у большинства пациенток 56 (93,3 %) отмечены чувствительные нарушения в области пораженных корешков, характерные для невропатического характера боли: онемение в зоне инервации корешка, дизестезии, гиперпатии. Со стороны двигательной сферы у 59 (98,3 %) пациенток отмечено ограничение объема активных движений в поясничном отделе позвоночника, развитие гиперлордоза, сколиоза. Снижение силы в разгибателях стопы выявлено у 47 (78,3 %) пациенток, у 13 (21,7 %) – отмечено снижение силы в разгибателе 1-го пальца стопы. Гипотония мышц отмечена у 43 (71,7 %). У большинства пациенток отмечено снижение или отсутствие сухожильных и (или) периостальных рефлексов. Анализ показателей пятибалльной оценки вертеброневрологической симптоматики позволил наблюдать динамику основных неврологических синдромов, характерных для дорсо-и дископатий (табл. 2). Степень выраженности синдромов оценивалась в баллах от 0 (норма) до 4. Объем движений в пораженном отделе позвоночника до лечения соответствовал ограничению движений в среднем на 40 % от средненормальных величин (2,6±1,1 балла). Степень сколиоза или выраженность гиперлордоза была оценена как промежуточная между слабо и умеренно выраженной 1,6±1,2 и 1,2±1,0 балла соответственно. Корешковый синдром характеризовался умеренно и сильно выраженными двигательными, рефлекторными и чувствительными нарушениями в зоне иннервации корешка – средний балл 2,2±1,2. Степень выраженности нейродистрофического синдрома соответствовала – 1,7±0,6 балла, что выражалось в формировании нескольких очагов остеомиофиброза в пределах одной анатомической области, умеренно или слабо болезненных при пальпации, что, по-видимому, было обусловлено преимущественно острым характером болевого синдрома.
Таблица 1
Характер и интенсивность боли по опроснику МакГилла до и после лечения
|
№ |
Характер боли |
До лечения |
После лечения |
p |
||
|
Кол-во больных |
Средний балл интенсивности боли |
Кол-во больных |
Средний балл интенсивности боли |
|||
|
1. |
Пульсирующая |
19 |
2,7±0,5 |
7 |
0,9±0,6 |
p<0,001 |
|
2. |
Стреляющая |
42 |
2,6±0,5 |
18 |
0,93±0,92 |
p<0,001 |
|
3. |
Колющая |
14 |
2,1±0,8 |
5 |
0,62±0,51 |
p<0,05 |
|
4. |
Пронизывающая |
38 |
2,5±0,7 |
13 |
0,8±0,6 |
p<0,001 |
|
5. |
Скручивающая |
17 |
2,6±0,5 |
12 |
0,4±0,3 |
p<0,001 |
|
6. |
Грызущая |
11 |
2,8±0,4 |
4 |
0,7±0,6 |
p<0,001 |
|
7. |
Обжигающая |
18 |
2,4±0,6 |
6 |
0,75±0,74 |
p<0,001 |
|
8. |
Тупая |
26 |
2,0±0,6 |
27 |
1,1±0,3 |
p<0,001 |
|
9. |
Тягостная |
27 |
2,4±0,6 |
16 |
1,4±0,7 |
p<0,001 |
|
10. |
Мягкая |
1 |
3 |
7 |
1,1±0,4 |
p<0,001 |
|
11. |
Разрывающая |
6 |
2,8±0,4 |
3 |
1,7±0,6 |
p<0,05 |
|
12. |
Утомительно-изнуряющая |
40 |
2,5±0,6 |
12 |
1,2±0,6 |
p<0,001 |
|
13. |
Ослабляющая |
5 |
2,6±0,9 |
2 |
1,5±0,7 |
p<0,05 |
Р – достоверность отклонения.
Таблица 2
Динамика степени нарушения при основных вертеброневрологических синдромах по пятибалльной шкале
|
Синдром |
Средний балл |
p |
|
|
до лечения |
после лечения |
||
|
Объем движений в пораженном отделе позвоночника |
2,6±1,1 |
1,2±1,02 |
p<0,001 |
|
Сколиоз |
1,6±1,2 |
0,63±0,32 |
p<0,001 |
|
Гиперлордоз |
1,2±1,0 |
0,25±0,02 |
p<0,001 |
|
Корешковый синдром |
2,2±1,2 |
0,7±0,4 |
p<0,001 |
|
Нейродистрофический синдром |
1,7±0,6 |
0,42±0,12 |
p<0,001 |
Р – достоверность отклонения.
После проведенного лечения отмечена четкая положительная динамика по увеличению объема движений в пораженном отделе позвоночника с 2,6±1,1 до 1,2±1,02 баллов, что соответствовало сохранению легкого ограничения объема движений до 25-27 %. У пациентов практически не выявлялся сколиоз или гиперлордоз. Со стороны корешкового синдрома отмечались слабо выраженные двигательные, рефлекторные или чувствительные расстройства в зоне инервации пораженного корешка. У большинства пациентов не было выявлено проявлений нейродистрофическо-го синдрома 0,42±0,12 баллов.
С помощью Освестровского опросника нарушения жизнедеятельности при боли в нижней части спины была изучена динамика основных параметров жизнедеятельности в повседневной жизни (табл. 3). Опросник заполнялся самим пациентом. До лечения пациенты оценивали интенсивность боли как сильную боль, при которой болеутоляющие средства приносили только умеренное облегчение. Самообслуживание было нарушено, большинство пациенток нуждались в посторонней помощи. Боль мешала сидеть, стоять, поднимать предметы. После проведенного лечения 39 (65 %) пациенток отметили, что могут переносить боль без приема болеутоляющих средств, самообслуживание было восстановлено, хотя иногда вызывало дополнительную боль, сохранились затруднения при поднятии тяжелых предметов, боль незначительно затрудняла ходьбу (не более 1 км), сидение (не более 1 часа), длительное стояние вызывало незначительные боли, сон стал более продолжительным (более 6 часов), боль не стала существенно нарушать общественную жизнь.
Таблица 3
Результаты Освестровского опросника нарушения жизнедеятельности при боли в нижней части спины до и после лечения
|
Параметр жизнедеятельности |
До лечения |
После лечения |
p |
|
Интенсивность боли |
4,6±1,2 |
1,6±1,2 |
p<0,001 |
|
Самообслуживание |
3,6±1,1 |
2,1±1,1 |
p<0,001 |
|
Поднимание предметов |
4,6±1,2 |
2,8±1,3 |
p<0,001 |
|
Ходьба |
3,6±1,5 |
2,3±1,2 |
p<0,001 |
|
Сидение |
4,5±1,2 |
2,7±1,3 |
p<0,001 |
|
Стояние |
4,2±1,3 |
2,5±1,3 |
p<0,001 |
|
Сон |
3,2±1,7 |
1,8±1,2 |
p<0,001 |
|
Общественная жизнь |
4,6±1,5 |
2,6±1,5 |
p<0,001 |
Р – достоверность отклонения
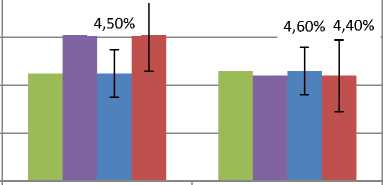
Контрольная денситометрия была проведена через 6 месяцев после лечения. Несмотря на отсутствие достоверных различий в обследованных группах нами определена четкая положительная динамика МПКТ на 1,6 % у 37 (61,7 %) пациенток, принимавших Осталон. В группе 23 (38,3 %) пациенток, не принимавших бисфосфонаты, МПКТ снизилась на 0,2 % (рис. 2). Всем пациенткам был рекомендован дальнейших прием бисфосфонатов с последующей контрольной денситометрией через 6 месяцев.
6,10%
8,0%
6,0%
4,0%
2,0%
0,0%
БФ без БФ до лечения после лечения
Рис. 2. Динамика МПКТ через 6 месяцев антирезор-бтивной терапии
ВЫВОДЫ
Таким образом, проведенное исследование доказало высокую эффективность предложенной схемы лечения у женщин с переломами тел позвонков в анамнезе с сопутствующим выраженным снижением МПКТ.
Комплексный подход в лечении больных с переломами позвонков на фоне постменопаузального остеопороза позвоночника, кроме оперативного лечения, должен включать заместительную гормональную терапию, бисфосфонаты, препараты кальция, курс реабилитационных мероприятий.


