Сравнительный анализ отдаленных результатов коррекции частичного аномального дренажа правых верхних легочных вен в верхнюю полую вену
Автор: Связов Евгений Александрович
Журнал: Сибирский журнал клинической и экспериментальной медицины @cardiotomsk
Рубрика: Клинические исследования
Статья в выпуске: 1 т.32, 2017 года.
Бесплатный доступ
Цель: оценить частоту развития нарушений ритма сердца, стеноза верхней полой вены (ВПВ) в раннем и отдаленном периоде после хирургической коррекции частичного аномального дренажа легочных вен (ЧАДЛВ) в ВПВ. Материал и методы. Анализ выполнен у 48 пациентов с ЧАДЛВ в ВПВ и дефектом межпредсердной перегородки (ДМПП) в возрасте от 1 мес. до 58 лет (Ме=3,0 лет), из них 26 (54%) представителей мужского пола. Выполнялись три типа операций: внутрипредсердная коррекция (группа 1, n=18), процедура Warden (группа 2, n=22), модифицированная процедура Warden (группа 3, n=8). Клиническое исследование, регистрация электрокардиограммы (ЭКГ), суточное мониторирование ЭКГ (СМЭКГ), эхокардиография (ЭхоКГ) с оценкой градиента давления в ВПВ, СМЭКГ выполнены всем пациентам до операции, через 10 дней и через 1 год после вмешательства. Результаты. Пациенты 3 указанных групп не различались по исходным ЭхоКГ и клиническим показателям. В течение первых 10 дней после операции во всех подгруппах пациентов наблюдалось значимое уменьшение размеров правых камер сердца, в отдаленном периоде объем правого предсердия (ПП) и размеры правого желудочка (ПЖ) оставались нормальными во всех 3 группах. В группе 2 отмечено повышение пикового и среднего градиента в ВПВ, которое не изменялось в отдаленном периоде. Частота развития нарушений ритма сердца после оперативного лечения составила 55,6% в группе 1, 18,1% в группе 2. В группе 3 нарушения ритма сердца отсутствовали в раннем и отдаленном послеоперационном периоде. Выводы: представленные варианты коррекции ЧАДЛВ в ВПВ являются эффективными; наименьшая частота нарушений ритма сердца в раннем и отдаленном периоде наблюдается при коррекции ЧАДЛВ в ВПВ при использовании модифицированного способа Warden; коррекция ЧАДЛВ в ВПВ по методике Warden ассоциирована с повышением пикового и среднего градиента в ВПВ в раннем послеоперационном периоде, который не изменяется в отдаленном периоде.
Частичный аномальный дренаж легочных вен, стеноз верхней полой вены, модифицированный метод warden
Короткий адрес: https://sciup.org/14920184
IDR: 14920184 | УДК: 616.141-007-089-07
Текст научной статьи Сравнительный анализ отдаленных результатов коррекции частичного аномального дренажа правых верхних легочных вен в верхнюю полую вену
ЧАДЛВ – врожденный порок, который характеризуется тем, что одна или более, но не все легочные вены впадают в ПП либо в полые вены, либо в их основные ветви. Выявление данного порока считается абсолютным показанием к хирургическому лечению [1].
Анализ литературы показывает большое разнообразие видов оперативного лечения ЧАДПЛВ в ВПВ [2], что зависит от анатомических компонентов порока, разнообразия расположения коллекторов аномально впадающих легочных вен и ДМПП. Однако отсутствует унифицированный подход к выбору оптимальной техники оперативного вмешательства при супракардиальном типе ЧАДЛВ с высоким впадением коллекторов легочных вен в ВПВ.
Лишь небольшое число исследований посвящено изучению отдаленных результатов коррекции данного порока различными способами. В связи с этим цель нашего исследования – оценка частоты развития нарушений ритма сердца, стеноза ВПВ в раннем и отдаленном периоде после хирургической коррекции ЧАДЛВ в ВПВ.
Материал и методы
В период с 2003 по 2016 гг. 48 пациентам с ЧАДЛВ в ВПВ было выполнено оперативное лечение методом внут-рипредсердной коррекции (группа 1, n=18), методом Warden (группа 2, n=22), модифицированным методом Warden (группа 3, n=8). Были включены взрослые и дети в возрасте от 1 мес. до 58 лет (Ме=3,0 лет), обоего пола – из них 26 (54%) мужского пола – с ЧАДЛВ в ВПВ и ДМПП. У 34 (70,8%) больных отмечалась недостаточность кро-
Таблица 1
Клинические данные пациентов с ЧАДЛВ в ВПВ
Основным показанием к оперативному лечению служило наличие инструментально подтвержденного (ЭхоКГ, мультиспиральная компьютерная томография) ЧАДЛВ в ВПВ. Критериями исключения из исследования служили: наличие сочетанных врожденных пороков сердца; высокая легочная гипертензия (общее легочное сопротивление более 10 Ед. по Wood исходно и более 7 Ед. по Wood после применения вазодилататоров); наличие абсолютных противопоказаний по сопутствующей соматической патологии; отказ родителей от оперативного вмешательства.
Пациенты трех групп не различались по основным клиническим параметрам, включая срок нахождения в отделении анестезиологии и реанимации (ОАР) и общий срок госпитализации (табл. 1).
У всех включенных в анализ пациентов до операции были выполнены общеклинические исследования. Следует отметить, что до операции у 20 (41,6%) больных наблюдалась одышка, у 15 (31,2%) – частые респираторные заболевания в анамнезе, у 2 (4,1%) – явления цианоза при осмотре, 40 (83,3%) детей плохо прибавляли в весе. Лишь один пациент (2%) был асимптомным.
ЭхоКГ выполнена на ультразвуковой системе “PHILIPS” iE33 Ultrasound System с использованием матричного датчика S3.
Частоту нарушений ритма сердца и проводимости оценивали на основании данных СМЭКГ при помощи системы Nihon Kohden Corporation “Cardiofax S” ECG-1250K.
Клиническое исследование, ЭКГ, ЭхоКГ, СМЭКГ выполнены всем пациентам до операции, через 10 дней и через 1 год после вмешательства. В дооперационном периоде у включенных в исследования не наблюдалось отклонений в общем анализе крови, были нормальные показатели мочевины, креатинина, глюкозы, калия, натрия, общего билирубина, альбумина, общего белка, С-реактив-ного белка, АСТ, АЛТ, коагулограммы.
Техника операции
В настоящее время наиболее распространенным способом коррекции ЧАДЛВ в ВПВ является операция Warden [2–4, 6, 7], предложенная автором в 1984 г. Данное вме-
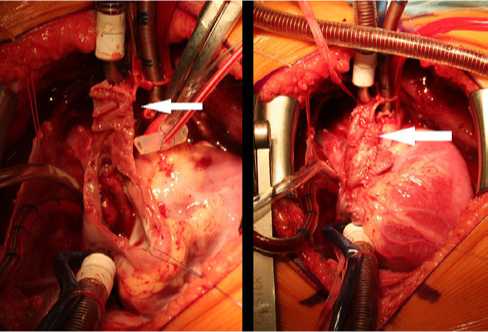
Рис. 1. Техника выполнения хирургической коррекции ЧАДЛВ в ВПВ модифицированным способом Wardеn шательство, наряду с внутрипредсердной коррекцией, выполнялось по стандартной методике.
Предлагаемый модифицированный способ Warden достигался следующим техническим решением. После подключения аппарата искусственного кровообращения (ИК) выполняли пересечение ВПВ на 5 мм выше места впадения в ПП, проксимальный конец ушивали. С помощью заплаты из аутоперикарда выполняли коллектор между устьем аномально впадающей правой легочной вены (ПЛВ) и ДМПП, таким образом создавая тоннель аномально дренирующейся верхней легочной вены. Из ушка ПП высекали П-образный лоскут, формировали нижнюю стенку анастомоза между дистальным концом ВПВ и П-образным лоскутом ПП с использованием заплаты из аутоперикарда в качестве верхней стенки анастомоза (рис. 1).
Среднее время ИК составило 70,06±18,54 мин (Ме=65,50 мин), среднее время пережатия аорты –
45,63±15,69 мин (Ме=42,00 мин). Однако следует отметить, что среднее время ИК было больше в группе 3 в сравнении с группой 1 (92,83±15,94 мин; Ме=90,00 мин vs 64,11±14,85 мин; Ме=61,50 мин; U=10,00, Zadj=–2,90; р=0,003) и с группой 2 (92,83±15,94 мин; Ме=90,00 мин vs 68,60±17,72 мин; Ме=65,50 мин; U=17,00, Zadj=–2,58; р=0,009). Аналогично время пережатия аорты в группе 3 было больше в сравнении с группой 1 (66,50±14,69 мин; Ме=66,00 мин vs 40,22±14,79 мин; Ме=39,50 мин; U=10,00, Zadj=–2,90; р=0,003) и с группой 2 (66,50±14,69 мин; Ме=66,00 мин vs 44,25±11,74 мин; Ме=42,00 мин; U=12,00, Zadj=–2,89; р=0,003).
Результаты
Пациенты, подвергнутые коррекции ЧАДЛВ при помощи трех указанных методик, не различались по исходным ЭхоКГ показателям (табл. 2), p>0,05. В течение первых 10 дней после операции во всех группах пациентов наблюдалось значимое уменьшение размеров правых камер сердца (табл. 3–5). Кроме того, в отдаленном периоде объем ПП и размеры ПЖ оставались нормальными во всех трех группах. В группах внутрипредсердной коррекции и коррекции по методу Warden также отмечалось увеличение конечно-диастолического объема и конечнодиастолического индекса левого желудочка.
Как видно из таблицы 4, в группе 2 было отмечено негативное влияние на гемодинамику в виде повышения градиента в ВПВ, как пикового, так и среднего, которое не изменялось в отдаленном периоде после вмешательства. У 13,6% (n=3) пациентов отмечался значимый стеноз в месте анастомоза ВПВ с ушком ПП, что в будущем потребует повторного вмешательства. В группах 1 и 3 хирургическое вмешательство не приводило к увеличению градиента в ВПВ в первые 10 дней после операции и через 1 год.
Таблица 2
ЭхоКГ показатели больных ЧАДЛВ в ВПВ до хирургической коррекции
|
Показатели |
Группа 1 |
Группа 2 |
Группа 3 |
|
M±SD, Ме |
M±SD, Ме |
M±SD, Ме |
|
|
Объем ЛПинд, мл/м2 |
18,83±4,31, Ме=19,09 |
17,54±7,09, Ме=16,34 |
23,77±4,75, Ме=24,03 |
|
Объем ППинд, мл/м2 |
36,70±10,35, Ме=36,21 |
35,70±10,35, Ме=36,21 |
32,76±3,96, Ме=32,98 |
|
ПЖинд, мм/м2 |
35,23±11,11, Ме=32,62 |
42,05±15,50, Ме=40,00 |
36,00±9,89, Ме=37,14 |
|
КДР инд, мм/м2 |
50,26±12,04, Ме=51,68 |
52,55±18,33, Ме=52,00 |
51,33±12,82, Ме=48,88 |
|
КСР инд, мм/м2 |
28,59±7,09, Ме=29,28 |
31,01±12,60, Ме=52,00 |
30,30±9,08, Ме=28,57 |
|
КДО, мл/м2 |
22,99±15,56, Ме=22,00 |
23,13±19,61, Ме=16,00 |
40,00±39,16, Ме=29,50 |
|
КСО, мл/м2 |
7,044±6,35, Ме=5,00 |
6,81±5,91, Ме=5,00 |
13,50±14,40, Ме=9,00 |
|
ФВ ЛЖ,% |
70,11±6,87, Ме=73,00 |
70,81±6,16, Ме=70,50 |
69,25±6,75, Ме=68,00 |
|
КДИ, мл/м2 |
35,41±11,62, Ме=33,80 |
31,81±10,38, Ме=33,15 |
45,26±14,71, Ме=42,86 |
|
КCИ, мл/м2 |
9,94±3,45, Ме=9,59 |
9,81±3,06, Ме=9,84 |
13,09±4,76, Ме=13,46 |
|
СИ, л/мин/м2 |
2,64±0,75, Ме=2,34 |
2,42±0,69, Ме=2,38 |
2,90±1,01, Ме=2,60 |
|
Градиент в ВПВ пиковый, мм рт. ст. |
5,94±2,36, Ме=6,00 |
5,13±2,55, Ме=6,00 |
6,00±1,19, Ме=6,50 |
|
Градиент в ВПВ средний, мм рт. ст. |
0,54±1,09, Ме=0,00 |
1,10±1,25, Ме=1,00 |
0,62±0,51, Ме=1,00 |
|
Скорость потока в ВПВ, см/с2 |
67,22±23,07, Ме=71,00 |
72,56±19,65, Ме=70,00 |
62,87±1,95, Ме=63,00 |
Таблица 3
ЭхоКГ показатели пациентов с ЧАДЛВ в ВПВ до операции, через 10 дней и через 1 год после “внутрипредсердной” коррекции
|
Показатели |
До операции |
Через 10 дней после коррекции |
Через 1 год после коррекции |
Wilcoxon test, p, Z |
|
Объем ЛПинд, мл/м2 |
M±SD, Ме 18,83±4,31, Ме=19,09 |
M±SD, Ме 20,14±4,41, Ме=20,18 |
M±SD, Ме 22,11±6,26, Ме=21,13 |
|
|
Объем ППинд, мл/м2 |
36,70±10,35, Ме=36,21 |
24,59±6,65, Ме=24,72 |
25,18±5,48, Ме=24,91 |
p до, после 1 =0,002 |
|
ПЖинд, мм/м2 |
35,23±11,11, Ме=32,62 |
28,01±8,96, Ме=27,47 |
17,51±4,03, Ме=18,26 |
Z до, после 1=3,044 pдо, после 1=0,006 |
|
КДР инд, мм/м2 |
50,26±12,04, Ме=51,68 |
52,01±13,10, Ме=54,33 |
36,77±2,42, Ме=36,59 |
Z до, после 1=2,746 p до, после 1 =0,002 |
|
КСР инд, мм/м2 |
28,59±7,09, Ме=29,28 |
29,26±8,43, Ме=29,76 |
20,89±1,19, Ме=21,06 |
Z до, после 1=2,980 |
|
КДО инд , мл/м2 |
34,02±8,17, Ме=34,69 |
39,96±4,07, Ме=40,00 |
51,59±6,69, Ме=52,57 |
pдо, после 1=0,008 |
|
КСО инд, мл/м2 |
11,49±20,35, Ме=5,00 |
12,46±3,34, Ме=12,85 |
17,10±3,06, Ме=16,02 |
Z до, после 1=2,620 |
|
ФВ ЛЖ,% |
70,11±6,87, Ме=73,00 |
69,05±6,82, Ме=67,50 |
65,87±2,64, Ме=66,00 |
|
|
КДИ, мл/ м2 |
35,41±11,62, Ме=33,80 |
41,72±9,82, Ме=40,37 |
51,65±7,11, Ме=53,06 |
p до, после 1 =0,001 |
|
СИ, л/мин/м2 |
2,64±0,75, Ме=2,34 |
2,94±0,69, Ме=3,14 |
2,28±0,34, Ме=2,24 |
Z до, после 1=3,242 |
|
Градиент в ВПВ пиковый, мм рт. ст. |
5,94±2,36, Ме=6,00 |
7,22±3,07, Ме=7,00 |
6,50±3,25, Ме=5,50 |
|
|
Градиент в ВПВ средний, мм рт. ст. |
0,55±1,09, Ме=0,00 |
1,27±2,44, Ме=0,00 |
2,37±1,40, Ме=2,50 |
|
|
Скорость потока в ВПВ, см/с2 |
67,22±23,07, Ме=71,00 |
63,00±19,98, Ме=65,00 |
103,46±40,75, Ме=92,85 |
Таблица 4
ЭхоКГ показатели пациентов с ЧАДЛВ в ВПВ до операции, через 10 дней и через 1 год после коррекции по методу Warden
|
Показатели |
До операции |
Через 10 дней после коррекции |
Через 1 год после коррекции |
Wilcoxon test, p, Z |
|
M±SD, Ме |
M±SD, Ме |
M±SD, Ме |
||
|
Объем ЛПинд, мл/м2 |
17,54±7,09, Ме=16,34 |
21,12±10,84, Ме=18,11 |
19,34±4,91, Ме=18,62 |
|
|
Объем ППинд, мл/м2 |
35,70±10,35, Ме=36,21 |
22,96±7,14, Ме=21,50 |
23,32±6,93, Ме=23,73 |
p до, после 1 =0,0001 Z до, после 1=3,782 |
|
ПЖинд, мм/м2 |
42,05±15,50, Ме=40,00 |
30,35±11,73, Ме=28,753 |
21,32±3,41, Ме=22,18 |
pдо, после 1=0,0002 Z до, после 1=3,680 |
|
КДР инд, мм/м2 |
52,55±18,33, Ме=52,00 |
53,911±18,947, Ме=53,25 |
39,877±5,48, Ме=38,03 |
p до, после 1 =0,04 Z до, после 1=1,981 p =0,01 после 1-2 , Z после 1-2=2,520 |
|
КСР инд, мм/м2 |
31,01±12,60, Ме=52,00 |
31,60±10,14, Ме=31,55 |
24,12±2,82, Ме=23,40 |
|
|
КДО инд, мл/м2 |
32,79±9,28, Ме=33,15 |
48,18±10,29, Ме=40,57 |
45,00±7,84, Ме=43,47 |
pдо, после 1=0,012 Z до, после 1=2,485 |
|
КСО инд, мл/м2 |
6,81±5,81, Ме=5,00 |
10,71±4,13, Ме=10,83 |
13,71±4,14, Ме=12,34 |
p до, после 1 =0,0008 Z до, после 1=3,340 |
|
ФВ ЛЖ,% |
70,81±6,16, Ме=70,5 |
74,66±6,93, Ме=76,000 |
70,00±4,73, Ме=71,00 |
|
|
КДИ, мл/ м2 |
31,81±10,38, Ме=33,15 |
39,20±11,82, Ме=36,750 |
43,66±7,73, Ме=41,46 |
p =0,01 до, после 1 , Z до, после 1=2,547 |
|
СИ, л/мин/м2 |
2,42±0,69, Ме=2,38 |
3,16±1,06, Ме=2,95 |
2,95±0,60, Ме=2,81 |
p =0,01 до, после 1 , Z до, после 1=2,485 |
|
Градиент в ВПВ пиковый, мм рт. ст. |
5,13±2,55, Ме=6,00 |
8,90±4,87, Ме=9,00 |
7,33±8,66, Ме=5,00 |
p до-после 1 =0,02 Z до-после 1=2,277 |
|
Градиент в ВПВ средний, мм рт. ст |
1,10±1,25, Ме=1,00 |
2,61±2,78, Ме=2,00 |
3,22±5,65, Ме=1,00 |
pдо-после 1=0,04 Z до-после 1=1,987 |
|
Скорость потока в ВПВ, см/с2 |
72,56±19,65, Ме=70,00 |
68,66±22,47, Ме=78,00 |
98,00±43,55, Ме=84,50 |
Таблица 5
ЭхоКГ показатели пациентов с ЧАДЛВ в ВПВ до операции, через 10 дней и через 1 год после коррекции по модифицированному методу Warden
|
Показатели |
До операции |
Через 10 дней после коррекции |
Через 1 год после коррекции |
Wilcoxon test, p, Z |
|
Объем ЛПинд, мл/м2 |
M±SD, Ме 23,77±4,75, Ме=24,03 |
M±SD, Ме 21,12±10,84, Ме=18,11 |
M±SD, Ме 22,16±4,23, Ме=22,4 |
|
|
Объем ППинд, мл/м2 |
32,76±3,96, Ме=32,98 |
20,01±5,77, Ме=20,55 |
25,42±5,71, Ме=27,645 |
p до, после 1 =0,002 |
|
Длина ПЖинд, мм/м2 |
36,00±9,89, Ме=37,14 |
28,84±8,48, Ме=28,09 |
21,71±6,05, Ме=21,30 |
Z до, после 1=2,201 p до, после 1 =0,002 |
|
КДР инд, мм/м2 |
51,33±12,82, Ме=48,88 |
50,84±16,81, Ме=53,88 |
41,07±8,27, Ме=40,18 |
Z до, после 1=2,201 |
|
КСР инд, мм/м2 |
30,30±9,08, Ме=28,57 |
31,67±8,51, Ме=31,38 |
22,92±3,28, Ме=22,01 |
|
|
КДО инд, мл/м2 |
41,58±11,92, Ме=38,46 |
40,84±8,23, Ме=40,10 |
48,28±3,04, Ме=48,64 |
|
|
КСО инд, мл/м2 |
13,09±4,76, Ме=13,46 |
11,49±3,35, Ме=10,41 |
15,58±2,59, Ме=14,49 |
|
|
ФВ ЛЖ,% |
69,250±6,75, Ме=68,00 |
71,000±4,42, Ме=71,00 |
67,600±5,98, Ме=69,00 |
|
|
КДИ, мл/ м2 |
45,26±14,71, Ме=42,86 |
40,33±7,96, Ме=40,10 |
47,92±2,75, Ме=48,50 |
|
|
СИ, л/мин/м2 |
2,90±1,01, Ме=2,60 |
3,38±0,49, Ме=3,33 |
2,63±0,27, Ме=2,56 |
|
|
УИ, мл/м2 |
30,35±9,82, Ме=27,05 |
29,01±5,48, Ме=29,20 |
33,75±3,90, Ме=33,80 |
|
|
Градиент в ВПВ пиковый, мм рт. ст. |
6,00±1,19, Ме=6,50 |
5,33±1,03, Ме=5,00 |
3,75±1,50, Ме=4,00 |
|
|
Градиент в ВПВ средний, мм рт. ст |
0,62±0,51, Ме=1,00 |
0,16±0,40, Ме=0,00 |
1,00±0,81, Ме=1,00 |
|
|
Скорость потока в ВПВ, см/с2 |
62,87±1,95, Ме=63,00 |
63,66±14,85, Ме=66,00 |
92,75±23,81, Ме=95,50 |
У пациентов группы 3 отмечается уменьшение размеров правых отделов сердца через 10 дней и через один год после операции, в отличие от групп 1 и 2 не прирастает КДО и КДИ левого желудочка.
Анализ частоты нарушений ритма сердца
До вмешательства у всех пациентов регистрировался синусовый ритм по данным стандартной ЭКГ и СМЭКГ.
В группе 1 пациентов значимой динамики среднесуточной частоты сердечных сокращений (ЧСС) не обнаружено. Частота развития нарушений ритма сердца после оперативного лечения составила 55,6%. При этом наиболее частым осложнением было возникновение синдрома слабости синусового узла. При наблюдении данной группы пациентов через 1 год после вмешательства отмечалось восстановление нормального ритма у 17 (94,5%) больных. При этом в течение наблюдения ни одному из пациентов не потребовалась имплантация электрокардиостимулятора. В группе пациентов с коррекцией порока по методике Warden (группа 2) также не обнаружено значимой динамики ЧСС после операции. Нарушения ритма сердца были выявлены у 18,1% больных в послеоперационном периоде. Аналогично предыдущей группе, чаще выявлялся синдром слабости синусового узла, миграция водителя ритма. Как и в группе 1, у одного человека (4,5%) через год после вмешательства синусовый ритм не восстановился. У пациентов, которым была проведена коррекция ЧАДЛВ в ВПВ по модифицированному способу Wardеn, в раннем и отдаленном послеоперационном периодах ни в одном случае нарушений ритма сердца не зарегистрировано.
Обсуждение
Мы получили удовлетворительные данные по эффективности хирургической коррекции ЧАДЛВ в ВПВ во всех группах пациентов. Это согласуется с данными U. Jodhka et al. [8], которые докладывают, что своевременное оперативное вмешательство ассоциировано с хорошими исходами и низким риском осложнений независимо от выбранного технического подхода.
По данным разных авторов [3, 4], частота развития стеноза ВПВ после операции Warden составляет от 5 до 20%. Мы получили значимый стеноз у 13,6% пациентов, что согласуется с данными предыдущих анализов, в то время как R.D. Stewart et al. [9] при сравнении различных способов коррекции не наблюдали достоверной разницы в частоте развития стеноза ВПВ. Известны различные модификации способа Warden, направленные на предотвращение вышеуказанного осложнения [4]. Использование предлагаемого модифицированного подхода показало отсутствие стеноза ВПВ в ближайшем и отдаленном периодах после операции.
Мы получили наибольшую частоту нарушений ритма сердца в послеоперационном периоде в группе 1 (55,6%). Аналогичные результаты были получены и другими авторами. Так, R.D. Stewart et al. [9] показали, что после внутрипредсердной коррекции в 55% случаев зарегистрирован нижнепредсердный ритм или ритм из атриовентрикулярного соединения. И частота нарушений ритма сердца была значимо выше у этих пациентов, чем у больных после процедуры Warden. В исследовании S. Buz et al. [10] было показано, что разрез через каво-атриальное соединение приводит к развитию дисфункции синусового узла и предсердных нарушений ритма в 54,5% случаев. Тем не менее в нашем исследовании данные нарушения ритма сердца ни в одном случае не потребовали имплантации электрокардиостимулятора, и в отдаленном периоде лишь у одного больного синусовый ритм не восстановился. S. Buz et al. [10] доложили, что при длительном наблюдении количество случаев дисфункции синусового узла уменьшается, однако в данной работе была показана большая частота через 1 год после операции, а именно 18,1%, тогда как в нашем исследовании этот показатель составил 5,5%.
Время пережатия аорты и ИК в группах 1 и 2 было сравнимо с результатами других авторов [4]. Следует отметить, что при проведении коррекции с помощью модифицированного метода Warden эти показатели были больше, чем при использовании стандартной методики Wardеn и внутрипредсердной коррекции. Это, вероятно, обусловлено большими затратами времени на формирование П-образного лоскута из ПП и анастомоза с ВПВ.
Тем не менее отсутствие осложнений в ближайший и отдаленный период, высокая эффективность вмешательства позволяют считать представленный способ методом выбора в данной группе пациентов.
Выводы
-
1. Представленные варианты коррекции ЧАДЛВ в ВПВ являются эффективными.
-
2. Наименьшая частота нарушений ритма сердца в раннем и отдаленном периоде наблюдается при коррекции ЧАДЛВ в ВПВ при использовании модифицированного способа Warden.
-
3. Коррекция ЧАДЛВ в ВПВ по методике Wardеn ассоциирована с повышением пикового и среднего градиента в ВПВ в раннем послеоперационном периоде, который не изменяется в отдаленном периоде.
Список литературы Сравнительный анализ отдаленных результатов коррекции частичного аномального дренажа правых верхних легочных вен в верхнюю полую вену
- Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия. -М.: Медицина, 1989. -С. 107-111.
- Соболев Ю.А. Тактико-технические особенности хирургической коррекции аномального впадения правых легочных вен: автореф. дис. … канд. мед. наук. -Н. Новгород, 2008. -88 с.
- Di Bardino D.J., McKenzie E.D., Heinle J.S. et al. The Warden procedure for partially anomalous pulmonary venous connection to the superior caval vein//Cardiol. Young. -2004. -Vol. 14. -P. 64-67.
- Tao K., Pan W., Lin K. Modified cavoatrial anastomosis in Warden procedure//Ann. Thorac. Surg. -2010. -Vol. 89. -P. 2047-2048.
- Said S.M., Burkhart H.M., Dearani J.A. et al. Outcome of caval division techniques for partial anomalous pulmonary venous connections to the superior vena cava//Ann. Thorac. Surg. -2011. -Vol. 92. -P. 980-985.
- Agarwal V., Okonta K.E., Abubakar U. et al. Impact of Warden’s procedure on the sinus rhythm: our experience//Heart Lung Circul. -2011. -Vol. 20. -P. 718-721.
- Warden H.E., Gustafson R.A., Tarnay T.J., Neal W.A. An alternative method for repair of partial anomalous pulmonary venous connection to the superior vena cava//Ann. Thorac. Surg. -1984. -Vol. 38(6). -P. 601-605.
- Jodhka U., Shepard C., Bradee A., Bryant R. Current trends for the diagnosis and surgical treatment of partial anomalous pulmonary venous connection//J. Am. Coll. Cardiol. -2013. -Vol. 61. -P. 10.
- Stewart R.D., Bailliard F., Kelle A.M. et al. Evolving surgical strategy for sinus venosus atrial septal defect: effect on sinus node function and late venous obstruction//Ann. Thorac. Surg. -2007. -Vol. 84. -P. 1651-1655.
- Buz S., Alexi-Meskishvili V., Villavicencio-Lorini F. et al. Analysis of arrhythmias after correction of partial anomalous pulmonary venous connection//Ann. Thorac. Surg. -2009. -Vol. 87. -P. 580-583.


