Диагностические аспекты костной болезни Педжета в клинической практике
Автор: Башкова И.Б., Николаев Н.С., Безлюдная Н.В., Кичигин В.А.
Журнал: Научно-практическая ревматология @journal-rsp
Рубрика: Клинические наблюдения
Статья в выпуске: 6 т.55, 2017 года.
Бесплатный доступ
Костная болезнь Педжета (КБП) - хроническое локализованное заболевание скелета, относящееся к группе метаболических остеопатий, характеризующееся нарушением костного ремоделирования с формированием очагов повышенной резорбции с последующим замещением чрезмерным количеством неполноценной, менее прочной кости, подверженной деформациям и патологическим переломам. В течении КБП выделяют три стадии: разрежения, уплотнения и груботрабекулярной перестройки, - каждая из которых характеризуется определенными клиническими, биохимическими и рентгенологическими проявлениями. Большинство клинических проявлений болезни связано с поражением скелета. Для заболевания характерны появление оссалгий и артралгий в случае развития вторичного остеоартрита, костных деформаций, патологических переломов, потеря слуха из-за поражения костей черепа и др. У многих пациентов заболевание протекает бессимптомно и выявляется случайно, при обнаружении высокой активности щелочной фосфатазы в сыворотке крови или при рентгенологическом исследовании костей по поводу каких-либо патологических процессов, но может диагностироваться достаточно поздно при развитии осложнений, что показано на клинических примерах. Совокупность клинических, биохимических, морфологических данных и результатов лучевых методов позволяет установить диагноз. Применение бисфосфонатов является методом выбора для лечения КБП.
Костная болезнь педжета, клинические проявления, диагностика, щелочная фосфатаза, бисфосфонаты
Короткий адрес: https://sciup.org/14945883
IDR: 14945883 | DOI: 10.14412/1995-4484-2017-690-697
Текст научной статьи Диагностические аспекты костной болезни Педжета в клинической практике
For reference: Bashkova IB, Nikolaev NS, Bezlyudnaya NV, Kichigin VA. Diagnostic aspects of Paget’s disease of bone in clinical practice. Nauchno-Prakticheskaya Revmatologiya = Rheumatology Science and Practice. 2017;55(6):690-697 (In Russ.).
Contact:
Inna Bashkova;
doi:
Поступила 05.09.17
В 2017 г. исполняется 140 лет с момента описания английским врачом Джеймсом Педжетом пяти клинических случаев множественного поражения скелета, сопровождавшегося утолщением и искривлением костей, давших начало новой нозологической форме под названием «деформирующий остеит» («osteitis deformans») [1]. В последнее время он более известен как «костная болезнь Педжета» (син.: болезнь Педжета костей, деформирующая остеодистрофия, деформирующий остоз).
рушением костного ремоделирования с формированием в костях очагов повышенной резорбции с последующим замещением избыточным количеством неполноценной (менее прочной) кости, подверженной деформациям и патологическим переломам [2, 3].
Распространенность КБП зависит от возраста, пола, а также географического региона [4]. Заболевание преимущественно развивается в возрасте старше 40 лет и в 2–3 раза чаще наблюдается у мужчин. Заболеваемость выше среди жителей Англии (4,6% населения в возрасте старше 55 лет), Австралии и Новой Зеландии (3–4%), Франции (2,4%), в других странах Европы распространенность заболевания составляет <2%, а в странах Африки
Костная болезнь Педжета (КБП) относится к метаболическим остеопатиям и представляет собой хроническое локализованное заболевание скелета, характеризующееся на- оно регистрируется лишь с частотой 0,01–0,02% [3, 4]. В российской популяции распространенность КБП остается неизвестной, поскольку многоцентровые эпидемиологические исследования не проводились.
Этиология КБП до конца не выяснена, предполагается роль вирусов, инфицирующих остеокласты, генетической предрасположенности и других факторов, приводящих к мутации остеокластов.
Как отмечено выше, суть КБП – нарушение ремоделирования костной ткани. Изначально в кости появляется очаг интенсивной резорбции диаметром от одного до нескольких сантиметров благодаря чрезмерно активной деятельности аномальных остеокластов, отличающихся от нормальных большими размерами и гигантским количеством ядер (до 100 вместо 20). Клетки – предшественники подобных остеокластов отличаются повышенной чувствительностью к ряду остеокластогенных факторов, таких как 1,25(ОН)2D3 и RANKL, что позволяет им трансформироваться в более зрелые клетки под воздействием в 10–100 раз меньших концентраций этих факторов, чем в норме. Вскоре внутри и около очагов резорбции происходит компенсаторное интенсивное увеличение образования новой костной ткани.
Морфологически неизмененные остеобласты, которых больше, чем обычно, синтезируют избыточное количество коллагеновых волокон, располагающихся разнонаправленно, хаотично, что приводит к формированию грубоволокнистой, избыточно васкуляризированной костной ткани («примитивная волокнистая кость»), тогда как в норме образуется пластинчатая костная ткань. Подобная картина является свидетельством чрезвычайно интенсивного костного ремоделирования и характерна не только для КБП, но и наблюдается в эмбриональном периоде, а также во взрослом состоянии – в местах заживления переломов и при гиперпаратиреозе [3, 4].
Многократно повторяющиеся процессы остеолиза и костеобразования приводят к дезорганизации архитектоники костной ткани, структура вновь образованной кости напоминает «мозаику», поскольку неупорядоченно расположенные зоны примитивной волокнистой кости сосуществуют поблизости от участков зрелой пластинчатой кости и новых очагов костной резорбции. «Мозаичность» структуры может наблюдаться на значительном протяжении пораженной кости [3, 5, 6]. Новая костная ткань, по сравнению с нормальной костью, отличается повышенной мягкостью, что нередко становится причиной деформации костей скелета и патологических переломов.
Морфологические изменения обнаруживаются только в костной ткани. Характерной чертой КБП является локальность изменений. Очаги перестройки костной ткани могут быть обнаружены в какой-нибудь одной кости (монооссальная форма), в нескольких костях (чаще несимметрично) или сразу во многих отделах скелета (поли-оссальная форма). Чаще всего поражаются позвоночник (преимущественно поясничный отдел), кости черепа (мозговой отдел), таза и длинные трубчатые кости конечностей (в большей степени бедренная, большеберцовая и плечевая кости). Реже изменения находят в других костях (в ключицах, лопатках, ребрах, костях предплечий, лицевого отдела черепа, кистей и стоп) [3]. При множественном поражении костей наблюдается тенденция к правостороннему вовлечению опорно-двигательного аппарата [7].
У многих пациентов КБП протекает бессимптомно и выявляется случайно при обнаружении высокой активности щелочной фосфатазы (ЩФ) в сыворотке крови или при рентгенологическом исследовании костей по поводу каких-либо патологических процессов [5, 8, 9].
Проявления заболевания разнообразны и зависят от стадии, объема поражения, локализации очагов, биохимической активности процесса, наличия осложнений. Большинство клинических проявлений КБП напрямую связано с поражением скелета (см. таблицу).
При клинической манифестации заболевания поражает скудность его проявлений. Вследствие замещения резорбированной кости избыточным количеством новообразованной гиперваскуляризированной волокнистой ткани пациенты начинают предъявлять жалобы на «глубокие» ноющие постоянные оссалгии, нередко беспокоящие и в ночное время. При объективном осмотре возможно обнаружение локальной гиперемии и гипертермии тканей над поверхностно расположенными изменениями костей в случае поражения большеберцовых костей или костей предплечья.
«Размягчение» пораженного участка кости может приводить к ее деформации, развитию вторичного остеоартрита в тех суставах, которые испытывают максимальную нагрузку вследствие искривления костей, или к спонтанным патологическим переломам. При вовлечении в патологический процесс длинных трубчатых костей нижних конечностей развивается варусная или саблевидно-варус-ная деформация голеней (рис. 1, а–в ).
При поражении костей лицевого черепа наблюдаются увеличение размеров черепа, укрупнение черт лица и сильно выступающие лобные бугры. Изменения каменистой части височной кости, приводящие к сдавлению преддверно-улиткового нерва, или поражение слуховых косточек могут стать причиной глухоты у пациентов с КБП [3, 10].
Симптомы и осложнения КБП (цит. по [9])
|
Проявления |
Симптомы и осложнения |
|
Мышечно-скелетные |
Боль в костях Деформации костей Остеоартрит смежных суставов Протрузия вертлужной впадины Переломы |
|
Неврологические |
Потеря слуха Шум в ушах Поражение черепно-мозговых нервов (редко) Повышение внутричерепного давления Сужение спинномозгового канала Параплегия, тетраплегия, синдром сосудистого обкрадывания |
|
Сердечно-сосудистые |
Застойная сердечная недостаточность Увеличение сердечного выброса Аортальный стеноз Распространенный атеросклероз Внутрисердечные кальцинаты |
|
Метаболические |
Иммобилизационная гиперкальциурия Гиперкальциемия Гиперурикемия Нефролитиаз |
|
Малигнизация |
Саркома (остеосаркома, хондросаркома, фибросаркома) Гигантоклеточная опухоль |
В случае поражения позвоночника при КБП в процесс вовлекаются поясничный и крестцовый отделы, в клинической картине доминируют боли, обусловленные увеличением переднезадних размеров тел позвонков, дегенеративно-дистрофическими изменениями суставов позвоночника, реже сдавлением корешка нерва или спинного мозга [5, 11]. В случае множественной локализации болезни, особенно в рядом расположенных позвонках, может развиться кифосколиотическая деформация позвоночника [12].
Патологические переломы костей могут возникать в любой стадии заболевания. На начальной стадии их причиной является снижение прочности кости в зоне остеолиза, при прогрессировании болезни – несостоятельность патологически перестроенной костной ткани и, вероятно, высокая скорость костного ремоделирования [13]. Патологические переломы длинных трубчатых костей обычно имеют поперечную или косо-поперечную линию излома (по типу «банана» или «школьного мелка»). Полным переломам могут предшествовать так называемые щелевые, неполные переломы. У пациентов с КБП риск компрессионных переломов тел позвонков повышен в 3 раза [14]. Сроки заживления переломов – обычные [3].
Диагноз КБП устанавливается поздно – в сроки от 4 до 9 лет от возникновения клинических проявлений [2, 13]. Пациенты длительное время наблюдаются у травматологов-ортопедов, терапевтов или ревматологов с диагнозами «хронический остеомиелит», «остеоартрит», «тяжелый остеопороз», «остеохондроз поясничного отдела позвоночника» и др. [15–18]. С одной стороны, большая длительность заболевания до верификации диагноза может быть объяснена бессимптомным течением на начальных этапах болезни [13], а с другой – недостаточной информированностью врачей первичного звена о клинических проявлениях КБП [2].
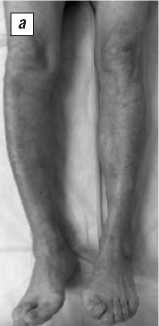
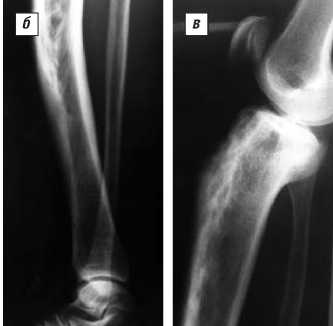
Рис. 1. Пациентка А., 61 года. Саблевидно-варусная деформация правой голени при КБП (а) ; на рентгенограмме берцовых костей (б) обнаруживаются деформация и расширение в поперечнике по типу «веретена» метадиафизарного отдела правой большеберцовой кости с патологической перестройкой структуры костной ткани и наличием выраженных склеротических масс, кортикальный слой кости сохранен, наружные контуры ровные, четкие; малоберцовая кость не изменена; на рентгенограмме правой большеберцовой кости (в) отчетливо прослеживается мозаичная картина остеолиза и остеосклероза в проксимальном метаэпифизе правой большеберцовой кости
Имеются сообщения о кальцификации створок аортального клапана (с формированием аортального стеноза), межжелудочковой перегородки, аорты, подвздошных, бедренных, ягодичных и тазовых артерий [19, 20]. Вследствие резко увеличенного костного кровотока может наблюдаться увеличение сердечного выброса [21]. Крайне редко развивается застойная сердечная недостаточность.
При полиоссальной форме КБП в случае развития патологических переломов может наблюдаться гиперкальциемия [3]. При длительной иммобилизации пациента вследствие повышения костной резорбции и снижения костеобразования отмечается повышение суточной экскреции кальция с мочой [9]. Нередко отмечается повышение уровня мочевой кислоты в сыворотке крови (чаще у мужчин), вероятно, обусловленное усилением метаболизма нуклеиновых кислот в зонах поражения. В ряде случаев может развиться подагра [22, 23]. Несмотря на частые метаболические нарушения при КБП, нефролитиаз наблюдается крайне редко.
При КБП, по сравнению с аналогичной возрастной группой, многократно повышен риск малигнизации, преобладают остеогенные саркомы, реже развиваются фибросаркомы, хондросаркомы [13]. Частота остеосарком составляет 1%, при полиоссальной форме болезни она достигает 5–10% [3]. При развитии опухоли отмечается появление нового характера болей в области ранее существовавшего «педжетовского очага» (боли постоянные, интенсивные, не стихающие в покое и по ночам), резкое повышение активности ЩФ, возникновение опухолевидного образования в пределах мягких тканей либо патологического перелома. Прогноз неблагоприятный, несмотря на применение химиотерапии, лучевой терапии и ампутаций. Остеосаркомы часто метастазируют, особенно в легкие [3, 24, 25].
Также при КБП описаны случаи развития доброкачественной гигантоклеточной опухоли (остеокластомы), в том числе у нескольких членов одной семьи. Остеокла-стома чаще возникает при полиоссальном поражении. Характерной ее особенностью является наличие большого количества многоядерных гигантских клеток, при этом количество митозов клеток невысоко. Опухоль подвергается обратному развитию под влиянием высоких доз дексаметазона, хороший эффект получен при проведении химио-и лучевой терапии [26, 27].
В течении КБП различают три стадии: 1) начальная, 2) промежуточная, 3) поздняя [13]. Ниже представлены характеристики каждой из них.
-
1. Начальная стадия (ранняя, стадия разрежения или остеолиза):
– клинические проявления: как правило, отсутствуют;
– биохимические изменения: повышение активности ЩФ в сыворотке крови и уровня оксипролина в суточной моче;
– рентгенологические изменения: поражение длинных трубчатых костей в виде очага резорбции костной ткани, обычно наблюдающегося в области метаэпифиза или метадиафиза, который по форме напоминает «острие клина» или «пламя свечи». В губчатой ткани тел позвонков и костей таза в эту стадию изменений на рентгенограммах, как правило, нет. При поражении костей свода черепа на краниограммах обнаруживают зоны ограниченного остеолиза с четкими фестончатыми контурами [13].
-
2. Промежуточная стадия (стадия уплотнения):
– клинические проявления: жалобы, типичные для КБП, могут отсутствовать, но появляются деформации костей, нарушается функция суставов;
– биохимические изменения: сохраняются высокими уровни маркеров резорбции костной ткани [наряду с экскрецией 4-гидроксипролина, пиридинолина, дезоксипи-ридинолина с мочой, отмечается повышение уровня продуктов деградации С-концевого телопептида коллагена I типа ( β -CrossLaps) в крови] и костеобразования [ЩФ, N-концевого пропептида проколлагена I типа (PINP), остеокальцина]. В случае множественного поражения скелета активность ЩФ повышена в 2–5 раз и более, при моно-оссальной форме у 10–15% пациентов она может оставаться в пределах референсных значений [13];
– рентгенологические изменения: рядом с зонами остеолиза или внутри них появляются участки остеосклероза с неправильной костной структурой, распространяющиеся как на трабекулярные, так и на кортикальные отделы кости. Кость утолщается, в том числе за счет кортикального слоя (гиперостоз). Реже истончение кортикального слоя сопровождается расширением костномозгового канала и увеличением диаметра диафиза кости. Наблюдается мозаичная картина чередования участков повышенной и пониженной плотности различных форм и размеров. Наблюдается увеличение в поперечнике пораженных позвонков за счет груботрабекулярной перестройки костной структуры, при этом процессы остеолиза наиболее выражены во внутренних отделах их тел, а костеобразование – в периферических отделах, что образно напоминает «картинную раму». На краниограммах наблюдается расширение зон остеолиза, в центре которых появляются бесструктурные участки новообразованной кости [13].
-
3. Поздняя стадия (стадия стабилизации или груботрабекулярной перестройки):
-
– клинические проявления: стойкие оссалгии и артралгии, множественные деформации костей скелета;
-
– биохимические изменения: при длительном существовании процесса наблюдается ослабление остеолиза и образования новой кости, в связи с этим ожидаемо и снижение активности маркеров резорбции и образования костной ткани;
– рентгенологические изменения: ведущей становится картина выраженной груботрабекулярной перестройки, сочетающейся с участками склероза и кистовидными просветлениями. Скопление грубых костных балок ориентировано как по ходу силовых линий, так и беспорядочно.
Деформации диафизарных и метаэпифизарных отделов длинных трубчатых костей достигают максимальной выраженности. Нарастают деформации и патологические изменения в структуре костной ткани позвонков, наблюдается оссифи-кация передней продольной связки, нередки массивные остеофиты по краям тел позвонков. Патологическая перестройка структуры седалищной и лонной костей вкупе с продолжающимися изменениями в подвздошных костях могут
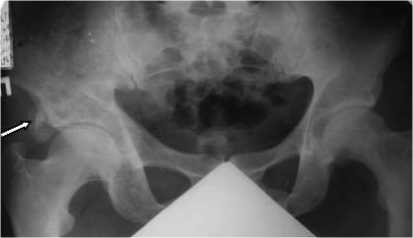
Рис. 2. Обзорная рентгенограмма таза (2004) пациента А., 49 лет. Патологическая перестройка правой подвздошной кости с подозрением на перелом края вертлужной впадины (отмечен стрелкой)
приводить к псевдопротрузии вертлужных впадин, сужению входа в малый таз. Часто изменения носят асимметричный характер. В костях черепа преобладают остеосклеротические изменения, свод черепа утолщается до 1,5–2,0 см, возможно также уплощение турецкого седла и передней черепной ямки [13].
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) не являются рутинными методами для верификации КБП, но с успехом могут применяться в дифференциальной диагностике с другими заболеваниями скелета, а также для своевременного выявления осложнений [2, 3, 13].
Дифференциальная диагностика КБП проводится с костными метастазами, остеомаляцией, фиброзной остеодисплазией, первичным гиперпаратиреозом (ПГПТ), множественной миеломой, акромегалией при изолированном поражении костей черепа. Представляем собственное клиническое наблюдение, демонстрирующее трудности постановки диагноза КБП.
Пациент А. , 49 лет. В 2004 г. (в возрасте 37 лет) появились боли механического характера в области правого тазобедренного сустава, нарастание выраженности болей заставило пациента обратиться к травматологу-ортопеду. На рентгенограмме костей таза определялась патологическая перестройка правой подвздошной кости с подозрением на перелом края вертлужной впадины (рис. 2).
Был поставлен диагноз: «посттравматическая остеодистрофия крыла правой подвздошной кости. Вторичный правосторонний коксартроз». На фоне разгрузки пораженного сустава и курсового лечения нестероидными противовоспалительными препаратами (НПВП) был достигнут небольшой клинический эффект. В 2006 г. стал отмечать нарастание болей в правой ноге, из-за чего был вынужден щадить ногу и при ходьбе пользоваться тростью. С течением времени присоединились ночные боли, особенно в положении на правом боку. При неоднократном обращении к травматологу формулировка диагноза оставалась прежней, в лечении использовались только НПВП. Терапия приводила лишь к временному облегчению.
На рентгенограммах костей таза, выполненных в 2008 г., по-прежнему выявлялась патологическая (кистовидная) перестройка структуры костной ткани правой половины таза, а также проксимального отдела левой бедренной кости. Для уточнения диагноза пациент был направлен в Федеральный центр травматологии, ортопедии и эндопротезирования (Чебоксары). По данным мультиспиральной КТ таза (2009), в правой подвздошной кости были выявлены очаги деструкции костной ткани, увеличение размеров кости с истончением кортикального слоя. В заключении травматолога-ортопеда впервые встал вопрос о возможном дебюте костной формы ПГПТ.
При определении содержания общего кальция, фосфора всы-воротке крови отклонений выявлено не было, а уровень паратгормона соответствовал верхней границе нормы (65,81 пг/мл при норме до 62,0 пг/мл). Ультразву- ковое сканирование паращитовидных желез не выявило их структурных изменений. Нормальное содержание общего белка в сыворотке крови, отсутствие анемии, диспротеинемии, протеинурии, остеолитических очагов на краниограмме, плазмоклеточной инфильтрации костного мозга (содержание плазмоцитов в стернальном пунктате составило 5,6%) также позволили исключить множественную миелому. От трепанобиопсии крыла подвздошной кости пациент отказался.
При проведении рентгеновской денситометрии проксимального отдела правой бедренной кости выявлено снижение минеральной плотности кости (МПК) по сравнению с возрастной нормой (Z-критерий «-2,1» стандартного отклонения – СО), тогда как МПК проксимального отдела левой бедренной кости соответствовала популяционной норме (Z-критерий «1,2» СО). Диагностирован вторичный коксартроз и остеопороз неуточненного генеза. Пациенту начата терапия бисфосфонатами (алендроновая кислота 70 мг/нед) и хондроитина сульфатом. Терапия алендроновой кислотой проводилась на протяжении 6 мес, по истечении которых пациент самостоятельно прекратил прием препарата, поскольку почувствовал существенное уменьшение выраженности боли.
В апреле 2011 г. при падении с высоты собственного роста пациент получил ушиб мягких тканей правого бедра (при проведении рентгенографического исследования перелом костей таза и проксимального отдела правой бедренной кости был исключен). В последующие 2 мес больной передвигался только с помощью костылей без упора на правую ногу. Нарастание интенсивности боли в правой ноге, отсутствие ее четкой локализации, выраженное ограничение движений в правом тазобедренном суставе послужили поводом для повторного проведения мультиспиральной КТ таза в июне 2011 г.
В сравнении с данными полуторагодичной давности отмечена отрицательная динамика в виде нарастания груботрабекулярной и крупнокистозной перестройки костной ткани на фоне резкого уменьшения костных балок, разрушения кортикального слоя подвздошной и седалищной костей справа, распространения процесса на правую половину крестца (рис. 3, а).
Суставная щель правого крестцово-подвздошного сочленения не прослеживалась, сопряженные суставные поверхности были с нечеткими неровными контурами, местами даже не определялись (рис. 3, б). Слева в проксимальном отделе бедренной кости выявлена аналогичная перестройка костной структуры с сохраненным кортикальным слоем. При этом в губчатой костной ткани видны утолщенные, грубые трабекулы, расположенные преимущественно по ходу силовых линий. На основании вышеописанных изменений рентгенологом было сделано заключение, что КТ-признаки соответствуют
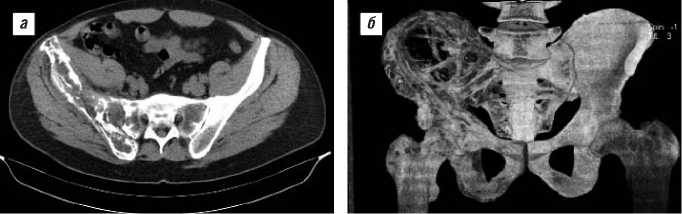
Рис. 3. Фрагменты мультиспиральной КТ таза (а, б) пациента А., 49 лет (2011). Описание в тексте
картине остеодистрофии костей таза и левой бедренной кости с признаками озлокачествления.
Для исключения остеосаркомы пациенту проведена трепанобиопсия крыла правой подвздошной кости. При патологогистологическом исследовании обнаружены фрагменты остеоидной и фиброзной ткани без признаков клеточной ати-пии. При пересмотре микропрепаратов в условиях Республиканского онкологического диспансера (Чебоксары) элементов опухолевого роста в исследованном материале также обнаружено не было, однако отмечалась очаговая перестройка костной ткани с выраженной активностью остеокластов.
Ввиду неясности диагноза в сентябре 2011 г. пациент был направлен на консультацию в Российский онкологический научный центр им. Н.Н. Блохина (Москва). При проведении МРТ таза и бедренных костей в правой тазовой кости с переходом на правую боковую массу крестца на уровне I–III крестцовых позвонков определялась грубопетлистая перестройка кости, имевшая неоднородную солидную структуру. Корковый слой вздут, истончен, местами фрагментирован без признаков формирования внекостного компонента. Окружающие мышцы отечны. Сходная перестройка костной структуры определялась в проксимальных отделах левой бедренной кости и дистальных отделах правой бедренной кости. Повторно была выполнена трепанобиопсия правой подвздошной кости. Морфологически были обнаружены очаги деструкции и остеогенеза, в межбалочных полостях определялся костный мозг, избыточно инфильтрированный фиброзной костной тканью с небольшими участками жировой дегенерации и большим количеством сосудов, что в целом могло указывать на высокую вероятность КБП. Данных, свидетельствующих об опухолевой патологии, получено не было.
В биохимическом анализе крови, выполненном по месту жительства, выявлено существенное повышение активности ЩФ (1577 Ед/л при верхней границе нормы до 258 Ед/л) при нормальном содержании общего кальция (2,43 ммоль/л) и фосфора (1,17 ммоль/л) в сыворотке крови. В октябре 2011 г. с подозрением на КБП пациент был госпитализирован в ревматологическое отделение Республиканской клинической больницы (Чебоксары). При поступлении предъявлял жалобы на интенсивные ноющие боли в области правых тазобедренного и коленного суставов, сопровождающиеся непродолжительной утренней скованностью, усиливающиеся при движениях, сохраняющиеся и в ночное время. Уменьшение болей отмечал на фоне приема НПВП.
При осмотре выявлено укорочение правой нижней конечности на 2 см. Признаков локальной гиперемии и гипертермии в области бедер не обнаружено. При исследовании отмечалось умеренное ограничение объема пассивных движений в правом тазобедренном суставе.
В общеклинических анализах крови и мочи, протеинограмме, коагулограмме изменений не было, наблюдалось дальнейшее нарастание активности ЩФ (1975 Ед/л) при незначительном снижении содержания общего кальция в сыворотке крови (2,09 ммоль/л). Обнаружено некоторое повышение уровня как маркеров костеобразования (концентрация остеокальцина составила 55,69 нг/мл при норме до 43 нг/мл), так и маркеров резорбции костной ткани (концентрация β -CrossLaps – 0,620 нг/мл при норме до 0,594 нг/мл).
Диагностические критерии КБП не разработаны, однако при постановке диагноза целесообразно руководствоваться совокупностью следующих признаков:
– возраст: как правило, старше 40 лет;
– клинические проявления: постоянные «глубокие» ноющие боли в костях скелета, в том числе ночные боли. Типичные локализации: позвоночник, проксимальные отделы длинных костей, таз и череп. В случае поражения длинных трубчатых костей конечностей возможны локальная гиперемия и гипертермия тканей над поверхностно расположенными изменениями костей, деформации костей, вторичный артроз;
– биохимические проявления: повышение активности ЩФ в сыворотке крови в 2–5 раз в отсутствие изменения печеночных биохимических показателей (гаммаглутамил-транспептидазы, аминотрансфераз, альбуминов), гипер-, диспротеинемии, значительного повышения уровня паратгормона; повышение маркеров костного обмена;
– рентгенологические проявления: патологическая (груботрабекулярная) перестройка структуры костной ткани с одновременным выявлением на рентгенограмме участков остеолиза и остеосклероза; увеличение и расширение костей, утолщение кортикального слоя; деформации костей, патологические переломы;
– морфологические проявления: расширение гаверсовых и фолькмановских каналов, в межтрабекулярных пространствах примитивная волокнистая ткань с большим количеством аномальных остеокластов (содержащих огромное число полиморфных ядер), гистиоцитов, остео- и фибробластов. Структура вновь образованной кости напоминает «мозаику» – неупорядоченно расположенные зоны примитивной волокнистой кости сосуществуют поблизости с участками зрелой пластинчатой кости и новыми очагами костной резорбции. Наблюдается интенсивная васкуляризация пораженной костной ткани.
Таким образом, на основании клинических, биохимических, морфологических данных и результатов лучевых методов исследования, исключения заболеваний со сходной картиной (ПГПТ, множественная миелома, остеосаркома) поставлен клинический диагноз: костная болезнь Педжета (шифр заболевания по МКБ-10 – М88.8), полиоссальная форма (с поражением правых подвздошной и седалищной костей, крестца, дистального отдела правой бедренной кости, проксимального отдела левой бедренной кости), промежуточная стадия, осложненная правосторонним вторичным коксартрозом.
Имеются особенности данного случая. У пациента дебют заболевания произошел достаточно рано – в возрасте 37 лет. Поздняя диагностика связана и с подозрением на перелом кости, опухоль костной ткани. Болезнь оказалась малознакомой и специалистам по костной патологии. Только после консультации в РОНЦ им. Н.Н. Блохина в поле зрения врачей попали гемангиома кости и КБП. Диагноз, наряду с характерной клинико-рентгенологической и морфологи-
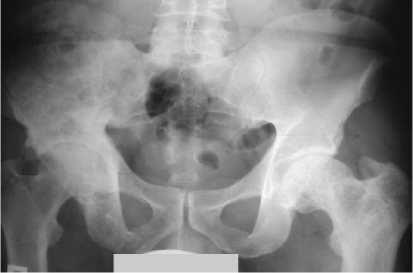
Рис. 4. Обзорная рентгенограмма таза пациента А., 49 лет (выполнена через полгода от начала терапии алендронатом). Описание в тесте
ческой картиной, был подтвержден и повышенным уровнем ЩФ.
Патогенетически обоснованное лечение КБП направлено, с одной стороны, на ограничение или полное прекращение усиленной резорбции костной ткани, с другой – на создание условий для восстановления нарушенного ремоделирования костной ткани и ее микроархитектоники [3, 9]. Полиоссальная форма, стойкие боли, вызванные самим заболеванием, значительное повышение уровня ЩФ явились показаниями к началу терапии.
В настоящее время в лечении КБП могут использоваться три группы лекарственных препаратов: бисфосфонаты, кальцитонины и пликамицин (последний препарат в России не зарегистрирован, относится к группе противоопухолевых антибиотиков с избирательным действием на остеокласты). Они уменьшают костную боль, гипертермию тканей над пораженными отделами костей и снижают повышенные уровни маркеров костного обмена [3]. Предпочтение в терапии заболевания отдается бисфосфонатам в силу их избирательного действия на костную ткань и длительного сохранения стойкого эффекта [28–32].
Пациенту был назначен повторный курс лечения ален-дроновой кислотой в дозе 70 мг/нед на срок 6 мес с дополнительным приемом комбинированных препаратов кальция (1000 мг/сут) и витамина D (800 МЕ/сут). Наличие вторичного артроза с болевым синдромом потребовало курсового лечения НПВП (нимесулид 200 мг/сут).
Под влиянием терапии у пациента существенно уменьшились интенсивность боли и потребность в НПВП, улучшилось качество жизни (при ходьбе перестал пользоваться тростью, устроился на работу по строительной специальности).
Ранним (через 4 нед) показателем эффективности проводимого лечения может служить динамика биохимических маркеров костного обмена, в первую очередь активность ЩФ. Снижение сывороточного уровня ЩФ как минимум на 50% по сравнению с исходным принято считать основным критерием эффективности терапии [3]. Контроль уровня остеомаркеров проводится через 3 и 6 мес после начала терапии бисфосфонатами, а последующем – каждые 6 мес для своевременного выявления рецидива заболевания.
На фоне 1,5-месячного приема алендроновой кислоты у пациента было отмечено существенное снижение активности ЩФ (до 699 Ед/л, т. е. на 65%). Через полгода с момента начала терапии уровень ЩФ составил 165 Ед/л, таким образом, достигнув границ нормы. В рентгенологической картине наметилась стабилизация про- цесса – уплотнились участки разрежения в кортикальном слое, прекратилось распространение патологических изменений на непораженную костную ткань (рис. 4).
Прием препарата был прекращен. Наблюдение за пациентом продолжалось на протяжении 2,5 года, за истекший период рецидива заболевания отмечено не было, сохранялась биохимическая и рентгенологическая ремиссия. В 2014 г. пациент переехал на постоянное место жительства в другой город.
Назначение бисфосфонатов при КБП широко практикуется и перед проведением ортопедических операций не только с целью ограничения патологической резорбции костной ткани, но и для подавления повышенной васкуляризации соответствующей области кости и устранения высокого риска послеоперационной кровопотери [3, 9, 28], что наглядно демонстрирует еще одно наше клиническое наблюдение.
Пациентка Л. , 53 лет. Поступила в приемное отделение ФЦТОЭ в августе 2016 г. с жалобами на боли и ограничение движений в правом тазобедренном суставе, затруднения при ходьбе из-за укорочения правой нижней конечности.
Из анамнеза заболевания: боли в поясничном отделе позвоночника беспокоят с 2005 г., когда при падении с высоты собственного роста получила компрессионный перелом тела IV поясничного позвонка. Несмотря на низкоэнергетический перелом и наличие других факторов риска остеопороза (низкая масса тела, курение, недостаточное потребление кальция), пациентка не была дообследована и лечение не получала. Наблюдалась у неврологов по месту жительства с хронической люмбалгией с двусторонним корешковым синдромом, стенозом позвоночного канала и компрессией корешков конского хвоста.
С 2012 г. присоединились боли в костях таза при физической нагрузке, а позже – и в ночное время. В декабре 2013 г. при падении дома получила чрезвертельный перелом правой бедренной кости. В условиях травматологического стационара проводилось консервативное лечение – скелетное вытяжение и наложение кокситной гипсовой повязки сроком на 2 и 2,5 мес соответственно. После снятия гипса отмечала выраженные боли и значительные трудности при передвижении из-за укорочения правой ноги. В декабре 2014 г. пациентка была направлена на консультацию к травматологу-ортопеду ФЦТОЭ для решения вопроса о проведении эндопротезирования (ЭП) правого тазобедренного сустава.
При осмотре выявлены укорочение правой нижней конечности на 5 см, выраженная гипотрофия мышц правых ягодичной области и бедра, болезненность при пальпации в проекции передней поверхности правого тазобедренного сустава, активные и пассивные движения в нем были резко ограничены. Передвигалась с трудом с опорой на два костыля. Выполнена КТ таза, которая позволила выявить резко выраженный остеопороз костей таза и проксимальных отделов бедренных костей с нарушением трабекулярности
(1,19 ммоль/л) и паратгормона (46 пг/мл) в сыворотке крови. Протеинограмма – без особенностей. При проведении рентгеновской денситометрии отмечалось снижение МПК как в I–II поясничных позвонках (Т-критерий «-2,6 СО»), так и в проксимальном отделе левой бедренной кости (Т-крите-рий «-2,0 СО»).
Учитывая клинико-анамнестические (стойкие боли, патологические переломы в анамнезе), биохимические (10-кратное повышение активности ЩФ в отсутствие лабораторных данных, свидетельствующих о наличии ПГПТ, остеомаляцию, множественную миелому) и рентгенографические (груботрабекулярная перестройка структуры костной ткани с одновременным выявлением на рентгенограмме участков остеолиза и остеосклероза) данные, пациентке была диагностирована полиоссальная форма КБП, промежуточная стадия. От проведения ЭП правого тазобедренного сустава на тот момент было решено воздержаться до стабилизации процесса. Пациентке рекомендовано проведение терапии золедроновой кислотой 5,0 мг 1 раз в год в комбинации с препаратами кальция и витамина D.
На контрольном осмотре через год отмечена положительная динамика: уменьшение интенсивности боли, нормализация уровня ЩФ (262 Ед/л), прирост МПК в поясничных позвонках на 63%, в проксимальном отделе левой бедренной кости – на 19,2%, усиление выраженности груботрабекулярной перестройки в правой половине костей таза с преобладанием участков склероза и кистовидными просветлениями (рис. 5). Парентеральное введение золедроновой кислоты было осуществлено два раза с интервалом в 12 мес.
На этапе катамнеза через 3 мес после операции пациентка передвигалась с опорой на одну трость. Послеоперационные рубцы окрепшие. На контрольной рентгенограмме положение компонентов эндопротеза было стабильным.
костной структуры, множественные очаги остеолиза в тазовых костях с признаками поднадкостничного рассасывания костной ткани, расположенные преимущественно справа, разволокнение кортикального слоя костей таза, а также неправильно сросшийся чрезвертельный перелом правой бедренной кости.
Кистовидная перестройка костей таза потребовала исключения ПГПТ. Выявлено значительное повышение активности ЩФ до 2445 Ед/л (при верхней границе нормы до 258 Ед/л) в отсутствие изменений уровней кальция (2,4 ммоль/л), фосфора
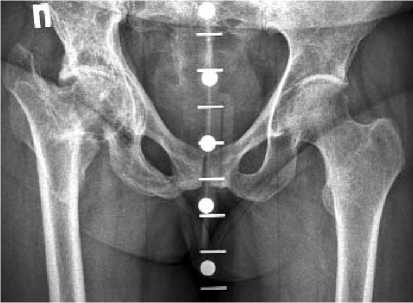
Рис. 5. Обзорная рентгенограмма таза пациентки Л., 53 лет, перед проведением ЭП правого тазобедренного сустава. Описание в тексте
Таким образом, двукратное введение золедроновой кислоты пациентке с КБП позволило достичь низкого уровня активности заболевания, что согласуется с данными других авторов [33–36], и провести артропластику тазобедренного сустава. Врачам, работающим с костной патологией, надо знать об этом заболевании ввиду его высокой распространенности, поскольку своевременная терапия позволяет избежать прогрессирования болезни, развития ее осложнений и потребности в высокотехнологичной медицинской помощи.
Прозрачность исследования
Исследование не имело спонсорской поддержки. Авторы несут полную ответственность за предоставление окончательной версии рукописи в печать.
Декларация о финансовых и других взаимоотношениях
Все авторы принимали участие в разработке концепции статьи и в написании рукописи. Окончательная версия рукописи была одобрена всеми авторами. Авторы не получали гонорар за статью.
Список литературы Диагностические аспекты костной болезни Педжета в клинической практике
- Paget J. On a form of chronic inflammation of bone (osteitis deformans). Trans R Med Chir Soc. 1877; 60: 37-64 DOI: 10.1177/095952877706000105
- Рожинская ЛЯ. Болезнь Педжета. Остеопороз и остеопатии. 2007; (2): 29-31
- Бунчук НВ. Ревматические заболевания пожилых (Избранное). Москва: МЕДпресс-информ; 2010. С. 220-57
- Ralston SH, Langston AL, Reid IR. Pathogenesis and management of Paget's disease of bone. Lancet. 2008; 372: 155-63 DOI: 10.1016/S0140-6736(08)61035-1
- Корсакова ЮЛ. Болезнь Педжета: современные методы лечения. Современная ревматология. 2010; 4(2): 11-17.
- Nebot Valenzuela E, Pietschmann P. Epidemiology and pathology of Paget's disease of bone -a review. Wien Med Wochenschr. 2017; 67(1-2): 2-8 DOI: 10.1007/s10354-016-0496-4
- Roodman GD, Windle JJ. Paget disease of bone. J Clin Invest. 2005; 115: 200-8 DOI: 10.1172/JCI24281
- Alonso N, Calero-Paniagua I, Pino-Montes J. Clinical and genetic advances in Paget's disease of bone: a review. Clin Rev Bone Miner Metab. 2017; 15(1): 37-48 DOI: 10.1007/s12018-016-9226-0
- Singer FR, Bone HG, Hosking DJ, et al. Paget's disease of bone: an endocrine society clinical practice guideline. J Clin Endocrinol Metab. 2014; 99(12): 4408-22 DOI: 10.1210/jc.2014-2910
- Monsell EM. The mechanism of hearing loss in Paget's disease of bone. Laryngoscope. 2004; 114: 598-606 DOI: 10.1097/00005537200404000-00002
- Braun RA, Milito CF, Goldman SM, Fernandes EA. Ivory vertebra: imaging findings in different diagnoses. Radiol Bras. 2016; 49(2): 117-21 DOI: 10.1590/0100-3984.2014.0103
- Kang H, Park YC, Yang KH. Paget's disease: skeletal manifestations and effect of bisphosphonates. J Bone Metab. 2017; 24(2): 97-103 DOI: 10.11005/jbm.2017.24.2.97
- Родионова СС, Колондаев АФ. Болезнь Педжета. Москва: ГЭОТАР-Медиа; 2008. 56 с. . Moscow: GEOTAR-Media; 2008. 56 p.].
- Melton LJ 3rd, Tiegs RD, Atkinson EJ, O'Fallon WM. Fracture risk among patients with Paget's disease: a population-based cohort study. J Bone Miner Res. 2000; 15(11): 2123-8 DOI: 10.1359/jbmr.2000.15.11.2123
- Кутин АА. Поздняя диагностика болезни Педжета. Клиническая практика. 2010; 2(2): 37-40.
- Башкова ИБ, Безлюдная НВ, Карпухин АСидр. Костная болезнь Педжета в практике врача травматолога-ортопеда. Остеопороз и остеопатии. 2016; (2): 108
- Злобина ТИ, Толстых АА, Калягин АН. Болезнь Педжета. Современные проблемы ревматологии. 2012; 4(4): 182-8
- Горячев АН, Резник ЛБ, Тютюнников АВ, Турушев МА. Нерешенные вопросы лечения деформирующей остеодистрофии (болезнь Педжета). Гений ортопедии. 2009; (3): 90-3
- Hultgren HN. Osteitis deformans (Paget's disease) and calcific disease of the heart valves. Am J Cardiol. 1998; 81: 1461-4 DOI: 10.1016/S0002-9149(98)00213-6
- Laroche M, Delmotte A. Increased arterial calcification in Paget's disease of bone. Calcif Tissue Int. 2005; 77: 129-33 DOI: 10.1007/s00223-005-0250-1
- Morales-Piga AA, Moya JL, Bachiller FJ, et al. Assessment of cardiac function by echocardiography in Paget's disease of bone. Clin Exp Rheumatol. 2000; 18: 31-7.
- Franck WA, Bress NM, Singer FR, et al. Rheumatic manifestations of Paget's disease of bone. Am J Med. 1974; 56: 592-603 DOI: 10.1016/0002-9343(74)90629-9
- Altman RD. Musculoskeletal manifestations of Paget's disease of bone. Arthritis Rheum. 1980; 2: 1121-7 DOI: 10.1002/art.1780231008
- Deyrup AT, Montag AG, Inwards CY, et al. Sarcomas arising in Paget disease of bone: a clinicopathologic analysis of 70 cases. Arch Pathol Lab Med. 2007; 131: 942-6.
- Mangham DC, Davie MW, Grimer RJ. Sarcoma arising in Paget's disease of Bone: declining incidence and increasing age at presentation. Bone. 2009; 44(3): 431-6 DOI: 10.1016/j.bone.2008.11.002
- Gebhart M, Vandeweyer E, Nemec E. Paget's disease of bone complicated by giant cell tumor. Clin Orthop Relat Res. 1998; 352: 187-93 DOI: 10.1097/00003086-199807000-00022
- Rendina D, Mossetti G, Soscia E, et al. Giant cell tumor and Paget's disease of bone in one family: geographic clustering. Clin Orthop Relat Res. 2004; 421: 218-24 DOI: 10.1097/00000118702.46373.e3
- Lyles KW, Colon-Emeric CS, Magaziner JS, et al. Zoledronic acid and clinical fractures and mortality after hip fracture. N Engl J Med. 2007; 357: 1799-809 DOI: 10.1056/NEJMoa074941
- Hosking D. Long-term control of bone turnover in Paget's disease with zoledronic acid and risedronate. J Bone Miner Res. 2007; 22: 142-8 DOI: 10.1359/jbmr.061001
- Tziomalos K. Persistent effect of zoledronic acid in Paget's disease. Clin Exp Rheumatol. 2007; 25: 464-6.
- Cundy T, Maslowski K, Grey A, Reid IR. Durability of response to zoledronate treatment and competing mortality in Paget's disease of bone. J Bone Miner Res. 2017; 32(4): 753-6 DOI: 10.1002/jbmr.3029
- Tucci JR. Zoledronic acid therapy of patients with Paget disease of bone resistant to or with unsustained remission following prior bisphosphonate therapy. Endocr Pract. 2015; 21(10): 1111-6 DOI: 10.4158/EP15664
- Elshafie O, Alsaffi N, Hussain S, Woodhouse N. Paget's disease in an Omani: long-term improvement following a single injection of zoledronic acid. Oman Med J. 2016; 31(2): 146-9 DOI: 10.5001/omj.2016.28
- Baykan EK, Saygili LF, Erdogan M, et al. Efficacy of zoledronic acid treatment in Paget disease of bone. Osteoporos Int. 2014; 25(9): 2221-3 DOI: 10.1007/s00198-014-2752-z
- Reid IR, Brown JP, Levitt N, et al. Re-treatment of relapsed Paget's disease of bone with zoledronic acid: results from an open-label study. Bonekey Rep. 2013; 6: 442 DOI: 10.1038/bonekey.2013.176
- Hanna SA, Dawson-Bowling S, Millington S, et al. Total hip arthroplasty in patients with Paget's disease of bone: a systematic review. World J Orthop. 2017; 8(4): 357-63 DOI: 10.5312/wjo.v8.i4.357


