Диагностика деформаций в области коленного сустава (обзор литературы)
Автор: Александров Юрий Михайлович, Дьячкова Галина Викторовна
Журнал: Гений ортопедии @geniy-ortopedii
Рубрика: Обзор литературы
Статья в выпуске: 1, 2012 года.
Бесплатный доступ
Короткий адрес: https://sciup.org/142121511
IDR: 142121511
Текст статьи Диагностика деформаций в области коленного сустава (обзор литературы)
ние конечностей с наблюдением у специалиста для дальнейшей оценки и лечения [35]. Достаточно важными можно считать данные о том, в каких отделах бедренной и большеберцовой кости происходит наиболее активный рост, поскольку это связано с прогнозированием роста при поражении той или иной зоны роста. По данным J. W. Pritchett (1992), около 70 % роста бедренной кости происходит за счет дистальной зоны роста. Доля роста дистального отдела бедренной кости у девочек колеблется от 60 % в семь лет до 90 % в возрасте 14 лет. У мальчиков эти показатели колеблются от 55 % в семь лет до 90 % в возрасте 16 лет. Вклад проксимальной зоны роста большеберцовой кости составляет примерно 57 %. У девочек эти показатели колеблются от 50 % в семь лет до 80 % в возрасте 14 лет. У мальчиков — от 50 % в семь лет до 80 % в возрасте 16 лет. В возрасте от семи лет до скелетной зрелости дистальный отдел бедренной кости растет приблизительно по 1,3 см в год, за исключением последних двух лет, когда эта величина снижается в два раза [48]. Эти закономер ности также учитываются при прогнозировании исходов после травмы эпиметафизарных ростковых зон.
Рентгенологическая оценка деформации коленного сустава во фронтальной плоскости часто бывает ошибочной по причине затруднений в определении правильного положения ротации нижней конечности. Деформация недооценивается в том случае, если направление рентгеновского луча не перпендикулярно фронтальной плоскости. Для точного определения фронтальной плоскости необходимо найти такую латеральную проекцию, которая получается при наложении задних краев бедренных мыщелков друг на друга. После расположения пациента в настоящем латеральном положении делают вторую рентгенограмму на большой пленке в плоскости под прямыми углами к предыдущей пленке. Таким образом получают истинную фронтальную плоскость, для которой не требуется ориентировка по положению стопы или надколенника, которое имеет тенденцию меняться. Сопутствующая флексионная деформация не сводит результат на нет. При использовании этой методики можно показать, что обычные методы имеют тенденцию недооценивать степень деформации коленного сустава [29, 33].
В 1989–2001 годах Л. В. Скляр с точки зрения биомеханики предложены расчеты необходимой величины удлинения, которая напрямую зависела от степени деформации [25]. Однако определение необходимой коррекции при высокой остеотомии большеберцовой кости по измерению на рентгенограммах угла между бедренной и большеберцовой костью недостаточно надежно, поскольку колено может находиться в различных позициях [53–55].
Большое значение многие авторы уделяли выявлению причин появления деформаций в коленном суставе, соизмеряя их с возрастными изменениями в костях, поскольку устранение деформаций в детском возрасте должно проходить с учетом состояния зоны роста [21, 23, 42].
Общеизвестно, что хрящевая ткань не имеет сосудов и «питается» диффузно за счет костной сосудистой сети. Соответственно, любая неадекватная компрессия может вызвать биологические сдвиги типа нервнодистрофических расстройств, а затем и асептический некроз. Особенно часто это происходит на фоне изначально измененного хряща, чем в данном случае является диспластически измененная ростковая зона. Замедляется и извращается процесс оссификации и созревания, поскольку разрушенный хрящ оссифицируется гораздо медленнее. В дальнейшем замыкается «порочный» круг: продолжает действие компримирующий фактор, что на фоне нарушенной оссифи-кации и в результате этого недостаточно устойчивой к компрессии зоны дисплазии приводит к деформации.
Особое значение имеют работы по изучению причин появления посттравматических и других деформаций у детей [44, 49, 50]. Количество публикаций на эту тему достаточно велико, и авторы затрагивают различные проблемы, в том числе и спонтанную коррекцию деформации у детей [52]. Во многих работах уделяется большое внимание тщательному анализу роста в медиальном и латеральном отделах метаэпифиза большеберцовой кости после переломов, распространяющихся на ростковую зону.
Изучив результаты консервативного лечения семи детей с переломами в области проксимального метафиза большеберцовой кости и угловой деформацией через 18 месяцев — 11 лет после перелома, исследователи выявили у шести пациентов, по данным рентгенографии, вальгусные деформации, которые прогрессировали в течение первого года, несмотря на сращение перелома. Через один-два года после травмы деформация медленно регрессировала в результате корректирующего продольного роста [38]. По мнению C. C. Hasler, L. von Laer (2000), нарушение роста, с его стимулированием после переломов, обычно происходит после переломов в области проксимального метафиза большеберцовой кости [39]. Если игнорировать небольшую вальгизацию, нарушение роста может привести к прогрессирующей варусной деформации. Частичное замыкание зоны роста после переломов в области эпифиза (Salter-Harris III и IV) или после эпифизеолизов (Salter-Harris-type I, II) и величина деформации в этих случаях зависит от величины зоны замыкания и ее локализации. Правильное лечение при переломах позволяет уменьшить риск развития деформаций, но только на 20–35 % в зависимости от локализации повреждения.
Некоторые авторы считают, что при устранении деформаций, возникших после повреждения эпифиза, необходимо выполнять корригирующую остеотомию с поправкой на дальнейший рост, чтобы предупредить вторичную деформацию, а другие — что лечение посттравматической вальгусной дефор -мации у детей должно проводиться после окончания роста и у детей с вторичной деформацией [30, 47].
В ряде работ изучено влияние перелома на дальнейший рост кости и ее структуру. А. M. Waldegger et al. (2001) отметили, что после травмы в проксимальном отделе большеберцовой кости возможно частичное закрытие зоны роста у детей. Авторы предлагают устранять подобные деформации про- ведением остеотомии с частичным закрытием зоны роста. Необходимо наблюдение за больными детьми после травмы в области ростковой зоны с целью своевременного оперативного вмешательства [34].
По мнению J. R. Davids et al. (2000), в этиологии tibia vara у детей играет роль биомеханическая перегрузка зоны роста проксимального отдела большеберцовой кости ввиду статического положения на варус и чрезмерной массы тела [35]. Относится ли подобный патофизиологический процесс к подростковой tibia varа – спорный вопрос с малой вероятностью единодушия в отношении природы и значения статического положения коленного сустава на ранних этапах развития заболевания. Полученные данные подтвердили клинические наблюдения относительно того, что лежащее в основе смещение коленного сустава в статическом положении варуса не является предпосылкой развития tibia varа у подростков, а также показывает значение отклонений динамической походки с учетом нагружения коленного сустава [35].
Наиболее тяжелые и выраженные изменения в коленном суставе наступают у больных с последствиями гематогенного остеомиелита, к которым относят укорочения, осевые деформации, ложные суставы и дефекты костей, застарелые патологические подвывихи и вывихи, анкилозы, дегенеративно-дистрофические поражения суставов [7, 18, 27, 37]. Заболеваемость детей острым гематогенным остеомиелитом (ОГО) за последние 20 лет не уменьшилась, но продолжительность лечения в стационаре сократилась, так же как и продолжительность лечения антибиотиками [43]. После стихания острого гнойновоспалительного процесса, с ростом ребенка происходит развитие деформаций дистального отдела бедренной кости, выражающихся в виде комбинаций нарушений роста бедренной кости в длину и осевых деформаций коленного сустава. Кроме того, при околосуставных деформациях коленного сустава происходит компенсаторноприспособительные «ротационноугловые» изменения в тазобедренном суставе [21]. При этом страдает весь опорно-двигательный аппарат и позвоночник, что приводит в 25–33 % случаев к инвалидизации [3].
Количество ортопедических осложнений у больных с последствиями гематогенного остеомиелита (вывихи, деформации, укорочения, контрактуры и анкилозы крупных суставов) составляют от 31 до 71 %. У детей тяжесть заболевания в отдаленные сроки усугубляется поражением метаэпифизарных зон, что приводит к нарушению дальнейшего формирования опорно-двигательного аппарата. Наиболее часто поражаются эпиметафизарная (54,5 %) и мета-физарная (39,6 %) зоны длинных трубчатых костей, а по локализации чаще всего поражается бедренная кость, как на одном, так и на нескольких уровнях, составляя 38–46 % всех случаев гематогенного остеомиелита [7, 8, 10]. Поражение дистального метаэпифиза бедренной кости занимает второе место после поражения проксимального и составляет от 27,5 до 50 % [1, 10, 19, 20].
Ортопедические осложнения перенесенного острого гематогенного метаэпифизарного остеомиелита (ОГМЭО) при поражении бедренной кости имеют некоторые особенности и встречаются в виде
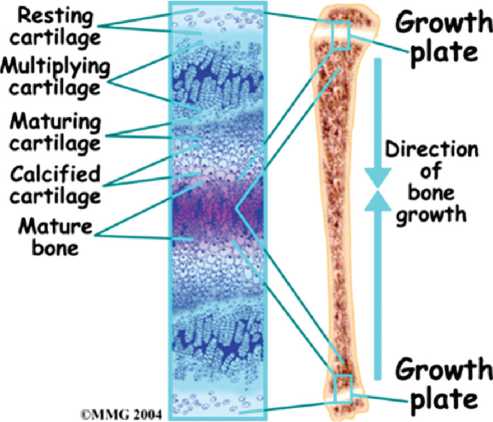
различных форм деструкций в области проксимального отдела бедренной кости (ПОБК), а в области коленного сустава наиболее часто проявляются в виде различных многоплоскостных деформаций, сочетающихся с анатомическим укорочением конечности (вследствие повреждения ростковых зон), реже в виде деструктивных изменений костей, образующих коленный сустав [11, 18].
Наиболее подробно рентгеноморфологические изменения дистального конца бедренной кости и проксимального метаэпифиза большеберцовой описаны в работах Г. В. Гайко (1988), Ю. Е. Гаркавенко с соавт. (2000), Г. В. Дьячковой и Г. В. Данильченко (2006), А. В. Брытова с соавт. (2008) [5, 7, 11]. Отдельно описаны изменения в области мыщелков, зоне роста, мета-физарном отделе. Выявлены характерные изменения в этих зонах, описаны специфические рентгеновские проявления остеосклероза, изменения структуры эпифизов, межмыщелкового углубления. Все многообразие клинико-рентгенологических изменений при деформации коленного сустава на почве перенесен-
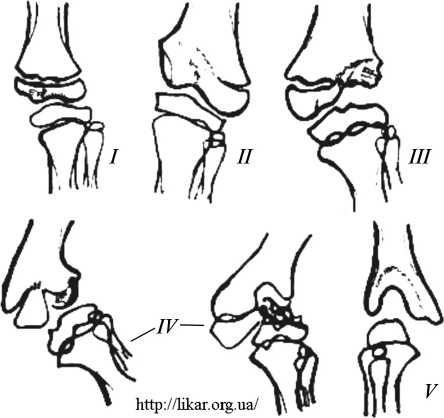
ного гематогенного остеомиелита классифицировано и выделено 5 наиболее часто встречающихся видов анатомических изменений в суставе (рис. 4).
-
1. Поражение небольшого участка только суставной поверхности эпифиза, когда зона роста остается неизмененной. Функциональные и анатомические изменения выражены слабо.
-
2. Изолированное поражение ростковой зоны, которое в процессе роста ребенка приводит к деформации одного из эпифизов, образующих коленный сустав. Деструкция самих мыщелков отсутствует.
-
3. Поражение эпифиза и ростковой зоны в тех случаях, когда распространенность их невелика. Деформация коленного сустава достигает средней тяжести и сопровождается значительной избыточной боковой подвижностью в коленном суставе.
-
4. Поражение мыщелков бедра или голени вместе с ростковой зоной, достигающее резкой выраженности. Деформация сустава тяжелой степени. При этом виде поражений в одном случае имеет место значительное разрушение воспалительным процессом костной и хрящевой ткани части метаэпифиза, где в этой области определяется рубцовая соединительная ткань. В другом случае отмечается торможение процессов оссификации сохранившегося хрящевого мыщелка. При этом с целью дифференциальной диагностики необходима артропневмография коленного сустава с добавлением контрастного вещества.
-
5. Обширное разрушение обоих мыщелков одного из суставных концов коленного сустава, включая зону роста.
В 2008 году опубликована работа группы авторов, в которой представлена классификация поражения зоны роста в области коленного сустава и изменения в нем в зависимости от протяженности и локализации деструктивного процесса [5] (рис. 5).
Полученные данные, по мнению авторов, имеют большое значение в дифференцированном подходе к выбору метода лечения.
В последние годы проведен ряд исследований, касающихся изучения рентгеноморфологических изменений зоны роста и прилежащих к ней отделов у детей с деформациями в области коленного сустава современными методами исследования. В работе Arai K. еt al. (2001) показана полноценность магнитно-резонансной томографии (МРТ) в оценке варусной деформации голени. Авторы сообщают о результатах МРТ трех пациентов с выраженной варусной деформацией голени, которая была верифицирована гистологически. Программа с подавлением жира показала частичное закрытие зоны роста у одного пациента и почти полное закрытие у другого пациента. Им была сделана остеотомия без последующего рецидивирования. У третьего пациента при MРТ были выявлены незначительные изменения зоны роста, проведено консервативное лечение. Варусная деформация уменьшилась, хотя определенные изменения сохранялись, гистологическое исследование показало дезорганизацию клеток зоны роста [41].
Совершенствование диагностических технологий позволило провести исследования по определению функциональной активности зоны роста по степени гидратации в поврежденном ее участке. Это играет
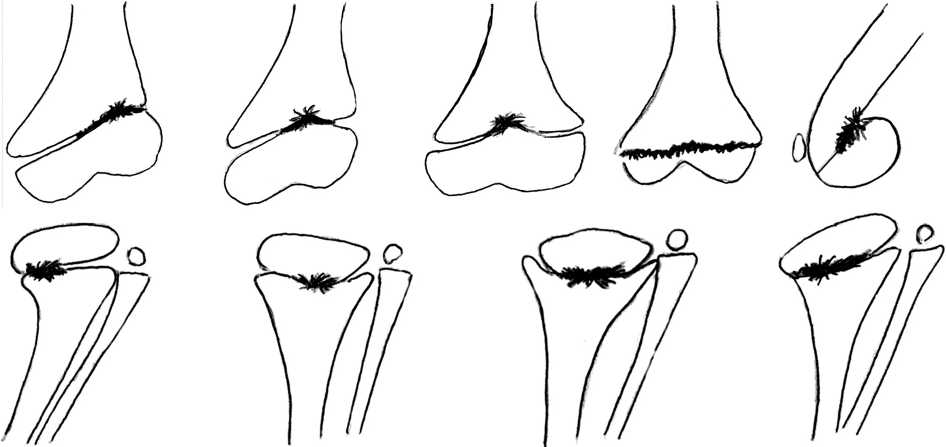
Рис. 5. Схема анатомо-функциональных вариантов нарушения зон роста коленного сустава у больных с последствиями гематогенного остеомиелита (Брытов А. В. Варианты поражения зон роста трубчатых костей и деформаций коленного сустава у детей после перенесенного острого гематогенного остеомиелита (рентгено-томографическая диагностика) / А. В. Брытов, А. П. Поздеев, О. Н. Маричева, Т. В. Попова, Ю. Е. Гаркавенко // Травматология и ортопедия России. 2008. № 3. С. 47 – 53)
большую роль в определении тактических подходов к лечению больных. Применение разработанных авторами компоновок для одновременной коррекции деформаций и удлинения сегментов конечностей с учетом анатомо-биомеханических особенностей деформированного или укороченного сегмента позволило достичь положительного результата лечения у 97,37 % больных с указанной патологией [24].
В работе Malcius D. (2005) 15 детей, которые пострадали от острой костно-суставной инфекции вокруг коленного сустава, были обследованы методом МРТ через шесть месяцев после начала заболевания. Все пациенты оценивались по клиническим и рентгенографическим данным перед проведением магнитно-резонансной томографии. Нарушения в зоне роста (метафиза и/или эпифиза) на МРТ были обнаружены у пяти детей из 15. Авторы считают, что МРТ является важным исследованием в оценке не только зоны роста в ранний период после острой костно-суставной инфекции, но и степени поражения прилежащих отделов кости. Использование МРТ для оценки состояния зон роста должны быть включены в протокол исследования больных с последствиями острой костно-суставной инфекции. Это может предотвратить катастрофические осложнения, которые иначе нельзя обнаружить [43].
Анализ литературы свидетельствует, прежде всего, о важности рассматриваемой проблемы и многочисленных аспектах ее рассмотрения в плане диагностики. Речь идет о биомеханике коленного сустава в норме и патологии, причинах деформаций, их этиологических особенностях, рентгеноморфологических изменениях при различной патологии, методах исследования и их роли в решении тактических вопросов лечения больных, особенно детского возраста, с деформациями коленного сустава. Несомненно, много сделано как в плане диагностических разработок, так и методов лечения, тем не менее, возможности современных методов исследования явно реализованы не в полной мере для более полной оценки степени повреждения ростковой зоны, прогнозов ее функционирования, возможности появления рецидивов заболевания и способов их профилактики, особенно у детей.


