Гангрена Фурнье: современные подходы к лечению (обзор литературы)
Автор: Прохоров А.В.
Журнал: Экспериментальная и клиническая урология @ecuro
Рубрика: Инфекционно-воспалительные заболевания
Статья в выпуске: 2, 2016 года.
Бесплатный доступ
Лечение гангрены Фурнье (ГФ) является комплексным с использованием мультидисциплинарного подхода и начинается сразу же при поступлении пациента в хирургический стационар. Любая отсрочка в проведении лечения ГФ связана с высокой вероятностью летального исхода вследствие развития сепсиса и полиорганной недостаточности. Краеугольным камнем в лечении ГФ является экстренное хирургическое вмешательство в сочетании с мощной антибактериальной и противошоковой терапией. Хирургическая тактика включает многократные санационные некрэктомии с применением лампасных разрезов, вскрытие и дренирование флегмон и абсцессов мягких тканей аногенитальной области. С учетом полимикробной (аэробной и анаэробной) каузативной микрофлоры препаратами выбора антибактериальной терапии ГФ являются цефалоспорины (цефтриаксон) и фторхинолоны (флоксан), аминогликозиды (гентамицин) и метронидазол (метрогил). При тяжелых формах ГФ в комплекс антибактериальной терапии включается антибиотик из класса карбапенемов (имипенем). Антибактериальная терапия проводится сразу после постановки диагноза одновременно с подготовкой больного к операции. Противошоковые мероприятия направлены на поддержание гемодинамики, прежде всего сердечного выброса, адекватной тканевой перфузии, на проведение дезинтоксикационной терапии в целях уменьшения симптомов эндотоксемии. В послеоперационном периоде местное лечение осуществляется в зависимости от его фазы, с применением различных видов раневых повязок и способов обезболивания. В качестве адъювантной терапии пациентов с ГФ обсуждаются эффективность применения гипербарической оксигенотерапии, вакуумной терапии, а также различных средств, влияющих на раневой регенераторный процесс; рассматриваются показания и способы отведения кала и мочи, различные виды реконструктивно-пластических операций.
Гангрена фурнье, лечение
Короткий адрес: https://sciup.org/142188100
IDR: 142188100
Текст научной статьи Гангрена Фурнье: современные подходы к лечению (обзор литературы)
экспериментальная и клиническая урология №2 2 0 16
Некрэктомия мягких тканей наружных половых и промежности при ГФ была выполнена в 789 (99,5%) случаях, среди которых сочетание некрэк-томии с вскрытием и дренированием абсцессов, флегмон и гнойных затеков аногенитальной области и малого таза было в 265 (33,6%) случаях. Количество некрэктомий варьировало от 1 до 8 (в среднем, 3,7 ± 1,3), более двух не-крэктомий было произведено в 555 (70%) случаях. Наличие взаимосвязи между количеством некрэктомий и показателем летальности при ГФ убедительно не установлено ввиду отсутствия широкомасштабных исследований. В отдельных публикациях показано, что количество некрэкто-мий в целом не влияет на показатель летальности при ГФ [24, 26, 30]. Однако, по данным других авторов, повторные агрессивные санационные некрэктомии с интервалом 1-2 дня достоверно приводят к снижению летальности [12, 29]. Сроки выполнения некрэктомии являются статистически значимым показателем витального прогноза при ГФ и разногласий не вызывают [24, 25, 30]. Так, в серии наблюдений H.R. Unalp и соавт. (2008), включающей 68 пациентов с ГФ, сроки выполнения первого хирургического вмешательства были почти в 2 раза больше среди умерших пациентов, чем среди выживших: 5,3 (3-8) суток и 2,9 (1-8) суток, соответственно ( p = 0,047) [30].
Отведение мочи было выполнено у 349 (44,3%) пациентов с ГФ. При этом катетеризация мочевого пузыря осуществлена у 220 (63,3%) и эпицистостомия – у 129 (36,7%) больных ГФ. В зависимости от серии наблюдений процент превентивной катетеризации мочевого пузыря достигает 100, что связано с необходимостью проведения инфузионной терапии. Отведение мочи из мочевого пузыря проводилось путем периодической и перманентной катетеризации, открытой надлобковой или троакарной эпицистостомии. Большинство авторов предпочитает постоянную катетеризацию мочевого пузыря, выполняемую с превентивной целью уже в отделении интенсивной терапии для контроля объема инфузионной терапии [11, 15, 21, 23]. Показания к выполнению эпицистостомии возникают реже: при дисфункции наружного сфинктера уретры, которая развивается при обширном поражении промежности, полового члена или уретры [12, 19, 20]. Сообщений об осложнениях, наблюдающихся при отведении мочи указанными способами у пациентов с ГФ, в литературе не приводится.
Отведение кала путем традиционной (открытой) колостомии было выполнено у 147 (18,5%) больных ГФ (в отдельных наблюдениях процент колостомий варьировал от 1,4 до 43). Показаниями для колостомии были случаи обширного гнойно-некротического поражения аноректальной области, несостоятельность анального сфинктера в виде недержания кала, опасность загрязнения фекалиями открытой раны промежности и наружных половых органов, перфорация или наружный свищ прямой кишки. Колостомия осуществлялась как с превентивной целью в ходе первичной санационной некрэктомии, так и в отсроченном порядке при повторных хирургических санациях (рис. 4).
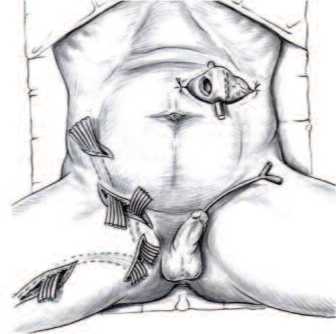
Рис. 4. Временное отведение мочи и кала при помощи постоянного уретрального катетера и трансверзоколостомии при ГФ промежности с гнойными затеками на переднюю брюшную стенку и бедро [25]
Количество публикаций, специально посвященных вопросу колостомии при ГФ, в литературе не так много [31 – 33]. Показания к колостомии при ГФ активно обсуждаются. Наибольшие разногласия существуют в отно- шении показаний к превентивной колостомии, так как имеются противоречивые данные по влиянию превентивной колостомии на показатель смертности при ГФ. Так, M. Korkut и соавт. в рандомизированном исследовании, включающем 45 случаев ГФ, показали, что смертность среди пациентов, перенесших превентивную колостомию, была в 5,5 раз выше, чем у пациентов без колостомии: 38% и 7%, соответственно [29]. Противоположные результаты были получены H.R. Unalp и соавт. [30]. Согласно данным этих авторов, в клиническом исследовании, состоящем из 68 больных ГФ, колостомия была выполнена у 22 (32,4%) больных, при этом летальность в группе пациентов без коло-стомы была в 3 раза выше, чем среди пациентов с колостомой: 13% и 4,5%, соответственно. Было также показано, что у пациентов с превентивной коло-стомой летальность ниже, чем у пациентов с отстроченной колостомой [32, 33]. A. Akcan и соавт. в серии наблюдений, состоящей из 37 пациентов, при сравнении показателя летальности при превентивной и отстроченной колостомии показали статистически значимое увеличение смертности при выполнении отсроченной колостомии: 29% и 42%, соответственно (p=0,031) [32].
Сторонники превентивной колостомии полагают, что она позволяет осуществлять более раннее пероральное питание пациентов с ГФ, значительно уменьшает риск микробной контаминации и способствует более быстрому заживлению раны промежности и мошонки [33]. Противники превентивной колостомии считают, что она не только не спасает от летального исхода, но и наоборот увеличивает вероятность летального исхода из-за ее осложнений [29]. Было показано, что колостомия может сопровождаться наличием осложнений в виде раневой инфекции, ишемии стомы, пролонгированной кишечной непроходимости, эвисцерации [29, 32]. Колостомия дополнительно вызывает физическую и психологическую травму у соматически тяжелого контин- гента больных, к которому относятся пациенты с ГФ [32, 33]. Несмотря на то, что колостомия не сопровождается увеличением сроков госпитализации, она не исключает необходимость многократных санаций раны и тем самым не приводит к уменьшению количества некрэктомий [29, 32]. Таким образом, на сегодняшний день, принимая во внимание положительные и отрицательные стороны превентивной колостомии, рекомендуется ее выполнение лишь по строгим показаниям [31, 33].
В последнее время в качестве альтернативы традиционной колостомии предложена самоудерживаю-щаяся гибкая система для отведения каловых масс в виде силиконового катетера с надувным баллоном (по типу катетера Фолея), которая устанавливается в анальный канал и соединяется с калоприемником [1, 4, 25] (рис. 5). Атравматичная колостома хорошо защищает раневую поверхность от фекальной контаминации и тем самым ускоряет раневой регенераторный процесс, она показана при диарее, ожогах и язвах аноректальной области [1, 4]. Считается, что такая альтернативная колостома помогает избежать осложнений, связанных с выполнением рутинной колостомии, она физически и психологически легче переносится пациентами, а также экономически выгодна [24, 33]. Перед установкой отводящего устройства в прямую кишку рекомендуется провести пальцевое и визуальное исследование прямой кишки на предмет опухолевого заболевания или повреждения. Злокачественные опухоли, перфорация и свищи прямой кишки являются противопоказаниями для
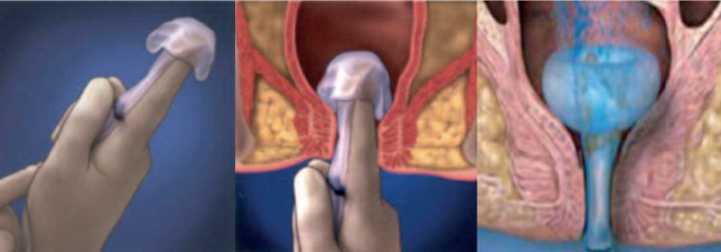
Рис. 5. Временное отведение кала при помощи самоудерживающейся системы по типу катетера Фолея [4]
установ-ления катетера в прямую кишку [4, 33]. В этих случаях выполняется обычная колостомия.
Орхиэктомия была выполнена в 28 (3,5%) случаях (в зависимости от серии наблюдений это количество достигало 30%), пенэктомия и вазэктомия – в 1 (0,1%) случае (в зависимости от серии наблюдений – до 5%). Показанием для этих операций при ГФ было вовлечение в гнойно-некротический процесс полового члена, яичек и семявыносящего протока. Низкий процент орхиэктомии еще раз подтверждает известный факт редкого поражения яичек при ГФ, что объясняется раздельным кровообращением мошонки и яичек [1, 4, 8, 14].
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ ГФ
Рекомендации по антимикробной терапии ГФ основаны на низком уровне доказательности и степени клинических рекомендаций [11, 15, 16]. Антибактериальная терапия должна проводиться сразу после постановки диагноза ГФ одновременно с подготовкой больного к операции. С учетом полимикробной (аэробной и анаэробной) каузативной микрофлоры, лечение ГФ рекомендуется начинать с антибиотиков широкого спектра действия [11, 18, 19]. Предусматривается влияние на основные вероятные возбудители ГФ, включая золотистый стафилококк, стрептококки (в первую очередь Str. руоgenes), анаэробы и энтеробактерии.
Согласно новым клиническим рекомендациям Американского общества инфекционных болезней (IDSA – 2015) к препаратам выбора при ГФ от- носится триада: цефтриаксон (цефтазидим) или флоксан (ципрофлоксацин), гентамицин и метронидазол (метрогил) [34]. При молниеносных и быстро прогрессирующих формах ГФ в комплекс антибактериальной терапии включаются антибиотик из класса карбапенов (имипенем, меропенем, эртапенем, дорипенем, фаропенем, биапенем), относящихся к классу β-лактамных антибиотиков с широким спектром действий, а также пипера-циллина-тазобактам – новый комбинированный антибактериальный препарат, содержащий пиперациллин (полусинтетический антибиотик широкого спектра действия) и тазобак-там (ингибитор большинства β-лакта-маз). При непереносимости пенициллинов рекомендуется применять ти-герциклин, относящийся к группе макролидов с широким антибактериальным спектром и низкой нефротоксичностью (по сравнению с другими аминогликозидами). При наличии в анамнезе повторных госпитализаций с длительными курсами антибактериальной терапии целесообразно добавить к терапии линезолид или дап-томицин, используемые для лечения тяжелых инфекций, вызванных большинством антибиотикорезистентных штаммов грамположительных бактерий (включая стрептококки, устойчивые к ванкомицину, энтерококки и метициллин – резистентный золотистый стафилококк) [4, 34, 35].
Предложены также и другие схемы антибактериальной терапии, заслуживающие внимания [36-39]. Для эмпирической антибактериальной терапии широкого спектра действия до получения результатов микробиологического анализа можно использовать комбинацию пенициллина G, клиндамицина, ванкомицина, и гентамицина [38]. Пенициллин G обладает значительной активностью в отношении стрептококков и клостридий. Ванкомицин эффективен при метициллин-резистент-ном золотистом стафилококке. Клиндамицин имеет относительно широкую антиаэробную и антианаэроб-ную активность, уменьшает экспериментальная и клиническая урология №2 2 0 16 продукцию α-токсина клостридиальной флоры и суперантигена M стрептококковой флоры. Гентамицин обеспечивает широкое антибактериальное действие на многие грамотрицатель-ные палочки и анаэробные бактерии [38, 39]. Возможно также применение сочетания цефалоспоринов III-IV поколений (цефотаксим, цефтриаксон, цефепим) с метронидазолом [11, 15, 16]; эмпирической монотерапии ингибиторозащищенными пенициллинами (амоксициллин / клавуланат, ти-карциллин / клавуланат) [15, 21, 36].
Суточная доза указанных препаратов и продолжительность антибактериальной терапии определяется индивидуально в зависимости от степени распространенности, обширности гнойно-некротического поражения и тяжести состояния больных. Длительность комбинированной антибактериальной терапии составляет в среднем 7-10 суток, максимально – 14 суток [7, 8, 13].
ПОСЛЕОПЕРАЦИОННОЕ ЛЕЧЕНИЕ БОЛЬНЫХ ГФ
Осуществляется в специаль-ных палатах отделения интенсивной терапии, крайне тяжелых больных – в режиме искусственной вентиляции легких продолжительностью не менее 3 суток [1, 2, 4, 11, 16]. Лечебные мероприятия направлены на поддержание гемодинамики, прежде всего сердечного выброса, а также проведение дез-интоксикационной и инфузионной терапии с использованием вазопрессорных аминов для обеспечения адекватной тканевой перфузии, снижения концентраций токсических метаболитов и цитокинов [3, 15, 16, 18]. При инфузионной и дезинтоксикационной терапии применяются кристаллоидные растворы, растворы альбумина, плазмареферез и гемосорбция; при обширных кровоточащих раневых поверхностях – плазмозамещающая терапия и гемотрансфузии [13, 14].
Строгому контролю подлежат азотовыделительная функция почек и гликемический статус пациента. Следует помнить, что почечная недоста- точность, обусловленная тканевой гипоперфузией и массивной эндотоксемией, является одним из наиболее распространенных осложнений ГФ и, в ряде случаев, для коррекции может потребовать применения неотложного гемодиализа [19, 20, 23]. Как правило, ГФ развивается у пациентов с сахарным диабетом, который на фоне сепсиса может легко декомпенсироваться и потребовать применения больших доз инсулина в виде постоянной инсулиновой помпы [3, 4].
Немаловажное значение в интенсивном лечении больных ГФ в условиях отделения реанимации придается парентеральному питанию с полным возмещением потерянных калорий (не менее 125% от нормативных показателей, в среднем около 3000 ккал/сут), незаменимых аминокислот (таких как аргинин, цитруллин и глютамин) [25, 26]. Показано, что концентрация L-аргинина существенно снижается в плазме крови на фоне сепсиса и коррелирует с высокой летальностью у пациентов с ГФ [4, 21]. Аргинин принимает участие в процессах заживления ран и иммуногенеза, система аргинин-NO играет важную роль в регуляции сосудистого тонуса и артериального давления. Тем не менее, необходимы дальнейшие исследования, чтобы определить потенциальную полезность добавок с аргинином или глутамином у больных сепсисом [4, 38, 39].
Среди адъювантных методов лечения ГФ заслуживает отдельного внимания применение гипербарической оксигенотерапии (ГБОТ), которая официально признана Обществом подводной и гипербарической Медицины США для клинического применения [40-45]. Она осуществляется в условиях инсуфляции кислорода при давлении равном 2,5 абсолютных атмосфер в течение 90 – 120 минут за один сеанс. Экспериментальными исследованиями показано, что ГБОТ приводит к увеличению оксигенации артериальной крови и тканей, активности макрофагов в очаге воспаления, предотвращает дальнейшее распространение некроза тканей и умень- шает общие проявления эндотоксемии [40, 41]. ГБОТ имеет прямой антибактериальный эффект по отношению к клостридиальной флоре путем образования свободных радикалов кислорода; приводит к увеличению внутриклеточного транспорта антибиотиков, повышает эффективность аминогликозидов к синегнойной палочке [41, 43]. ГБОТ играет важную роль в заживлении ран: уменьшает отек за счет вазоконстрикции, стимулирует ангиогенез, синтез фибробластов и образование грануляционной ткани [40-43].
К нежелательным эффектам ГБОТ относятся цитотоксические, приводящие к спазмам мелких сосудов легких в виде одышки наподобие высотной болезни; нейротоксические в виде воздействия на центральную нервную систему с развитием судорог; травматические в виде возможной баротравмы среднего уха [45]. В некоторых случаях до начала ГБОТ рекомендуется выполнение превентивной миринготомии (тимпаностомии) или хирургической имплантации временной тимпаностомической трубки [40, 43].
Эффективность и целесообразность применения ГБОТ при ГФ остаются спорными. Некоторые авторы сообщают о снижении смертности пациентов с ГФ при использовании ГБОТ [40, 42, 43, 44]. R.S.Jr. Hollabaugh и соавт. при анализе 26 случаев ГФ показали различие в летальности при сравнении двух групп пациентов, получавших сеансы ГБОТ (n = 14) и не получавших их (n = 12). В группе без ГБОТ летальность составила 42% против 7% в группе пациентов, получавших ГБОТ в рамках комплексной терапии [43]. Аналогичная работа была проведена F. Ayan и соавт. : на небольшой группе больных (n = 11) была показана меньшая летальность в случае применения ГБОТ в качестве адъювантной терапии ГФ [42]. Заслуживает внимание работа J.J. Shaw и соавт. из Массачусетского университета (США) [40]. Авторы в 2008 – 2010 гг. на базе 14 лечебных центров США впервые про- вели широкомасштабное мультицент-ровое исследование эффективности ГБОТ у 1583 пациентов с некротическим фасциитом разной локализации, включая случаи ГФ. Было показано значительное снижение количества осложнений и летальности в группе пациентов, получавших ГБОТ (соответственно 45% и 66%, 4% и 23% при p<0,01). При этом прямые затраты на лечение и длительность госпитализации в изучаемой и контрольной группах существенно не различались. Однако, в другом более раннем и меньшем по масштабу ретроспективном исследовании M.E. George и соавт., объединяющем 78 пациентов с ГФ в 2 лечебных центрах США, было установлено, что применение ГБОТ не приводит к значительному снижению летальности, количеству санационных некрэктомий и осложнений, длительности антибактериальной терапии и срокам пребывания в стационаре [41].
В настоящее время отсутствует единый протокол ГБОТ при ГФ, что затрудняет разработку официальных рекомендаций по применению ГБОТ в клинической практике в целом [43, 44, 45]. Наличие серьезных побочных реакций ГБОТ пока еще ограничивает рутинное применение метода, прежде всего, у гемодинамически нестабильных пациентов с ГФ [40, 45]. К тому же многие клиники не имеют возможности проведения ГБОТ. В дискуссиях по ГБОТ подчеркивается, что показания к ГБОТ при ГФ должны быть строго обоснованы. Даже при наличии ГБОТ в арсенале клиники, применение данного метода нисколько не должно препятствовать проведению неотложного хирургического лечения (санационной некрэктомии) у пациентов с ГФ [1, 4, 43, 45].
УПРАВЛЕНИЕ РАНЕВЫМ ПРОЦЕССОМ. ТРЕБОВАНИЯ К РАНЕВЫМ ПОВЯЗКАМ.
УХОД ЗА РАНАМИ И КОНТРОЛЬ БОЛИ
Управление раневым процессом, учитывая гнойно-некротический характер повреждения мягких тканей наружных половых органов и промежности, которые являются, как известно, рефлексогенными (шокогенными) зонами, относится к важным аспектам раннего послеоперационного периода и начинается уже в операционной [7, 8, 13, 14, 15, 18]. В целом, управление раневым процессом при ГФ определяется множеством факторов, зависящих от конкретного случая, научных воззрений и возможностей клиники.
Температура в операционной должна быть комфортной, чтобы предотвратить переохлаждение, а перевязочные материалы – в широком ассортименте для перевязки анатомически сложных и загрязненных ран. Раневые повязки накладываются таким образом, чтобы из-бежать негативного воздействия на сухожилия, кости или хрящи и предотвратить их от высыхания. Повязки должны обеспечить визуальный контроль течения раневого процесса, развития раневых осложнений в виде присоединения вторичной инфекции и роста дрожжевой флоры [1, 4, 16]. В протоколе первичной хирургической операции важно документировать локализацию и размеры раны, состояние краев раны и окружающих кожныхпокровов, что также позволяет эффективно контролировать ход раневого процесса и оценить необходимость дальнейшей хирургической обработки раны [1, 5, 11, 15]. Раневые повязки не должны ограничивать физическую активность и мобильность пациента для предотвращения внутрибольничных осложнений, таких как пневмония, инфекции мочевыводящих путей, тромбоэмболические осложнения [46-48].
В отношении частоты и вида раневых повязок в 1-ой фазе раневого процесса – фазе гидратации в литературе нет единого мнения. Большинство авторов выполняют ежедневные перевязки, некоторые из них с многократной сменой повязок в течение суток [7, 8, 13]. Некоторые авторы отдают предпочтение редким перевязкам с использованием, так называемых, итерационных (от лат. iteratio — повторяю, в данном случае, способность повязки принимать анатомическую форму раневой поверхности) раневых повязок, на основе антимикробного или пенного перевязочного материала [1, 3, 4, 21, 25]. К преимуществам итерационных повязок относятся: возможность изменение формы повязки, что очень важно при покрытии таких анатомически сложных ран, к каким относятся наружные половые органы и промежность; наличие антимикробного слоя; уменьшение частоты смены повязки; сокращение сроков раневого процесса и времени, требующего для ухода за сложными ранами; возможность визуального исследования раневого экссудата непосредственно через повязку [21, 25]. Главными достоинствами итерационных повязок являются возможность визуальной оценки эволюции раневого процесса (не снимая повязки) и активного воздействия на течение раневого процесса путем орошения раны через повязку различными антисептиками. Для повязок используют перекись водорода, бетадин, левомиколь, жировые эмульсии или альгинат кальция (альго-стерил) и т.д. Итерационные повязки накладывают в операционной и используют в период проведения поэтапных санационных некрэкто-мий до полного очищения раны [3, 4, 21, 25, 27].
После радикальной хирургической обработки и некрэктомии местную санацию гнойного очага проводят с учетом фазы раневого процесса. В фазе гидратации выполняется туалет раны растворами различных антисептиков (фурацилин, диоксидин, водный раствор хлоргексидина, 0,5% раствор гипохлорита натрия или раствор Дейкина, 3% раствор перекиси водорода) с применением влажно-высыхающих раневых повязок [1, 3, 7, 8]. Указывается на необходимость соблюдения мер предосторожности при экспериментальная и клиническая урология №2 2 0 16 использовании раствора перекиси водорода у больных ГФ, получающих одновременно сеансы ГБОТ [11, 15]. При этом возможны взрывоопасные ситуации и тромбоэмболические осложнения при высвобождении свободного кислорода под давлением. Кроме того, при применении раствора перекиси водорода необходимо помнить о развитии искусственной подкожной крепитации, которая может симулировать прогрессирование ГФ [33, 45, 46]. Для улучшения отторжения гнойно-некротических масс у ряда больных при перевязках также используются препараты, обладающие коллагенолитической активностью (ируксол, колладиосорб) и растворы протеолитических ферментов (хи-мопсин, химотрипсин) [7, 9, 18]. Некоторые авторы придают значение применению ферментных санаций раны с использованием липофили-зированной коллагеназы, фибринового клея для закрытия дефектов кожи, не имеющих активного бактериального заражения [11, 16, 37]. С целью ускорения процесса очищения раны применяют ультразвуковую кавитацию раны (аппарат УРСК-7н-18, ультразвук низкой частоты) [1, 7, 9]. Перспективными считается лазерное облучение раневой поверхности (гелий-неоновый лазер низкой интенсивности) с помощью аппарата АФЛ-1, орошение ран струей кислорода или озоновоздушной смесью, гидропрессивную обработку озонированным 0,9% раствором NaCl, местное применение комбинированного препарата оф-лотримол-2 и гемасепта, аппликации сорбционных тампонов-дренажей [25, 29, 38, 48].
В фазе дегидратации при перевязках используются водорастворимые мази на полиэтиленоксидной основе («Левомеколь» или «Диокси-коль»), обладающие высокими дегидратирующим и санирующим свойствами [7, 8, 9, 14]. Немало публикаций уделено применению медо-терапии при ГФ [1, 3, 4, 49-51]. Природный и необработанный мед используется с хорошими результатами при лечении гнойных ран и трофических язв кожи различного генеза. Антибактериальный эффект меда, как полагают, связан с его гипертоническими свойствами и наличием феноловых кислот [49, 50]. Мед создает кислую среду (рН меда = 3,6), губительную для многих микроорганизмов, а также содержит ферменты, которые переваривают некротические ткани. При применении медотерапии очищение раны достигается быстро: в течение 57 дней [1, 4, 51]. К сожалению, рандомизированные исследования об эффективности меда у пациентов с ГФ в доступной литературе отсутствуют.
При переходе раневого процесса в фазу пролиферации (регенерации) основной задачей местной санации ран является стимуляция роста созревания соединительной ткани. С этой целью применяют поливалентную системную терапию с использованием топических препаратов местного применения (курио-зин), антиоксидантов (токоферол, аевит) и депротеинизированных дериватов крови телят (солкосерил, актовегин) [6-9, 52-54]. Учитывая данные литературы о роли сосудистого фактора в сложном патогенезе ГФ, в комплекс лечения больных старше 40 лет включаются антикоагулянты (гепарин, фраксипарин), ангиопротекторы (трентал, пентоксифиллин) и препараты, улучшающие микроциркуляцию и реологические свойства крови (реополиг-люкин) [11, 13, 16, 54].
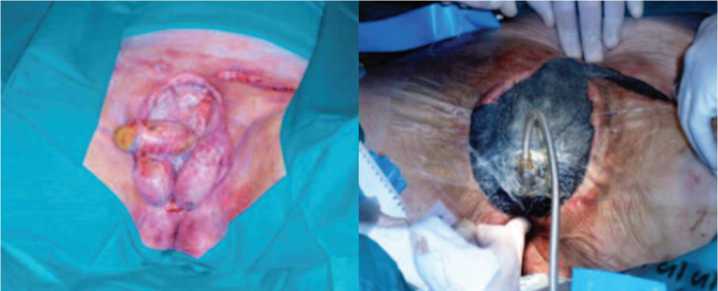
Рис. 6. Применение итерационной раневой повязки и вакуумной терапии после некрэктомии при ГФ с тотальным некрозом мошонки и кожи полового члена [63]
Среди новых технологий в качестве местного адъювантного лечения обширных ран у пациентов с ГФ применяется метод локальной вакуумной терапии (ЛВТ) с использованием отрицательного атмосферного давления (около 125 мм. рт. ст.) [55-64]. ЛВТ рекомендуется во 2-й фазе раневого процесса (фазе дегидратации), как правило, после неоднократных операций – некрэкто-мий, на этапе очищения раны и формирования грануляционной ткани [57, 61]. Система для создания отрицательного атмосферного давления состоит из портативного вакуумного усилителя (устройства переменного тока), гибкого шланга и клейкой полиуретановой пленки, которой герметично закрывают раневую поверхность. Устройство работает циклически, каждый цикл работы включает 5-ти минутное воздействие отрицательного давления на раневую поверхность с последующим 2-х минутным перерывом (рис. 6).
Механизмы терапевтического воздействия отрицательного давления на раневой процесс окончательно не изучены. В экспериментальных и клинических исследованиях показано, что метод ЛВТ позволяет уменьшить раневой отек, улучшить микроциркуляцию в ране и формирование грануляционной ткани, оптимизирует процессы фагоцитоза и элиминации бактерий из раны [55, 56, 60, 61, 64]. Кроме того, циклическое применение отрицательного атмосферного давления изменяет «клеточный скелет» ране- вого ложа, вызывая каскад внутриклеточных сигналов, повышающих скорость деления клеток и последующее формирование грануляционной ткани [61-64]. В итоге, применение ЛВТ позволяет сократить сроки заживления ран и число перевязок, уменьшить количество и объем реконструктивных операций, обеспечивает лучшую приживаемость кожных трансплантатов [62, 64]. Достоинством ЛВТ является также возможность ее использования на анатомически сложных раневых поверхностях, к которым относятся промежность, наружные половые органы и аноректальная область [55, 58].
К сожалению, с учетом редкости заболевания, в настоящее время в доступной литературе отсутствуют сообщения о широкомасштабных (мультицентровых) рандомизированных исследованиях, посвященных эффективности ЛВТ при ГФ. Выводы авторов основываются, как правило, на небольшом количестве наблюдений, за исключением, пожалуй, работы R. Czymek и соавт. [55]. Авторы выполнили проспективное исследование 35 пациентов с ГФ, которые после хирургического лечения (некрэктомии) в зависимости от способа местной терапии были разделены на две группы. 1-ая группа пациентов (n = 16) получала традиционное лечение с использованием обычных антисептических перевязок с полигексанидом, во 2-ой группе (n = 19) применялась ЛВТ. По возрасту, соматическому статусу, каузативной микрофлоре и тяжести ГФ пациенты обеих групп не различались. В результате лечения смертность во 2-ой группе пациентов, получающих ЛВТ, была в 7,5 раз ниже смертности в 1-ой группе пациентов (5,3% и 37,5%, соответственно). Однако при этом сроки госпитализации и количество энтеростомий были в 3 и в 2 раза выше во 2-ой группе (27,8 койкодней и 96,8 койко-дней; 43,8% и 89,5%, соответственно в 1-ой и во 2-ой группах), что отчасти объ- ясняется высокой летальностью в 1-ой группе пациентов. Несмотря на эти противоречивые результаты, авторы считают, что ЛВТ является методом выбора при лечении сложных ран (по анатомическому рельефу раневой поверхности и площади) у пациентов с ГФ и позволяет значительно снизить летальность у этого контингента больных. Длительность применения ЛВТ в приведенных публикациях не ограничена и определяется площадью раневой поверхности и индивидуальными сроками течения раневого регенераторного процесса [56, 59, 63, 64]. Через каждые 2-3 суток происходит смена вакуумной раневой повязки [61, 62].
ЛВТ хорошо переносится пациентами и в настоящее время широко применяется в лечении сложных хирургических и травматических ран, открытых переломов, пролежней, диабетических и венозных трофических язв конечностей [59]. К возможным недостаткам ЛВТ относятся высокая стоимость лечения и необходимость иммобилизации пациента [60, 64].
Учитывая выраженность и обширность гнойно-некротического поражения при ГФ, одной из важных проблем ухода за раной является купирование боли, которую пациенты с ГФ многократно испытывают в ходе заживления раны и реабилитации [7, 8, 13, 14, 38, 65]. Применяются фармакологические и нефармакологические методы купирования болей. Фармакологические методы обезболивания и седации являются основными, нефармакологические методы лечения в виде релаксации, массажа, гипноза относятся к вспомогательным. Для объективной оценки выраженности болей разработаны аналоговые шкалы полуколичественной (балльной) оценки, основанные на мимике и жестах [11, 15, 38]. У пациентов с ГФ выделяют 3 типа болей: фоновые; острые, связанные с физической активностью; и острые, связанные с перевязкой [38, 65]. Каждый тип болей требует дифферен- цированного подхода для купирования. Фоновые боли являются относительно постоянными и возникают с развитием ГФ. Они могут быть разной степени выраженности: от легкой до умеренной, их лучше всего купировать наркотическими анальгетиками длительного действия, например: метадоном, сохраняющим терапевтическую активность в течение 24-48 часов в зависимости от дозы и индивидуального метаболизма препарата [3, 4, 7, 21]. Острая боль, спровоцированная физической активностью и негативными эмоциями, хорошо купируется применением опиатов короткого действия – морфином или оксикодоном [9, 13, 16, 48]. В качестве дополнения к опиатам применяют препараты синергетического действия – ацетаминофен или нестероидные противовоспалительные средства, позволяющие существенно уменьшить дозу наркотических анальгетиков. Острые боли жгучего характера, возникающие во время смены повязки, санации раны или физиолечения, сопровождаются эмоциальной тревогой и хорошо купируются фентанилом в сочетании с морфином или оксикодоном или препаратами анксиолитического действия – мидазоламом или лоразепамом [15, 38]. В некоторых тяжелых случаях пациенты с ГФ продолжают принимать наркотические анальгетики в домашних условиях, вопрос о продолжении анальгетической терапии решается в индивидуальном порядке. В последнее время для уменьшения острой боли используется противоэпилептиче-ский препарат габапентин, который показал свою эффективность в небольших рандомизированных клинических исследованиях [3, 38, 65]. Препарат обладает противосудорожным, опиоидным и диуретическим действием и используется для облегчения боли при постгерпетической невралгии, нейропатической боли после крупных хирургических санаций или ампутаций, у больных с ожоговой травмой [4, 65].
экспериментальная и клиническая урология №2 2 0 16
ИММУНОТЕРАПИЯ ГФ
Наличие в ране газообразующей флоры является основанием для применения лечебной дозы (150 000 МЕ) поливалентной проти-вогангренозной сыворотки. Некоторые авторы при открытых травмах аногенитальной области применяют противостолбнячную сыворотку [14, 38, 45, 52]. Поливалентную медикаментозную терапию проводят на фоне стимуляции иммунобиологической реактивности организма и репаративных процессов в ране. С этой целью применяются тималин, иммуномакс, переливание эритро-цитной массы, нативной и антиста-филококковой плазмы, антистафи-лококковый гамма-глобулин и альбумин [7, 8, 38, 53, 54]. Применение последних трех препаратов при ГФ остается предметом дискуссий, так как нерандомизированными исследованиями выявлена их низкая и сомнительная эффективность при ГФ [38, 53, 54]. Тем не менее, работами некоторых авторов показано, что антистафилококковый гамма-глобулин при внутривенном введении способен связывать и дезактивировать стафилококковый и стрептококковый экзотоксины, а также ограничивать системный воспалительный ответ при ГФ, особенно, у иммунодефицитных больных [3, 4, 38].
РЕКОНСТРУКТИВНОПЛАСТИЧЕСКИЕ ОПЕРАЦИИ ПРИ ГФ
Кроме активной хирургической санации, задачами оперативного лечения ГФ являются реконструкция мягких тканей аногенитальной зоны местными тканями и по показаниям – восстановительные операции, направленные на пластическое закрытие дефектов пораженных зон [2, 5, 6, 9, 13, 14]. Реконструктивно-пластические операции проводятся после очищения раны от некротизированных тканей и формирования грануляционной ткани. К этим операциям относятся кожная пластика местными тканями, аутодермопластика расщепленным или перфорированным лоскутом, мышечная пластика, стебельчатая пластика и их комбинации [3, 12]. Пластическим материалом служат паховый лоскут, лоскуты медиальных поверхностей бедер, микрохирургические лоскуты. Они применяются для замещения утраченных тканей мошонки и полового члена, перианальной области с большим дефицитом покровных тканей [1, 4, 11, 13, 14, 18, 25]. Используются также методы дермотензии при помощи временных подкожных экспандеров для закрытия кожных дефектов, которые часто бывают весьма обширными и напоминают последствия глубоких ожогов во второй фазе раневого процесса [7, 8, 15].
Для временной пластики больших кожных дефектов у соматически тяжелых и ослабленных пациентов при загрязненной ране в ряде случаев применяют временные заменители кожи (ксенотрансплантаты кожи свиньи и композитные ксенотрансплантаты крупного рогатого скота, кожные трупные аллотрансплантаты, силиконовые перфорированные трансплантаты и т.д.) [25, 50, 51, 53]. Они позволяют быстро и полностью закрыть раневую поверхность, чтобы уменьшить потерю жидкости, белков и электролитов, защитить рану от микробной контаминации, обеспечить менее болезненный уход за раной и раннюю мобилизацию. Через 10-14 суток после улучшения состояния пациента временный трансплантат удаляется и осуществляется окончательный этап дерматопластики одним из указанных выше способом [50, 53, 65].
Пластика мошонки при поражении менее 50% ее площади осуществляется местными тканями, учитывая хорошую эластичность мошонки; если площадь поражения мошонки превышает 50%, выполняют пластику мошонки и/или полового члена полнослойным кож- ным лоскутом [11, 15, 18, 65, 66]. При полном обнажении яичек и/или полового члена самым простым методом является временное перемещение полового члена яичек под кожу лобковой и паховых областей передней брюшной стенки, медиальной поверхности бедер с последующей кожной пластикой полового члена и мошонки через 1-2 месяца (операции Б.А. Вицина; А. Та-кача) [17, 18, 21].
Результаты пластических операций при ГФ хорошие. При обобщенном анализе результатов хирургического лечения 274 больных ГФ (по данным различных авторов за последние 10 лет) в пластическом закрытии обширных дефектов кожи после выполненных некрэктомий нуждались 177 пациентов (64,5% или от 50% до 83,6% больных в зависимости от серии наблюдений) [24, 66-70]. При этом пластика собственными тканями выполнена у 30% больных, свободными лоскутами – у 55% и комбинированные виды пластик – у 10%. В качестве свободных лоскутов использовались мышечно-кожный лоскут нежной мышцы бедра, срамной фасциальнокожный лоскут бедра, бедренные и паховые тонкие (0,016 дюйма) и супертонкие (0,012 дюйма) кожные лоскуты, обширные кожные лоскуты передней брюшной стенки. Удовлетворительные результаты пластических операций были достигнуты в большинстве случаев: в 50 (94,4%) из 53 [24] и в 33 (90,2%) из 40 случаев [67].
СРОКИ ГОСПИТАЛИЗАЦИИ И ЭКОНОМИЧЕСКИЕ ЗАТРАТЫ НА ЛЕЧЕНИЕ ПРИ ГФ
ГФ сопровождается длительной госпитализацией: от 2 до 278 койко-дней (для выживших пациентов – 34,8±18,8 койко-дней, для умерших – 61,6±38,9 койко-дней) [21, 27, 33, 70]. При собственном анализе 769 случаев ГФ, представленных в 14 крупных клинических исследова- ниях за последние 15 лет [21-30, 53, 66, 67, 70], сроки госпитализации варьировали от 1 до 106 койко-дней. Минимальный, средний и максимальный сроки госпитализации пациентов с ГФ составили: 1-8 койко-дней (4,2±2,2 койкодней), 9,2-48,0 койко-дней (25,4 ± 11,2 койко-дней) и 31 – 106 койкодней (55,3 ± 23,8 койко-дней), соответственно. Более чем в 65% случаев средний срок госпитализации при ГФ превышал 20 койко-дней. Длительность лечения была обусловлена соматически тяжелым контингентом пациентов, гнойно-некротическим характером и обширной площадью поражения мягких тканей, септическим течением заболевания, необходимостью проведения хирургического восстановительного лечения по устранению дефектов мягких тканей и нормализации функции наружных половых органов.
Лечение пациентов с ГФ сопровождается немалыми экономическими затратами. Расходы на лечение одного пациента в среднем составляют 27 646 долларов (для выживших больных – 26 574 долларов, для умерших – 40 871 долларов) [68]. После выписки из стационара нуждаются в постоянном уходе не менее 30% пациентов, в повторных реконструктивно-пластические операциях на наружных половых органах и промежности – более 50% больных, перенесших ГФ [16, 68].
ЗАКЛЮЧЕНИЕ
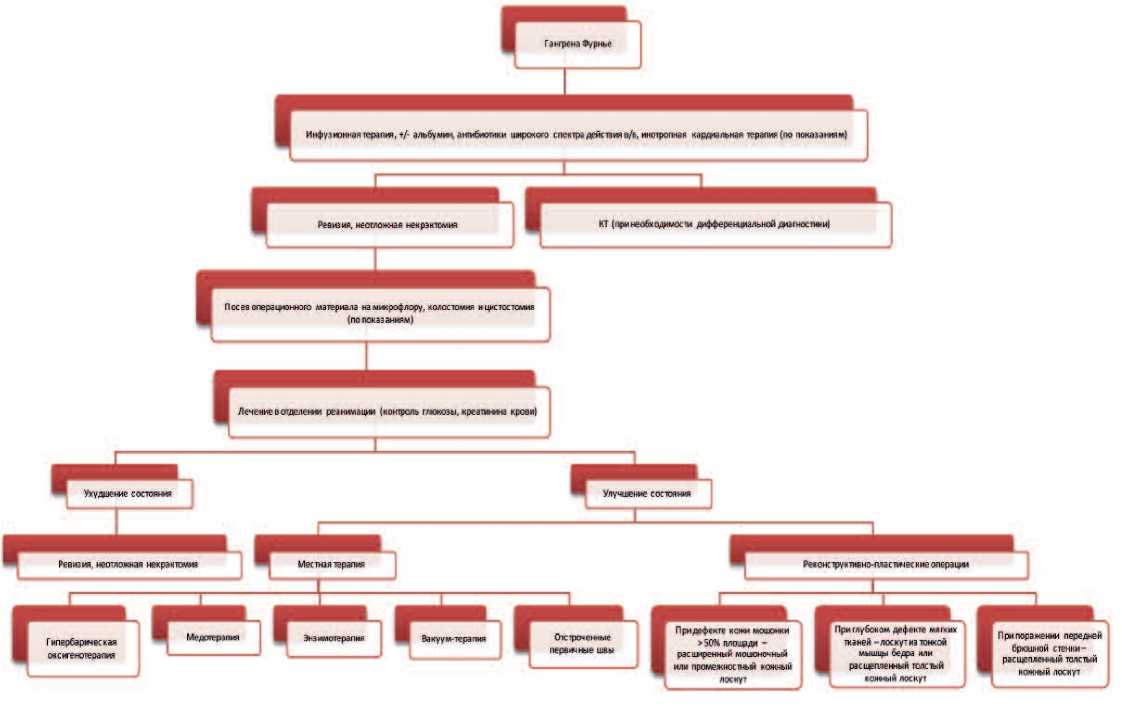
Лечебная тактика при ГФ строится на принципах оказания специализированной медицинской помощи пациентам с некротическими и гнойно-септическими поражениями мягких тканей, лечение начинается с неотложных хирургических мероприятий, прежде всего, с иссечения некротизированных мягких тканей наружных половых органов и промежности (рис. 7). С учетом соматически тяжелого контингента пациентов, лечение ГФ может оказаться непростой задачей, требующей муль-тидисциплинарного подхода с привлечением специалистов по гнойной, пластической, гравитационной хирургии, реаниматологов, клинических фармакологов, иммунологов, терапевтов, эндокринологов и т.д. Лечение пациентов с ГФ является многоплановым, в зависимости от стадии заболевания и тяжести больного оно включает применение различных хирургических и терапевтических методик. Выбор лечебных мероприятий уточняется в каждом конкретном случае и зависит от объема и характера поражения мягких тканей, фазы раневого процесса, тяжести состояния пациента, наличия осложнений и сопутствующих заболеваний. Некоторые аспекты применения различных видов лечения при ГФ (антибактериальная и вакуумная терапия, гипербарическая оксигенотерапия, иммунотерапия, реабилитационное лечение) нуждаются в дальнейшем изучении.
экспериментальная и клиническая урология №2 2 0 16
Резюме:
Лечение гангрены Фурнье (ГФ) является комплексным с использованием мультидисциплинарного подхода и начинается сразу же при поступлении пациента в хирургический стационар. Любая отсрочка в проведении лечения ГФ связана с высокой вероятностью летального исхода вследствие развития сепсиса и по-лиорганной недостаточности. Краеугольным камнем в лечении ГФ является экстренное хирургическое вмешательство в сочетании с мощной антибактериальной и противошоковой терапией. Хирургическая тактика включает многократные санационные не-крэктомии с применением лампасных разрезов, вскрытие и дренирование флегмон и абсцессов мягких тканей аногенитальной области. С учетом полимикробной (аэробной и анаэробной) каузативной микрофлоры препаратами выбора антибактериальной терапии ГФ являются цефалоспорины (цефтриаксон) и фторхи-нолоны (флоксан), аминогликозиды (гентамицин) и метронидазол (метрогил). При тяжелых формах ГФ в комплекс антибактериальной терапии включается антибиотик из класса карбапенемов (имипенем). Антибактериальная терапия проводится сразу после постановки диагноза одновременно с подготовкой больного к операции. Противошоковые мероприятия направлены на поддержание гемодинамики, прежде всего сердечного выброса, адекватной тканевой перфузии, на проведение дез-интоксикационной терапии в целях уменьшения симптомов эндотоксемии. В послеоперационном периоде местное лечение осуществляется в зависимости от его фазы, с применением различных видов раневых повязок и способов обезболивания. В качестве адъювантной терапии пациентов с ГФ обсуждаются эффективность применения гипербарической оксигенотерапии, вакуумной терапии, а также различных средств, влияющих на раневой регенераторный процесс; рассматриваются показания и способы отведения кала и мочи, различные виды реконструктивно-пластических операций.
Автор заявляет об отсутствии конфликта интересов.
Список литературы Гангрена Фурнье: современные подходы к лечению (обзор литературы)
- Temiz M. Fournier’s gangrene. Emerg Med 2014;4(3):1 -2.
- Привольнев В.В. Гангрена Фурнье. Медицинский вестник МВД 2013;67(6):26-32.
- Sroczynski M, Sebastian M, Rudnicki J, Sebastian A, Agrawal AK. A comlex approach to the treatment of Fournier’s gangrene. Adv Clin Exp Med 2013;22(1):131-135.
- Mallikarjuna MN, Vijayakumar A, Patiel VS, Shivswamy BS. Fournier’s gangrene: current practices. ISRN Surgery 2012;2012:942437 DOI: 10.5402/2012/942437
- Новошинов Г.В., Шереметьева А.А., Старченкова Л.П. Гангрена Фурнье у ребенка 1 месяца. Детская хирургия 2016(1):51-52.
- Привольнев В.В., Плешков В.Г., Козлов Р.С., Савкин В.А., Голуб А.В. Диагностика и лечение некротических инфекций кожи и мягких тканей на примере гангрены Фурнье. Амбулаторная хирургия 2015;(3-4):50 -57.
- Алиев С.А., Алиев Э.С., Мирзоев Р.А., Мирзоева К.А. Гангрена Фурнье -разновидность клинической модели критических состояний в хирургии. Вестник хирургии им. И.И. Грекова 2015;(1):84-89.
- Алиев С.А., Алиев Э.С. Гангрена Фурнье -актуальные аспекты старой болезни в свете современных представлений о патогенезе. Вестник хирургии им. И.И. Грекова 2014;(2):122 -126.
- Черепанин А.И., Светлов К.В., Чернов А.Ф., Бармин Е.В. Другой взгляд на «болезнь Фурнье в практике хирурга». Хирургия 2009;(10):47-50.
- Khamnuan P, Chongruksut W, Jearwattanakanok K, Patumanond J, Yodluangfun S, Tantraworasin A. Necrotizing fasciitis: risk factors of mortality. Risk Management and Healthcare Policy 2015;(8):1-7.
- Егоркин М.А. Современные подходы к лечению острого анаэробного парапроктита. Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2011;(3):74-79.
- Yanar H, Taviloglu K, Ertekin C, Guloglu R, Zorba U, Cabioglu N, et al. Fournier’s gangrene: risk factors and strategies for management. World J Surg 2006;30(9):1750-1754.
- Алиев С.А., Рафиев С.Ф., Рафиев Ф.С., Алиев Е.С. Болезнь Фурнье в практике хирурга. Хирургия 2008;(11):58-63.
- Алиев С.А., Алиев Е.С., Зейналов В.М. Болезнь Фурнье в свете современных представлений. Хирургия 2014;(4):34-39.
- Егоркин М.А. Гангрена Фурнье и анаэробный парапроктит -разные клинические формы одного клинического процесса? Российский журнал гастроэнтерологии, гепатологии, колопроктологии 2012;(4):66-72.
- Ефименко Н.А., Привольнев В.В. Гангрена Фурнье. Клиническая микробиология и антимикробная химиотерапия 2008;10(1):34-42.
- Гринев М.В., Сорока И.В., Гринев К.М. Гангрена Фурнье -клиническая разновидность некротизирующего фасциита. Урология 2007;(6):69-73.
- Ягудаев Д.М., Дербенев В.А., Айвазян Д.Р., Соколов Д.А. Современный взгляд на лечение гнойных ран мошонки (обзор литературы). Лазерная медицина 2015;(2):57-65.
- Тимербулатов М.В., Тимербулатов В.М., Гайнутдинов Ф.М., Куляпин А.В. Анаэробный парапроктит. Креативная хирургия и онкология 2011;(3):4-7.
- Гринев К.М., Гринев М.В. Гангрена Фурнье. Вестник хирургии им. И.И. Грекова 2008;(1):113-116.
- Altarac S, Katusin D, Crnica S, Papes D, Rajkovic Z, Arslani N. Fournier’s gangrene: etiology and outcome analysis of 41 patients. Urol Int 2012;88(3):289-293.
- Barreda JT, Scheiding MM, Fernandez CS, Campana CJM, Aguilera JR, Miranda EF, et al. Fournier’s gangrene. A retrospective study of 41 cases. Cir Esp 2010;87(4):218-223.
- Benjelloun el B, Souiki T, Yakla N, Ousadden A, Mazaz K, Louchi A, et al. Fournier’s gangrene: our experience with 50 patients and analysis of factors affecting mortality. World J Emerg Surg2013;8(13):1-5.
- Eskita§cioglu T, Özyazgan I, Coruh A, Günay GK, Altiparmak M, Yontar Y, et al. Experience of 80 cases with Fournier’s gangrene and "trauma" as a trigger factor in the etiopatho genesis. Ulus Travma Acil Cerrahi Derg 2014;20(4):265-274.
- Ferreira PC, Reis JC, Amarante JM, Silva AC, Pinho CJ, Oliveira IC, et al. Fournier’s gangrene: a review of 43 reconstructive cases. Plast Reconstr Surg 2007;119(1):175-184.
- Ghnnam WM. Fournier’s gangrene in Mansoura Egypt: a review of 74 cases. J Postgrad Med 2008;54(2):106-109.
- Rohan Khandelwal, Chintamani, Megha Tandon, Arjun Saradna A, Deepansh Gupta D, Bhavya Bahl B. Fournier’s gangrene severity index as a predictor of outcome in patients with Fournier’s gangrene: a prospective clinical study at a tertiary care center. J Young Med Res 2013;1(1):1-5.
- Koukouras D, Kallidonis P, Panagopoulos C, Al-Aown A, Athanasopoulos A, Rigopoulos C, et al. Fournier’s gangrene, a urologic and surgical emergency: presentation of a multiinstitutional experience with 45 cases. Urol Int 2011;86:167-172.
- Korkut M, Içöz G, Dayangaç M, Akgün E, Yeniay L, Erdogan O, et al. Outcome analysis in patients with Fournier’s gangrene: report of 45 cases. Dis Colon Rectum 2003;46(5): 649-652.
- Unalp HR, Kamer E, Derici H, Atahan K, Balci U, Demirdoven C, et al. Fournier’s gangrene: evaluation of 68 patients and analysis of prognostic variables. J Postgrad Med 2008;54(2):102-105.
- Erol B, Tuncel A, Hanci V, Tokgoz H, Yildiz A, Akduman B, et al. Fournier’s gangrene: overview of prognostic factors and definition of new prognostic parameter. Urology 2010;75(5):1193-1198.
- Akcan A, Sözüer E, Akyildiz H, Yilmaz N, Küçük C, Ok E. Necessity of preventive colostomy for Fournier’s gangrene of the anorectal region. Ulus Travma Acil Cerrahi Derg 2009;15(4):342-346.
- Estrada O, Martinez I, Del Bas M, Salvans S, Hidalgo LA. Rectal diversion without colostomy in Fournier’s gangrene. Tech Coloproctol 2009;13(2):157-159.
- Stevens DL, Bisno AL, Chambers HF, Dellinger EP, Goldstein EJ, Gorbach SL, et al. Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2015 Update by the Infectious Diseases Society of America. Clin Infect Dis 2014;59(2):147-59.
- Grabe M, Bartoletti R, Bjerklund TE, Cai T, Çek M, Köves B, et al. Guidelines on Urological Infections. European Association of Urology. 2015. 86 p.
- Бутранова О.И., Рязанова А.Ю. Лекарственная терапия инфекций кожи и мягких тканей. Лекарственный вестник 2011;6(1):27-35.
- Голуб В.В., Привольнев В.В. Местная антибактериальная терапия хирургических инфекций кожи и мягких тканей в амбулаторных условиях: слагаемые успеха. Раны и раневые инфекции 2014;1(1):33-38.
- Hakkarainen TW, Kopare NM, Fellow B, Evans HL. Necrotizing soft tissue infections; review and current concepts in treatment, systems of care, and outcomes. Curr Probl Surg 2014;51(8):344-362.
- Al Shukry S, Ommen J. Necrotizing fasciitis -report of 10 cases and review of recent literature. J Med Life 2013;6(2):189-194.
- Shaw JJ, Psoinos Ch, Emboff TA, Shan ShA, Santry HP. Not just full of hot air: hyperbaric oxygen therapy increases survival in cases of necrotizing tissue infections. Surg Infect 2014;15(3):328-335.
- George ME, Rueth NM, Skarda DE, Chipman JG, Quickel RR, Beilman GJ. Hyperbaric oxygen does not improve outcome in patients with necrotizing soft tissue infection. Surg Infect 2009;10(1):21-28.
- Ayan F, Sunamak O, Paksoy SM, Polat SS, As A, Sakoglu N, et al. Fournier’s gangrene: a retrospective clinical study on forty-one patients. ANZ J Surg 2005;75(12):1055-1058.
- Hollabaugh RSJr, Dmochowski RR, Hickerson WT, Cox SE. Fournier’s gangrene: therapeutic impact of hyperbaric oxygen. Plast Reconstr Surg 1998;101(1):94-100.
- Багаев В.Г., Сергеева В.В., Боброва А.А., Мединский П.В., Налбандян Р.Т., Давыдов М.Ю. и др. Гипербарическая оксигенация в комплексной терапии ран у детей. Раны и раневые инфекции 2014;1(2):31-37.
- Wroblewska M, Kuzaka B, Borkowski T, Kuzaka P, Kawecki D, Radziszewski P. Fournier’s gangrene -current concepts. Pol J Microbiol 2014;63(3):267-273.
- Machado NO. Necrotizing fasciitis: The importance of early diagnosis, prompt surgical debridement and adjuvant therapy. North Am J Med Sci 2011;3(3):107-118.
- Строй А.А., Баныра О.Б., Мицик Ю.О., Лесняк О.М., Шеремета Р.З., Шатинська-Мицик И.С. и др. Молниеносная спонтанная гангрена мошонки: наш опыт лечения.//Экспериментальная и клиническая урология. 2010;(10):53-55.
- Тимербулатов В.М., Хасанов А.Г., Тимербулатов М.В. Гангрена Фурнье. Хирургия 2009;(3):26-28.
- Sarani B, Strong M, Pascual J, Schwab C.W. Necrotizing fasciitis: current concepts and review of the literature. J Am Col. Surg 2009;208(2):279-288.
- Thwaini A, Khan A, Malik A, Cherian J, Barua J, Shergill I, et al. Fournier’s gangrene and its emergency management Postgrad Med J 2006;82(970):516-519.
- Shyam DC, Rapsang AG. Fournier’s gangrene. Surgeon 2013;11(4):222-232.
- Fabri PJ. Necrotizing soft tissue infections. J Am Coll Surg 2014;218(2):302-303.
- Sabzi Sarvestani A, Zamiri M, Sabouri M. Prognostic factors for Fournier’s gangrene; a 10-year experience in Southeastern Iran. Bull Emerg Trauma 2013;l(3):116-122.
- Roje Z, Roje Z, Matic D, Librenjak D, Dokuzovic S, Varvodic J. Necrotizing fasciitis: literature review of contemporary strategies for diagnosing and management with three case reports: torso, abdominal wall, upper and lower limbs. World J Emerg Surg 2011;6(1):1-17.
- Czymek R, Schmidt A, Eckmann C, Bouchard R, Wulff B, Laubert T, et al. Fournier’s gangrene: vacuum-assisted closure versus conventional dressings. Am J Surg 2009;197(2):168-176.
- Ozturk E, Ozguc H, Yilmazlar T. The use of vacuum assisted closure therapy in the management of Fournier’s gangrene. Am J Surg2009;197(5):660-665.
- Morykwas MJ, Simpson J, Punger K, Argenta A, Kremers L, Argenta J. Vacuum-assisted closure: state of basic research and physiologic foundation. Plast Reconstr Surg 2006;117(7 Suppl):121S-126S.
- Ye J, Xie T, Wu M, Ni P, Lu S. Negative pressure wound therapy applied before and after split-thickness skin graft helps healing of Fournier gangrene: a case report (CARE-Compliant). Medicine (Baltimore) 2015;94(5):e426.
- Herlin C. Negative pressure therapy in the loss of perineal substance. Soins 2014;(782):37-38.
- Yeo ES, Kam MH, Eu KW. Management of Fournier’s gangrene with vacuum-assisted closure dressing. Ann Acad Med Singapore 2010;39(10):806-808.
- Cuccia G, Mucciardi G, Morgia G, Stagno d’Alcontres F, Gali A, et al. Vacuum-assisted closure for the treatment of Fournier’s gangrene. Urol Int 2009;82(4):426-431.
- Tucci G, Amabile D, Cadeddu F, Milito G. Fournier’s gangrene wound therapy: our experience using VAC device. Langenbecks Arch Surg 2009;394(4):759-760.
- Zagli G, Cianchi G, Degl’innocenti S, Parodo J, Bonetti L, Prosperi P, et al. Treatment of Fournier’s gangrene with combination of vacuum-assisted closure therapy, hyperbaric oxygen therapy, and protective colostomy. Case Rep Anesthesiol 2011; 2011:430983 DOI: 10.1155/2011/430983
- Сергеев К.Н., Жаглин А.В. Использование системы лечения ран отрицательным давлением у пациентов с осложненной костной травмой. Раны и раневые инфекции 2014;1(2):44-50.
- Agostini T, Mori F, Perello R, Dini M, Russo GL. Successful combined approach to a severe Fournier’s gangrene. Indian J Plast Surg2014;47(1):132-136.
- Каштальян М.А., Герасименко О.С., Околец В.П., Масунов К.Л. Хирургическое лечение некротических инфекций мягких тканей. Шпитальна Хiрургiя 2013;(3):96-98.
- Carvalho JP, Hazan A, Cavalcanti AG, Favorito LA. Relation between the area affected by Fournier’s gangrene and the type of reconstructive surgery used. A study with 80 patients. International Braz J Urol 2007;33(4):510-514.
- Sorensen MD, Krieger JN, Rivara FP, Klein MB, Wessels H. Fournier’s gangrene: management and mortality predictors in a population based study. J Urol 2009;182(6):2742-2747.
- Baris Yildiz, Derya Karakoc, Erhan Hamaloglu, Arif Ozdemir, Ahmet Ozenc. What changed in necrotizing fasciitis in twenty-five years? African J of Microbiol Research 2011;5(16):2229-2233.
- Göktas C, Yildirim M, Horuz R, Faydaci G, Akca O, Cetinel CA. Factors affecting the number of debridements in Fournirs’s gangrene: our results in 36 cases. Ulus Travma Acil Cerrahi Derg2012;18(1):43-48.


